Francisco es un varón de 60 años que acude a nuestra consulta por epigastralgia de 5 días de evolución.
Refiere que hace menos de una semana acudió a un servicio de urgencias hospitalario por la aparición brusca e intensa de dolor epigástrico mientras trabajaba en el campo. En ese momento, el dolor se localizaba a punta de dedo en epigastrio, no se irradiaba, y se acompañaba de cortejo vegetativo sin otra sintomatología añadida. A la exploración, presentaba un abdomen blando no distendido con defensa voluntaria predominantemente a la palpación en epigastrio sin signos de irritación peritoneal.
Según el informe que nos mostró se realizó en dicho servicio una radiografía de abdomen que resultó normal (sin dilatación de asas ni neumoperitoneo) y una analítica de sangre que no mostraba alteraciones, incluyendo fórmula sanguínea, amilasa, bilirrubina y perfil hepático.
Durante su estancia en urgencias se le administró medicación intravenosa (metoclopramida, metamizol y pantoprazol) con la que el paciente presentó mejoría clínica, siendo finalmente dado de alta sin diagnóstico con tratamiento sintomático (omeprazol y metamizol) y recomendando seguimiento por su médico de atención primaria.
El paciente, ya en nuestra consulta, nos comenta que el dolor persiste, siendo en este momento sordo y quemante, y presentando irradiación a hipocondrio derecho junto a sensación distérmica, escalofríos, astenia y disminución del apetito.
Entre los antecedentes personales de Francisco destaca su hábito tabáquico (fumador de 5 paquetes/año) y enólico (bebedor de 20g/día), además de presentar un IMC de 33kg/m2. Se dedica a la agricultura. Casado, con 2 hijos. Vive con su mujer.
Durante la exploración, Francisco se encontraba afebril, con muy buen estado general, TA 130/80 y FC 78lpm. El abdomen, blando y globuloso, era especialmente doloroso a la palpación en epigastrio e hipocondrio derecho, sin presentar signos de irritación peritoneal, y siendo las maniobras de Blumberg y Murphy negativas. No se palpaba hepatomegalia ni otras masas abdominales y el tacto rectal era negativo.
Sin embargo, la evolución clínica, la persistencia del dolor y la anormalidad en la exploración abdominal fueron motivo suficiente para repetir de nuevo el estudio analítico con el fin de diferenciar enfermedad gástrica (principalmente de tipo gastritis aguda y úlcera gastroduodenal), de enfermedad biliopancreática (tales como cólico biliar secundario a colelitiasis, colecistitis aguda o pancreatitis aguda).
El paciente regresó a la semana siguiente para revisión y valoración de los resultados, negando cambio alguno en su sintomatología desde su última visita. Analíticamente presentaba discreta leucocitosis de 12.000 sin desviación izquierda, PCR de 144,25 mg/l, amilasa no aumentada y un patrón de colestasis disociada (GGT 108U/l, FA 160mg/dl, bilirrubina normal).
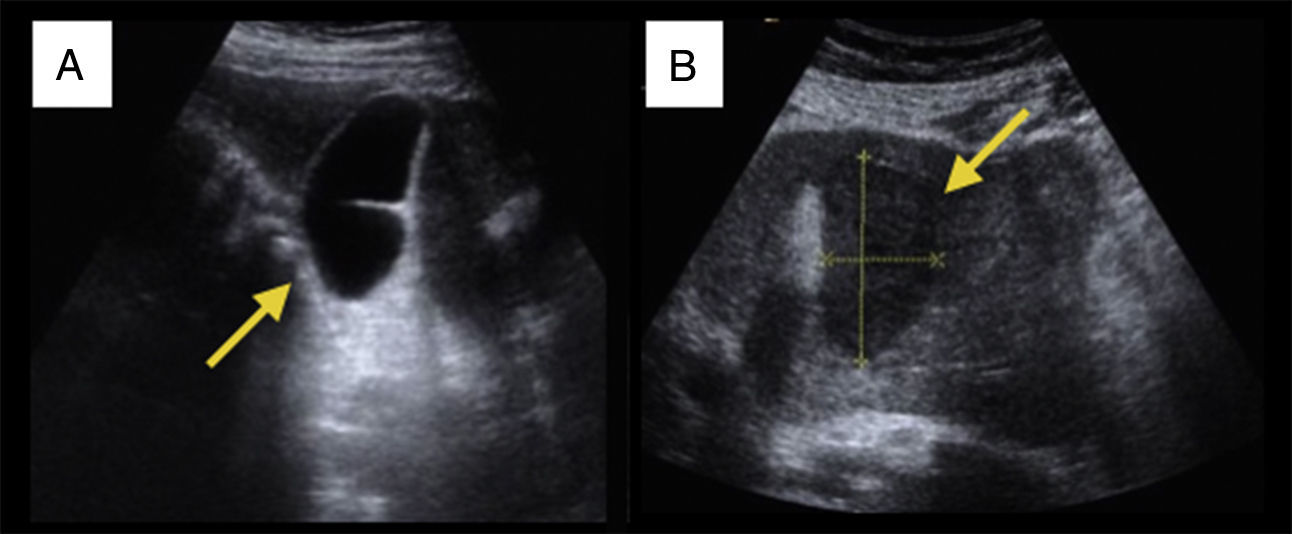
Dichos hallazgos nos sugerían enfermedad hepatobiliar (posible colelitiasis), por lo que vimos adecuado realizar ese mismo día una ecografía en nuestro centro de salud observando una vesícula biliar no distendida, sin signos inflamatorios ni litiasis en su interior (fig. 1A). Sin embargo, al continuar el estudio en parénquima hepático, hallamos una lesión de 5cm, hipodensa, con bordes mal definidos localizada en el lóbulo hepático izquierdo que nos impresionaba como primera opción de un absceso hepático (aunque, ante dicha imagen y teniendo en cuenta los antecedentes de nuestro paciente, no podíamos descartar la posibilidad de un hepatocarcinoma incidental) (fig. 1B).
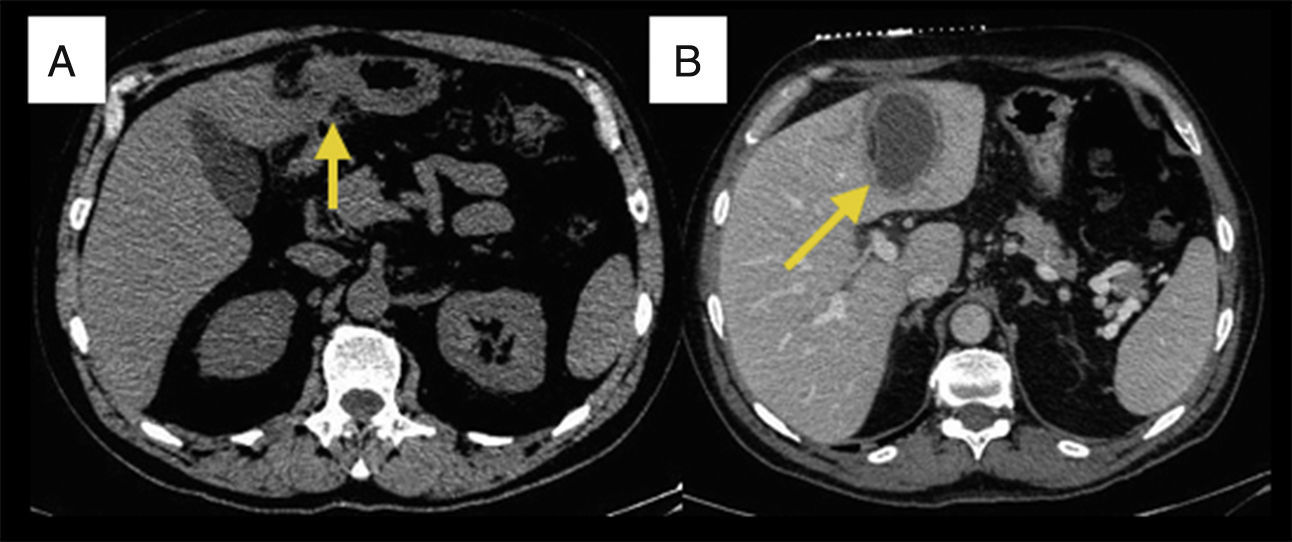
Ante los hallazgos encontrados se realizó una derivación al servicio de urgencias, donde ampliaron el estudio con una TC abdominal que confirmaba la presencia de un absceso hepático secundario a perforación duodenal (figs. 2A y B). Con este diagnóstico se le realizó drenaje percutáneo del absceso y se administró antibioterapia intravenosa (ertapenem), presentando buena evolución sin complicaciones. Tras ser dado de alta se completó el estudio de forma ambulatoria con una gastroscopia, en la que se halló una úlcera en la pared anterior de duodeno sin sangrado activo recubierta de fibrina (estadio Forrest III).
Posteriormente, el paciente decidió abandonar tanto el tabaco como el alcohol de forma gradual, y consiguió una disminución de peso realizando ejercicio y modificando sus hábitos dietéticos sin haber vuelto a presentar episodios similares a posteriori.
El dolor abdominal continúa siendo un reto diagnóstico y una gran responsabilidad para el médico por su enorme variedad etiológica y por la urgencia vital que constituye en muchas ocasiones. Supone uno de los principales motivos de consulta en la práctica clínica diaria, tanto en atención primaria (1,5%) como en los servicios de urgencias (6,5%)1.
Existen numerosas causas que son capaces de llegar a producir dolor abdominal. Puede deberse a enfermedad abdominal propiamente dicha (pared abdominal, pelvis y retroperitoneo), a enfermedad no abdominal (síndrome coronario agudo, pericarditis aguda, neumonía, compresión radicular dorsal o lumbar) u otras causas (cetoacidosis diabética, hipercalcemia). En la mayoría de los casos, la localización del dolor, su irradiación y sus características permiten dirigir los exámenes complementarios y determinar la mejor opción del tratamiento, médico o quirúrgico, en cada momento2,3.
Según las guías de práctica clínica sobre el dolor abdominal en urgencias, transcurrido un período de observación mínimo (12h), si el dolor remite y tanto las determinaciones analíticas como el estudio de imagen son irrelevantes, puede procederse al alta sin diagnóstico con vigilancia evolutiva ambulatoria, sabiendo que hasta en el 80% de estos casos el dolor mejora o remite espontáneamente en menos de 2 semanas4.
Una de las causas de dolor abdominal es la presencia de úlceras gastroduodenales, tal y como ocurre con el paciente de nuestro caso clínico. La prevalencia a lo largo de la vida de la úlcera péptica es del 5-10%, llegando a alcanzar hasta el 20% en aquellas personas que presentan Helicobacter pylori en su estómago, y en aquellos que toman de forma habitual AINE5. Se estima que hasta un 25-50% de las úlceras duodenales (en menor medida las gástricas) pueden llegar a perforarse, pudiendo penetrar en órganos vecinos tales como páncreas, vía biliar, hígado, epiplón gastrohepático y mesocolon6. Mucho menos frecuentes son aquellas situaciones en las que una perforación duodenal conlleva a la aparición de un absceso hepático, siendo estas en la mayoría de los casos secundarias a perforación por cuerpo extraño (habitualmente por espinas de pescado)7.
Sin embargo, ante la presencia de un absceso hepático (colecciones solitarias o múltiples de material purulento en parénquima hepático), debemos pensar en primer lugar que su origen probablemente sea infeccioso (amebiano, bacteriano o mixto), ya que es la causa más habitual de aparición de este tipo de lesiones. Es importante tener en cuenta que la sintomatología que producen dichas lesiones suele preceder en días o semanas al diagnóstico, siendo la ultrasonografía hepática el estudio diagnóstico no invasivo de elección8,9.
Por tanto, todo lo anteriormente descrito hace de este acontecimiento clínico un caso de interés, tanto por el variado diagnóstico diferencial que ofrece, como por su excepcionalidad.
No menos importante es destacar la importancia de 2 herramientas altamente valiosas y potentes para el médico de familia en la práctica clínica habitual: la longitudinalidad (que nos ayuda a través de la valoración continuada del paciente a alcanzar finalmente un diagnóstico certero) y la disponibilidad de ecografía en nuestra consulta (que nos permite agilizar tanto el diagnóstico de presunción como el tratamiento adecuado en nuestros pacientes).
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
A mi tutor, el Dr. Juan Carlos Aguirre Rodríguez, por su infinita paciencia, ayuda y colaboración en la elaboración de este caso clínico.