Estudios previos que cuantifican el coste de la diabetes tipo 2 (DM2) muestran resultados muy dispares. Nos planteamos definir el perfil del paciente con DM2 en Andalucía, analizar el uso de recursos sanitarios y, cuantificar su coste económico en el año 2022.
Pacientes y métodosEstudio multicéntrico, transversal y descriptivo; 385 pacientes con DM2 de toda Andalucía (IC 95%; error: 5%). Datos analizados: edad, sexo, asistencia a consultas de Atención Primaria (AP), de enfermería, de urgencias y de especialidades hospitalarias; consumo de fármacos en general y antidiabéticos en particular, tiras de glucemia, pruebas complementarias y días de ingreso hospitalario.
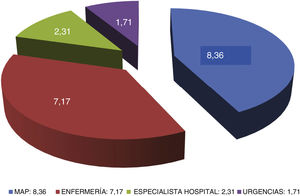
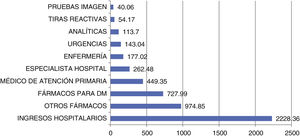
ResultadosEdad media: 70,7 ± 12,44 años; 53,6% hombres. Contactos asistenciales: médico de AP: 8,36 ± 4,69; enfermería: 7,17 ± 12; consultas hospitalarias: 2,31 ± 2,38; urgencias: 1,71 ± 2,89. Días de ingreso hospitalario: 2,26 ± 6,46. Analíticas: 3,79 ± 5,45 y 2,17 ± 3,47 Rx. Fármacos consumidos: 9,20 ± 3,94 (1,76 ± 0,90 antidiabéticos). Tiras glucemia: 184 ± 488. Coste anual: 5.171,05 €/paciente/año (2.228,36 € por ingresos hospitalarios, 1.702,87 € por fármacos y 1.239,82 € por asistencias y pruebas complementarias).
ConclusionesEl andaluz con DM2 tiene 71 años de edad, consume 10 fármacos diferentes y trata su DM2 con doble terapia. Tiene 20 asistencias/año (75% en AP), cuatro análisis, dos Rx y precisa dos días de ingreso hospitalario. Los costes sanitarios directos superan los 5.000 €/año. Lo que supone 41,66% del presupuesto de la Consejería de Salud y triplica el gasto medio por habitante.
Previous studies that quantify the cost of type 2 diabetes (DM2) show very different results. We set out to define the profile of the patient with DM2 in Andalusia, analyze the use of health resources and quantify their economic cost during 2022.
Patients and methodsMulticenter, cross-sectional and descriptive study. Three hundred and eighty-five patients with DM2 from Andalusia (confidence level: 95%; error: 5%). Data analyzed: age, sex, attendance at primary care (PC), nursing, emergency and hospital specialty consultations; consumption of drugs in general and antidiabetics in particular, blood glucose strips, complementary tests and hospitalization days.
ResultsMean age: 70.7 ± 12.44 years; 53.6% men. Care contacts: PC physician: 8.36 ± 4.69; nursing: 7.17 ± 12; hospital visits: 2.31 ± 2.38; emergencies: 1.71 ± 2.89; hospitalization days: 2.26 ± 6.46. Laboratory tests: 3.79 ± 5.45 and 2.17 ± 3.47 Rx. Drugs consumed: 9.20 ± 3.94 (1.76 ± 0.90 antidiabetics). Blood glucose strips: 184 ± 488. Annual cost: 5171.05 €/patient/year (2228.36 € for hospital admissions, 1702.87 € for drugs and 1239.82 € for assistance and complementary tests).
ConclusionsThe DM2 Andalusian is 71 years old, consumes 10 different drugs and treats DM2 with double therapy. He has been 20 attendances/year (75% in PC), 4 analyses, 2 X-rays and requires 2 days of hospitalization. Direct healthcare costs goes over 5000 €/year. This represents 41.66% of the budget of the Andalusian Ministry of Health and triples the average cost per habitant.
La diabetes mellitus (DM) es un trastorno metabólico con una elevada prevalencia, más de 537 millones de personas en el mundo la padecen1. La DM tipo 2 (DM2) supone 95% de los casos, considerándose una epidemia a nivel mundial en continuo crecimiento debido al aumento del sobrepeso, la obesidad y la inactividad física, por una parte, y a la mayor longevidad de la población, por otra. Se prevé que la mortalidad relacionada con la DM se incrementará 50% en los próximos 10 años y que en 2030 se convertirá en la séptima causa de muerte2. Además de su alta prevalencia, se relaciona con numerosas complicaciones que repercuten de forma directa en el uso de recursos sanitarios y, evidentemente, en su coste3,4.
En Europa, la prevalencia media es de 9,2%, siendo España el segundo país, tras Turquía, con 14,8% de la población entre 20-79 años que padece DM2, es decir, unos 5,1 millones de personas1. Andalucía es una de las Comunidades con más alta prevalencia (15,3%), lo que supone que hay más de un millón de personas con DM25.
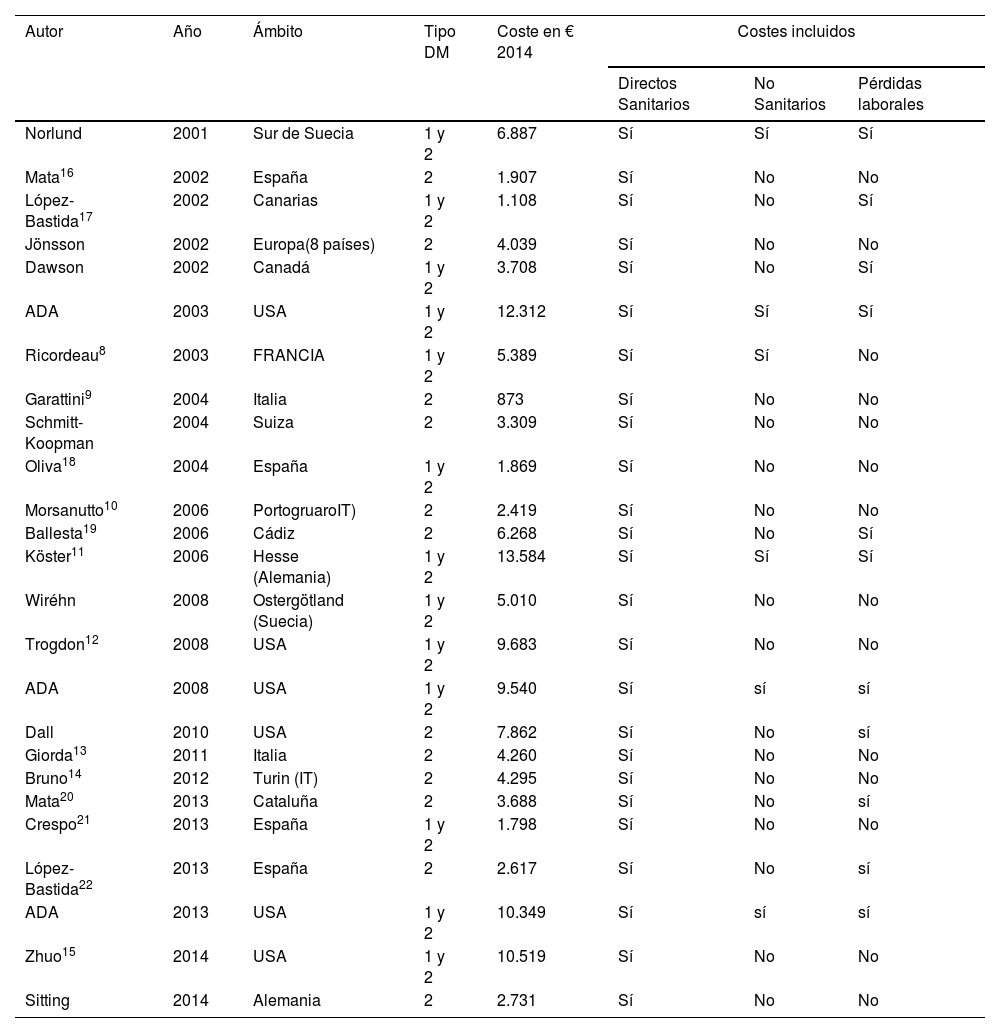
Para determinar el impacto económico que genera la DM podemos considerar tres tipos de costes: Costes directossanitarios, financiados por el Sistema Nacional de Salud (medicación, visitas sanitarias, pruebas y hospitalizaciones). Costes directosno sanitarios (cuidados personales formales e informales, servicios sociales, transporte al centro sanitario o adaptación de las infraestructuras, entre otros), y Costes indirectos (causados por las pérdidas de productividad laboral a causa de mortalidad prematura o morbilidad, y los derivados de las pérdidas de tiempo de ocio)6. Los estudios, tanto nacionales como internacionales, que cuantifican el importe económico que supone la DM muestran resultados muy dispares dependiendo de qué costes consideren en su análisis (tabla 1)7.
Estudios de coste en DM ordenados cronológicamente7
| Autor | Año | Ámbito | Tipo DM | Coste en € 2014 | Costes incluidos | ||
|---|---|---|---|---|---|---|---|
| Directos Sanitarios | No Sanitarios | Pérdidas laborales | |||||
| Norlund | 2001 | Sur de Suecia | 1 y 2 | 6.887 | Sí | Sí | Sí |
| Mata16 | 2002 | España | 2 | 1.907 | Sí | No | No |
| López-Bastida17 | 2002 | Canarias | 1 y 2 | 1.108 | Sí | No | Sí |
| Jönsson | 2002 | Europa(8 países) | 2 | 4.039 | Sí | No | No |
| Dawson | 2002 | Canadá | 1 y 2 | 3.708 | Sí | No | Sí |
| ADA | 2003 | USA | 1 y 2 | 12.312 | Sí | Sí | Sí |
| Ricordeau8 | 2003 | FRANCIA | 1 y 2 | 5.389 | Sí | Sí | No |
| Garattini9 | 2004 | Italia | 2 | 873 | Sí | No | No |
| Schmitt-Koopman | 2004 | Suiza | 2 | 3.309 | Sí | No | No |
| Oliva18 | 2004 | España | 1 y 2 | 1.869 | Sí | No | No |
| Morsanutto10 | 2006 | PortogruaroIT) | 2 | 2.419 | Sí | No | No |
| Ballesta19 | 2006 | Cádiz | 2 | 6.268 | Sí | No | Sí |
| Köster11 | 2006 | Hesse (Alemania) | 1 y 2 | 13.584 | Sí | Sí | Sí |
| Wiréhn | 2008 | Ostergötland (Suecia) | 1 y 2 | 5.010 | Sí | No | No |
| Trogdon12 | 2008 | USA | 1 y 2 | 9.683 | Sí | No | No |
| ADA | 2008 | USA | 1 y 2 | 9.540 | Sí | sí | sí |
| Dall | 2010 | USA | 2 | 7.862 | Sí | No | sí |
| Giorda13 | 2011 | Italia | 2 | 4.260 | Sí | No | No |
| Bruno14 | 2012 | Turin (IT) | 2 | 4.295 | Sí | No | No |
| Mata20 | 2013 | Cataluña | 2 | 3.688 | Sí | No | sí |
| Crespo21 | 2013 | España | 1 y 2 | 1.798 | Sí | No | No |
| López-Bastida22 | 2013 | España | 2 | 2.617 | Sí | No | sí |
| ADA | 2013 | USA | 1 y 2 | 10.349 | Sí | sí | sí |
| Zhuo15 | 2014 | USA | 1 y 2 | 10.519 | Sí | No | No |
| Sitting | 2014 | Alemania | 2 | 2.731 | Sí | No | No |
Modificado de: Hidalgo et al.7
A nivel internacional8-15, los resultados van desde 873 €9 hasta 13.584 €11, mientras que en España16-22 oscilan entre 1.108 €17 y 6.628 € por paciente y año19 (costes balanceados a euros corrientes del año 2014)7.
Esta elevada variabilidad en los resultados podría atribuirse: a diferencias metodológicas en los diferentes estudios, a diferencias propias de cada país, a un menor coste de los recursos utilizados o una menor utilización de los mismos, a la infraestimación de la prevalencia de la DM o a la infravaloración de los propios costes21.
Al tener Andalucía una de las más altas prevalencias de DM2 en España consideramos que el coste total puede ser muy elevado, y, no hemos encontrado trabajos recientes en este sentido referidos a la población andaluza19. En consecuencia, surge la necesidad de actualizar la estimación de los costes de la DM2 en nuestra Comunidad, teniendo en cuenta las aportaciones de los trabajos publicados y sumando nuevos enfoques que puedan ayudar a aproximar la magnitud real del coste de esta patología.
El objetivo del presente estudio fue definir el perfil del paciente con DM2 en Andalucía, analizar el uso de recursos sanitarios tanto en Atención Primaria (AP) como a nivel hospitalario. y, traducir esos recursos en coste económico por paciente y año.
Material y métodosSe trata de un estudio multicéntrico, transversal y descriptivo. Participaron un total de 385 personas diagnosticadas de DM2, seleccionadas de forma aleatoria, 64 Centros de Salud y 120 médicos de AP, repartidos por las ocho provincias andaluzas, de forma proporcional a la población de cada provincia. Si consideramos que Andalucía tiene una población mayor de 18 años de 6.793.44223 y una prevalencia de DM2 estimada del 15,3%5, se calcula que la muestra estudiada tiene un IC 95% y un error de 5%.
Los pacientes incluidos debían de cumplir sólo dos requisitos: haber sido diagnosticados de DM2 y tener datos en la historia informatizada de al menos todo el año 2022.
El trabajo de campo se realizó entre los meses de enero y marzo de 2023, recogiéndose los siguientes datos referidos al año 2022: edad, sexo, número de asistencias a consultas de AP, a enfermería, a urgencias y a especialidades hospitalarias; otras enfermedades crónicas; consumo de fármacos en general y antidiabéticos en particular, tiras de glucemia, análisis y pruebas de imagen realizadas y días de ingreso hospitalario.
Para estimar los gastos directos generados calculamos el coste de los fármacos y el coste de los servicios sanitarios consumidos. Para valorar los fármacos utilizamos el precio que aparece en la aplicación informática Diraya a las dosis prescritas, y para los servicios sanitarios extrajimos los datos de la Orden de 14 de octubre de 2005 donde se fijaron los precios públicos de los servicios sanitarios prestados en el Servicio Andaluz de Salud24.
Métodos estadísticosLas variables cuantitativas fueron expresadas con su media, desviación estándar (DE) y/o rango (mínimo - máximo), las cualitativas según tamaño de la n y la distribución de frecuencias. Para comparar variables cuantitativas independientes se realizó el test de la t de Student. En la comparación de variables cualitativas independientes se utilizó el test de χ2, excepto cuando más de 20% de las frecuencias esperadas eran de cinco o menores en cuyo caso se utilizó el test exacto de Fisher. Utilizamos el paquete estadístico R (R Foundation for Statistical Computing, Vienna, Austria), en concreto Rcmdr 4.0,3. Para todos los contrastes de hipótesis se fijó un riesgo (α) de 0,05.
En el presente trabajo se han seguido todas las normas éticas inherentes a la publicación de artículos científicos y hemos contado con el consentimiento informado de los participantes. Asimismo, el protocolo del estudio cuenta con la aprobación del Comité de Ética del Distrito Sanitario Granada Metropolitano y no ha recibido ningún tipo de financiación.
ResultadosLa edad media de los sujetos incluidos en el estudio fue de 70,72 ± 12,44 años, siendo 53,51% hombres.
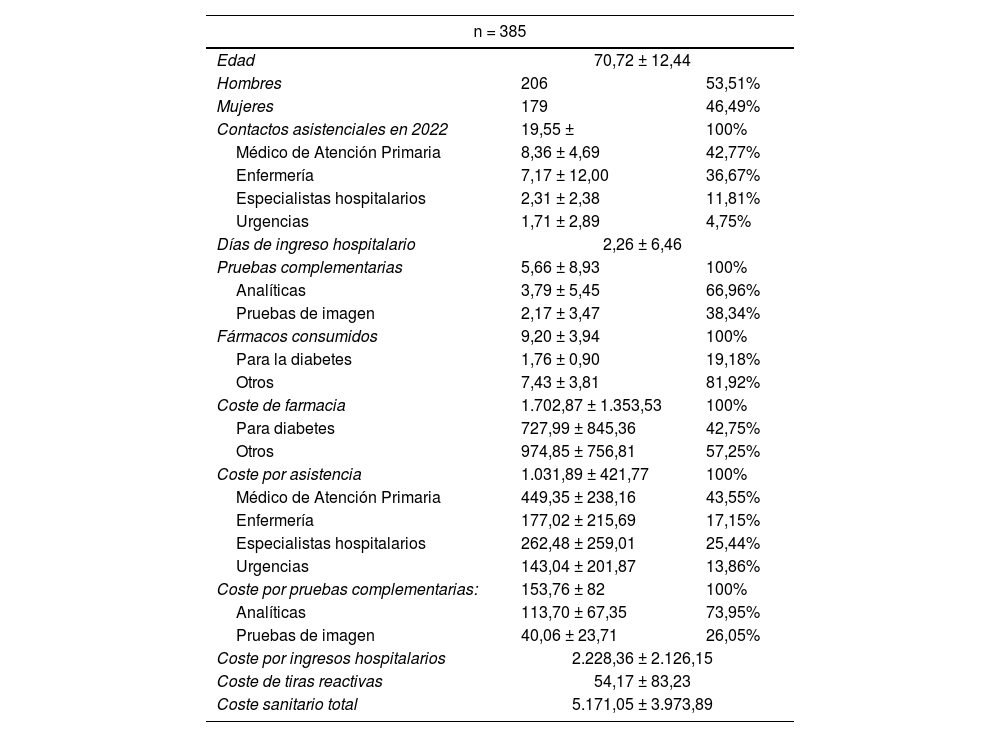
Todos los datos obtenidos se resumen en la tabla 2, diferenciando entre resultados sobre uso de recursos y resultados sobre los costes económicos.
Resumen de resultados
| n = 385 | ||
|---|---|---|
| Edad | 70,72 ± 12,44 | |
| Hombres | 206 | 53,51% |
| Mujeres | 179 | 46,49% |
| Contactos asistenciales en 2022 | 19,55 ± | 100% |
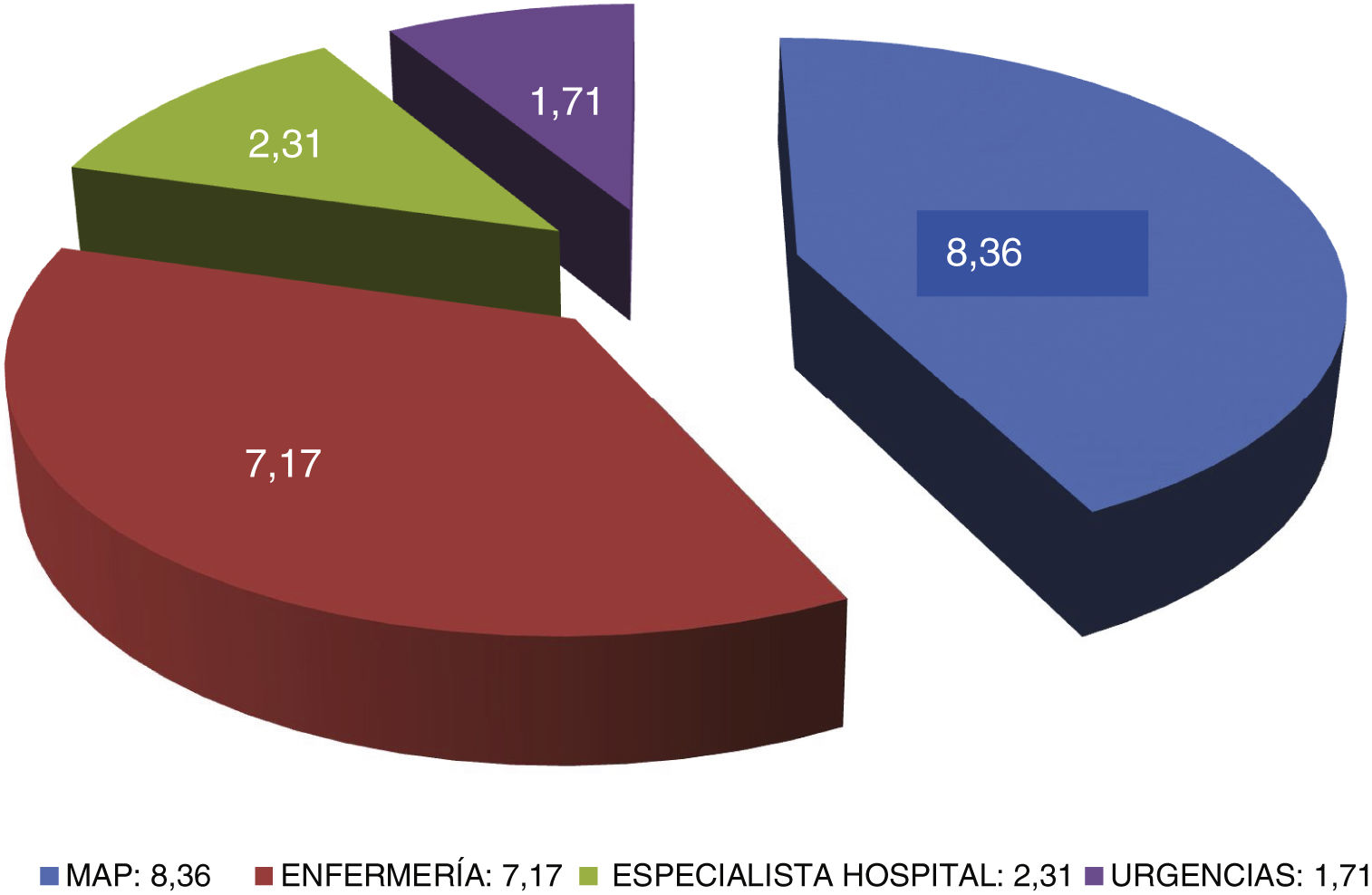
| Médico de Atención Primaria | 8,36 ± 4,69 | 42,77% |
| Enfermería | 7,17 ± 12,00 | 36,67% |
| Especialistas hospitalarios | 2,31 ± 2,38 | 11,81% |
| Urgencias | 1,71 ± 2,89 | 4,75% |
| Días de ingreso hospitalario | 2,26 ± 6,46 | |
| Pruebas complementarias | 5,66 ± 8,93 | 100% |
| Analíticas | 3,79 ± 5,45 | 66,96% |
| Pruebas de imagen | 2,17 ± 3,47 | 38,34% |
| Fármacos consumidos | 9,20 ± 3,94 | 100% |
| Para la diabetes | 1,76 ± 0,90 | 19,18% |
| Otros | 7,43 ± 3,81 | 81,92% |
| Coste de farmacia | 1.702,87 ± 1.353,53 | 100% |
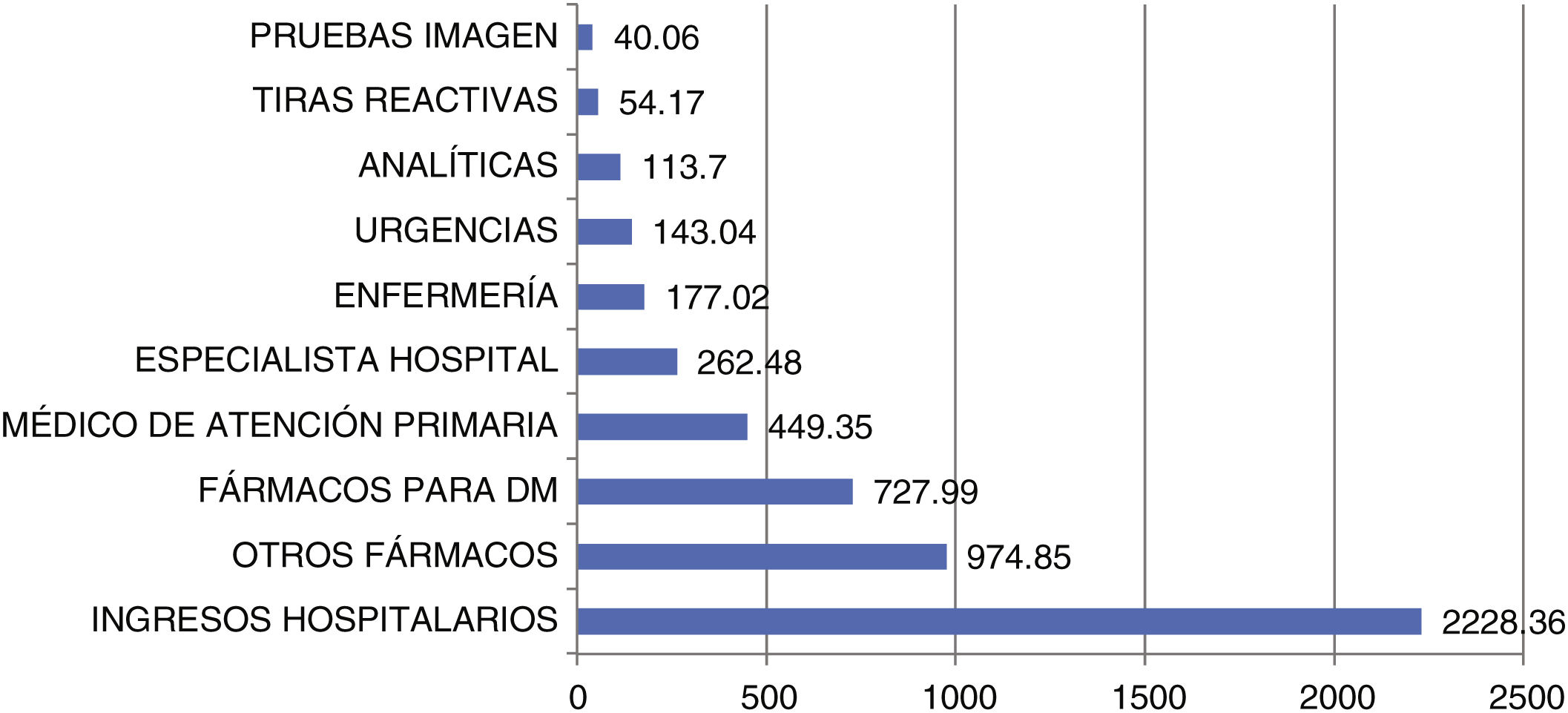
| Para diabetes | 727,99 ± 845,36 | 42,75% |
| Otros | 974,85 ± 756,81 | 57,25% |
| Coste por asistencia | 1.031,89 ± 421,77 | 100% |
| Médico de Atención Primaria | 449,35 ± 238,16 | 43,55% |
| Enfermería | 177,02 ± 215,69 | 17,15% |
| Especialistas hospitalarios | 262,48 ± 259,01 | 25,44% |
| Urgencias | 143,04 ± 201,87 | 13,86% |
| Coste por pruebas complementarias: | 153,76 ± 82 | 100% |
| Analíticas | 113,70 ± 67,35 | 73,95% |
| Pruebas de imagen | 40,06 ± 23,71 | 26,05% |
| Coste por ingresos hospitalarios | 2.228,36 ± 2.126,15 | |
| Coste de tiras reactivas | 54,17 ± 83,23 | |
| Coste sanitario total | 5.171,05 ± 3.973,89 | |
Los costes están expresados en €.
El número medio de contactos con el sistema sanitario por persona con DM2, durante 2022 (fig. 1) fue de 19,55, siendo 79,44% de los mismos con AP (42,77% con el médico y 36,67% con la consulta de enfermería; el coeficiente de variación de estas visitas fue de 0,56 vs. 1,67, respectivamente). La atención en consultas hospitalarias supuso 11,81%, y la asistencia a los servicios de urgencias 4,75% del total.
Cada paciente estuvo ingresado en el hospital por diferentes motivos una media de 2,26 días. En todo el tiempo de estudio se realizaron un total de 3,79 analíticas y 2,17 pruebas de imagen a cada uno.
En cuanto al tratamiento farmacológico, cada uno de ellos consumía 9,20 fármacos diferentes, de los cuales 1,76 (19,18%) era para su DM.
Resultados sobre costes económicosEl gasto sanitario medio por paciente estudiado durante 2022 (fig. 2) fue de 5.171,05 €, incluyendo los gastos dependientes de los fármacos consumidos (33,99%), de la asistencia sanitaria recibida (63,04%) y de las pruebas complementarias realizadas (2,97%).
Dentro del gasto de farmacia, los fármacos utilizados para la DM2 representaron 42,75% del total, a pesar de suponer sólo una quinta parte de todos los medicamentos consumidos (1,76: 7,43).
Los ingresos hospitalarios, incluidos anteriormente dentro del gasto asistencial, representaron la mayor partida del gasto generado: 2.228,36 €, suponiendo 43,09% del total.
DiscusiónEl consumo de recursos sanitarios y el coste que supone cualquier enfermedad siempre es motivo de interés. Los estudios que intentan cuantificar el coste de una enfermedad, como es el caso que nos ocupa, tienen una clara utilidad, ya que nos permiten conocer el impacto que esa enfermedad genera en la colectividad. Nos ayudan a ver cómo se distribuye el gasto y en qué áreas y, además, permiten evaluar la eficacia de las distintas estrategias terapéuticas.
La DM2 ha llegado a ser una de las alteraciones con mayor impacto socioeconómico, fundamentalmente por su elevada prevalencia (15,3% en Andalucía)5, por la morbimortalidad que presenta y por la aparición de «nuevos» y más caros tratamientos.
Este trabajo constituye un intento de cuantificar de forma directa el consumo de recursos por parte de las personas que tienen DM2 en Andalucía y el gasto que generan. La base fundamental de la información recogida ha sido la historia clínica del paciente y, hemos analizado los datos de todo el año 2022, evitando así posibles sesgos debidos a la influencia de la estacionalidad en el consumo de recursos relacionados con la DM2. Otros trabajos semejantes, consideran periodos inferiores, por ejemplo, seis meses, y los resultados los multiplican por 216.
Hemos realizado el trabajo íntegramente en AP ya que además de ser la puerta de entrada al sistema sanitario, consideramos que es el ámbito más adecuado para realizar el seguimiento global de la DM2; y, además suele disponer de registros informatizados de los pacientes crónicos, como es el caso que nos ocupa. No obstante, realizar la captación de los pacientes en AP puede limitar e incluso infravalorar los resultados obtenidos, sobre todo, si los comparamos con los de los trabajos donde la muestra procede mayoritariamente del ámbito hospitalario25, ya que las complicaciones que presentan estos pacientes suelen ser mayores y más graves26,27.
Al comparar nuestros resultados, es posible que estemos infravalorando el gasto total obtenido, no sólo por tratarse de pacientes seleccionados en AP, sino también por el método empleado, ya que a la hora de cuantificar los resultados, optamos por tener en cuenta sólo los costes directos de la DM2, lo que nos ha planteado el debate de si los estudios de evaluación económica deben o no de cuantificar el resto de costes indirectos debido a la complicación que supone determinarlos y calcularlos de forma adecuada. Lógicamente, no cuantificar gastos indirectos supone no presentar datos totalmente completos de los costes que genera una enfermedad como la DM2. En este sentido, hay gran variabilidad en los estudios publicados (tabla 1), ya que tenemos los que intentan cuantificar todos los costes indirectos11, los que sólo cuantifican una parte, excluyendo los costes no sanitarios19,20,22 o excluyendo los costes derivados de pérdidas laborales8 y aquellos, que como en nuestro caso, sólo cuantifican los costes sanitarios directos relacionados con la DM2 sin considerar los costes indirectos ni los intangibles9,10,12-16,18,21.
Los resultados obtenidos en el presente trabajo muestran que el gasto derivado de la atención sanitaria de los pacientes con DM2, durante el año 2022, fue de 5.374.773.856,85 € en Andalucía, donde aproximadamente hay 1.039.397 personas con DM2. Es decir, 5.171,05 € por paciente. Lo que supone 41,66% de todo el presupuesto del Servicio Andaluz de Salud, triplicando así el gasto sanitario medio por habitante en esta comunidad que se estableció en 1.524 € para el año estudiado28. Al comparar el gasto de cada provincia vemos que es muy semejante, no hallando ninguna diferencia entre ellas.
Como señalamos en la introducción, los datos publicados muestran un coste que oscila entre 8739 y 13.584 €11 por paciente y año. Sin embargo, si sólo tenemos en cuenta aquellos trabajos que únicamente cuantifican los gastos directos, y no incluyen a pacientes con DM1, como es nuestro caso, el resultado estaría entre 8739 y 4.295 €14. Valor referido al año 2014; por tanto, considerando el paso de ocho años y la inflación acumulada en la zona euro en este periodo (17,05%)29 obtendríamos una cifra «actualizada» de 1.021 a 5.027 €. En todo este complicado mundo de las cifras económicas hay que añadir otro factor a considerar, algo tan evidente como que los costes sanitarios pueden variar sustancialmente de unos países a otros. Pero, aún así, nuestros datos serían muy semejantes a los obtenidos en Italia por Bruno et al. en el año 201214 (5.171 € vs. 5.027 €), aunque hay diferencias en el reparto de las partidas de gasto: nuestros pacientes tienen un mayor gasto en farmacia (33,99 vs. 25,6) y un menor gasto en hospitalizaciones (43,09 vs. 57,2). Esto podría reflejar que los fármacos que utilizamos actualmente, aunque mucho más caros, serían más eficaces con la DM2 y sus complicaciones y traducirían esta efectividad en mejorar la presencia de posteriores complicaciones, disminuyendo así el número de ingresos hospitalarios.
Al analizar la distribución del gasto, observamos que la mayor parte ha sido el derivado de la asistencia (63,04%), y en este apartado, los ingresos hospitalarios han supuesto el 43,09% del total, a pesar de que el número de pacientes ingresados no ha llegado ni al 20% de la población estudiada. También hemos descrito la frecuencia y el coste de las visitas a diferente personal sanitario, observando que la mayor frecuencia de consulta ha sido en AP (15,53 de un total de 19,55 visitas/paciente/año). Este resultado evidencia claramente el hecho de que la DM2 es un proceso tratado mayoritariamente en este nivel asistencial y, aunque aparentemente la distribución de visitas atendidas por el personal médico es muy parecida a las realizadas por el de enfermería (8,36 vs. 7,17) hay un claro matiz diferenciador que podemos observar al analizar el coeficiente de variación entre ambas (0,56 vs. 1,69); lo que demuestra una gran variabilidad en el uso de la consulta de enfermería entre unos pacientes y otros (0-75), mientras que el uso de la consulta médica es más homogéneo (0-23). Analizando este dato, comprobamos un mayor uso de la consulta de enfermería por pacientes anticoagulados con antagonistas de la vitamina K que precisan de frecuentes visitas para control del Índice Internacional Normalizado (INR) y por aquellos que requieren numerosas curas durante largos periodos de tiempo.
Además de a la AP, nuestro paciente con DM2 acude a diferentes especialistas hospitalarios y a los servicios de urgencias (2,31 y 1,71 veces al año), lo que supone 5% y 2,7%, respectivamente del coste total.
Las pruebas complementarias no llegan a 3% del coste total relacionado con la DM2 (2,2% analíticas y 0,8% pruebas de imagen). Aunque en este apartado asumimos una infravaloración difícil de cuantificar, ya que, debido a la gran variabilidad de los parámetros analíticos solicitados, y a sus diferentes costes, acordamos utilizar un valor de coste medio aproximado.
Tras el gasto asistencial, la siguiente partida más cuantiosa (33,99%) sería la derivada del coste farmacológico; cada paciente estudiado consume una media de 9,2 fármacos, de los que 1,76 serían indicados para su DM. Generando un coste de 1.702,87 € al año. Sin embargo, el coste derivado del consumo de fármacos antidiabéticos supone 42,75% del coste farmacéutico y 14,1% del coste total. Lo que implica que dentro del gasto farmacéutico la mayor contribución no es debida al consumo de fármacos para tratar la DM, sino a otros fármacos relacionados con otras patologías o con las complicaciones propias de la DM30, aunque, los fármacos para tratar la DM2 son más caros que el resto.
Por otro lado, los pacientes que más fármacos consumen no son los que más coste generan, por tanto, analizando la relación entre el consumo total de fármacos en la población estudiada, con el coste que ello supone, hemos observado que los pacientes que más número de fármacos consumen son los diabéticos de mayor edad y los diagnosticados de insuficiencia cardiaca (IC), cardiopatía isquémica y Enfermedad Pulmonar Obstructiva Crónica (EPOC); en cambio, el gasto más elevado se relacionó con la IC, la EPOC y el consumo de anticoagulantes directos (ACOD).
Si relacionamos el consumo de fármacos antidiabéticos con el gasto generado, comprobamos que los pacientes que más fármacos consumen para tratar la DM son los que tienen niveles más altos de HbA1c y una DM más evolucionada. Pero, los que más gasto generan son los que utilizan aGLP1, presentan IC, utilizan iSGLT2 o insulina.
El consumo de tiras reactivas para control de la glucemia (184 por paciente y año: 0,5 al día) y su escasa repercusión en el coste total que hemos calculado (menos de 1%) es debido a que sólo uno de cada cinco pacientes de nuestra muestra las utilizaba; en cambio este es un gasto bastante importante en aquellos estudios que incluyen la DM18,21.
A lo largo de esta discusión hemos señalado algunas posibles limitaciones de nuestro trabajo que pueden influir en los resultados: la elección de pacientes en AP, el calculo que hemos hecho de los costes de las pruebas complementarias y el no haber discriminado ni en las consultas, ni en los ingresos si el motivo que los originaba estaba directamente relacionado con la DM o no.
No queremos dejar pasar la posibilidad de analizar la frecuencia con la que estos pacientes acuden al médico de AP. Si consideramos un cupo medio de unos 1.500 pacientes por médico de AP, estamos asumiendo que, según la prevalencia de la DM2, al menos habrá unos 200 DM2 por cupo; si aceptamos que cada uno (según nuestros resultados) acude una media de 8,36 veces al año, ocuparían 1.672 consultas, que traducidas en tiempo de trabajo real supondrían más de 20% de la agenda de cada médico de AP. Sería interesante plantear más estudios en este sentido, para analizar si todas estas consultas realizadas precisan realmente de la actuación del médico de AP o si podría plantearse, sin perjuicio del paciente ni de la calidad asistencial, que las asumiesen otros profesionales, y evitar que aumente la sobrecarga que sufre el primer nivel asistencial.
En resumen, los datos señalados nos muestran que el paciente con DM2 seguido en las consultas de Andalucía durante 2022 tiene unos 70 años de edad, consume 10 fármacos diferentes al día y trata su DM con doble terapia. Tiene unos 20 contactos anuales con los servicios sanitarios, de los cuales casi la mitad son con el médico de AP. Los costes directos que genera un paciente con DM2 ascienden a 5.171 € al año de los cuales la mayor parte es debida a asistencia sanitaria y hospitalizaciones, seguida del gasto farmacéutico.
Estos resultados pueden tener aplicabilidad directa a nivel de la propia consulta de AP, donde nos preocupamos por el gasto farmacéutico que, aunque grande, no es el gasto más elevado, y, en cambio no consideramos el alto número de asistencias que demandan estos pacientes (8,36 ± 4,69 al año), y que como ya hemos señalado, merecería un estudio aparte. Por otra parte, a nivel de gestión del sistema sanitario, habría que valorar la elevada prevalencia de la DM2, y que sus complicaciones son las que generan un mayor impacto económico21. Posiblemente sea más eficiente que insistir en el gasto farmacéutico el implementar recursos y acciones preventivas en AP para mejorar el seguimiento de estos pacientes (promoción del autocuidado), optimizar los diferentes tratamientos (programas para pacientes polimedicados), fomentar una colaboración eficaz entre el equipo médico, de enfermería y el servicio de atención al ciudadano, disminuir complicaciones y evitar ingresos hospitalarios que al fin y al cabo son los que mayor coste económico generan. Pensamos que estudios como este refuerzan la necesidad de una mayor inversión en la educación y prevención de la DM2.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los 120 médicos de AP que han colaborado en este trabajo.