La enfermedad venosa crónica (EVC) está catalogada como la enfermedad vascular más prevalente en el ser humano. Se ha asociado con un aumento de la incidencia de enfermedades cardiovasculares y es un fuerte predictor de mortalidad por todas las causas, suponiendo un problema de salud pública de primera magnitud. El objetivo de este estudio fue analizar las actuaciones en el manejo de la EVC en la práctica clínica diaria de los profesionales sanitarios en España.
Material y métodosEstudio observacional, descriptivo y transversal con recogida de datos a través de una encuesta de opinión de 22 preguntas cumplimentadas electrónicamente a través de un formulario Google® para profesionales implicados en la atención a la enfermedad venosa crónica. Se analizaron 300 encuestas. Las variables cuantitativas se representaron con medias y desviación estándar y las cualitativas con porcentajes e intervalos de confianza.
ResultadosAnalizadas 300 encuestas; 65,3% eran mujeres. La franja de edad más participativa fue la de mayores de 55 años; 85% de los encuestados consideraba que la EVC es una enfermedad infradiagnosticada e infratratada, con un impacto negativo añadido en lo que se refería al seguimiento durante la pandemia de COVID-19, ya que 91,7% consideraba que no había sido el adecuado. Cuarenta y siete por ciento de los participantes no conocía la clasificación CEAP y 56,3% tampoco la Escala de Severidad Clínica Venosa (VCSS); 92,7% de facultativos prescribía medias de compresión y 74,7% fármacos flebotónicos. La hidrosmina era el fármaco venoactivo más conocido y prescrito (51,7%); 73% de los galenos reconocía no utilizar ningún algoritmo o protocolo para el diagnóstico, tratamiento y seguimiento de la EVC en su práctica clínica habitual y 91% afirmaba que no se les formaba en sus centros de trabajo. El 54,3% de los médicos opinaba que una de las principales limitaciones que dificultaba el seguimiento de la enfermedad era la ausencia de coordinación con los cirujanos vasculares.
ConclusionesActualizar y dar respuesta a las necesidades formativas de los profesionales respecto a la EVC es fundamental para garantizar una continuidad asistencial de calidad en la atención a nuestros pacientes.
Chronic venous disease (CVD) is classified as the most prevalent vascular disease in humans. It has been associated with an increased incidence of cardiovascular diseases and is a strong predictor of all-cause mortality, representing a public health problem of the first magnitude. The objective of this study was to analyze the actions in the management of CVD in the daily clinical practice of health professionals in Spain.
Material and methodsObservational, descriptive and cross-sectional study with data collection through an opinion survey of 22 questions completed electronically through a Google® form for professionals involved in chronic venous disease care. Three hundred surveys were analyzed. The quantitative variables were represented with means and standard deviation and the qualitative ones with percentages and confidence intervals.
ResultsThree hundred surveys analyzed. 65.3% were women. The most participatory age group was over 55 years of age. 85% of those surveyed considered that CVD is an underdiagnosed and undertreated disease, with an added negative impact in terms of follow-up during the Covid-19 pandemic, since 91.7% considered that it had not been adequate. 47% of the participants did not know the CEAP classification and 56.3% did not know the venous clinical severity scale (VCSS). 92.7% of physicians prescribed compression stockings and 74.7% phlebotonic drugs. Hidrosmine was the best known and most prescribed venoactive drug (51.7%). 73% of the doctors recognized that they did not use any algorithm or protocol for the diagnosis, treatment and monitoring of CVD in their usual clinical practice and 91% stated that they were not trained in their workplaces. 54.3% of the physicians believed that one of the main limitations that made follow-up of the disease difficult was the lack of coordination with the vascular surgeons.
ConclusionsUpdating and responding to the training needs of professionals regarding CVD is essential to guarantee quality care continuity in the care of our patients.
La enfermedad venosa crónica (EVC) se define como toda anormalidad morfológica y/o funcional del sistema venoso de larga evolución, manifestada mediante signos y/o síntomas que requieran de investigación y/o atención médica.
Está catalogada como la enfermedad vascular más frecuente en el ser humano, con un pico de incidencia entre los 40-49 años en mujeres y 70-79 años en hombres1,2.
Desde 2004, la clasificación Clinical-Etiology-Anatomical-Pathophysiological (CEAP)3 ha permitido definir y clasificar de forma uniforme a estos pacientes y establecer datos epidemiológicos fiables.
De acuerdo con los datos españoles del estudio DETECT realizado en atención primaria (AP) en 20064, 71% de la población mayor de dieciséis años presentaba algún signo o síntoma de EVC, de los que 49% los califican como importantes y/o graves. En el estudio Vein Consult Program, realizado en centros de AP en España, se determinó una prevalencia de EVC de 48,5%, de los cuales 7% requerían derivación a cirugía vascular y 4% terminaron en cirugía5.
La prevalencia y la gravedad de la EVC aumentan claramente con la edad, siendo esta el factor de riesgo con más peso, estando íntimamente relacionado con la pérdida progresiva de calidad de vida, sobre todo a partir de la clase C3 de la CEAP6.
Los estadios CEAP más altos se han asociado con un aumento de la incidencia de enfermedades cardiovasculares, siendo el riesgo previsto a los 10 años de 23,3% en los estadios C4-C6. La EVC es un fuerte predictor de mortalidad por todas las causas (51% de incremento)7.
La EVC se caracteriza por ser una patología de carácter crónico y progresivo y, dada su prevalencia, se ha convertido en una enfermedad con un elevado impacto en la morbilidad de la población general, asociando un aumento del gasto económico, suponiendo todo ello un problema de salud pública de primera magnitud. En Europa Occidental, en el año 2020, 2% del presupuesto sanitario anual se dedicó a enfermedades venosas crónicas. Esta cifra implicó un impacto en el presupuesto mayor que el que representaba la enfermedad arterial8.
A pesar de todos estos datos, la EVC sigue siendo una enfermedad infradiagnosticada e infratratada en todos los niveles asistenciales, pues solo cuando el paciente refiere molestias o síntomas es cuando acude a la consulta y se le presta atención sanitaria, lo que supone una oportunidad perdida para abordarla de forma primaria y evitar complicaciones4,8. La pandemia por SARS-CoV-2 (COVID-19) ha empeorado aún más esta situación, considerándose como una de las enfermedades crónicas «abandonadas» en el vigente modelo asistencial y especialmente en AP9,10.
La escasa percepción de gravedad por parte del paciente y de los profesionales sanitarios retrasa el abordaje de esta patología en su prevención primaria y secundaria, así como los estadios iniciales más vulnerables, infravalorando las posibles consecuencias a largo plazo11.
La EVC constituye un gran reto para el personal sanitario y el sistema de salud. La prevención y la detección precoz en el primer nivel asistencial son claves para evitar la progresión de la enfermedad y la aparición de sus complicaciones8. Es preciso prevenir y actuar sobre los principales factores de riesgo modificables y proporcionar el tratamiento correcto, ya sea con medidas farmacológicas o no farmacológicas, para conseguir un adecuado control de la enfermedad y mejorar la calidad de vida del paciente. Para alcanzar los objetivos recomendados por las guías de práctica clínica resulta imprescindible que los profesionales sanitarios posean los conocimientos adecuados para llevar a cabo el diagnóstico y manejo correcto del paciente que sufre esta patología, mejorando la eficacia y la calidad de la atención, la reducción de costes y recursos, y disminuyendo también la variabilidad clínica entre profesionales8.
Es por ello por lo que se diseñó una encuesta que tenía como objetivo evaluar el grado de conocimiento y las necesidades de formación sobre la EVC en los médicos de AP.
ObjetivosObjetivo generalAnalizar las actuaciones en el manejo de la EVC en la práctica clínica diaria de los profesionales sanitarios en España.
Objetivos específicosDescribir las características sociodemográficas de los médicos participantes.
Material y métodosDiseñoEstudio observacional, descriptivo y transversal con recogida de datos a través de una encuesta de opinión de 22 preguntas cumplimentadas electrónicamente a través de un formulario Google® estando disponible desde el 1 de septiembre de 2021 al 25 de junio de 2022. Este documento ha sido valorado favorablemente por la Comisión Nacional de Validación de la Sociedad Española de Atención Primaria (SEMERGEN) con el aval n.o 102-2021, y ha recibido el premio al mejor proyecto de investigación médico de familia en las 13.ª Jornadas Nacionales Cardiovasculares de SEMERGEN celebradas en el Palacio de Congresos Cabo de Gata los días 22 y 23 de abril de 2022.
Sujetos de estudioProfesionales médicos del territorio español implicados en el manejo de pacientes afectos de EVC en diferentes centros de salud y hospitales.
MétodoSe ha elaborado una encuesta de opinión de 22 preguntas por un grupo de expertos del Grupo de trabajo de Vasculopatías de la Sociedad Española de Médicos de Atención Primaria (SEMERGEN), que ha sido cumplimentada electrónicamente a través de un formulario Google®. A todos los participantes se les ha informado de las características del estudio, garantizando la confidencialidad de la información aportada, que ha sido utilizada únicamente para los fines indicados. Previamente a la difusión de la encuesta se realizó un pilotaje con el fin de poder detectar posibles problemas en la idoneidad del cuestionario. La encuesta se ha enviado por correo electrónico utilizando la base de datos de los socios facilitada por SEMERGEN, un total de 15.000 usuarios registrados, con acceso a la página web, previa autorización de difusión, y estos a su vez la redistribuyeron a través de distintos foros médicos. Su cumplimentación se ha realizado de forma voluntaria, anónima y autoadministrada. Se enviaron varios recordatorios hasta conseguir el número de encuestas previstas. Cada médico solo ha podido cumplimentar la encuesta una vez. Los datos personales no serán utilizados por la SEMERGEN para la elaboración de perfiles comerciales. El tratamiento de la información personal se ha llevado a cabo de forma lícita, leal, transparente, adecuada, pertinente, limitada, exacta y actualizada.
Variables del estudioLa encuesta se estructura en forma de cuestionario con preguntas cerradas dicotómicas o de respuesta múltiple. Se incluyeron en una segunda parte variables sociodemográficas y profesionales de los encuestados.
Análisis estadísticoPara un total de 15.000 usuarios registrados, a los que se les envió la encuesta en su totalidad, se calculó un tamaño muestral de 164 encuestas, ajustado a pérdidas de hasta 30% (intervalo de confianza [IC] 99%, margen 10%). La muestra analizada final ha sido de 300 encuestas.
Los datos obtenidos se han tratado de forma agregada. Para el análisis estadístico se han utilizado estudios descriptivos y test de hipótesis. Las variables cuantitativas se representaron con medias y desviación estándar y las cualitativas con porcentajes e intervalos de confianza. La base de datos y los análisis estadísticos se ejecutaron sobre el programa SPSS® 20 (IBM Corp., Armonk, NY, EE. UU.).
Confidencialidad de los datosLa encuesta se hizo de acuerdo con la legislación vigente en materia de protección de datos: Reglamento (UE) 2016/679 del Parlamento Europeo y del Consejo de 27 de abril del 2016 (RGPD) y de la Ley Orgánica 3/2018, de 5 de diciembre, de Protección de Datos Personales y Garantía de los Derechos Digitales (LOPD). Los datos se recopilaron de forma anónima.
Consideraciones éticasEl diseño del estudio se llevó a cabo de conformidad con el Código de Ética de la Asociación Médica Mundial (Declaración de Helsinki).
ResultadosSe analizaron 300 encuestas válidas. De los médicos que respondieron a la encuesta, 196 (65,3%) eran mujeres. La mayor participación correspondió a la franja de edad de mayores de 55 años (35%), seguida de la comprendida entre 35 y 55 años (33,3%), y la de menores de 35 años (31,7%).
Por comunidades autónomas, el mayor número de encuestas se recibieron de Baleares (19,3%), Comunidad de Madrid (18%), Andalucía (13%) y Cataluña (13%). Respecto a la especialidad, 78,3% eran médicos de familia y trabajaban en la sanidad pública 91% de los profesionales; 22% del total eran médicos internos residentes. El tipo de centro mayoritario fue el urbano (más de 15.000 habitantes) con 67,7%, seguido del rural (menos de 10.000 habitantes) con 18,3%, y semiurbano (de 10.000 a 15.000 habitantes) con 14%.
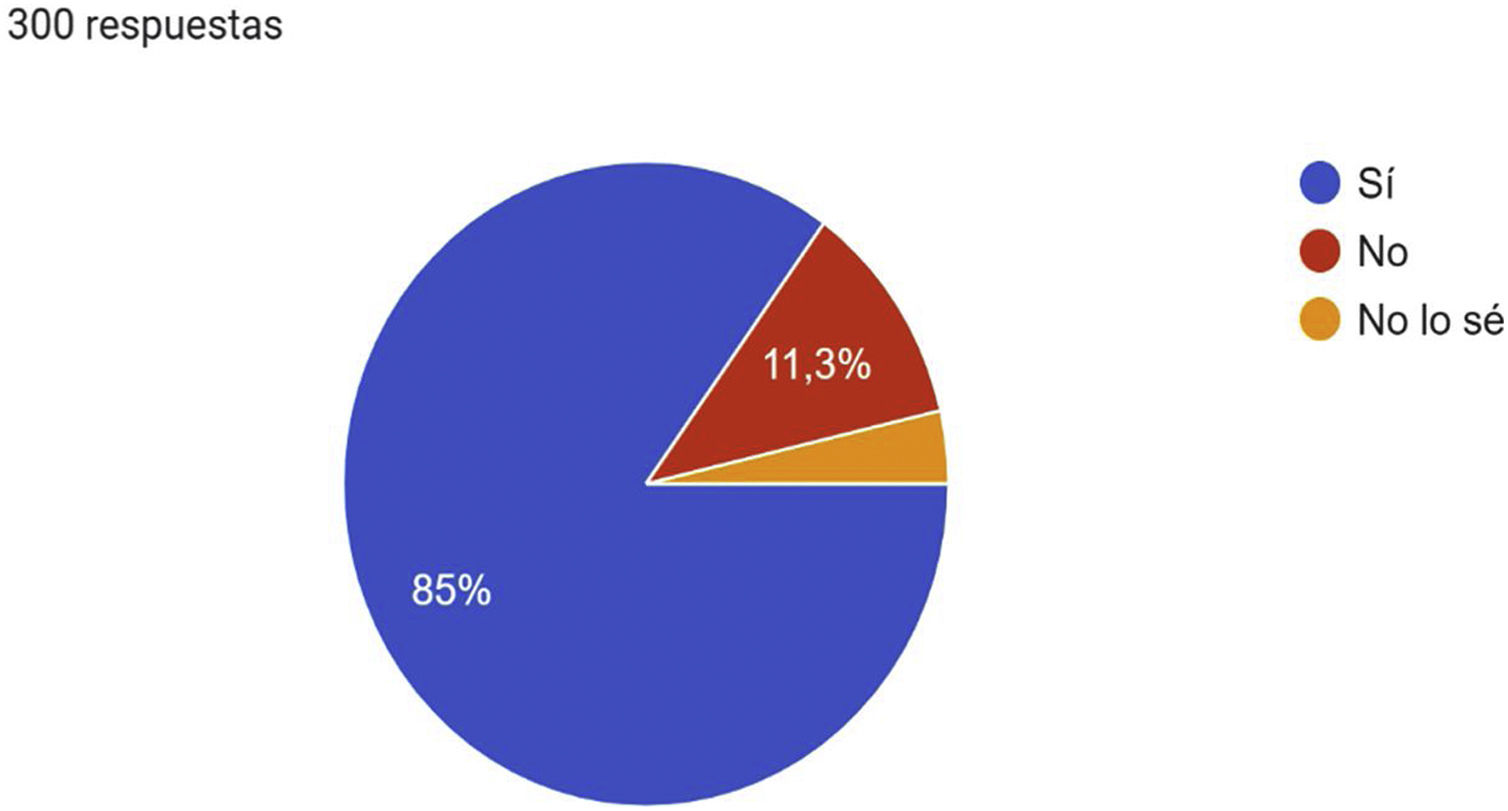
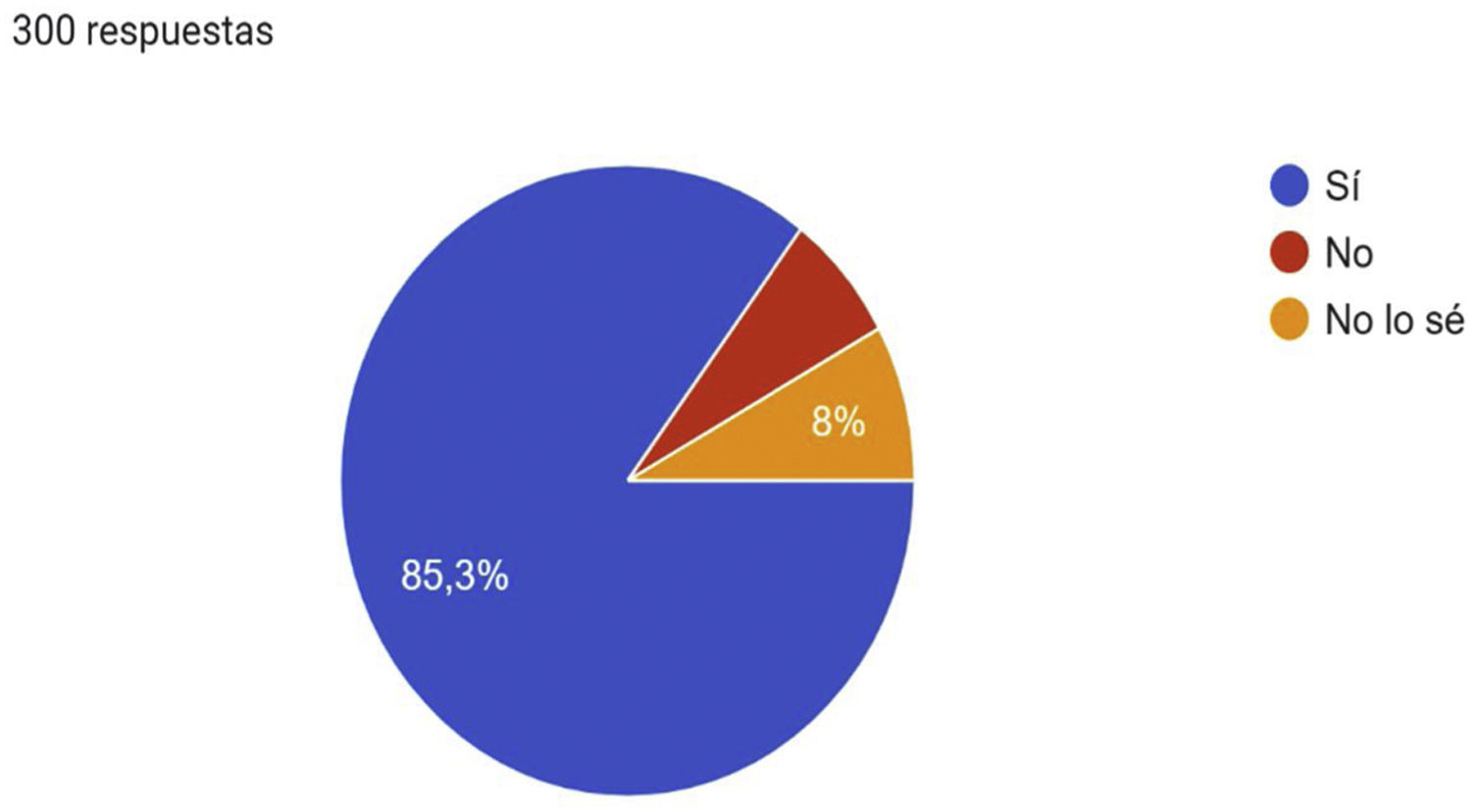
A la pregunta, ¿cuáles son los factores de riesgo que pueden estar asociados con la EVC? La mayoría consideraron el sobrepeso/obesidad (96,7%), seguido por la vida sedentaria (94%), las profesiones de riesgo (90,3%) y la edad (87,3%); 85% de los encuestados consideró que la EVC es una enfermedad infradiagnosticada en AP (fig. 1) y 85,3% afirmaron que es una enfermedad infratratada en este nivel asistencial (fig. 2).
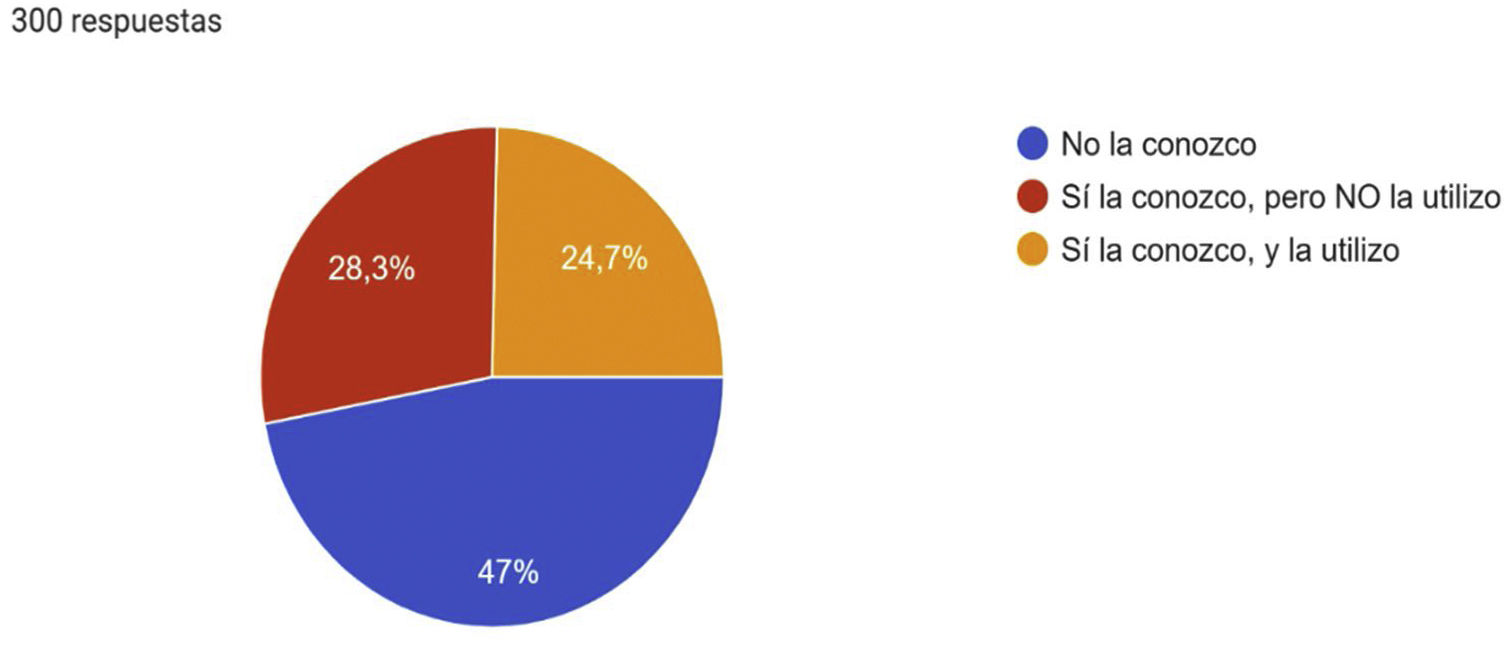
En lo que respecta a la utilización de la clasificación CEAP en la práctica habitual, un 47% respondió que no la conocía, y solo un 24,7% la conocía y la utilizaba (fig. 3).
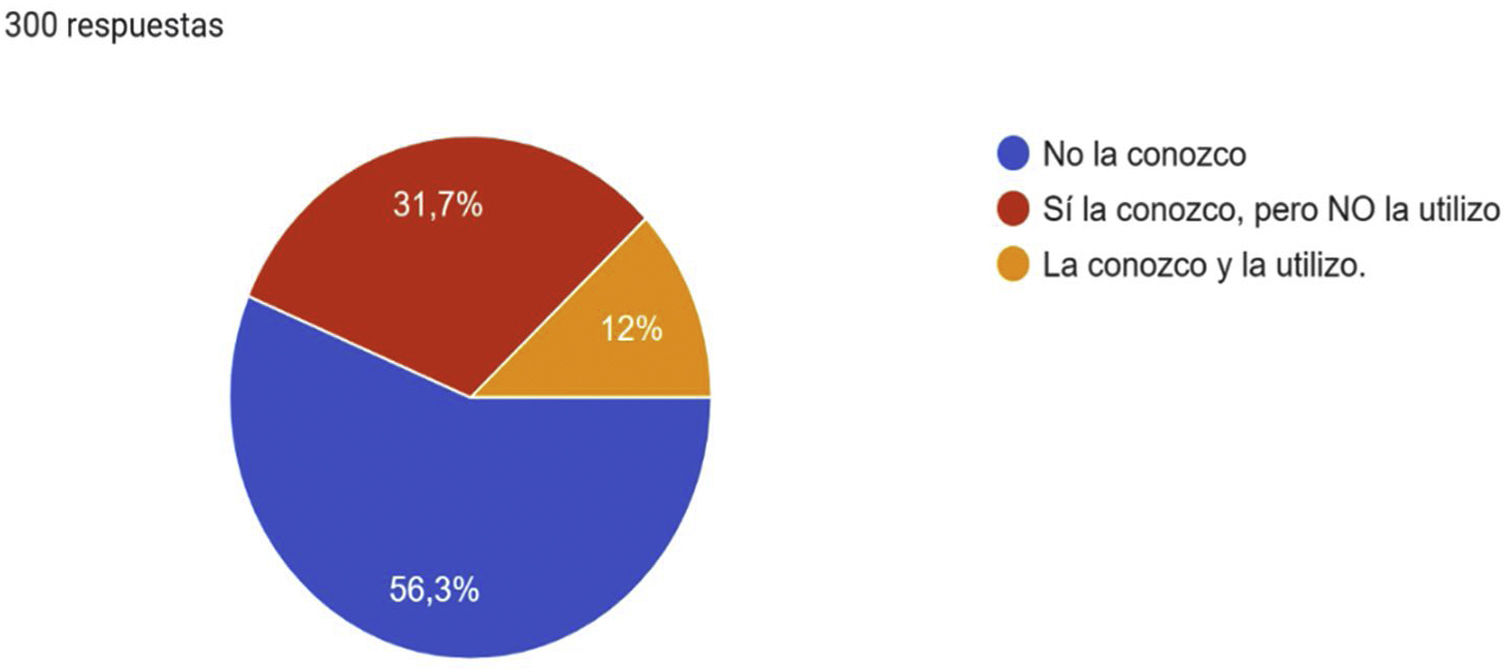
En cuanto a la Escala de Severidad Clínica Venosa (VCSS) era desconocida por 56,3% y solo era conocida y utilizada por un 12% de los encuestados (fig. 4). En lo que se refiere al diagnóstico de la EVC, 61,3% respondió que era una combinación de aspectos clínicos e instrumentales, pero exclusivamente 32% utilizaba la ecografía en su práctica clínica habitual.
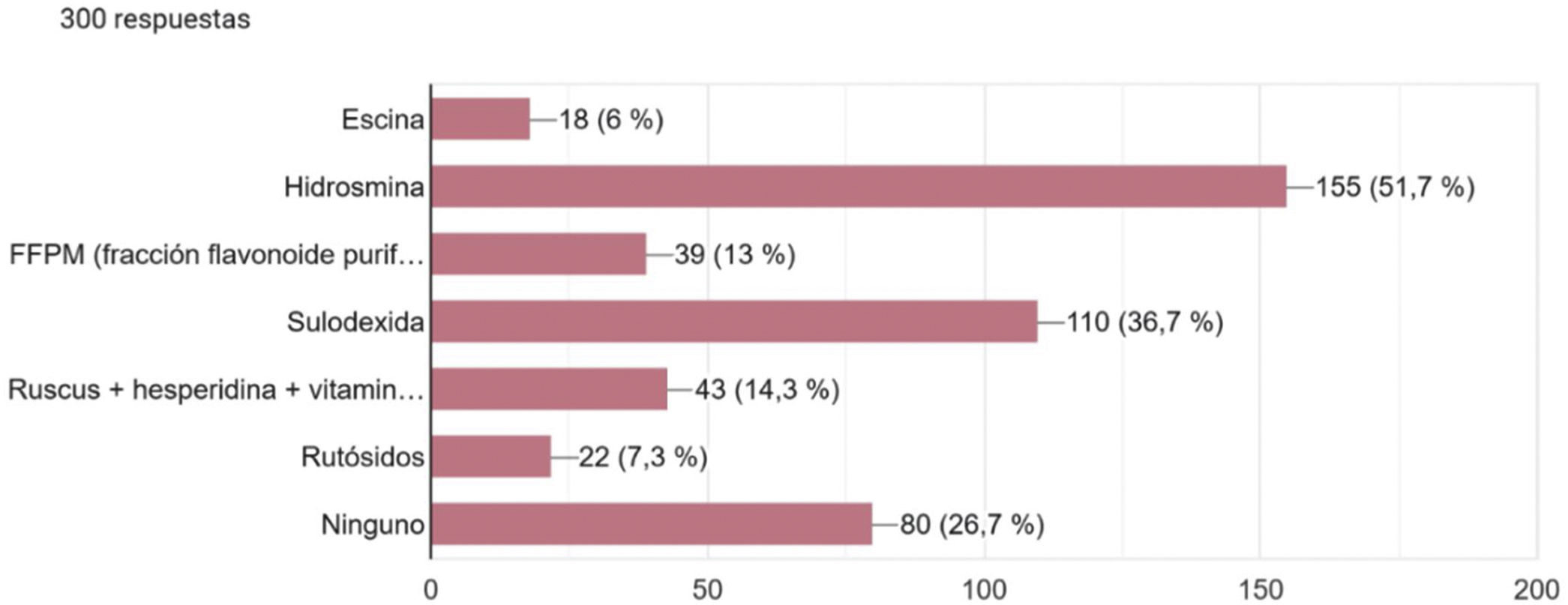
Respecto al tratamiento de la EVC, 92,7% prescribía medias de compresión, 87,7% medidas no farmacológicas y 74,7% empleaba fármacos flebotónicos. La hidrosmina era el fármaco venoactivo más conocido y prescrito (51,7%), seguido por la sulodexida (36,7%) (fig. 5).
En lo que respecta a la terapia compresiva, 51% de los encuestados conocían sus características (indicaciones, contraindicaciones y grado de presión a utilizar según estadio de la EVC), y 82,7% realizaba una adecuada explicación a los pacientes sobre el uso de las medias elásticas de compresión.
A la pregunta, ¿considera a la EVC como una patología propia de la AP (sospecha clínica, diagnóstico, tratamiento) o es competencia de cirugía vascular? Un 73,7% consideraron que tanto AP, personal de enfermería, farmacia comunitaria y cirugía vascular eran competentes para el diagnóstico, tratamiento y seguimiento de la EVC y 22,7% que era competencia del equipo de AP (compartido médico-enfermera).
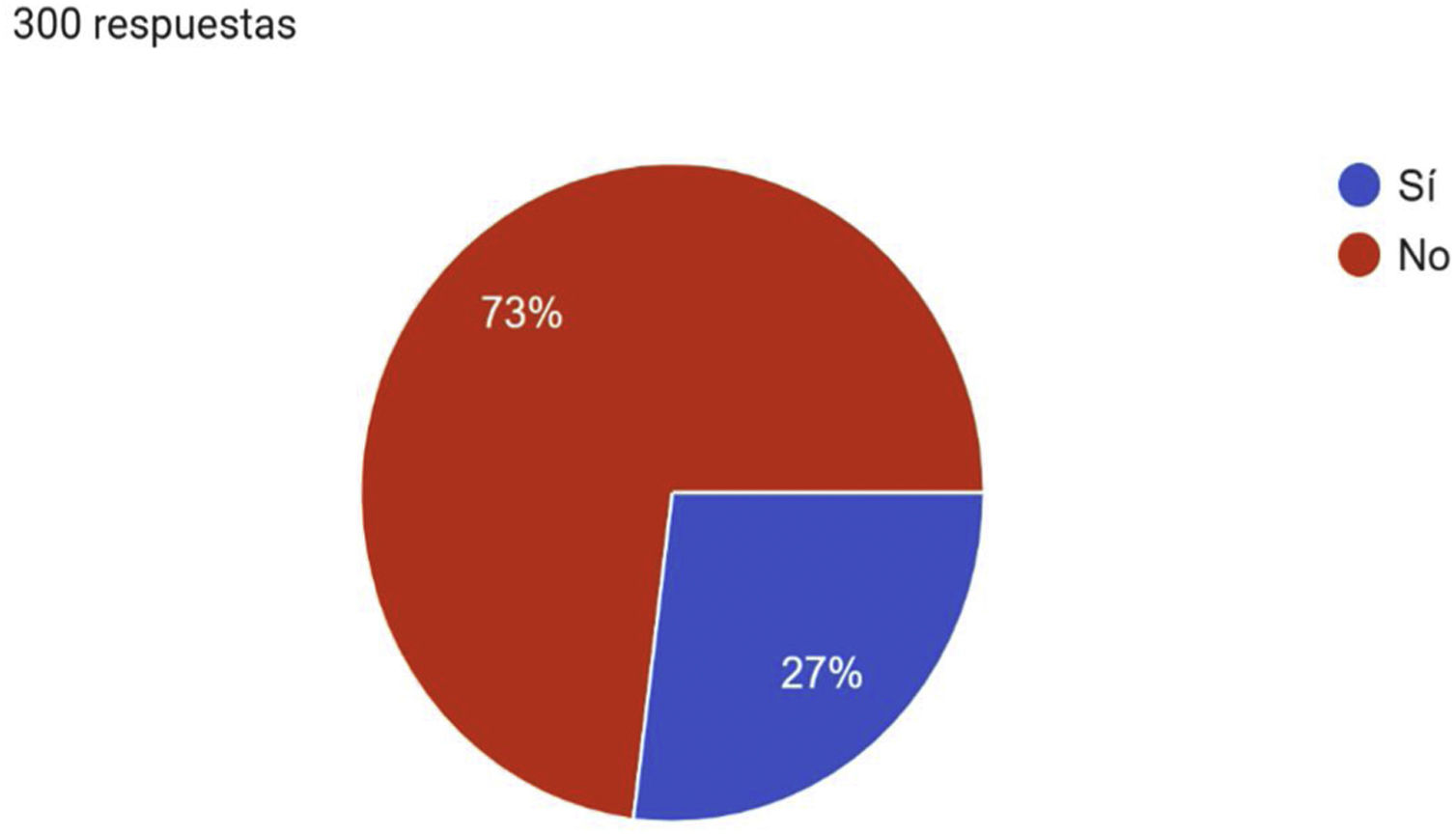
A la pregunta, ¿utiliza usted algún algoritmo o protocolo para el diagnóstico, tratamiento y seguimiento de la EVC en su práctica habitual? Setenta y tres por ciento respondió negativamente (fig. 6). A este respecto, exclusivamente 22% conocía la publicación «Recomendaciones para el manejo de la EVC en Atención Primaria 2020», elaborada por la SEMERGEN y la Sociedad Española de Medicina de Familia y Comunitaria (semFYC)8.
Un 75,7% de los encuestados derivaba a cirugía vascular cuando aparecían complicaciones (varicoflebitis, varicorragia, úlcera venosa), 59,3% cuando después de haber pautado un tratamiento conservador óptimo persistían síntomas, 21% cuando aparecían varices tronculares asintomáticas, y 10,7% cuando se lo pedía el paciente.
A la pregunta, ¿cuáles son las principales limitaciones que dificultan el seguimiento de la EVC en su centro de trabajo? Un 69,7% reseñó la falta de tiempo, 54,3% la ausencia de coordinación con cirugía vascular, 49,3% la escasez de conocimientos sobre la enfermedad, 34% la falta de equipo necesario y 17% la falta de interés.
Respecto a la intervención de otros profesionales (enfermería, farmacia comunitaria, etc.) en el abordaje y manejo de la EVC, 79,7% la consideró positiva, 15,3% neutra y 5% negativa.
En lo referente a los aspectos formativos de la EVC en el centro de trabajo, 91% de los encuestados afirmó que no se les formaba. Dentro de las posibles estrategias para fomentar el interés por la EVC en el centro de trabajo, 72% proponía las que permitieran incrementar el tiempo dedicado a la formación en EVC en el programa docente del centro, 66% las que ayudaran a mejorar la formación a través de cursos acreditados, 54% las que se centraban en incluir la mejora en el abordaje de la EVC como uno de los objetivos estratégicos del centro, y 34,7% las que facilitaban el poder rotar por centros de formación con prestigio nacional/internacional.
Un aspecto que también valoró la encuesta fue el impacto que ha supuesto la pandemia COVID-19 en los pacientes con EVC. A este respecto, 86,7% de los encuestados consideró que estos pacientes no habían sido diagnosticados de forma adecuada, 86,3% que no habían sido tratados correctamente y 91,7% que su seguimiento no había sido el adecuado.
DiscusiónLa EVC está considerada como la entidad más prevalente dentro de la patología vascular1,2. Se asocia con un aumento de la incidencia de enfermedades cardiovasculares, sobre todo en estadios avanzados de la enfermedad, y es una fuerte predictora de muerte por todas las causas7. Constituye una patología que afecta gravemente a la calidad de vida de las personas que la sufren, además de suponer un problema de salud pública de primera magnitud por las consecuencias sociosanitarias que entraña6,8. El diagnóstico y el tratamiento tempranos de la EVC son clave para prevenir la progresión a fases clínicas más severas, que podrían repercutir en graves complicaciones, en la pérdida de días laborables, menor calidad de vida y mayores costes globales8.
La encuesta sobre el conocimiento de la enfermedad venosa crónica en los profesionales sanitarios en España se realizó como una estrategia para poder conocer la situación actual en el manejo de dicha enfermedad, detectar posibles déficits y las posibles necesidades formativas de los médicos en este ámbito y así poder plantear posibilidades de mejora.
La encuesta se distribuyó a todos los socios de SEMERGEN mediante un formulario Google® y estos a su vez la redistribuyeron a través de diferentes foros médicos. En la muestra obtenida hay representación de todas las comunidades autónomas además de Ceuta y Melilla, aunque es una muestra muy heterogénea, siendo las más representadas las comunidades de Baleares, Madrid, Andalucía y Cataluña. La gran mayoría de los encuestados son médicos de familia, habiendo participado otros profesionales, como: medicina interna, angiología, neumología, hematología, traumatología, urgencias y emergencias, digestivos, radiología, anestesiología, geriatría, psiquiatría, pediatría, medicina del trabajo, cirugía general y cirugía plástica.
El cuestionario planteado por el equipo investigador, aunque testado previamente para ver su idoneidad, tiene limitaciones al no tener la validación necesaria mediante la evaluación de propiedades métricas (fiabilidad, consistencia, estabilidad temporal, concordancia, validez de contenido, de constructo y de criterio); no obstante, reunía una amplia variedad de temas relacionados con los principales objetivos y ha sido contestado por una muestra representativa, por lo que consideramos que los resultados son un reflejo de la práctica clínica habitual. El perfil del médico participante es similar (sexo, edad, hábitat poblacional de trabajo, categoría profesional y provincia) al del socio de SEMERGEN, por lo que la muestra puede considerarse representativa. Aunque han participado la mayoría de las categorías profesionales, la representación hospitalaria es menor, así como la representación muestral en algunas autonomías.
En la pregunta que hace referencia a si los facultativos tienen conocimiento de la clasificación CEAP de la EVC, casi la mitad responde que no la conoce, y tan solo uno de cada cuatro la conoce y la utiliza. En el año de 1994, el Foro Venoso Americano elaboró un documento de consenso para la clasificación y gradación de la EVC basado en las manifestaciones clínicas (C), factores etiológicos (E), distribución anatómica (A) y hallazgos fisiopatológicos (P), que ha sido actualizado en años posteriores, publicándose la última revisión en 20203. Es la clasificación aceptada de forma general en todo el mundo y, desde su adopción, las comunicaciones del ámbito venoso se han sistematizado. Se recomienda emplear la clasificación CEAP en todo paciente con EVC. En el ámbito de la AP se utiliza la clasificación clínica (C) por ser la más asequible y sencilla de utilizar9, y sería conveniente generalizar su uso para disminuir la variabilidad clínica entre los profesionales sanitarios.
Resultados similares se obtienen al preguntarles si son conocedores de la VCSS12 y si le dan uso en su práctica clínica habitual. Más de la mitad de los encuestados no la conocen y tan solo una minoría la conoce y la utiliza. La escala VCSS complementa a la clasificación CEAP, ya que nos permite valorar la gravedad de la EVC, su evolución y la respuesta al tratamiento pautado9. Si además aplicamos el único cuestionario de calidad de vida validado en nuestro país, el Chronic Venous Insufficiency Questionnaire (CIVIQ-20)13, conseguiremos un abordaje holístico e integral de la EVC en nuestros pacientes.
Tres de cada cuatro participantes reconocen que no utilizan ningún algoritmo o protocolo para el diagnóstico, tratamiento y seguimiento de la EVC en su práctica clínica habitual, y nueve de cada diez consideran que no reciben una adecuada formación sobre la EVC en su centro de trabajo.
Descubrimos por tanto que, a pesar de existir abundante literatura en el abordaje de esta enfermedad crónica, existe un elevado nivel de desconocimiento de forma generalizada en la materia, alejado de los estándares de calidad recomendados. Tan solo algo menos de una cuarta parte de los médicos conocía la reciente publicación «Recomendaciones para el manejo de la Enfermedad Venosa Crónica en Atención Primaria, 2020», elaborada por parte de nuestras sociedades científicas SEMERGEN y semFYC, en la que se hace una extensa y completa actualización en el abordaje y el manejo de la EVC8.
Por tanto, deducimos que menos de un cuarto del colectivo médico hace un abordaje de la enfermedad de forma adecuada y actualizada; en contrapartida, llama la atención que una gran mayoría de los participantes opina que dicha enfermedad está infradiagnosticada e infratratada en AP, y que ese infradiagnóstico e infratratamiento han empeorado más, si cabe, en la etapa de la pandemia de la COVID-19, considerando que el seguimiento que se ha hecho a nuestros pacientes en ese periodo ha sido la peor actuación que hemos llevado a cabo, y la más cuestionable.
En lo que se refiere a los factores de riesgo asociados a la EVC, la gran mayoría de los encuestados son conocedores de estos, siendo los más valorados dentro del grupo de los no modificables la edad y el sexo, y entre los modificables, el sobrepeso/obesidad y la vida sedentaria. Claramente, la prevalencia de la EVC se incrementa con la edad, siendo esta el factor de riesgo con más peso y se considera, junto con el hecho de ser mujer, como los factores de riesgo no modificables más importantes6,8,9.
A pesar de que el diagnóstico de la EVC es fundamentalmente clínico, y así lo consideran cerca de la mitad de los facultativos participantes, en los últimos años se ha empoderado al médico de familia con instrumentos de apoyo al diagnóstico, como puede ser la ecografía, que complementa a la sospecha clínica. Asimismo, todavía se hace poco uso de dicha técnica, ya que reconocen utilizarla en su práctica clínica habitual tan solo uno de cada tres encuestados.
La terapia elastocompresiva es ampliamente recomendada por nuestros clínicos, junto a las medidas no farmacológicas (cambios en los estilos de vida, etc.), ya que nuestra encuesta refleja que nueve de cada diez galenos la recomiendan, aunque si profundizamos en el tema, casi la mitad de los médicos no conoce con detalle los diferentes tipos de terapia compresiva que existen, ni cuáles son sus indicaciones y contraindicaciones, ni el grado de presión que se debe utilizar en función de la situación clínica y evolución de la EVC, pero ocho de cada diez participantes sí refieren dar una explicación detallada a sus pacientes del uso adecuado de las medias y de la importancia de su utilización de forma regular, intentando así paliar el bajo grado de adherencia terapéutica que existe en la actualidad para esta recomendación.
En lo que a la terapia farmacológica se refiere, hay más diversidad de opiniones. Los fármacos más utilizados son los flebotónicos y tan solo uno de cada cuatro facultativos prescribe glucosaminoglicanos naturales. Se siguen utilizando ampliamente fármacos que no han demostrado su eficacia clínica y cuyo mecanismo de acción no es bien conocido, lo que nos puede hacer pensar que desconocemos los mecanismos etiopatogénicos de la EVC, dejando en evidencia la necesidad de actualización del colectivo en este aspecto.
En cuanto a los fármacos venoactivos, el grupo terapéutico con el que el colectivo médico se siente más familiarizado y que suele prescribir es el de los flavonoides de síntesis (uno de cada dos encuestados) y, en segundo lugar, los glucosaminoglicanos naturales (uno de cada tres). Llama la atención que uno de cada cuatro participantes no prescribe ninguno en su práctica clínica habitual.
La mayoría de los médicos considera que el abordaje y el manejo de la EVC debe ser multidisciplinar, siendo competencia tanto del equipo de AP como del de farmacia comunitaria y del de cirugía vascular. Una gran mayoría de los encuestados valora de forma positiva la intervención que realizan, además de los facultativos, otros profesionales sanitarios.
Al preguntar en qué situaciones derivamos a nuestros pacientes al cirujano vascular, las respuestas son muy heterogéneas, y muchas de las derivaciones se hacen de forma incorrecta. Queda patente que no existe un protocolo unificado con criterios de derivación claros y definidos a nivel estatal y que cada área de salud utiliza sus propios criterios a nivel local, o incluso a veces estos criterios no existen y no se ha llegado a un consenso de continuidad asistencial entre AP y atención hospitalaria, dejando entrever una variabilidad interterritorial nada despreciable.
Al intentar analizar las posibles limitaciones que dificultan el seguimiento de la EVC en nuestro ámbito laboral, la respuesta más votada ha sido la falta de tiempo en las consultas; en segundo lugar, la falta de coordinación entre AP y cirugía vascular y el resto de las especialidades médicas; y, por último, la falta de conocimientos sobre la EVC. Como dato llamativo nos sorprende que, hoy por hoy, aún un porcentaje significativo de los médicos encuestados confiese tener una falta de interés, lo que puede poner en peligro el asegurar una adecuada continuidad asistencial del paciente crónico, que es fundamental para disminuir la carga de enfermedad, no solo en términos de morbimortalidad, sino también para mejorar la calidad de vida. La asistencia al paciente con enfermedades crónicas es una de las labores principales del médico de AP10.
La gran mayoría de los facultativos respondedores opina que para fomentar el interés por la EVC serían necesarias estrategias que permitan incrementar el tiempo dedicado a la formación de la enfermedad en los programas docentes de los centros de salud, también a través de la formación mediante cursos acreditados, y que la mejora en el abordaje de la EVC debería de ser uno de los objetivos estratégicos del Sistema Nacional de Salud.
Tras analizar los resultados de la encuesta podemos intuir que existe una falta generalizada de conocimientos en EVC, en ocasiones falta de herramientas (la ecografía no es accesible para todos), de difusión de protocolos eficientes que garanticen una correcta continuidad asistencial, escasa relación entre los diferentes niveles asistenciales, posibles barreras por parte de la administración sanitaria y, en muchas ocasiones, masificación y falta de estructuración en las consultas10.
Con el lema de que la formación es un deber y un derecho, el colectivo reivindica una mejora en los estándares globales de la educación médica posgrado, con planes de formación continuada que conlleven y susciten una mejora en el desempeño profesional.
Finalmente, podemos decir que los resultados de la encuesta son consistentes, ya que se ha conseguido un tamaño muestral representativo, con una representación considerable de profesionales implicados en la atención a la EVC y una participación de toda la geografía española, quedando clara la necesidad de una mejora en la formación continuada durante toda la trayectoria profesional que garantice una asistencia sanitaria de calidad.
ConclusionesEn conclusión, el grado de conocimiento de los médicos implicados en el manejo de pacientes afectos de EVC es limitado. El abordaje de esta enfermedad crónica debe ser multidisciplinar, siendo fundamental actualizar las necesidades formativas de los profesionales sanitarios del primer nivel asistencial. De esta manera, se podrán diseñar estrategias de intervención eficaces para mejorar la calidad del cuidado de estos pacientes y garantizar una continuidad asistencial eficiente.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesJuan Peiró Morant, en los últimos cinco años, ha recibido honorarios por ponencias, desarrollo de cursos formativos o labores de asesoría de laboratorios Novartis, Servier, Viatris, Novo Nordisk, Boehringer Ingelheim, Bristol Myers Squibb, Sanofi Aventis, Bial, Lundbeck, Almirall, Faes Farma, Adamed Pharma, GlaxoSmithKline y Alfasigma.
José Manuel Ramírez Torres, en los últimos cinco años ha recibido honorarios por becas,ponencias o labores de asesoría de laboratorios Servier, Alfasigma, Viatris, Sanofi y Almirall.
Estrella Pérez Vázquez declara no tener ningún conflicto de intereses.
Víctor Manuel Lozano Bouzón declara no tener ningún conflicto de intereses.
Adriana Parra Valderrama, en los últimos cinco años ha recibido honorarios por ponencias, desarrollo de cursos formativos o labores de asesoría de laboratorios Servier, Novo Nordisk, Pileje, Ferrer y Boehringer Ingelheim.
Manuel Frías Vargas, en los últimos cinco años ha recibido honorarios por becas, ponencias o labores de asesoría de laboratorios Almirall, AstraZeneca, Daiichi-Sankyo, Ferrer, Italfarmaco, Lilly, MSD, Novartis, Rovi, Sanofi, Servier, Alfasigma, Viatris, Bial y Alter.
Estas relaciones no han influido directa ni indirectamente con la autoría ni en el contenido de este manuscrito.
Aguado Castaño, Ana Carlota. Centro de Salud Parque Lo Morant, Alicante.
Babiano Fernández, Miguel Ángel. Centro de Salud Argamasilla de Calatrava, Ciudad Real.
Bonany Pagès, Maria Antònia. Medicina privada, Girona.
Caballer Rodilla, Julia. Centro de Salud Algete, Madrid.
Cabrera Ferriols, María Ángeles. Centro de Salud San Vicente del Raspeig I, Alicante.
Carrasco Carrasco, Eduardo. Centro de Salud de Abarán, Murcia.
Frías Vargas, Manuel. Centro de Salud Comillas, Madrid.
Fuertes Domínguez, Diana. Centro de Salud Cervera de Pisuerga, Palencia.
García Lerín, Aurora. Centro de Salud Almendrales, Madrid.
García Vallejo, Olga. Centro de Salud Comillas, Madrid.
Gil Gil, Inés. Centro de Salud Vielha, Lleida.
Lahera García, Ana. Hospital Universitario de Getafe, Madrid.
López Téllez, Antonio. Centro de Salud Puerta Blanca, Málaga.
Lozano Bouzón, Víctor Manuel. Hospital Universitario de Getafe, Madrid.
Padilla Sáez, Alicia. Centro de Salud San Vicente del Raspeig I, Alicante.
Parra Valderrama, Adriana. UGC La Lobilla. Estepona, Málaga.
Peiró Morant, Juan Fernando. Centro de Salud Ponent, Islas Baleares.
Pérez Vázquez, Estrella. Centro de Salud Vielha, Lleida.
Piera Carbonell, Ana. Centro de Salud de la Corredoria. Área IV, SESPA, Oviedo.
Pietrosanto, Teresa. Centro de Salud San Vicente del Raspeig I, Alicante.
Ramírez Torres, José Manuel. Centro de Salud Puerta Blanca, Málaga.
Vázquez Gómez, Natividad. Centro de Salud Auxiliar Moncófar, Castellón.