Las gammapatías monoclonales constituyen un grupo de trastornos caracterizado por la proliferación clonal estable o progresiva de células plasmáticas, produciendo inmunoglobulinas iguales entre sí.
Es característico del mieloma múltiple la presencia de infiltración de la médula ósea por células plasmáticas, de lesiones osteolíticas y de componente M en suero u orina.
A medida que las células cancerosas se multiplican, pueden causar dolor y destrucción de hueso, si se afectan los de la columna, pueden ejercer presión sobre los nervios provocando dolor y parestesias.
Ante un paciente de edad avanzada con dolor intenso óseo, no asociado a traumatismo, que no mejora con tratamiento, debemos realizar diagnóstico diferencial del mieloma múltiple solicitando: hemograma, bioquímica, proteínas totales, proteinograma, inmunofijación y radiografías de zonas dolorosas como mínimo.
Monoclonal gammopathies are a group of disorders characterized by stable or progressive clonal proliferation of plasma cells producing similar immunoglobulins.
Multiple myeloma is characteristic of the presence of bone marrow infiltration by plasma cells, osteolytic lesions, and M component in serum or urine.
As cancer cells multiply, they can cause pain and destruction of bone, and if affecting the spine, they can press on nerves causing pain and paresthesias.
In patients of advanced age (average 69 years) with bone pain not associated with trauma, and which does not improve with treatment, a differential diagnosis should be performed with multiple myeloma. This should include, at least, a full blood count, biochemistry, total protein, protein electrophoresis, immunofixation, and radiographs of painful areas.
El mieloma múltiple también llamado enfermedad de Kahler es una enfermedad neoplásica que se caracteriza por la proliferación de células plasmáticas en la médula ósea y por la sobreproducción de inmunoglobulina monoclonal completa, que puede ser IgG, IgA, IgD o IgE, o de cadenas ligeras kappa o lambda.
A escala mundial, representan alrededor del 0,8% del total de nuevos casos de cáncer y 0,9% de las muertes por cáncer1.
La etiología actualmente se desconoce. Se baraja la hipótesis de que se debe a trastornos del sistema inmunitario relacionados con la edad, dado que el envejecimiento produce un desequilibrio del sistema hematopoyético y del control de los elementos que integran el sistema inmunitario. Afecta principalmente a personas de edad avanzada, mayores de 50 años, aumentando la incidencia con la edad siendo más frecuente en la raza negra2 y de predominio en el género masculino.
Caso clínicoPresentamos el caso de una mujer de 73 años que acude a nuestra consulta con síntomas inespecíficos de una semana de evolución de astenia y dolor lumbocostal derecho tras sufrir una caída casual desde su propia altura.
Antecedentes personales. Hipertensión arterial, osteoporosis, depresión.
Tratamiento habitual. Calcio, ácido ibandrónico, valsartán, zolpidem, escitalopram y omeprazol.
Exploración física. Destaca leve dolor a la palpación en región costal derecha y columna lumbar, con pérdida de peso de aproximadamente 4 kg en el último mes sin pérdida de apetito y el resto dentro de límites normales.
Plan de actuación. Reposo y paracetamol 650mg/6 h.
La paciente acude de nuevo a consulta tras 4 días por intensificación del dolor en la zona lumbar que le dificulta la movilidad, mal estado general, afebril, astenia. En la nueva exploración física presenta dolor continuo que no cambia con movimientos ni con la presión en zonas dolorosas, refiere además dolor de hombros y brazos, sin entumecimiento ni parestesias.
Ante un dolor intenso de estas caracterísicas en persona mayor con pérdida de peso y astenia tuvimos la sospecha de cáncer o metástasis, polimialgia reumática o mieloma múltiple, entre otros diagnósticos. Se solicitó analítica y radiografías de columna dorsolumbar, parrilla costal y cráneo. Se pautó tratamiento con tramadol y paracetamol.
En la analítica destacaban los datos siguientes. Hemograma: Hb:11,1g/dl; bioquímica: LDH 212 U/l; velocidad de sedimentación: normal; fosfatasa alcalina 87 U/l; hierro 43,6 μg/dl; ferritina 186ng/ml; Ca 10,2mg/dl; proteína C reactiva: normal; ANA negativos. Proteinograma: proteínas totales 8,8 g/dl, albúmina 4,5 g/dl, IgG 2.393mg/dl, IgA 67,7mg/dl, IgM 11,7mg/dl, cociente kappa/lambda 17,66.
Sedimento en orina normal, proteínas orina 24h: 0,17g, cadenas ligeras kappa 5,79mg/dl.
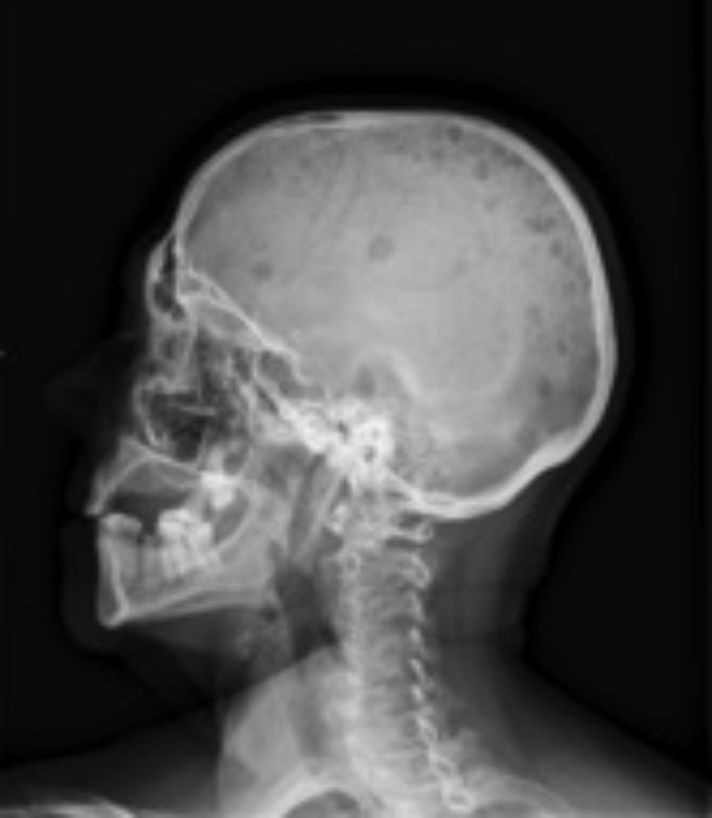
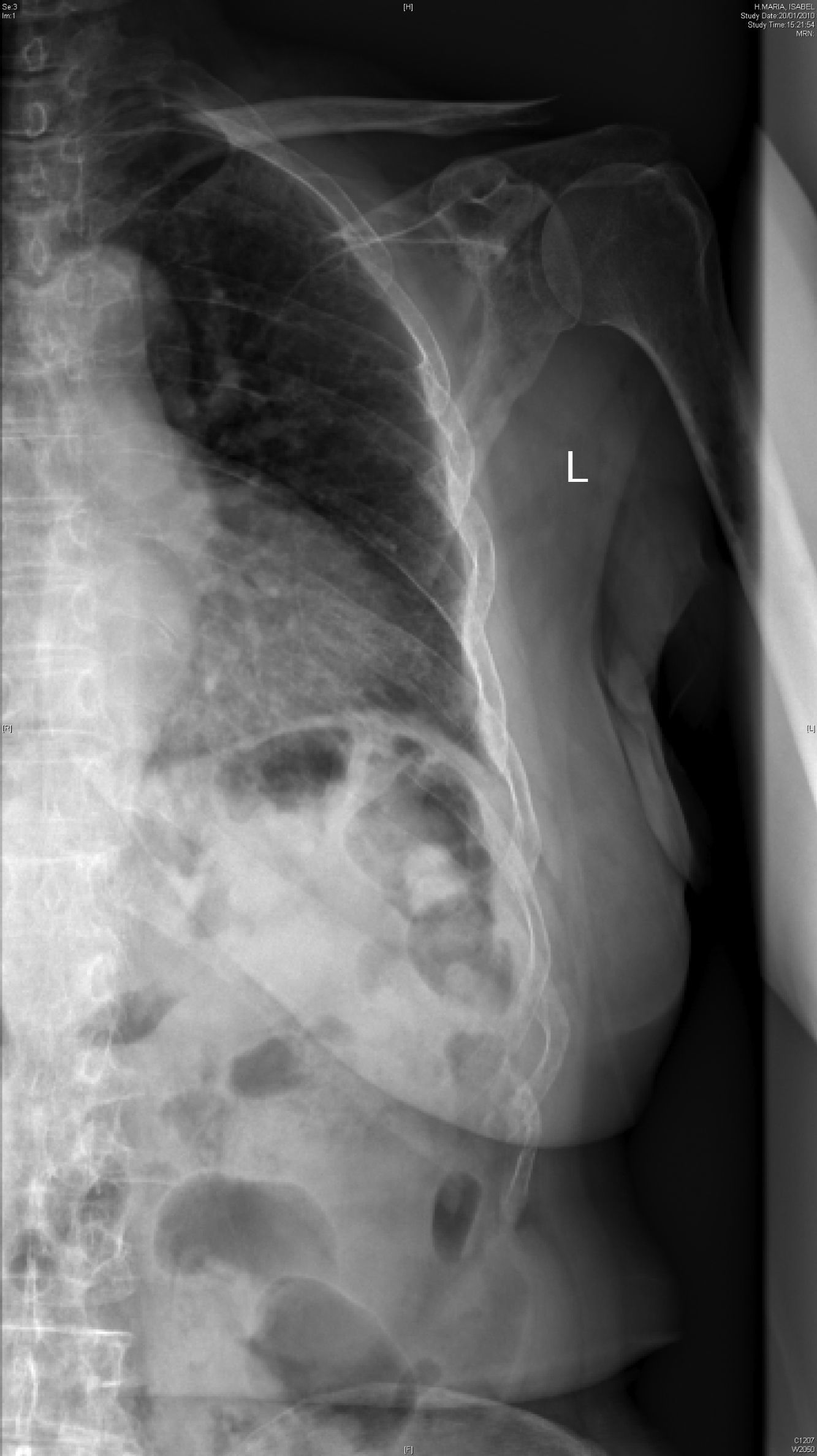
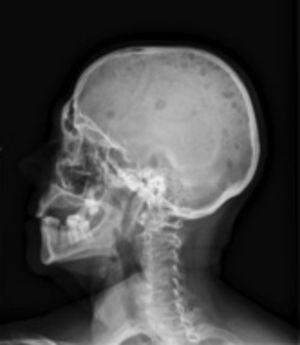
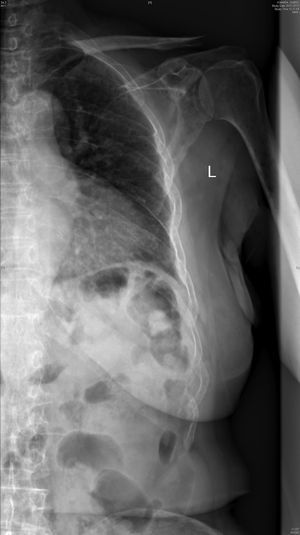
Radiología. La radiografía de cráneo muestra lesiones líticas (fig. 1). La radiografía anteroposterior y lateral de columna dorsolumbar: acuñamiento vertebrales en D7 y D11 con cambios degenerativos. Radiografía de parrilla costal anteroposterior izquierda: presencia de un patrón permeativo difuso en costillas, escápula y húmero (fig. 2).
Tras la clínica y pruebas complementarias se deriva a la paciente a nivel hospitalario a hematología con sospecha diagnóstica de mieloma múltiple, ingresan a la paciente donde confirman el diagnóstico con las siguientes pruebas complementarias:
Aspiración de médula ósea. Infiltración por mieloma múltiple (33% células plasmáticas).
Mapa óseo. Lesiones líticas generalizadas con aplastamiento D11.
RM de columna dorsolumbar. Múltiples áreas de reemplazamiento de la médula ósea, compatibles con la afectación de su proceso de base, predominando en D8. Múltiples acuñamientos, predominando en D7 y D11, compatibles con fracturas antiguas sin significativa afectación radicular o medular. Cambios degenerativos.
Con el diagnóstico de mieloma múltiple se inicia tratamiento según protocolo VISTA (Velcade as Initial Standard Therapy in Multiple Myeloma: Assessment with melphalan and prednisone)3.
- •
Bortezomib: 1,8mg los días 1, 12,16, 19, y segundo ciclo los días 37, 40 44 y 47.
- •
Melfalán: 12mg los días 9, 10, 11 y 12.
- •
Prednisona: 80mg los días 9, 10, 11 y 12 y se añade un bifosfonato el ácido zoldrónico: 4mg desde 7 al 37 día.
Proceden a administración de radioterapia sobre columna torácica baja y lumbar con intención antiálgica. La paciente mejoró clínicamente lo suficiente para estar en su domicilio con ayuda de un familiar y continuas revisiones con hematología para control de tratamiento y evolución. Se le pautan las siguientes recomendaciones terapéuticas: vida y actividad sin esfuerzos evitando traumatismos. Beber abundantes líquidos y a su tratamiento habitual se le añade Plantago ovata 1 sobre/8h, pantoprazol 20mg/24h, y enema casen si procede. Se inicia un tercer ciclo de bortezomib, melfalán y prednisona el día 68. En el momento de la realización de esta publicación la paciente se encuentra asintomática y en seguimiento por el servicio de hematología.
DiscusiónEn este caso la sintomatología que presentaba la paciente nos orienta hacia una patología oncológica por la edad y características del dolor (dolor persistente).
Las manifestaciones clínicas más comunes están relacionadas con la proliferación descontrolada de células plasmáticas en la médula ósea, interfiriendo en la capacidad para producir glóbulos rojos, blancos y plaquetas, causando anemia, sangrado anormal y más probabilidad de contraer infecciones bacterianas (Klebsiella neumoniae, Staphylococcus aureus y Escherichia coli)4, se producen en menor medida infecciones víricas (10% herpes zóster) y fúngicas. También presentan afectación renal e hipercalcemia. Se presenta el dolor óseo como síntoma más común en el 70-80% de los casos4 y fracturas patológicas, que suelen afectar a la espalda y las costillas, originando lesiones osteolíticas «en sacabocados o petrificación del hueso». Sin embargo, alrededor de un 30% de los casos se diagnostican en pacientes asintomáticos debido a la generalización de estudios analíticos habituales2.
Los criterios diagnósticos del Southwest Oncology Study Group (SWOG) son:
Criterios mayores:
- I)
Plasmocitoma comprobado histológicamente.
- II)
Plasmocitosis medular mayor al 30% (en aspirado de medula ósea).
- III)
Componente M para IgG>3,5g/dl, IgA >2g/dl, cadenas ligeras en orina >1g/24 h en ausencia de amiloidosis.
Criterios menores:
- a)
Plasmocitosis en médula ósea 10-30%.
- b)
Componente M de menor cuantía que en el criterio mayor II.
- c)
Lesiones osteolíticas.
- d)
Déficit de las inmunoglobulinas policlonales restante IgG<600mg/dl, IgA<100mg/dl, IgM<50mg/dl.
Se diagnostica mieloma múltiple con un criterio mayor y un criterio menor o bien con tres menores entre los que han de estar incluidos a y b, por lo que las posibilidades son las siguientes:
- 1.
I+b, I+c, I+d (I+a no es suficiente).
- 2.
II+b, II+c, II+d (II+a no es suficiente).
- 3.
III+a, III+c, III+d.
- 4.
a+b+c, a+b+d.
La estadificación de los pacientes con mieloma múltiple tiene un papel importante para el tratamiento y pronóstico de la enfermedad. La estadificación se ha realizado tradicionalmente según la clasificación propuesta por Durie y Salmón, sin embargo, el sistema de estadificación recientemente propuesto por el Instituto Nacional del Cáncer es el Sistema de Estadificación Internacional del Mieloma Múltiple (tabla 1) el cual divide los pacientes en 3 grupos de riesgo con base en los niveles de 2-microglobulina y de albúmina; haciendo una clasificación más fácil de recordar de aplicación clínica; además de permitir clasificar al paciente por pronóstico, así la supervivencia global es de 62 meses para los pacientes en estadio temprano y de 29 meses para los pacientes en el estadio más avanzado.
Sistema de Estadificación del Mieloma Múltiple, según el Instituto Nacional del Cáncer
| Estadio I (28%) |
| I β2 microglobulina sérica < 3,5mg/l |
| Albúmina sérica>3,5g/dl |
| Supervivencia 62 meses |
| Estadio II (33%) |
| Ni I ni IIIa |
| Supervivencia 44 meses |
| Estadio III (39%) |
| - β2 microglobulina sérica > 3,5mg/l |
| - Supervivencia 29 meses |
| aCategoría para el estadio II |
| A) β2 microalbúmina sérica<3,5mg/l, pero la albúmina sérica>3,5g/dl |
| B) β2 microalbúmina sérica 3,5-5,5mg/l independiente de la albúmina sérica |
El tratamiento de soporte comprende: combatir las infecciones, la hipercalcemia, antagonizar la destrucción de hueso con bifosfonatos (ácido zoldrónico, pamidronato y otros)5–7 y la profilaxis de la neuropatía por uratos, la deshidratación y los síntomas neurológicos.
El tratamiento antitumoral suele ser paliativo. Quimioterapia, radioterapia y trasplante. En el tratamiento con quimioterapia se está utilizando el protocolo VISTA3 (en candidatos y no candidatos a trasplante) esta nueva indicación está sustentada por los múltiples estudios clínicos que se han realizado en estos pacientes. En este protocolo internacional, se demostró la superioridad de la combinación de melfalán-prednisona-bortezomib sobre melfalán-prednisona en todas las variables de eficacia analizadas. Además, se incrementó en forma significativa la supervivencia de los pacientes tratados con bortezomib. También se ha usado la talidomida (ácido glutámico) en el manejo terapéutico del mieloma múltiple8,9, como agente único o combinado en pacientes de novo o en recaída (siendo en combinación más efectivo)9,10, y como mantenimiento de la remisión con o sin previo trasplante de células progenitoras hematopoyéticas.
Un nuevo fármaco es el mozobil, indicado en combinación con el factor estimulante de colonias granulocíticas (GCSF), para potenciar la movilización de células madre hematopoyéticas a sangre periférica para su recogida y posterior trasplante autólogo en pacientes con linfoma y mieloma múltiple cuyas células se movilicen con dificultad. Fue aprobado por el Ministerio de Sanidad, Política Social e Igualdad de España, con financiación por la Seguridad Social, el 18 de junio de 2010.
El papel del médico de familia se centra en la sospecha diagnóstica, en la colaboración con el nivel especializado en el seguimiento de estos pacientes y en el tratamiento de soporte cuando proceda.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.