La etiología más frecuente de disnea es de origen cardiorrespiratorio. No debemos tipificar el origen psicógeno de la misma, aunque el paciente tenga antecedentes psiquiátricos, sin haber realizado las pruebas complementarias necesarias para descartar una causa orgánica.
Presentamos un caso clínico cuyos síntomas guías son disnea y edemas en un varón de raza negra de 30 años de edad, con antecedentes de esquizofrenia. Se encontraron cardiomegalia e hipertrofia ventricular izquierda en pruebas complementarias básicas. La confirmación diagnóstica de miocardiopatía dilatada se realizó mediante ecocardiograma. Nuestro paciente se diagnosticó en estadio D, con descompensación de insuficiencia cardíaca resistente al tratamiento y tras varios episodios de arritmias malignas falleció. Según la clasificación de la ACC/AHA, el tratamiento definitivo en dicho estadio es el trasplante cardíaco. En este caso fue desestimada su realización urgente, por agudización de enfermedad psiquiátrica y consumo activo de tóxicos.
Dyspnoea is mainly of cardio-respiratory origin. A diagnosis of psychogenic origin should not be made without having undertaken the necessary complementary tests to rule out any underlying organic cause, even if the patient has a psychiatric history.
We present a clinical case with a clinical picture of dyspnoea, in a 30 year-old male of African origin with a history of schizophrenia. Oedemas can also be associated with dyspnoea. Cardiomegaly and hypertrophy of the left ventricle were established, using additional basic tests. The diagnostic confirmation of dilated cardiomyopathy was obtained from the echocardiogram. He was diagnosed in D phase, with decompensated heart failure, which was refractory to treatment, and after several incidents of malignant arrhythmias, the patient died. According to the ACC/AHA classification, the definitive treatment in this phase is the heart transplant. In the present case, urgent intervention was not considered, due to the worsening of the psychiatric pathology and active drug-taking.
No existe una definición consensuada sobre el término disnea, pero podemos aceptar que es una sensación subjetiva de falta de aire. Para llegar a un buen diagnóstico debemos realizar una anamnesis exhaustiva y una exploración física completa1. El origen de la disnea crónica, considerada como tal aquella con duración superior a un mes, puede ser2:
- -
Respiratorio: asma, EPOC, enfermedades intersticiales, etc.
- -
Cardíaco: insuficiencia cardíaca, enfermedad isquémica.
- -
Otras causas orgánicas: acidosis metabólica (cetoacidosis, insuficiencia renal).
- -
Psicógeno: exige descartar una causa orgánica.
En la práctica clínica habitual aumenta la complejidad de la asistencia a los pacientes pudiendo solaparse en uno de ellos varias de las causas descritas o quedar éstas enmascaradas por la expresión clínica del cuadro.
Caso clínicoSe trata de un varón de 30 años de raza negra, natural de Guinea que reside en España desde la infancia, con antecedentes médicos de esquizofrenia paranoide, trastorno disocial de la personalidad y consumo de tóxicos y alcohol desde la adolescencia. En tratamiento habitual con risperidona depot, olanzapina, lormetazepam, aripiprazol y topiromato, con escasa adherencia al tratamiento según refiere su acompañante.
Consulta por cuarta vez en el último mes en el servicio de urgencias hospitalario por sintomatología de astenia intensa con episodios indicativos de disnea paroxística y edematización en extremidades inferiores de 15-30 días de evolución. En sus valoraciones previas la clínica menos expresiva era definida como «agobio» y se interpretó como crisis de ansiedad.
El paciente se encontraba somnoliento, parcialmente desorientado en espacio y tiempo, bradipsíquico y poco colaborador, con un Glasgow de 12. Las constantes vitales reflejaban unas cifras de presión arterial de 100/60mmHg, una temperatura axilar de 36,2°C, una frecuencia de 100 latidos y respiratoria de 28 respiraciones por minuto, y una saturación basal de oxígeno del 88%. En la exploración física la ingurgitación yugular era evidente, la auscultación cardíaca mostraba unos tonos rítmicos sin describirse soplos ni extratonos, y la pulmonar un murmullo vesicular conservado con crepitantes bibasales. Al explorar el abdomen se palpaba una hepatomegalia de 3 cm bajo el reborde costal, de consistencia elástica, y en las extremidades inferiores existían edemas que dejaban fóvea hasta las ingles, sin signos de trombosis venosa profunda. La exploración neurológica no mostraba datos de focalidad.
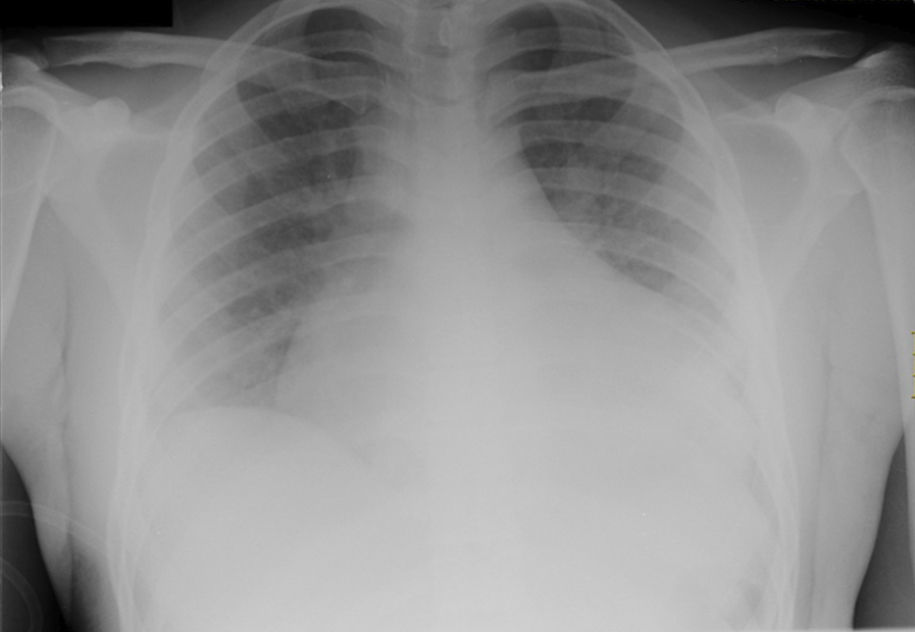
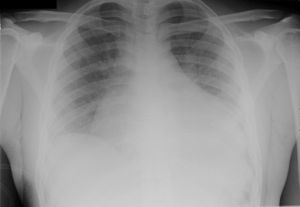
Entre las pruebas complementarias que fueron realizadas en el estudio analítico destacaba un valor de creatinina de 1,6mg/dl, un dímero D de 4.518μg/l, y una gasometría arterial con hipoxemia y acidosis metabólica compensada (PO2 de 50mmHg, PCO2 de 23mmHg, bicarbonato de 16 mEq/l y lactato de 2,6mmol/l); estando el resto de parámetros bioquímicos, incluido perfil cardíaco (mioglobina, troponina I), el hemograma y el estudio de coagulación dentro de la normalidad. El análisis de tóxicos fue positivo para opiáceos y benzodiacepinas y en el ECG se observaba un ritmo sinusal a 70 latidos por minuto (lat./min) con criterios de hipertrofia ventricular izquierda (HVI). La radiografía de tórax se informó como cardiomegalia grado II (fig. 1) y edema intersticial en contexto de descompensación cardíaca aguda. Se realizó una TC torácica con contraste de urgencia que descartó un tromboembolismo pulmonar (TEP) y mostró derrame pericárdico, derrame pleural derecho y cardiomegalia severa; y un ecocardiograma transtorácico que objetivó disfunción sistólica biventricular con fracción de eyección del ventrículo izquierdo (FEVI) del 28%, imagen mural en pared posterior del ventrículo izquierdo de dudosa significación y dilatación del mismo con severa disfunción diastólica.
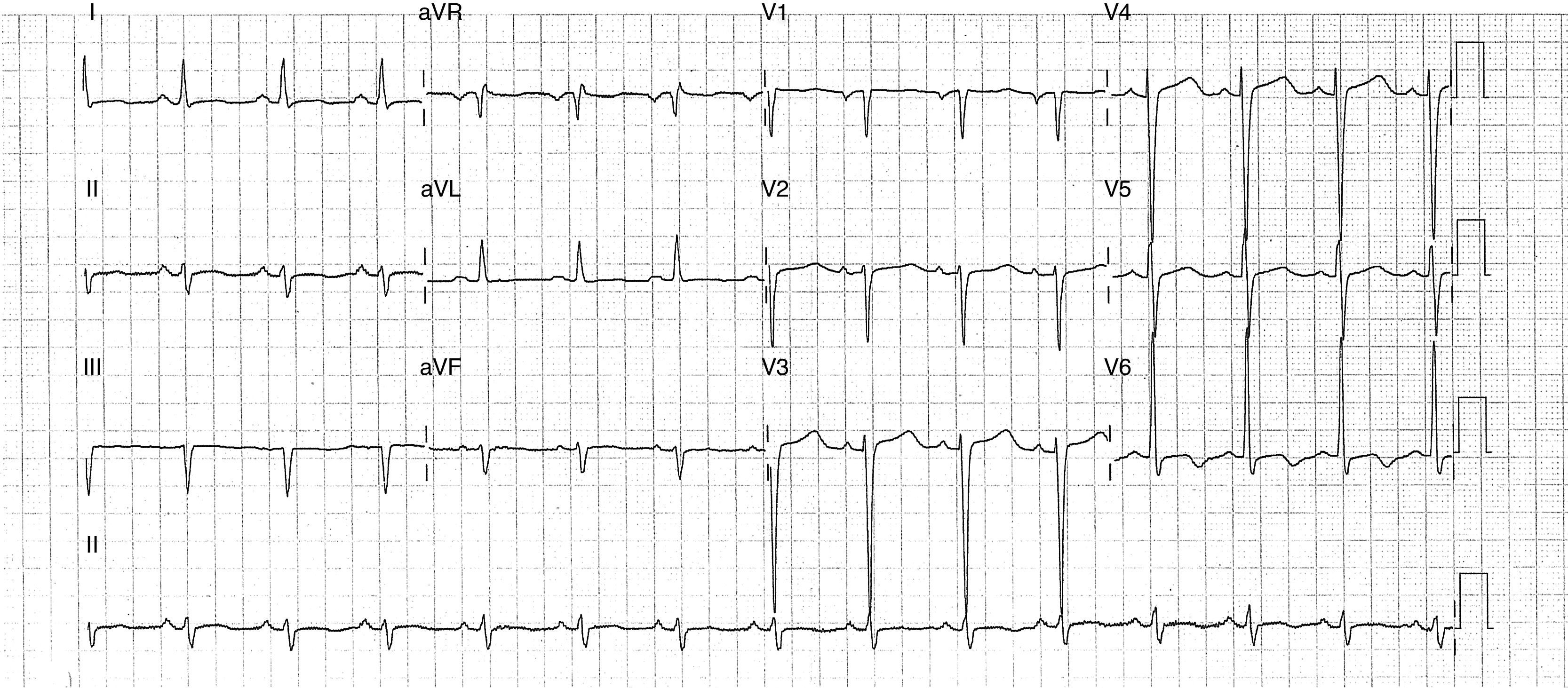
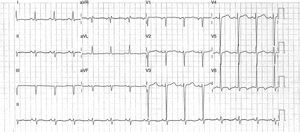
El paciente ingresó en la planta de medicina interna con el diagnóstico de insuficiencia cardíaca descompensada en contexto de una miocardiopatía dilatada. A las pocas horas se produjo una inestabilidad clínica y hemodinámica por lo que precisó ser trasladado a la unidad de cuidados intensivos (UCI), siendo necesarias la intubación orotraqueal (IOT) y la ventilación mecánica invasiva, confirmándose la presencia de shock cardiogénico y precisando fármacos vasoactivos (levosimendam y dobutamina), con lo que mejoró inicialmente y pudo ser retirada la respiración asistida. Durante su estancia en UCI presentó hasta 3 episodios de un nuevo empeoramiento clínico, con hipotensión e insuficiencia renal aguda, en un contexto de arritmias ventriculares malignas (fig. 2), 2 de fibrilación ventricular (FV) y uno de taquicardia ventricular (TV) que se trataron con choque eléctrico y perfusión de amiodarona. El trasplante cardíaco se desestimó de forma urgente y se procedió a la implantación de un desfibrilador automático implantado (DAI). Una vez estabilizado se trasladó a la planta de cardiología indicando tratamiento farmacológico con diuréticos de asa, eplerenona, dosis bajas de betabloqueantes y de inhibidores de la enzima conversora de la angiotensina (IECA). Pocos días después, en dicho servicio, sufrió una parada cardiorrespiratoria sin respuesta a las maniobras de reanimación.
DiscusiónLa miocardiopatía dilatada se caracteriza por la dilatación y disfunción del ventrículo izquierdo, asociado o no a fallo del ventrículo derecho. Es una de las causas más frecuentes de insuficiencia cardíaca y la indicación más habitual de trasplante cardíaco3,4. Es más frecuente en varones de raza negra y existe una asociación familiar hasta en un 30% de los casos5,6. La etiología3 (tabla 1) puede ser adquirida, genética e idiopática.
Etiología miocardiopatía dilatada. Pérez Pereira E, Sufrate Sorzano E, García-Pavía P, Alonso-Pulpón LA. Miocardiopatía dilatada. Medicine (Madrid) 2009; 10 (42): 2820–4
| Causas genéticas | Causas no genéticas |
| Herencia autosómica dominante con fenotipo de MCD | Infecciones |
| Mutación de actina (ACTC), desmina (DES), deltasarcoglucano (SGCD), cadena pesada de la alfamiosina (MYH6), cadena pesada de la betamiosina (MYH7), alfatropomiosina (TPM1), troponina T (TNNT2), proteína C de unión a la miosina (MYBPC), fosfolambano (PLN), metavinculina (VCL), alfaactinina 2 (ACTN2), etc. | Virus: Coxsackie, Echovirus, Adenovirus, CMV, VIH, VEB |
| Herencia mitocondrial | Bacterias: Streptococcus, fiebre tifoidea, brucelosis, psittacosis, enfermedad de Lyme |
| Herencia autosómica dominante con fenotipo de MCD y trastornos del ritmo | Hongos: histoplasmosis, criptococosis |
| Mutación de la laminina A/C (gen LMNA) | Parásitos: toxoplasmosis, tripanosomiasis (enfermedad de Chagas) |
| Mutación del canal de sodio (gen SCN5A) | Tóxicos y fármacos |
| Herencia autosómica recesiva | Tóxicos: etanol, cocaína, anfetaminas, cobalto, plomo, mercurio |
| Mutación de la troponina I (gen TNNI3) | Fármacos: quimioterápicos (antraciclinas, ciclofosfamida, trastuzumab),fenotiacinas, antirretrovirales |
| Herencia ligada al cromosoma X | Enfermedades infiltrativas |
| Mutación de la distrofina (gen DMD) | Amiloidosis, hemocromatosis |
| Mutación de la tafazzina (gen TAZ/G4.5) | Alteraciones endocrinometabólicas |
| Hormonales: hiper e hipotiroidismo, hormona de crecimiento, enfermedad de Cushing, diabetes mellitus | |
| Déficit nutricionales: vitamina B1, carnitina, selenio | |
| Enfermedades reumatológicas y neuromusculares | |
| Reumatológicas: lupus sistémico, esclerodermia, arteritis de células gigantes | |
| Neuromusculares: ataxia de Friedreich, distrofia muscular de Duchenne, distrofia miotónica | |
| Miscelánea | |
| Cardiopatía del periparto | |
| Taquiarritmias | |
| Insuficiencia renal terminal | |
| Miocarditis autoinmunes | |
| Sarcoidosis | |
| Radiación |
CMV: citomegalovirus; VEB: virus de Epstein- Barr; VIH: virus de la inmunodeficiencia humana.
Nuestro caso es el de un varón de raza negra, sin poder descartar componente hereditario, que además es consumidor habitual de alcohol y estupefacientes que pueden ser la causa y/o contribuir al desarrollo de su miocardiopatía dilatada3. Con un diagnóstico previo de esquizofrenia debemos reseñar el hecho de que la comorbilidad física en pacientes con enfermedad mental grave pasa frecuentemente inadvertida. En EE. UU. se estima que la expectativa de vida en pacientes esquizofrénicos es de 15 años menos que la población general y en el 60% de las ocasiones es atribuible a enfermedades somáticas (cardiovasculares y endocrinas, principalmente)7. En un estudio realizado en Canadá por Curkendall et al., en el que se incluyeron más de 3.000 pacientes, concluyeron que el riesgo ajustado de arritmia era 2,3 veces superior, el de fallo cardíaco 1,6 veces superior y el de mortalidad cardiovascular 2,2 veces superior en pacientes esquizofrénicos frente a la población de control8.
La presentación clínica es muy variable3, desde pacientes asintomáticos hasta la muerte súbita, aunque lo más frecuente es la sintomatología compatible con una insuficiencia cardíaca descompensada3,9. En el caso que nos ocupa el síntoma guía fue la disnea progresiva que se asumió inicialmente como de causa no orgánica.
Para el diagnóstico es necesaria una anamnesis (que incluya antecedentes familiares) y una exploración física minuciosa3,10, prestando especial atención a la semiología relacionada con la posible presencia de fallo cardíaco9. Las pruebas complementarias que se deben solicitar son un ECG, en el que se puede encontrar signos de hipertrofia del ventrículo izquierdo; una radiografía de tórax, que puede mostrar cardiomegalia incluso en pacientes asintomáticos, y una analítica rutinaria de sangre. La petición de BNP (péptido natriurético ventricular tipo B) y el NT-proBNP (fragmento aminoterminal de BNP) está respaldada con nivel de evidencia A10. La petición de dichos biomarcadores es útil tanto desde los servicios de urgencias como desde atención primaria, aunque su acceso no es universal. El BNP es útil en el diagnóstico diferencial entre una disnea de origen cardíaco y la de causa pulmonar3,9, especialmente en inicio reciente o aparición brusca de la misma sin tratamiento previo11,12, aunque también en manejo de pacientes con insuficiencia cardíaca crónica13. El BNP posee un elevado valor predictivo negativo (98%), de forma que si el valor es normal prácticamente se excluye la causa cardíaca como factor causal12.
El diagnóstico definitivo se establece con el ecocardiograma9, que tiene además valor pronóstico y terapéutico ya que sirve para monitorizar la evolución de la enfermedad3.
La reciente clasificación del American Collage of Cardiology/American Heart Association (ACC/AHA), según daño estructural cardíaco y presencia o no de sintomatología, nos ayuda a instaurar un correcto tratamiento. La miocardiopatía dilatada es una enfermedad que progresa y se refleja en 4 estadios3,10. En el estadio A no existe enfermedad estructural ni síntomas y es necesario un tratamiento preventivo. En el estadio B encontramos daño estructural pero sin manifestaciones clínicas, indicando tratamiento con IECA, que han demostrado disminuir la morbimortalidad. En el estadio C además de daño estructural presenta sintomatología en algún momento y el tratamiento consiste en diuréticos, IECA o antagonistas del receptor de angiotensina II (ARA II), si existe contraindicación de los anteriores, y betabloqueantes. En el estadio D, como ocurre en nuestro caso, existe evidente daño estructural e insuficiencia cardíaca resistente a tratamiento o terminal, estando indicado el trasplante cardíaco (tabla 2). Existe grado de evidencia A10 para indicar la implantación de un DAI, como se realizó en el paciente que nos ocupa, si se objetiva una FEV menor a 35%, si sobrevive a una muerte súbita o si se observan arritmias ventriculares malignas (FV o TV).
Indicaciones de trasplante cardíaco según American Heart Association y American Collage of Cardiology
| Indicaciones claras |
| 1. Shock cardiogénico resistente al tratamiento médico |
| 2. Dependencia documentada de soporte inotrópico intravenoso para mantener una adecuada perfusión de órganos |
| 3. VO2 pico<10ml/kg/min habiendo alcanzado metabolismo anaeróbico |
| 4. Síntomas severos de isquemia que limitan de forma consistente la actividad habitual y que no son susceptibles de intervención quirúrgica, revascularización coronaria o intervención coronaria percutánea |
| Arritmias ventriculares recurrentes refractarias a todas las modalidades terapéuticas |
| Indicaciones relativas |
| 1. VO2 pico 11-14ml/kg/min (o 55% del estimado) y limitación importante de la actividad de la actividad diaria del paciente |
| 2. Isquemia inestable y recurrente no susceptible de otra intervención |
| 3. Inestabilidad recurrente del balance de fluidos/función renal no debida a un mal cumplimiento del tratamiento médico por parte del paciente |
| 4. Shock cardiogénico que requiere soporte mecánico (ventilación mecánica, balón aórtico de contrapulsación, asistencia ventricular mecánica) y disfunción orgánica múltiple reversible |
| Indicaciones insuficientes |
| 1. Fracción de eyección del ventrículo izquierdo reducida |
| 2. Historia de síntomas de insuficiencia cardíaca en clase funcional III o IV de la NYHA |
| 3. VO2 pico>15ml/kg/min (y mayor del 55% del estimado) sin otras indicaciones |
VO2 pico:consumo de oxígeno máximo; NYHA: New York Heart Association.
Fuente: UbillaM, Mastrobuoni A, Martín Arnau A, Cordero A, Alegría E, et al. Trasplante cardíaco. An Sist Sanit Navar. 2006;29 Supl. 2:63-78.
El pronóstico de estos pacientes es incierto y depende de la etiología de la miocardiopatía, del diagnóstico precoz y de la respuesta que presenten al tratamiento instaurado. Casi todos los pacientes presentan arritmias ventriculares, demostrables por registro ECG Holter de 24 h, y la muerte súbita se produce en el 28% de los casos5.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.