Presentamos el caso de una paciente de 75 años, con insuficiencia renal crónica, fibrilación auricular, diabetes mellitus e hipertensión arterial, con ingresos hospitalarios repetidos para control de episodios de fibrilación auricular rápida, mal tolerados, con hipotensión y disnea. De la evolución clínica se deduce iatrogenia farmacológica y se discute la importancia de ésta en la práctica clínica general.
A case is presented of a 75 year-old patient with chronic kidney failure, atrial fibrillation, diabetes mellitus, and hypertension. She had regularly been admitted to hospital due to episodes of rapid atrial fibrillation that were not well tolerated in relation to the concomitant hypotension and dyspnea. An adverse drug reaction was deduced from the clinical course, and the relative importance of this in daily medical practice is emphasized.
La iatrogenia farmacológica es la causa de un tanto por ciento no despreciable de los ingresos hospitalarios, alrededor de un 5%, según una revisión sistemática1 que incluyó 25 estudios con un total de 106.586 pacientes hospitalizados. Los fármacos antiinfecciosos fueron la causa más común en pediatría, mientras que los fármacos cardiovasculares fueron los más comunes entre la población mayor y anciana.
La enfermedad renal crónica avanzada (ERCA)2 incluye los estadios 4 y 5 de la clasificación de la enfermedad renal crónica (ERC). Se define por tanto como la enfermedad renal crónica que cursa con descenso grave del filtrado glomerular (FG<30ml/min).
El síndrome cardiorrenal (SCR)3 se define como aquel en que hay afectación de ambos órganos, potenciándose sus efectos deletéreos, de forma que el daño miocárdico y renal progresan de forma acelerada y retroalimentándose. Además, la afectación de ambos órganos dificulta enormemente su manejo. Basta recordar que muchos de los fármacos cardiovasculares actúan a través del riñón, por lo que son más frecuentes los efectos adversos. Los mecanismos fisiopatológicos que subyacen en este síndrome parece ser que van más allá del bajo gasto y la hipoperfusión en situaciones puntuales y que la hipótesis más probable se sustente en el daño endotelial común.
De hecho, los pacientes seguidos en consultas especializadas de ERCA tienen una probabilidad más alta de morir que de progresar hacia el tratamiento renal sustitutivo (TRS). En un seguimiento de 5 años que se hizo a pacientes con ERCA4, se encontró una mortalidad del 45,7% frente a una entrada en TRS del 20%.
Caso clínicoEnferma de 75 años que acudió por primera vez a nuestra consulta de atención primaria (AP), debido a cambio de domicilio familiar, desde una población limítrofe. Refería sintomatología de disnea de pequeños esfuerzos, náuseas y malestar general, de una semana de evolución.
Aportaba documentación clínica en la que constaban 3 estancias cortas en los últimos 3 meses en un servicio de urgencias hospitalario, a raíz de episodios repetidos de fibrilación auricular rápida, de difícil control con amiodarona y digoxina intravenosas, acompañados de cuadros de hipotensión y agravamiento de su función renal. Refería controles semestrales por parte de cardiología y nefrología.
En su perfil clínico constaba insuficiencia renal crónica y una atrofia renal derecha, posiblemente congénita, fibrilación auricular, diabetes mellitus, hipertensión arterial y asma bronquial. En la analítica sanguínea destacaba una creatinina sérica de 220 μmol/l, con un filtrado glomerular estimado (Modification of Diet in Renal Disease [MDRD]) de 18,9ml/min, sin microalbuminuria. Otros parámetros analíticos: hemoglobina glucosilada 8,5%; sodio 139mmol/l; potasio 4,6mmol/l; uratos 545 μmol/l; calcio 2,24mmol/l; fósforo 1,29mmol/l; hemoglobina 11,1g/dl. El tratamiento de base consistía en: hidralacina 50mg, cada 8 h, insulina insulatard 36 UI, cada 24 h, formoterol 4,5 μg/budesonida 160 μg, polvo para inhalador, cada 12 h; digoxina 0,125mg, cada 72 h, y acenocumarol según controles del International Normalized Ratio (INR). Un ecocardiograma realizado un año antes constataba una fracción de eyección del 67%, con la porción basal del tabique interventricular engrosada (14mm), sin dilatación de la aurícula izquierda y con parámetros diastólicos normales.
Una semana antes de acudir a nuestra consulta de AP se habían añadido 50mg de sitagliptina/1.000mg metformina, cada 24 h, y aumentado la dosis de digoxina a 0,25mg, cada 72 h, a raíz de cifras elevadas de glucemia posprandiales de entre 211mg/dl y 283mg/dl (la paciente aportó su cuaderno personal de control) y fibrilación auricular rápida a 130 latidos ventriculares por minuto en un electrocardiograma (ECG), que también aportó.
En la exploración física se constató una presión arterial de 105/60mmHg. En la auscultación cardiopulmonar se detectaron crepitantes finos en ambas bases pulmonares, junto a unos latidos cardíacos arrítmicos, sin soplos ni ruidos sobreañadidos. El ECG nos mostró un ritmo de fibrilación auricular de base, 110 latidos ventriculares por minuto, con bigeminismo frecuente, ondas T negativas en derivaciones precordiales V2-V3-V4-V5 y bloqueo de rama derecha incipiente.
Asumimos en nuestra consulta de AP que la paciente presentaba un cuadro de sobredosificación farmacológica, con los efectos secundarios consecuentes, en relación con su ERC estadio 4. Retiramos la sitagliptina, la metformina, y la digoxina, y se la citó a nuestra consulta de AP en un plazo de 48 h, previa realización de ECG y radiografía de tórax.
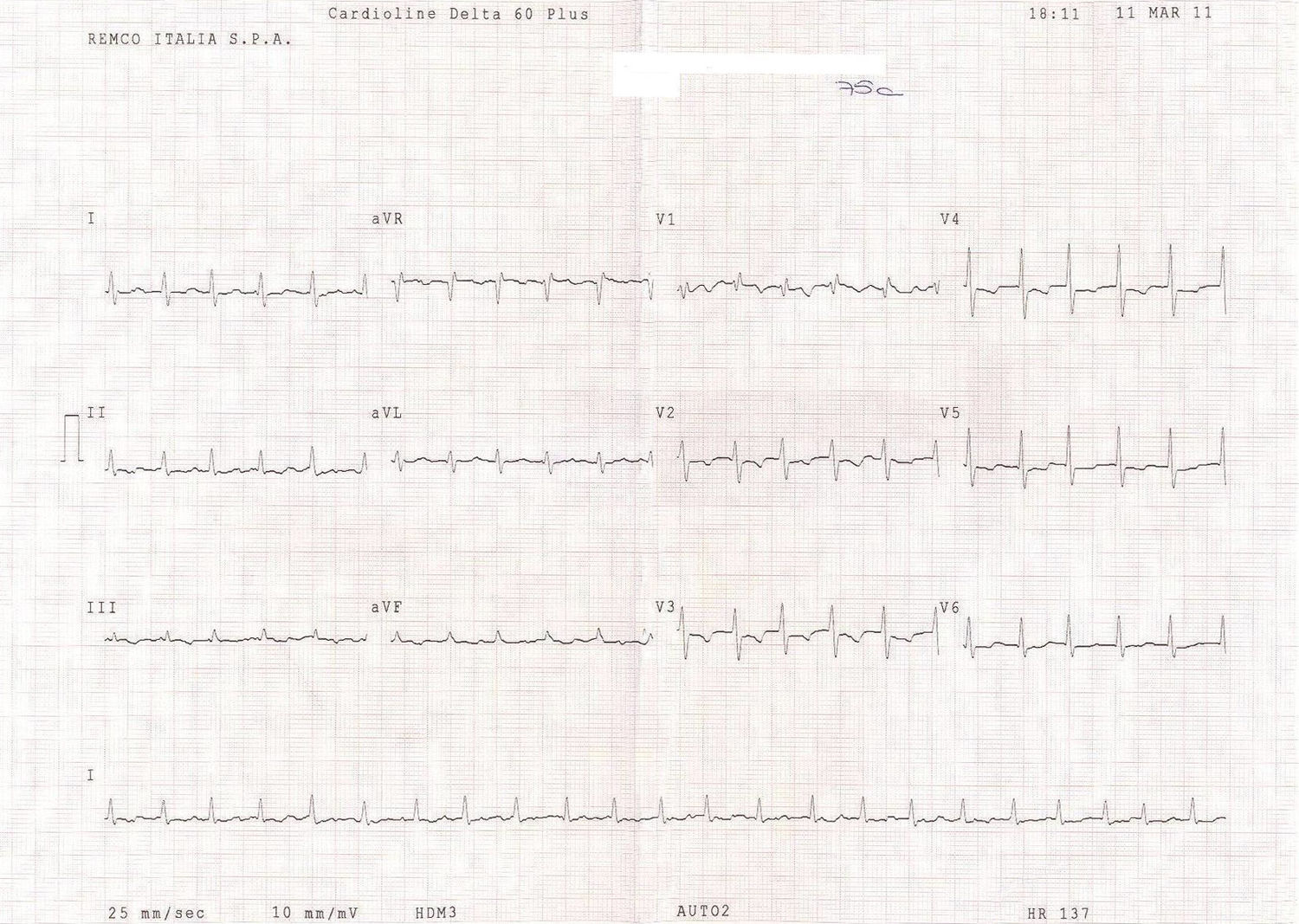
En esta segunda consulta la paciente manifestó una mejoría de su disnea, náuseas y malestar general. En el ECG el bigeminismo había desaparecido, la frecuencia ventricular había aumentado a 137 latidos por minuto, el ritmo de base era nodal, con las ondas T negativas anteriormente descritas y con el mismo bloqueo de rama derecha incipiente (fig. 1). La radiografía de tórax nos mostraba una cardiomegalia, con rectificación del arco de la arteria pulmonar y signos discretos de hipertensión venocapilar pulmonar.
Electrocardiograma de control a las 48 horas de seguimiento. El bigeminismo había desaparecido. La frecuencia ventricular había aumentado a 137 latidos por minuto. El ritmo de base era nodal. Persistían las ondas T negativas en las derivaciones precordiales V2-V3-V4-V5 anteriormente descritas y el mismo bloqueo de rama derecha incipiente.
Valoramos que un fármaco vasodilatador arterial directo, con potenciales efectos de hipotensión sostenida como es la hidralacina, no era la mejor opción antihipertensiva, debido a la taquicardia refleja que provoca, la agravación de una posible coronariopatía de base y un efecto deletéreo sobre la regulación de la hemodinámica glomerular renal. Se retiró progresivamente dicho fármaco a lo largo de una semana, instaurando gradualmente verapamilo 80mg, cada 24 h, por la mañana, furosemida 40mg, cada 24 h, a mediodía y bisoprolol 1,25mg, cada 24 h, por la noche, aumentando la dosis de insulina insulatard a 38 UI cada 24 h y con la dosis de acenocumarol según valores de INR.
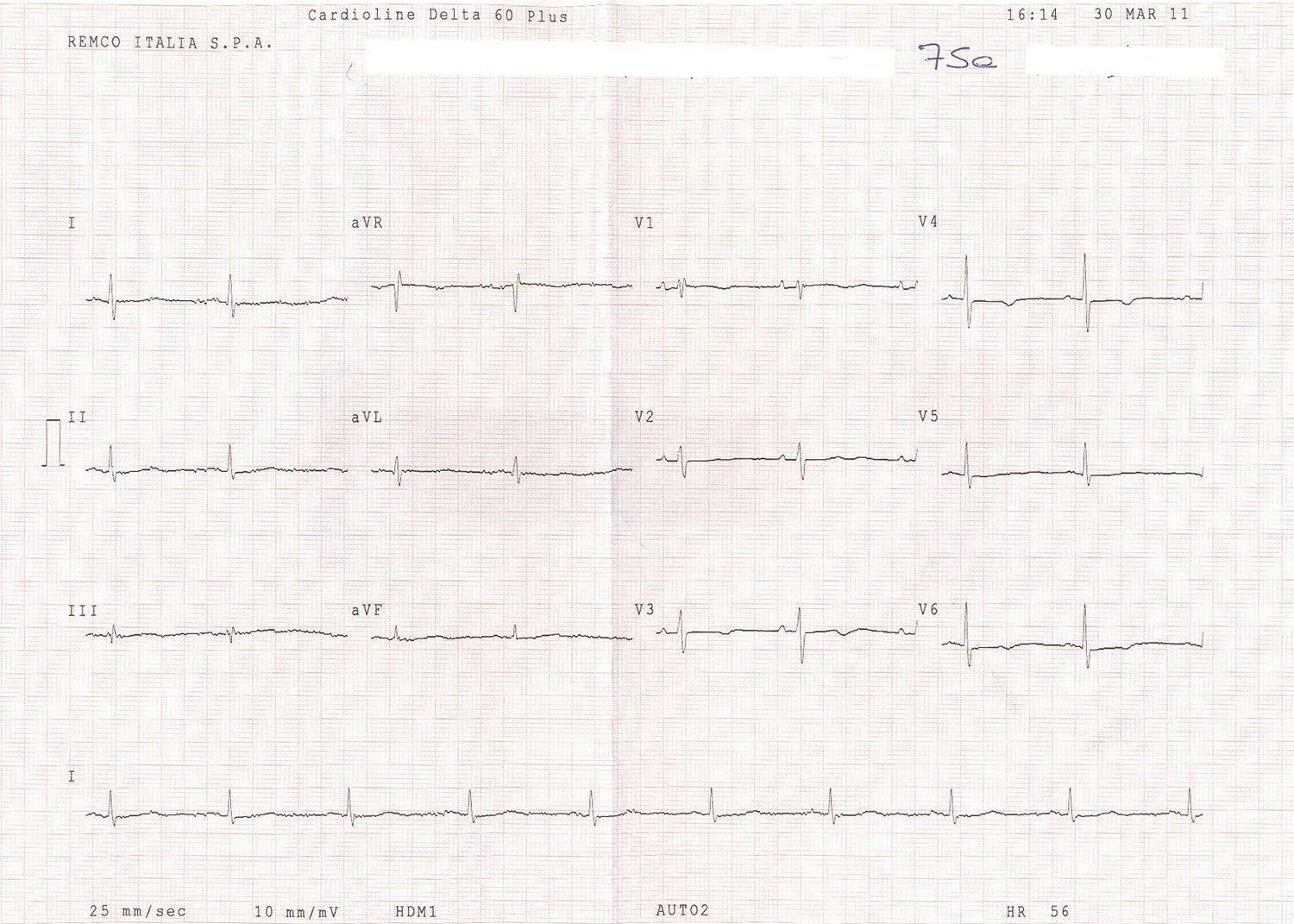
A los 20 días de seguimiento la paciente no refería ninguno de los síntomas por lo que nos había consultado en la primera ocasión. El ECG de control nos mostraba un ritmo sinusal a 56 latidos ventriculares por minuto, una onda P pulmonar, un bloqueo de rama derecha incipiente, con ondas T negativas en las derivaciones precordiales V3-V4 (fig. 2). La radiografía de control de tórax mostraba la misma cardiomegalia, pero sin signos de hipertensión venocapilar pulmonar.
A los 6 meses de seguimiento la paciente refiere que su grado de autonomía personal, en cuanto a las actividades de la vida cotidiana, ha mejorado sustancialmente. La presión arterial se mantiene en unos niveles medios de 130-140mmHg de presión sistólica y 70-90mmHg de presión diastólica. El Holter de ritmo cardíaco de 24h muestra episodios esporádicos de fibrilación auricular, sobre un ritmo sinusal de base a 60 latidos ventriculares por minuto, no evidenciándose alteraciones de la repolarización. El ECG de control nos muestra, ocasionalmente, un ritmo sinusal a 55 latidos ventriculares por minuto, una onda P pulmonar, un bloqueo de rama derecha incipiente, sin alteraciones de la repolarización. La analítica sanguínea refleja una mejora de los valores de creatinina sérica a unos niveles de 149 μmol/l, y una mejora del filtrado glomerular (MDRD) a unos niveles de 29,6ml/min.
DiscusiónEl punto clave en esta historia clínica, aparte de la retirada en primera instancia de sitagliptina y metformina, contraindicados en la insuficiencia renal avanzada5, y de la digoxina, de difícil manejo en estos casos, por su facilidad de producir intoxicación digitálica6, radica en el mantenimiento a lo largo del tiempo, de un determinado fármaco antihipertensivo como es la hidralacina.
Una revisión sistemática de la base de datos Cochrane del año 2011 sobre la hidralacina y la hipertensión arterial7 concluye que no hay evidencia suficiente de los efectos de hidralacina frente a placebo sobre la mortalidad, morbilidad, retirada debido a efectos adversos, eventos adversos graves, o sobre los valores de la presión sistólica o diastólica. Previamente nos recuerda que la hidralacina es un fármaco con una acción vasodilatadora arterial directa, que ha sido usado para el tratamiento de la hipertensión arterial desde la década de los años 1950 y que, aunque su uso ha sido ampliamente desplazado por nuevos fármacos antihipertensivos con un perfil de tolerabilidad más aceptable, aún sigue siendo un fármaco ampliamente utilizado en los países en vías de desarrollo debido a su menor coste.
Recordar aquí que en las Guías 2009 de la Fundación del Colegio Americano de Cardiología/Asociación Americana del Corazón (ACCF/AHA) sobre Diagnóstico y Manejo de la Insuficiencia Cardíaca en Adultos8 se acota claramente el uso de la hidralacina, en combinación fija con nitratos, solo para pacientes que se autodenominen afroamericanos, que estén en situación de insuficiencia cardíaca con síntomas moderado-severos y que ya reciban terapia óptima con inhibidores de la enzima conversora de la angiotensina, betabloqueantes y diuréticos.
Recordar también que en las Guías 2007 para el Manejo de la Hipertensión Arterial, de la Sociedad Europea de Hipertensión, conjuntamente con la Sociedad Europea de Cardiología9, en el capítulo dedicado al abordaje terapéutico en condiciones especiales, y en concreto en el que desarrolla el tratamiento de la hipertensión en el embarazo, propone el uso de labetalol intravenoso, metildopa oral y/o nifedipino oral para las situaciones de urgencia hipertensiva, excluyendo explícitamente la hidralacina intravenosa, como el fármaco que ha dejado de ser de elección, a causa del exceso de efectos adversos perinatales.
En cuanto a la elección del fármaco de sustitución de la hidralacina para el tratamiento de la hipertensión arterial, en los 2 contextos de insuficiencia renal crónica y fibrilación auricular de esta paciente, nos atuvimos a lo especificado en las mismas Guías 2007 para el Manejo de la Hipertensión Arterial, de la Sociedad Europea de Hipertensión, conjuntamente con la Sociedad Europea de Cardiología9. Para los pacientes con insuficiencia renal crónica, la terapia de combinación con diferentes fármacos antihipertensivos, entre los que se incluya un diurético de asa, es lo más indicado. Para los pacientes en fibrilación auricular continúan siendo válidos los betabloqueantes y los antagonistas del calcio no dihidropiridínicos (verapamilo y diltiazem).
En nuestro caso, no pudimos aclarar qué profesional de los que habían estado tratando a la paciente había instaurado el tratamiento con hidralacina, ni por qué no se había retirado con anterioridad. Suponemos que se instauró en su momento por su perfil metabólico neutro. De todas maneras, en un escenario de ERCA, la dosificación de hidralacina debería haberse ajustado según el perfil farmacocinético del fármaco10, que pasa de las 3 h de vida media, a las 16 h de vida media, pasando de un rango de dosis normal diaria entre 50 y 200mg cada 24 h a un rango de dosis diaria entre 25 y 75mg/24 h. La paciente estaba tomando una dosis de 150mg cada 24 h, una dosis por lo tanto, 100% por encima de su rango terapéutico.
Nos planteamos también los valores de presión arterial en que debería situarse nuestra paciente una vez estabilizada de su cuadro clínico inicial. Al final optamos por seguir las recomendaciones de la Guía NICE sobre ERC11, que establece que en este grupo de pacientes el rango de presión arterial sistólica debería fluctuar entre 120-139mmHg y la presión arterial diastólica debería mantenerse por debajo de 90mmHg, sin poder establecer un umbral de seguridad en los límites inferiores.
Los autores creemos que este caso puede ayudar a mejorar nuestra alerta clínica frente a las posibles situaciones de iatrogenia farmacológica en el paciente cardiorrenal, aunque haya sido a raíz de un caso, con un fármaco iatrogénico principal (hidralacina), de uso no muy frecuente, pero que aún está a nuestra disposición en nuestro vademécum terapéutico y del que hemos referenciado bibliográficamente todas las acotaciones de uso.
Los autores creemos también que este caso concreto de iatrogenia farmacológica en el paciente cardiorrenal, por fortuna poco frecuente, nos hace recordar que el paciente complejo, conocido o desconocido de nuestra consulta, es un paciente muy prevalente en el ámbito de AP y requiere por nuestra parte de una actualización y formación médica continuadas, de acuerdo con las guías y documentos de consenso que las diferentes sociedades médicas y científicas van elaborando a lo largo del tiempo y de acuerdo con su ámbito de competencias.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.