La anticoagulación oral es clave para disminuir el riesgo de ictus en la fibrilación auricular. Aunque clásicamente los antagonistas de la vitaminaK (AVK) se han empleado para este fin, han sido ampliamente superados por los anticoagulantes orales de acción directa (ACOD), como lo demuestran las evidencias provenientes de los ensayos clínicos, estudios de vida real y poblacionales. De hecho, todas las guías de práctica clínica recomiendan su uso de manera preferencial sobre los AVK. Sin embargo, en España la prescripción de los ACOD está subordinada a un visado de inspección que recoge las condiciones clínicas definidas en el Informe de Posicionamiento Terapéutico de la Agencia Española del Medicamento, y que todavía impone importantes restricciones a su uso, limitando los beneficios del empleo de los ACOD en los pacientes con fibrilación auricular (FA), y generando además inequidades entre las diferentes comunidades autónomas. De hecho, el empleo de los ACOD en España es muy inferior a los países de nuestro entorno. Esto ha provocado que en otros países ha disminuido la incidencia de ictus isquémico a nivel poblacional, junto con una reducción del coste por paciente con FA, pero en España este descenso ha sido discreto. Por todo ello, y en aras de la sostenibilidad del sistema sanitario, pedimos la eliminación del visado para que los ACOD se puedan prescribir de acuerdo a las recomendaciones realizadas por las guías. Además, también apostamos por el refuerzo de la formación y de las decisiones consensuadas con el paciente, siendo el médico de familia un actor clave en la protección del paciente con FA.
Oral anticoagulation is the key to reduce the risk of stroke in atrial fibrillation. Although vitaminK antagonists (VKA) have classically been used for this purpose, they have been largely overcome by direct oral anticoagulants (DOAC), as demonstrated by evidence from clinical trials, real-life and population studies. In fact, all clinical practice guidelines recommend their use preferentially over VKA. However, in Spain the prescription of DOAC is subordinated to an inspection visa that includes the clinical conditions defined in the Therapeutic Positioning Report of the Spanish Medicines Agency, and that still imposes important restrictions on their use, limiting the benefits of using DOACs in patients with atrial fibrillation (AF), and also generating inequalities between the different autonomous communities. In fact, the use of DOAC in Spain is much lower than that observed in neighboring countries. This has made that while in other countries the incidence of ischemic stroke has decreased at the population level, along with a reduction in the cost per patient with AF, in Spain this decrease has been modest. For all these reasons, and for assuring the sustainability of the health care system, we ask for the elimination of the visa so that DOAC can be prescribed according to the recommendations made by the guidelines. In addition, we are also committed to reinforce medical education and decisions made by consensus with the patient, with the primary care physician acquiring a key role in the protection of the patient with AF.
Desde la aparición de los anticoagulantes de acción directa (ACOD) se han publicado dos documentos SEMERGEN enfocados a ayudar en el correcto empleo de estos fármacos a la luz de las evidencias científicas provenientes de los ensayos clínicos y de los estudios de vida real, así como en el posicionamiento de SEMERGEN acerca de las restricciones sobre su uso en la práctica clínica (visado, diferencias entre comunidades autónomas, barreras a la prescripción por atención primaria)1,2. Desde entonces se han publicado nuevas evidencias (estudios de vida real, metaanálisis, estudios poblacionales), así como guías de práctica clínica, que obligan a actualizar dichos documentos, así como el posicionamiento de SEMERGEN, enfatizando aún más la necesidad de suprimir dichas barreras administrativas para que los médicos de familia podamos prescribir los ACOD de acuerdo con los consensos y las recomendaciones internacionales, y nuestros pacientes se puedan beneficiar de una adecuada anticoagulación en condiciones de equidad3-5. Sin embargo, es importante destacar que en el momento de redactar este documento los ACOD siguen precisando visado de inspección, aunque se están realizando contactos con el Ministerio para flexibilizar el Informe de Posicionamiento Terapéutico (IPT) de estos fármacos.
Asimismo, es clave en la prescripción de un ACOD la detección del paciente con INR (índice internacional normalizado, por sus siglás en inglés) inestable y un tiempo en rango terapéutico (TRT) fuera de rango, aspecto fundamental para conocer los pacientes que puedan ser candidatos al cambio de antagonistas de la vitaminaK (AVK) a ACOD. El IPT del Sistema Nacional de Salud (SNS) de 2016 considera control inadecuado en pacientes en tratamiento con AVK con TRT <65%, calculado por el método de Rosendaal6, y/o TRT <60%, calculado mediante el método directo. Las últimas recomendaciones de la guía para el manejo de la FA de la European Society of Cardiology (ESC) 20203 consideran mal control un TRT <70%, y debe realizarse el cambio a un ACOD, asegurando una correcta adherencia terapéutica (nivel de evidenciaIB).
Importancia de la fibrilación auricularLa fibrilación auricular (FA) es la arritmia sostenida más frecuente en la práctica clínica. Se estima que la prevalencia global en la población adulta alcanza el 2-4%3, si bien esta cifra es mayor conforme aumenta la edad de los pacientes, y también en el ámbito asistencial, frente a la población general. Así, en el estudio VAL-FAAP, que incluyó a pacientes atendidos en atención primaria, el 6% presentaban FA, cifra que aumentó a más del 14% en los mayores de 70años7. En el estudio OFRECE, realizado en población general >40años, la prevalencia de FA fue del 4,4%, de los que aproximadamente el 85% presentaban FA no valvular, lo que en cifras actuales representa más de un millón de pacientes8. Por otra parte, el paciente con FA tiene numerosas comorbilidades, como hipertensión arterial, diabetes, obesidad, cardiopatía isquémica, insuficiencia cardiaca, enfermedad renal crónica o apnea obstructiva del sueño, entre otras, que hacen que sea más frecuente la FA y más complejo su manejo9. Además, como consecuencia del envejecimiento de la población, se espera que la prevalencia de FA siga aumentando de manera progresiva en los próximos años, constituyendo una auténtica pandemia10.
La FA se asocia con una elevada morbimortalidad, incluyendo un mayor riesgo de hospitalizaciones, insuficiencia cardiaca, deterioro cognitivo, muerte y empeoramiento de la calidad de vida, pero, sobre todo, con un mayor riesgo de ictus3,11-14. De hecho, en los pacientes con FA el riesgo de ictus aumenta hasta en 5veces15. Además, en comparación con los ictus asociados a otras causas, los ictus relacionados con la FA son más graves, tienen un mayor riesgo de muerte, un mayor grado de discapacidad en los supervivientes y un mayor riesgo de recurrencias16. Todo esto hace que los costes sanitarios asociados a la FA sean muy elevados17,18.
En consecuencia, el manejo del paciente con FA exige una aproximación global, como muy bien señalan las guías de práctica clínica3. De hecho, se recomienda la estrategia ABC (A: Anticoagulation/Avoid stroke [anticoagulación/evitar ictus]; B: Better symptom management [mejorar el manejo de los síntomas]; C: Cardiovascular and Comorbidity optimization [optimización cardiovascular y de las comorbilidades]), que permite una aproximación práctica y sencilla de los pacientes con FA3,19. Estudios recientes muestran que el seguimiento de esta estrategia permite reducciones significativas en el riesgo de muerte cardiovascular y por cualquier causa, ictus isquémico y hemorragia mayor, si bien el seguimiento de estas recomendaciones es claramente insuficiente20. Además, se ha descrito una asociación entre el uso de ACOD y una incidencia reducida de accidente cerebrovascular isquémico relacionado con FA21. Es importante destacar que esta atención integral de la FA requiere la cooperación de médicos de atención primaria con todos los profesionales sanitarios implicados en la asistencia de estos pacientes, en donde el médico de atención primaria juega un papel central, incluyendo el cribado y el diagnóstico precoz de la FA, la identificación de inestabilidad hemodinámica, la indicación para el inicio de anticoagulación, la autonomía para el cambio de tratamiento anticoagulante, así como el manejo de las comorbilidades asociadas3,22.
Anticoagulación en el paciente con fibrilación auricularEstratificación de riesgo de ictus y de hemorragiaEn todo paciente con FA es necesario estratificar el riesgo de desarrollar complicaciones tromboembólicas. Existen numerosos factores que se han asociado con un aumento en el riesgo de ictus, entre los que destacan antecedentes de ictus previo, ataque isquémico transitorio o embolia sistémica, la edad, la hipertensión arterial, la diabetes, la insuficiencia cardiaca y la enfermedad vascular3. El género femenino aumenta el riesgo de ictus, sobre todo en los sujetos que ya tienen algún otro factor de riesgo. Aunque estos son los factores más reconocidos, existen otros que también se han asociado con un aumento en el riesgo de ictus y que es importante considerar, incluyendo variables clínicas (enfermedad renal crónica, apnea obstructiva del sueño, miocardiopatía hipertrófica, amiloidosis, cáncer), parámetros de imagen cardiaca (dilatación de la aurícula izquierda, contraste espontáneo o trombo en la aurícula izquierda, velocidad disminuida en la orejuela de la aurícula izquierda), así como la elevación de ciertos marcadores biológicos (troponinas, péptidos natriuréticos, etc.)3,23-26. Aunque previamente se empleaba la escala CHADS2 (Congestive heart failure, Hypertension, Age ≥75years, Diabetes, prior Stroke, transient ischemic attach or trhomboembolism [doubled] [insuficiencia cardiaca, hipertensión, edad ≥75años, antecedentes de ictus, ataque isquémico transitorio o tromboembolismo (doble)]) para la estratificación de riesgo de ictus, esta presentaba importantes limitaciones. Por ello, en la actualidad se emplea la escala CHA2DS2-VASc (Congestive heart failure, Hypertension, Age ≥75years [doubled], Diabetes mellitus, prior Stroke or TIA or thromboembolism [doubled], Vascular disease [e.g. peripheral artery disease, myocardial infarction, aortic plaque] Age 65-74years, Sex category [i.e. female sex] [insuficiencia cardiaca, hipertensión, edad ≥75años (doble), Diabetes mellitus, antecedentes de ictus, ataque isquémico transitorio o tromboembolismo (doble), enfermedad vascular (p.ej., enfermedad arterial periférica, infarto de miocardio, placa aórtica), edad 65-74años, sexo femenino]), que es capaz de detectar mejor el riesgo de desarrollar complicaciones tromboembólicas27. Sin embargo, es importante considerar los otros factores de riesgo previamente comentados, sobre todo en aquellos sujetos que presentan un riesgo bajo o moderado en la escala CHA2DS2-VASc3. Numerosos factores (incluidos factores genéticos, fármacos, etc.) influyen en la intensidad de la acción anticoagulante. La escala SAMe-TT2R2 puede ayudar a identificar a aquellos pacientes con menos posibilidades de lograr un adecuado TRT con el tratamiento con un AVK (puntuación >2puntos), beneficiándose antes del tratamiento con ACOD3.
Por otra parte, en todo paciente con FA hay que evaluar el riesgo de sangrado, ya que el tratamiento anticoagulante puede incrementar este riesgo. Dentro de estas variables, existen factores de riesgo no modificables (edad >65años, hemorragia previa, enfermedad renal crónica, enfermedad hepática grave, cáncer, factores genéticos como polimorfismos del CYP2C9, ictus previo, enfermedad de pequeño vaso), factores potencialmente modificables (fragilidad, riesgo de caídas, anemia, trombocitopenia), factores modificables (hipertensión arterial no controlada, tratamiento concomitante con antiagregantes plaquetarios y antiinflamatorios no esteroideos, ingesta excesiva de alcohol, falta de adherencia a los anticoagulantes orales, mal control de INR) y algunos biomarcadores (GDF-15, cistatinaC, troponinas, factor de Von Willebrand)3. En cuanto a las escalas de riesgo de hemorragia mayor, se han publicado varias de ellas (HAS-BLED, HEMORR2HAGES, ATRIA, ORBIT, ABC), que difieren entre sí en las variables que incluyen para su cálculo28-32. Sin embargo, la más empleada es la escala HAS-BLED (Uncontrolled hypertension, Abnormal renal and/or hepatic function, Stroke, Bleeding history or predisposition, Labile INR, Elderly, Drugs or excessive alcohol drinking [hipertensión no controlada, función renal y/o hepática alterada, ictus previo, antecedentes de hemorragia o predisposición, INR lábil, edad avanzada, fármacos o consumo excesivo de alcohol])3, ya que es la única que demostró rendimiento predictivo significativo para hemorragia intracraneal y predijo mejor cualquier hemorragia clínicamente relevante33.
Las guías de práctica clínica recomiendan la anticoagulación oral crónica para la prevención del ictus en pacientes con FA y una puntuación CHA2DS2-VASc ≥2 en los varones o ≥3 en las mujeres (recomendaciónIA) y que debería considerarse en caso de CHA2DS2-VASc de 1punto en los varones o 2puntos en las mujeres, individualizando la decisión en función del beneficio clínico neto (considerar otros factores de riesgo de ictus), y los valores y las preferencias de los pacientes (recomendaciónIIaB)3. Aunque hay que balancear el riesgo de ictus con el riesgo de hemorragia mayor, lo cierto es que las diferentes escalas de sangrado no contraindican por sí mismas el inicio y el mantenimiento de la anticoagulación, sino que sirven para identificar los factores que aumentan el riesgo de hemorragia, con el fin de tomar todas las medidas que permitan disminuir este riesgo y hacer un seguimiento más estrecho de dichos pacientes3. Y es que no se puede poner al mismo nivel el riesgo de ictus con el riesgo de hemorragia mayor, ya que la mortalidad y las secuelas tras un ictus son mucho mayores que tras una hemorragia mayor34. De hecho, las únicas contraindicaciones absolutas para la anticoagulación son la hemorragia activa grave (se debe identificar y tratar la causa), la trombocitopenia grave (<50.000 plaquetas/ml), la anemia grave en estudio, o un evento reciente con riesgo hemorrágico alto (hemorragia intracraneal). Evidentemente, una vez corregida la causa, ya no habrá contraindicación para la anticoagulación3.
AntiagregaciónLa antiagregación no debe emplearse para la prevención del ictus en los pacientes con FA, debido a su limitada eficacia3. En el clásico metaanálisis de Hart et al., en comparación con la antiagregación, las dosis ajustadas de warfarina se asociaron con una reducción en el riesgo de ictus del 39%35. El estudio AVERROES, que comparó la aspirina frente a apixabán en pacientes con FA de alto riesgo que no eran candidatos a la anticoagulación, se interrumpió precozmente el estudio debido al claro beneficio obtenido con apixabán, con una reducción en el riesgo de ictus o embolia sistémica del 55% (HR: 0,45; IC95%: 0,32-0,62), junto con una tendencia a una menor mortalidad (HR: 0,79; IC95%: 0,62-1,02; p=0,07), sin aumentar el riesgo de hemorragia mayor ni sangrados intracraneales36.
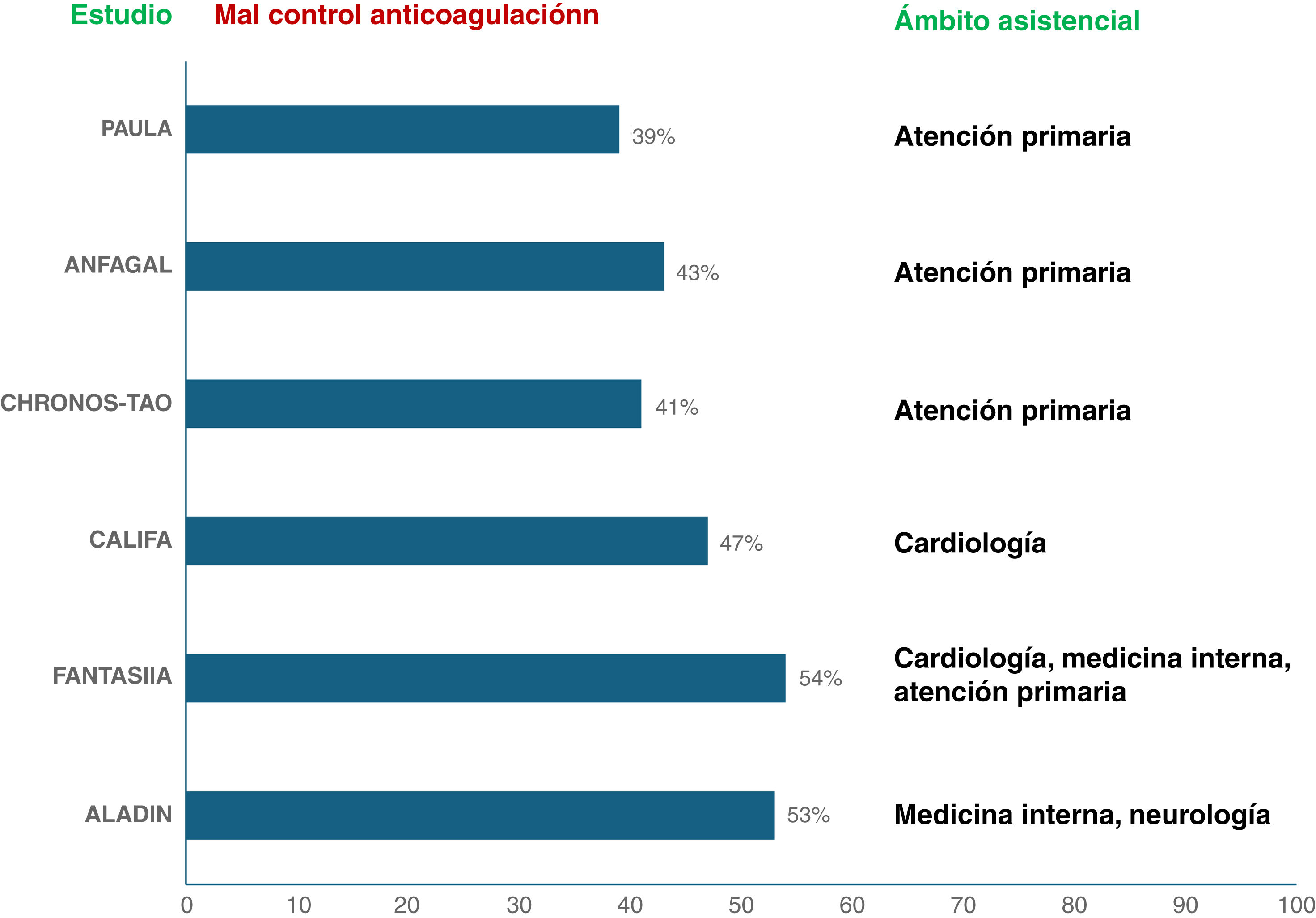
Antagonistas de la vitamina KClásicamente se han empleado los antagonistas de la vitaminaK (AVK) como tratamiento anticoagulante en la prevención de los ictus en los pacientes con FA. De hecho, han demostrado reducir el riesgo de ictus y de muerte en un 64% y un 26%, respectivamente, en comparación con el grupo control, con un riesgo absoluto de sangrados mayores extracraneales ≤0,3% por año35. Sin embargo, los AVK tienen numerosas limitaciones (tabla 1), que dificultan obtener un control adecuado de la anticoagulación37-40. En España, aproximadamente la mitad de los pacientes con FA tratados con AVK no logran el tiempo en rango terapéutico recomendado, independientemente del ámbito asistencial donde sea atendido el paciente (fig. 1)41-46, provocando consecuencias muy graves, como son, además del aumento de controles, el mal control de la anticoagulación, que se asocia con un mayor riesgo de ictus/embolia sistémica, hemorragia mayor y muerte47. Por ello, siguiendo las guías de práctica clínica, es preferible el mayor empleo de ACOD frente a AVK dado el mejor balance eficacia-prevención de ictus y seguridad-riesgo de hemorragia, excepto en casos seleccionados, como estenosis mitral reumática moderada-severa, prótesis valvular mecánica y anticoagulante lúpico3.
Limitaciones del tratamiento con antagonistas de la vitaminaK y ventajas de los anticoagulantes orales de acción directa
| • Respuesta anticoagulante impredecible• Estrecha ventana terapéutica (rango INR 2-3)• Controles periódicos de la coagulación• Ajustes frecuentes de la dosis• Aparición / desaparición lenta de la acción (requerimiento de terapia puente con HBPM)• Numerosas interacciones con alimentos• Numerosas interacciones farmacológicas• Resistencia a la warfarina• Nefropatía por warfarina | • Respuesta anticoagulante predecible• Amplia ventana terapéutica• No necesidad de controles de la coagulación• Ajuste de dosis en función de características clínicas específicas• Aparición / desaparición rápida de la acción (sin necesidad de terapia puente con HBPM)• Sin interacciones con alimentos• Escasas interacciones farmacológicas• No resistencia a la actividad anticoagulante• No deterioro de la función renal |
HBPM: heparinas de bajo peso molecular; INR: índice internacional normalizado (por sus siglas en inglés).
Tabla realizada con datos de referencias 37-40,55-58.
Mal control* de la anticoagulación con antagonistas de la vitaminaK en España según la especialidad en la que el paciente es atendido.
Figura realizada con datos de las referencias 41-46.
* Tiempo en rango terapéutico <65% determinado por Rosendaal.
A pesar de que el médico de atención primaria está perfectamente capacitado para realizar el control del INR en la gran mayoría de los pacientes, identificando aquellos con un pobre control y, en consecuencia, tomar las medidas apropiadas (ajuste de dosis, implementación de estrategias de mejora de adherencia terapéutica, cambio a ACOD), lo cierto es que las cifras de mal control siguen siendo inaceptablemente elevadas41-46. Más allá de las consecuencias clínicas (fig. 2) y de la mayor necesidad de determinaciones, el mal control de la anticoagulación se asocia a unos costes sanitarios elevadísimos48,49. Solo en costes directos sanitarios en España, que incluyen los costes de visitas, medicación y eventos (ictus y hemorragias), el coste anual por cada paciente mal controlado fue de 1.420,11€, frente a 999,27€ del bien controlado, lo que se tradujo en un incremento del coste anual de 96.297.190,85€. A esto habría que añadir los costes sociales atribuibles al mal control de la anticoagulación, que incluirían los años de vida ajustados por calidad perdidos, la pérdida de calidad de vida, las pérdidas de productividad laboral, los años vividos con discapacidad y los años de vida perdidos por muerte prematura, lo que supondría un coste adicional de 279,25€ por paciente y de 72.639.354,74€ en España. En definitiva, la carga económica total evitable en España con un buen control de la anticoagulación podría ascender a 168.936.545,60€ al año48.
Además, tanto por las dificultades en obtener un INR adecuado y los controles periódicos de la anticoagulación, como por el miedo al sangrado con los anticoagulantes orales, un porcentaje significativo de pacientes no está recibiendo tratamiento anticoagulante y es tratado con antiagregantes o sin tratamiento antitrombótico, lo que sin duda supone aumentar el riesgo de presentar complicaciones tromboembólicas (tabla 2)50-53. En el registro GARFIELD-AF, ser diagnosticado en atención primaria y la presencia de enfermedad vascular se asociaron con un mayor riesgo de rechazo de la anticoagulación por parte del paciente, lo que sin duda indica que sigue siendo necesaria una mayor formación específica54.
Empleo del tratamiento antitrombótico en pacientes con fibrilación auricular en diferentes registros de práctica clínica
| Estudio (año publicación) | CHA2DS2-VASc ≥ 2 | Tratamiento antitrombótico |
|---|---|---|
| Barrios (2014)50 | 85,7% | Sin tratamiento antitrombótico: 13,3%Antiagregación solo: 20,2%Anticoagulación oral: 56,2%Ambos: 10,3% |
| PINNACLE (2016)51 | 88,5% | Sin tratamiento antitrombótico: 23,8%Aspirina solo: 25,9%Aspirina +tienopiridina: 5,5%Anticoagulación oral: 44,9% |
| GARFIELD-AF (2018)52 | 85,5% | Sin tratamiento antitrombótico: 12,2%Antiagregantes solo: 24,5%Anticoagulación oral: 63,3% |
| GLORIA-AF (2018)53 | 86,1% | Sin tratamiento antitrombótico: 7,8%Antiagregantes: 11,3%Anticoagulación oral: 79,9% |
CHA2DS2-VASc (Congestive heart failure, Hypertension, Age ≥75years [doubled], Diabetes mellitus, prior Stroke or TIA or thromboembolism [doubled], Vascular disease [e.g. peripheral artery disease, myocardial infarction, aortic plaque] Age 65-74years, Sex category [i.e. female sex] [insuficiencia cardiaca, hipertensión, edad ≥75años (doble), Diabetes mellitus, antecedentes de ictus, ataque isquémico transitorio o tromboembolismo (doble), enfermedad vascular (p.ej., enfermedad arterial periférica, infarto de miocardio, placa aórtica), edad 65-74años, sexo femenino]); GARFIELD-AF: Global Anticoagulant Registry in the Field-Atrial Fibrillation; GLORIA-AF: Global Registry on Long-Term Oral Antithrombotic Treatment in Patients With atrial Fibrillation; PINNACLE: Practice Innovation and Clinical Excellence (American College of Cardiology National Cardiovascular Data Registry's).
Tabla realizada con datos de referencias 50-53.
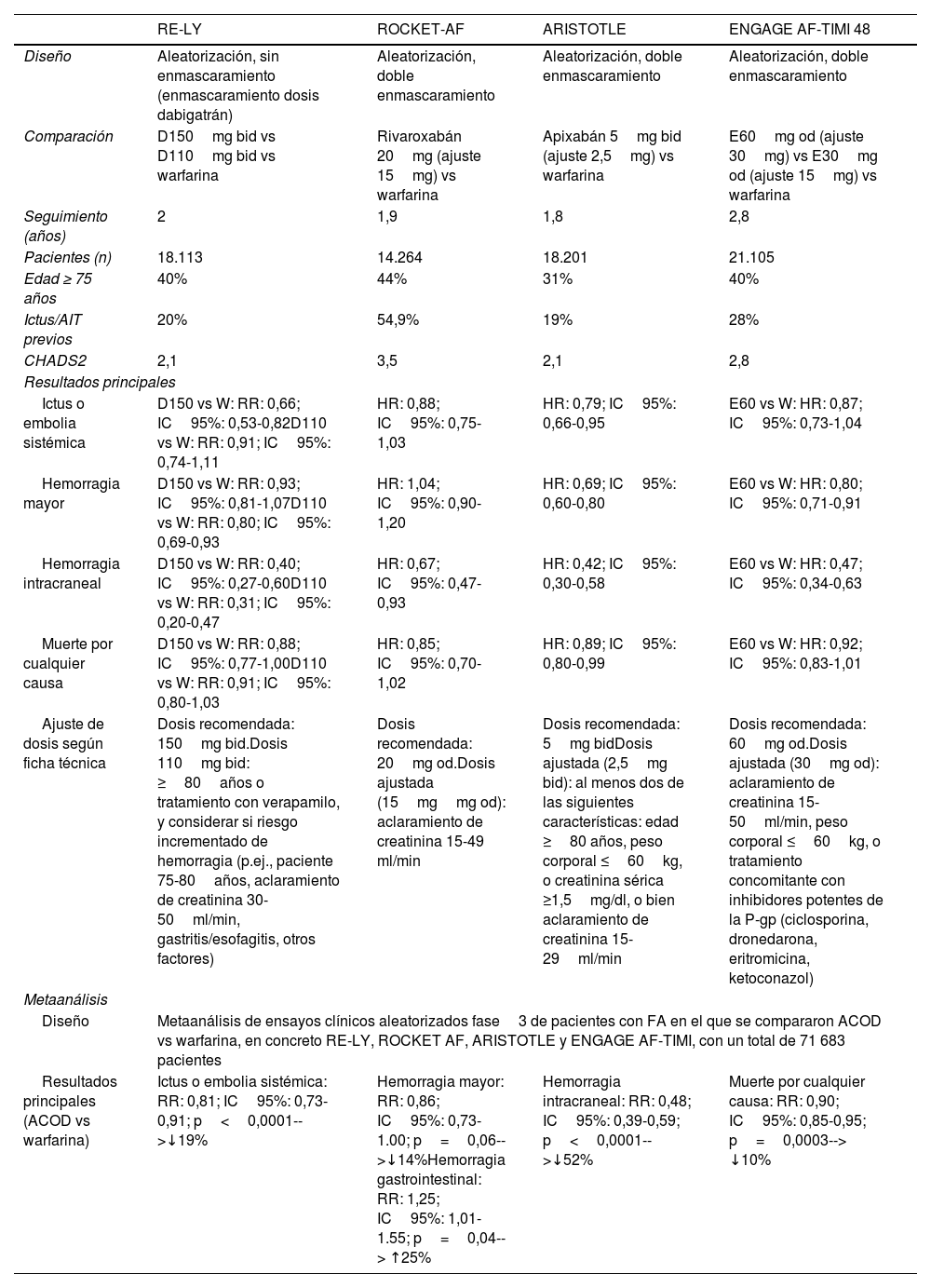
Los ACOD tienen una cinética y un efecto anticoagulante predecible, así como una amplia ventana terapéutica, no siendo necesario monitorizar la actividad anticoagulante y pudiendo prescribirse a dosis fijas (ajustando la dosis en función de determinadas características clínicas: edad, función renal, peso, etc., según los casos). Además, por su comienzo y final de acción rápidos, no necesitan de terapia puente con heparinas ante determinados procedimientos (tablas 1 y 3)3,5,55-58. En la actualidad existen cuatro ACOD comercializados (dabigatrán, rivaroxabán, apixabán y edoxabán) cuya aprobación fue obtenida tras la publicación de los ensayos clínicos faseIII RE-LY, ROCKET-AF, ARISTOTLE y ENGAGE AF-TIMI 48, respectivamente59-62. Aunque los cuatro estudios incluyeron a pacientes con FA con alto riesgo de eventos tromboembólicos y el grupo comparador fue la warfarina, existen diferencias relevantes en los criterios de inclusión/exclusión entre los distintos estudios, lo que hace que no se puedan realizar comparaciones directas entre los estudios. En cualquier caso, en cada uno de los estudios el balance riesgo-beneficio (eficacia/seguridad) fue favorable a los ACOD (tabla 3)59-62. Un metaanálisis que incluyó a los cuatro ensayos clínicos, con un total de 71.683 pacientes analizados, mostró que en comparación con la warfarina, los ACOD reducen el riesgo de ictus y de embolia sistémica en un 19%, el riesgo de hemorragia mayor en un 14%, el de hemorragia intracraneal en un 52% y el de muerte por cualquier causa en un 10%, si bien aumentaron las hemorragias gastrointestinales (tabla 3)63. En definitiva, lo que nos dicen los ensayos clínicos de una manera rotunda es que el cociente riesgo-beneficio claramente favorece a los ACOD en comparación con la warfarina63.
Resultados principales de los ensayos clínicos RE-LY, ROCKET-AF, ARISTOTLE, ENGAGE AF TIMI 48 y metaanálisis conjunto
| RE-LY | ROCKET-AF | ARISTOTLE | ENGAGE AF-TIMI 48 | |
|---|---|---|---|---|
| Diseño | Aleatorización, sin enmascaramiento (enmascaramiento dosis dabigatrán) | Aleatorización, doble enmascaramiento | Aleatorización, doble enmascaramiento | Aleatorización, doble enmascaramiento |
| Comparación | D150mg bid vs D110mg bid vs warfarina | Rivaroxabán 20mg (ajuste 15mg) vs warfarina | Apixabán 5mg bid (ajuste 2,5mg) vs warfarina | E60mg od (ajuste 30mg) vs E30mg od (ajuste 15mg) vs warfarina |
| Seguimiento (años) | 2 | 1,9 | 1,8 | 2,8 |
| Pacientes (n) | 18.113 | 14.264 | 18.201 | 21.105 |
| Edad ≥ 75 años | 40% | 44% | 31% | 40% |
| Ictus/AIT previos | 20% | 54,9% | 19% | 28% |
| CHADS2 | 2,1 | 3,5 | 2,1 | 2,8 |
| Resultados principales | ||||
| Ictus o embolia sistémica | D150 vs W: RR: 0,66; IC95%: 0,53-0,82D110 vs W: RR: 0,91; IC95%: 0,74-1,11 | HR: 0,88; IC95%: 0,75-1,03 | HR: 0,79; IC95%: 0,66-0,95 | E60 vs W: HR: 0,87; IC95%: 0,73-1,04 |
| Hemorragia mayor | D150 vs W: RR: 0,93; IC95%: 0,81-1,07D110 vs W: RR: 0,80; IC95%: 0,69-0,93 | HR: 1,04; IC95%: 0,90-1,20 | HR: 0,69; IC95%: 0,60-0,80 | E60 vs W: HR: 0,80; IC95%: 0,71-0,91 |
| Hemorragia intracraneal | D150 vs W: RR: 0,40; IC95%: 0,27-0,60D110 vs W: RR: 0,31; IC95%: 0,20-0,47 | HR: 0,67; IC95%: 0,47-0,93 | HR: 0,42; IC95%: 0,30-0,58 | E60 vs W: HR: 0,47; IC95%: 0,34-0,63 |
| Muerte por cualquier causa | D150 vs W: RR: 0,88; IC95%: 0,77-1,00D110 vs W: RR: 0,91; IC95%: 0,80-1,03 | HR: 0,85; IC95%: 0,70-1,02 | HR: 0,89; IC95%: 0,80-0,99 | E60 vs W: HR: 0,92; IC95%: 0,83-1,01 |
| Ajuste de dosis según ficha técnica | Dosis recomendada: 150mg bid.Dosis 110mg bid: ≥80años o tratamiento con verapamilo, y considerar si riesgo incrementado de hemorragia (p.ej., paciente 75-80años, aclaramiento de creatinina 30-50ml/min, gastritis/esofagitis, otros factores) | Dosis recomendada: 20mg od.Dosis ajustada (15mgmg od): aclaramiento de creatinina 15-49 ml/min | Dosis recomendada: 5mg bidDosis ajustada (2,5mg bid): al menos dos de las siguientes características: edad ≥80 años, peso corporal ≤60kg, o creatinina sérica ≥1,5mg/dl, o bien aclaramiento de creatinina 15-29ml/min | Dosis recomendada: 60mg od.Dosis ajustada (30mg od): aclaramiento de creatinina 15-50ml/min, peso corporal ≤60kg, o tratamiento concomitante con inhibidores potentes de la P-gp (ciclosporina, dronedarona, eritromicina, ketoconazol) |
| Metaanálisis | ||||
| Diseño | Metaanálisis de ensayos clínicos aleatorizados fase3 de pacientes con FA en el que se compararon ACOD vs warfarina, en concreto RE-LY, ROCKET AF, ARISTOTLE y ENGAGE AF-TIMI, con un total de 71 683 pacientes | |||
| Resultados principales (ACOD vs warfarina) | Ictus o embolia sistémica: RR: 0,81; IC95%: 0,73-0,91; p<0,0001-->↓19% | Hemorragia mayor: RR: 0,86; IC95%: 0,73-1.00; p=0,06-->↓14%Hemorragia gastrointestinal: RR: 1,25; IC95%: 1,01-1.55; p=0,04--> ↑25% | Hemorragia intracraneal: RR: 0,48; IC95%: 0,39-0,59; p<0,0001-->↓52% | Muerte por cualquier causa: RR: 0,90; IC95%: 0,85-0,95; p=0,0003--> ↓10% |
ACOD: anticoagulantes orales de acción directa; AIT: ataque isquémico transitorio; ARISTOTLE Trial: Apixaban for Reduction in Stroke and Other Thromboembolic Events in Atrial Fibrillation; bid: dos veces al día; CHADS2: Congestive heart failure, Hypertension, Age ≥75years, Diabetes, prior Stroke, transient ischemic attach or trhomboembolism [doubled] [insuficiencia cardiaca, hipertensión, edad ≥75años, antecedentes de ictus, ataque isquémico transitorio o tromboembolismo (doble)]; D110: dabigatrán 110mg; D150: dabigatrán 150mg; E30: edoxabán 30mg; E60: edoxabán 60mg; ENGAGE AF-TIMI 48 Trial: The Effective Anticoagulation with Factor Xa Next Generation in Atrial Fibrillation-Thrombolysis in Myocardial Infarction 48; FA: fibrilación auricular; HR: hazard ratio; IC: intervalo de confianza; od; una vez al día; P-gp: glucoproteína P; RE-LY Trial: Randomized Evaluation of Long-Term Anticoagulation Therapy; ROCKET-AF Trial: Rivaroxaban Once Daily Oral Direct Factor Xa Inhibition Compared with VitaminK Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation; RR: riesgo relativo; W: warfarina.
Tabla realizada con datos de las referencias 55-63.
Ahora bien, aunque la información proveniente de los ensayos clínicos es muy importante, dado que tienen unos criterios de inclusión y exclusión estrictos y un seguimiento más estrecho del habitual, es importante conocer si estos resultados se pueden extender al resto de la población con FA. En este sentido, los estudios de práctica clínica diaria son muy relevantes para confirmar el comportamiento de los ACOD en los pacientes de vida real con FA64.
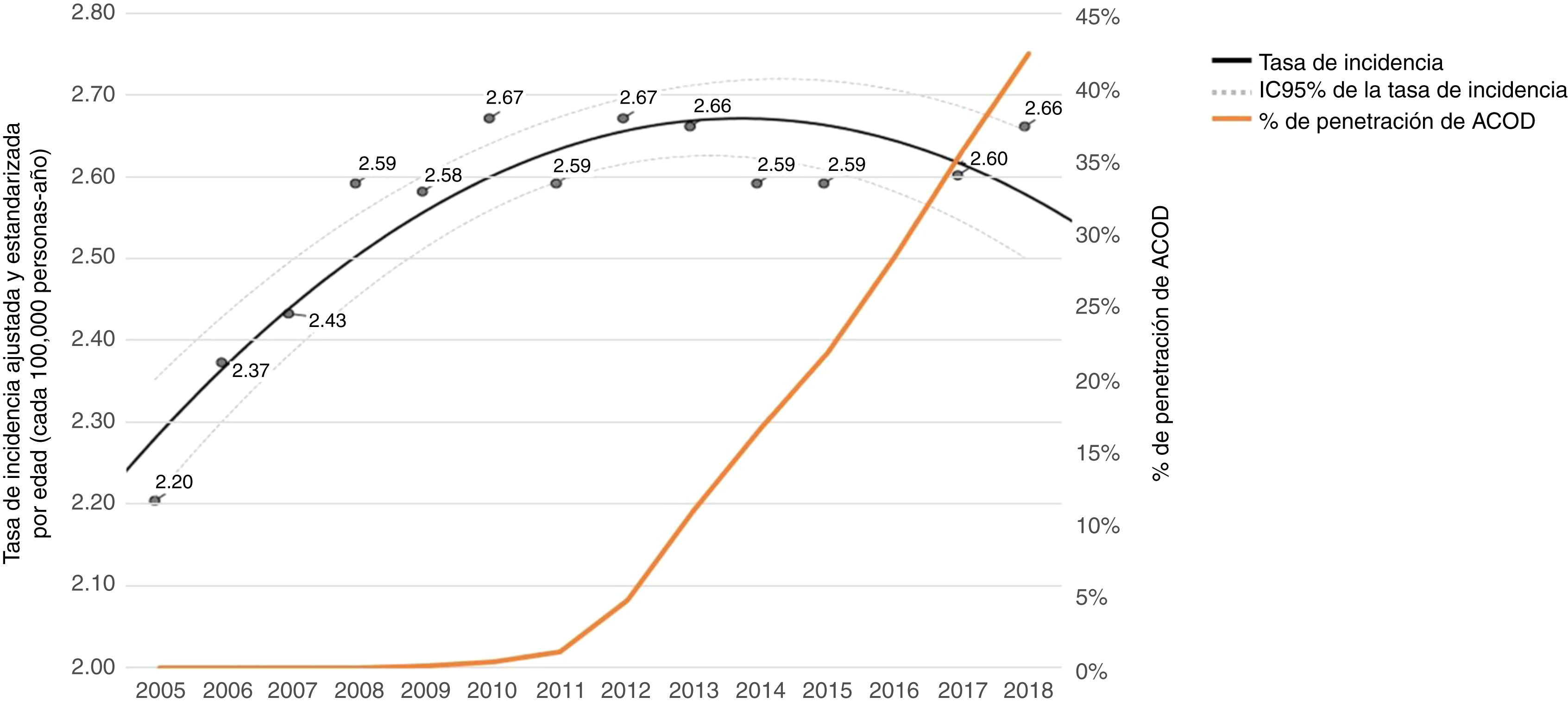
Se han publicado diferentes registros internacionales que han analizado el empleo de los diferentes ACOD en la práctica clínica. En un análisis del estudio GLORIA-AF en el que se analizaron los eventos a 2años (seguimiento medio 18±9meses) de 4.873 pacientes tratados con dabigatrán, la incidencia de ictus, de hemorragia mayor y de infarto de miocardio fue de 0,65, de 0,97 y de 0,50 por 100 pacientes año, respectivamente65. En un reciente metaanálisis de 34 estudios de vida real, con 1.600.722 participantes (1.154.283 tratados con AVK y 446.439 con dabigatrán), en comparación con los AVK, dabigatrán 150mg redujo el riesgo de ictus isquémico en un 14% (HR: 0,86; IC95%: 0,74-0,98). Globalmente, dabigatrán redujo el riesgo de muerte por cualquier causa en comparación con los AVK en un 24% (HR: 0,76; IC95%: 0,69-0,84), y el riesgo de hemorragias mayores en un 23% (HR: 0,77; IC95%: 0,70-0,83), así como el de hemorragia intracraneal y hemorragia mortal, con un ligero aumento en el riesgo de hemorragia gastrointestinal66. XANTUS fue el primer registro prospectivo internacional que analizó el empleo de rivaroxabán en pacientes con FA no valvular en la práctica clínica. Se incluyeron 6.784 pacientes de 311 centros en Europa, Israel y Canadá. Tras una media de seguimiento de 329días, la incidencia de hemorragia mayor, de muerte y de ictus fue de 2,1, de 1,9, y de 0,7 eventos por 100 pacientes-año, respectivamente67. En un análisis retrospectivo de bases de datos de Estados Unidos (MarketScan, PharMetrics, Optum, and Humana) de pacientes que iniciaron tratamiento con apixabán (38.470 pacientes) o warfarina (38.470 pacientes) entre 2013 y 2015, el tratamiento con apixabán se asoció con un menor riesgo de ictus o de embolia sistémica (HR: 0,67; IC95%: 0,59-0,76) y de hemorragias mayores (HR: 0,60; IC95%: 0,54-0,65)68. ETNA-AF-Europe es un registro internacional de pacientes en tratamiento con edoxabán en la práctica clínica, y 13.092 pacientes completaron el primer año de seguimiento. Las tasas anuales de ictus o de embolia sistémica en estos pacientes fueron 0,82%/año, de hemorragia mayor 1,05%/año, de hemorragia intracraneal 0,24%/año, de muerte cardiovascular 1,64%/año y de muerte por cualquier causa 3,50%/año69. En resumen, los registros internacionales confirman la efectividad y la seguridad de los ACOD en la práctica clínica, indicando que el beneficio de los ACOD frente a los AVK mostrado en los ensayos clínicos pivotales se puede extender a los pacientes de vida real. En España también se han realizado estudios específicos con los diferentes ACOD, confirmando la efectividad y la seguridad de los ACOD en nuestro país, y se ha observado una asociación entre la penetración de los ACOD y una menor incidencia de ictus cardioembólicos, llevando esta mayor penetración de los ACOD a un mayor beneficio clínico para los pacientes con FA en España21. En la tabla 4 se muestran algunos ejemplos70-87. Finalmente, también se han publicado registros y meta-análisis que han comparado la eficacia y la seguridad de los ACOD, que si bien han mostrado resultados dispares entre los distintos ACOD cuando se comparaban entre sí, probablemente en relación con diferencias en la metodología, en las poblaciones incluidas, etc., todos ellos han mostrado superioridad de los ACOD frente a los AVK en el balance riesgo-beneficio88-94. Finalmente, los estudios poblacionales también aportan una información muy relevante acerca de cómo ha impactado el patrón de prescripción del tratamiento anticoagulante en la incidencia de ictus isquémico. En Alemania, en 601.261 pacientes con FA entre los años 2011 y 2016, la prescripción de la anticoagulación oral se incrementó del 42 al 61% (sobre todo por los ACOD) y la incidencia de ictus disminuyó en un 24%, principalmente debido a menos ictus isquémicos, sin un incremento en la incidencia de hemorragias mayores95. En Inglaterra, en la década 2006-2016 la prevalencia de FA diagnosticada pasó del 1,29 al 1,71%, la prescripción de la anticoagulación en pacientes con CHA2DS2-VASc ≥2 se incrementó del 48,0 al 78,6%, sobre todo en la segunda parte de la década, mientras que entre 2011 y 2016 hubo un descenso de las hospitalizaciones por ictus asociados con la FA96. En Estocolmo, Suecia, entre 2012 y 2017 hubo un incremento de los pacientes con FA diagnosticada, de los tratamientos con anticoagulantes orales (del 51,6 al 73,8%), sobre todo de los ACOD (del 0,4 al 34,4%), junto con un descenso en la incidencia de ictus (del 2,01 al 1,17%), sin que aumentaran las hemorragias mayores97. En Italia, entre 2012 y 2015 el número de casos de FA aumentó (de 4,0 a 4,4/1.000 habitantes), así como el empleo de anticoagulantes orales (del 56,7% al 64,4%), fundamentalmente por un incremento de los ACOD (de <1% al 27,7%), junto con un descenso en la prescripción de AVK (del 55,9% al 36,7%) y antiagregantes plaquetarios (del 42,6% al 28,1%). Además, disminuyeron las hospitalizaciones por ictus isquémico (de 21,3 a 14,7/1.000 pacientes con FA), junto con los ingresos por ictus hemorrágicos (del 6,5 al 4,1‰). Es importante destacar que lejos de aumentar el coste por el mayor uso de ACOD, lo cierto es que durante este periodo hubo un descenso del coste por paciente con FA por año de 5.927 a 5.239euros98. Y es que numerosos estudios han demostrado que en comparación con los AVK, el empleo de ACOD es coste-efectivo teniendo en cuenta los sistemas sanitarios de diferentes países, incluyendo el nuestro99-103. En España, la tasa de incidencia ajustada del ictus cardioembólico aumentó desde 2005 hasta 2012 (de 2,20 a 2,67/100.000 personas/año), manteniéndose constante o incluso disminuyendo ligeramente en 2018 (2,66/100.000 personas/año). La introducción de los ACOD en España comenzó en 2012, aumentando progresivamente, hasta una tasa de penetración ligeramente superior al 40% en 2018. El modelo de regresión de Poisson mostró una asociación significativa entre la penetración de los ACOD y la tasa de ictus cardioembólicos, sobre todo en los >65años (fig. 3)21. En definitiva, los estudios poblacionales ponen de manifiesto que la mayor anticoagulación de los pacientes con FA observada en los últimos años, sobre todo a expensas de los ACOD, se ha asociado con una reducción de los ictus isquémicos, y un descenso del coste por paciente con FA.
Estudios de vida real con los ACOD en pacientes con FA en España
| Estudio (año publicación) | Comentario |
|---|---|
| Rodilla (2023)70 | Estudio observacional, prospectivo y longitudinal en una cohorte de pacientes atendidos en un hospital regional español (Hospital Universitario de Sagunto, Valencia) con un plan de seguimiento de 3años para pacientes que iniciaron el tratamiento con dabigatrán, rivaroxabán o apixabán entre enero de 2012 y diciembre de 2016. Se confirma el buen perfil de seguridad y de efectividad de los ACOD. El ACOD al que se cambió con más frecuencia fue apixabán. Los motivos más frecuentes de cambio fueron toxicidad, hemorragia y deterioro renal |
| Moret (2023)71 | Estudio observacional, prospectivo, actualmente en marcha, de un solo centro (unidad de trombosis y hemostasia del Hospital de la Santa Creu i Sant Pau, Barcelona), de pacientes en tratamiento con ACOD. Se han incluido 1.259 pacientes. Tras una mediana de seguimiento de 13,7meses, la tasa de eventos mayores trombóticos, hemorragias mayores y muerte fue 1,28%, 3,65% y 6,11% pacientes-año, respectivamente |
| Giner-Soriano (2023)72 | Estudio de cohortes que incluyó a pacientes con FA no valvular que iniciaron anticoagulación oral en 2011-2020. Los datos proceden del SIDIAP (Sistema de Información para la Investigación en Atención Primaria) en Cataluña. En total 123.250 personas iniciaron anticoagulación oral, 46,9% mujeres y 53,1% hombres. Las mujeres tenían mayor riesgo de sufrir un accidente cerebrovascular que los hombres al inicio del estudio, recibían dosis insuficientes de ACOD con mayor frecuencia y suspendían el ACOD con menos frecuencia que los hombres. La adherencia fue en general alta, solo con niveles más altos en las mujeres para rivaroxabán. La persistencia durante el primer año de tratamiento también fue elevada en general, siendo significativamente más persistente en mujeres que en hombres en el caso de dabigatrán y edoxabán |
| Sanmartín (2022)73 | Estudio observacional y postautorización de 1.433 pacientes con FA tratados con rivaroxabán durante al menos 6meses. Las tasas anuales de eventos (seguimiento de 2,5años) fueron del 1,07% para MACE, del 0,66% para eventos tromboembólicos y del 1,04% para hemorragias mayores, indicando que en la práctica clínica los pacientes con FA anticoagulados con rivaroxabán presentan un riesgo bajo de eventos |
| Navarro-Almenzar (2021)74 | Estudio retrospectivo multicéntrico (Hospital Universitario Virgen de la Arrixaca, Hospital Vega Baja y Hospital Comarcal Noroeste) que incluyó a pacientes diagnosticados de FA en tratamiento con ACOD desde enero de 2013 a diciembre de 2016. El seguimiento medio fue de 1,7años. De los 2.492 pacientes incluidos en el estudio, 135 tenían obesidad mórbida. No hubo diferencias en cuanto a mortalidad (5,2 vs 6/100 pacientes-año, p=0,662), ictus isquémico (0,8 vs 1,9/100 pacientes-año, p=0,261) y tasas de hemorragia mayor (3 vs 3,1/100 pacientes-año, p=0,983) entre la población con obesidad mórbida y población general |
| Dalmau Llorca (2021)75 | Estudio transversal con datos del mundo real de pacientes atendidos en atención primaria en Cataluña, con datos provenientes de la base de datos SIDIAP, abarcando 287 centros de atención primaria en 2018. Se identificaron 60.978 pacientes tratados con anticoagulantes por FA no valvular: el 68% tomaban AVK y el 32% ACOD. Las mujeres tuvieron mayores probabilidades de tratamiento con ACOD, mientras que las tasas más bajas de prescripción de ACOD ocurrieron en centros de atención primaria ubicados en centros urbanos deprimidos y zonas rurales |
| Charlton (2021)76 | Estudio observacional retrospectivo que incluyó a 12.257 pacientes con FA no valvular provenientes de la base de datos de atención primaria en Cataluña SIDIAP, a quienes se les había recetado recientemente un ACOD entre enero de 2009 y diciembre de 2015. Del total de pacientes, 1.276 (10,4%) eran no adherentes primarios. La falta de adherencia primaria fue del 12,8% para apixabán, del 8,6% para dabigatrán y del 10,8% para rivaroxabán |
| De la Torre Hernandez (2021)77 | Registro retrospectivo en 20 centros que incluyó pacientes mayores de 75 años con FA tratados mediante revascularización con stents farmacoactivos. Se incluyeron un total de 1.249 pacientes (81,7% con triple terapia antitrombótica, 18,3% con doble terapia antitrombótica). La triple terapia se basó en ACOD en el 48,4% y se mantuvo solo durante 1mes en el 52,2%, mientras que la doble terapia incluyó ACOD en el 70,6%. La triple terapia se asoció significativamente con más sangrado (10,2% vs. 6,1%, p=0,04) pero menos MACCE (8,7% vs. 13,6%, p=0,02) que la doble terapia antitrombótica, y el uso de ACOD se asoció significativamente con menos sangrado (8% vs. 11,1%, p=0,03) y MACCE similares (9,8% vs. 9,4%, p=0,8) |
| Gabilondo (2021)78 | Estudio transversal que incluyó 333 pacientes, de los que 126 tomaban ACOD y 207 AVK. El tratamiento con ACOD se asoció con menos ansiedad y depresión |
| Domínguez-Erquicia (2021)79 | Registro multicéntrico (3 áreas sanitarias de España) de pacientes nonagenarios con FA no valvular anticoagulados con AVK o ACOD entre 2013 y 2017. La incidencia de sangrados mayores fue de 5 por 100 personas-año, sin diferencias según el tipo de anticoagulante |
| Giner-Soriano (2020)80 | Estudio de cohortes de base poblacional (SIDIAP), de pacientes que iniciaban tratamiento anticoagulante entre agosto del 2013 y diciembre del 2014. Un total de 51.690 pacientes con FA no valvular iniciaron tratamiento anticoagulante (91,3% eran naïve y 62,7% iniciaron acenocumarol). La persistencia a ACOD fue mayor en no naïve que en naïve, mientras que la adherencia fue similar. Entre los naïve, los pacientes que iniciaban rivaroxabán (80,1%) mostraron mayor adherencia, mientras que los que iniciaban dabigatrán fueron menos adherentes (47,8%) |
| Rodríguez-Pardo (2020)81 | Estudio observacional retrospectivo de 462 pacientes con ictus cardioembólico, 151 (59%) de ellos estaban bajo tratamiento anticoagulante al ingreso (127 AVK, 24 ACOD). De los que tomaban AVK, el 69% tenían una anticoagulación inadecuada. Los pacientes que recibieron ACOD tuvieron una menor mortalidad a los 3meses (8% frente a 33%, p=0,033) y mayores tasas de recanalización exitosa después de la trombectomía (100% frente a 25%, p=0,033) en comparación con una anticoagulación adecuada con AVK |
| Raposeiras-Roubín (2020)82 | Estudio multicéntrico retrospectivo de 1.750 pacientes nonagenarios con FA entre enero de 2013 y diciembre 2018 provenientes de tres áreas sanitarias de España. El tratamiento con ACOD se asoció con una reducción de la mortalidad y de los eventos embólicos frente a los pacientes no anticoagulados, reducción que no se observó con los AVK. Aunque los ACOD y los AVK aumentaron el riesgo de hemorragia, solo los AVK aumentaron las tasas de hemorragia intracraneal |
| Anguita-Sánchez (2020)83 | El estudio FANTASIIA incluyó consecutivamente a 2.178 pacientes ambulatorios con FA no valvular anticoagulados con ACOD (24,5%) o AVK (75,5%) desde junio de 2013 hasta octubre de 2014. Se compararon las tasas de eventos según el anticoagulante administrado. Tras una mediana de seguimiento de 32,4meses, los pacientes con ACOD tuvieron tasas más bajas de ictus, hemorragias mayores, muerte cardiovascular y muerte por cualquier causa |
| Navarro-Almenzar (2019)84 | Estudio retrospectivo de 2.494 pacientes con FA que comenzaron tratamiento con ACOD entre enero de 2013 y diciembre de 2016 en tres hospitales de España. El seguimiento medio fue de 1,6años. El ACOD más prescrito fue rivaroxabán (41,1%). Las tasas de accidente cerebrovascular/sangrado mayor/sangrado intracraneal fueron de 1,8/3,0/0,3 eventos por 100 pacientes-año, respectivamente, sin diferencias entre los ACOD |
| Zapata-Wainberg (2019)85 | Estudio observacional, multicéntrico, de 1.240 pacientes con enfermedad cerebrovascular anticoagulados que mostró que en comparación con los que tomaban AVK, los que recibían ACOD presentaban menor transformación hemorrágica y una menor estancia hospitalaria |
| Cerdá (2019)86 | Estudio observacional y prospectivo en el que se incluyeron 1.443 pacientes con FA que iniciaban tratamiento con ACOD en el servicio de Hematología del Hospital Vall d’Hebron, Barcelona. El 46,0% tomaban rivaroxabán, el 24,4% dabigatrán, el 22,5% apixabán y el 7,1% edoxabán. Las tasas de ictus, hemorragia mayor y hemorragia intracraneal fueron 0,7, 1,3 y 0,2 eventos por 100 pacientes-año, respectivamente |
| De la Figuera (2018)87 | Estudio observacional, transversal y multicéntrico realizado en las comunidades autónomas en las que el médico de atención primaria podía prescribir ACOD directamente (n=9). Se incluyeron 790 pacientes con riesgo de ictus o embolia sistémica que estuviesen en tratamiento crónico con anticoagulantes, que hubiesen modificado su pauta terapéutica y que actualmente estuviesen en tratamiento con un ACOD ≥3meses. El ACOD más frecuentemente prescrito fue rivaroxabán (57,8%), seguido de dabigatrán (23,7%) y apixabán (18,5%). La satisfacción con el tratamiento con ACOD y el cumplimiento fueron elevados |
ACOD: anticoagulantes orales de acción directa; AVK: antagonistas de la vitaminaK; FA: fibrilación auricular.
Tabla realizada a partir de las referencias 70-87.
Tendencia en la tasa de incidencia de ictus isquémicos relacionados con FA en la población general entre 2005 y 2018 y porcentaje de penetración de los ACOD a partir de 2010 en España.
ACOD: anticoagulantes orales de acción directa; FA: fibrilación auricular; IC95%: intervalo de confianza del 95%.
Figura reproducida con permiso de Díaz-Guzmán et al.21.
A pesar de los beneficios bien conocidos de la anticoagulación, la situación sigue siendo francamente mejorable. Así, tanto por el miedo al sangrado, como por las limitaciones de los AVK, aproximadamente el 20-30% de los pacientes con FA de alto riesgo reciben tratamiento antiagregante o directamente no reciben ningún tratamiento antitrombótico (tabla 2)50-53. De hecho, el estudio ESCONDIDAFA mostró que dos de los motivos más importantes para no emplear la anticoagulación en pacientes con FA eran el rechazo del paciente a la monitorización de la anticoagulación con AVK y el elevado riesgo hemorrágico, ambas circunstancias ampliamente superadas por el empleo de los ACOD104.
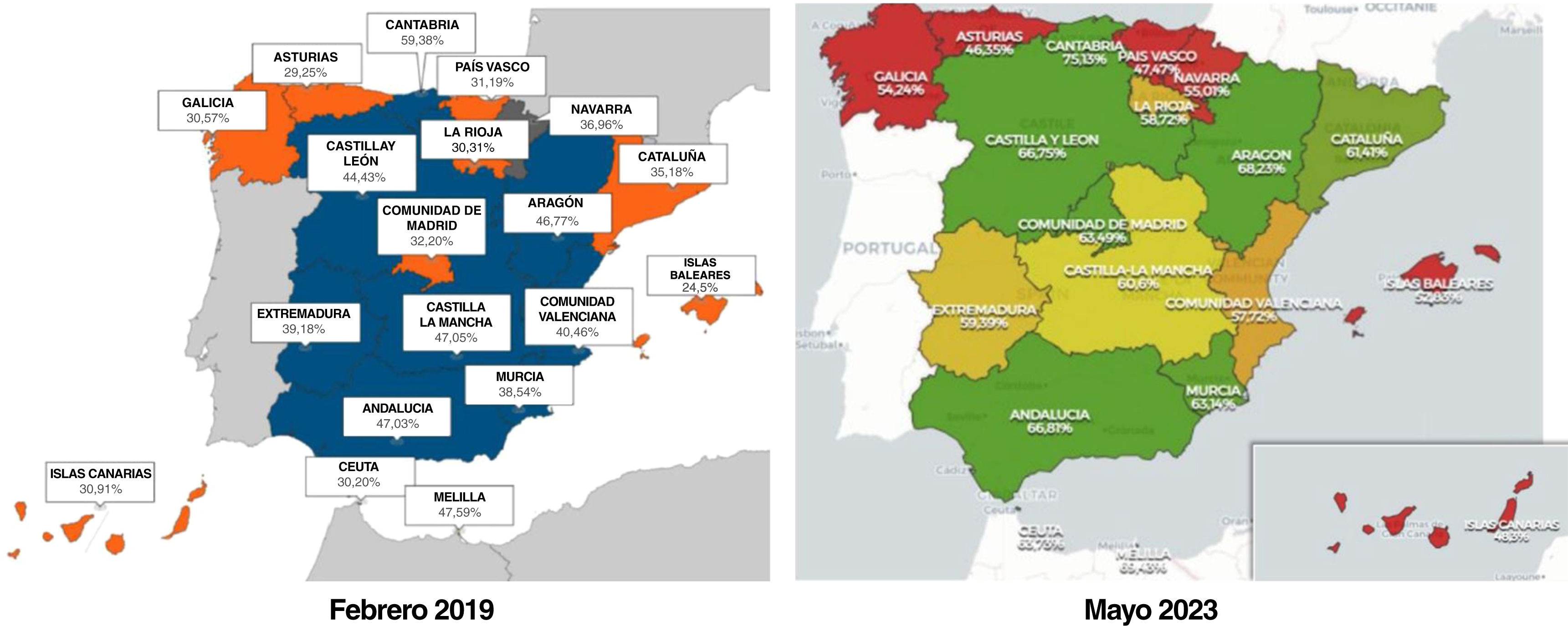
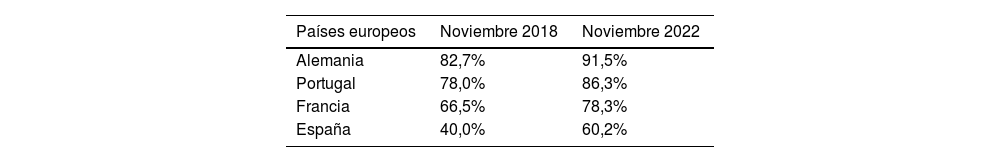
En cuanto al tratamiento anticoagulante, si se analiza la cuota de mercado de los ACOD frente a los AVK, en noviembre de 2018 era del 40% (frente al 66-83% de los países de nuestro entorno), cifra que ha ascendido al 60,2% en noviembre de 2022 (frente al 78-92% de los países de nuestro entorno) (tabla 5, fuente IQVIA). En consecuencia, considerando el mejor perfil de eficacia y de seguridad de los ACOD frente a warfarina63, y que aproximadamente la mitad de los pacientes tratados con AVK tienen un mal control de INR, con las nefastas consecuencias para el paciente que ello conlleva (fig. 1)41-47, parece claro que los ACOD están siendo infrautilizados en España. De hecho, en términos absolutos, si se compara con otros países europeos, en España actualmente se emplean los ACOD un 20-30% menos. Esto es muy relevante, ya que se ha estimado que si las tasas de empleo de ACOD en España fuesen similares a las del resto de países europeos, se podrían prevenir alrededor de uno de cada 4 ictus y una de cada 8 hemorragias asociadas con la FA, lo que supondría, además del evidente beneficio clínico, un ahorro total de 79,2 millones de euros en costes sanitarios105. Además, existen diferencias relevantes entre las distintas comunidades autónomas en cuanto al grado de penetración de los ACOD, lo que aumenta la inequidad del sistema (fig. 4, datos IQVIA).
Esto ocurre en gran medida por las restricciones que imponen, primero el IPT del Ministerio de Sanidad, Servicios Sociales e Igualdad (tabla 6)106, y segundo el visado de las diferentes comunidades autónomas, que además generan diferencias y desigualdades entre las distintas regiones, lo que afecta directamente a uno de los principios básicos del Sistema Nacional de Salud, como es la equidad. Por otra parte, durante bastante tiempo los médicos de atención primaria no podían prescribir directamente los ACOD, a pesar de que estuviesen perfectamente capacitados para el inicio y el seguimiento del paciente anticoagulado, más aún cuando el tratamiento con AVK y heparinas de bajo peso molecular se realiza preferencialmente en este ámbito asistencial, lo que suponía una limitación añadida al empleo de ACOD en España107,108.
Criterios del IPT que justifican el empleo de los ACOD en el contexto del Sistema Nacional de Salud
| Pacientes con:• Fibrilación auricular no valvular (sin estenosis mitral u otra valvulopatía significativa que requiera tratamiento específico programado o ya efectuado, como prótesis, valvuloplastia)• CHA2DS2-VASc ≥ 2 |
| Situaciones en las que los AVK continúan siendo la opción terapéutica recomendada en el marco del SNS |
| • Pacientes ya en tratamiento con AVK y buen control de INR• Nuevos pacientes con fibrilación auricular no valvular en los que esté indicada la anticoagulación• Fibrilación auricular con afectación valvular |
| Situaciones en pacientes con fibrilación auricular no valvular en las que los ACOD pueden considerarse una opción terapéutica en el marco del SNS |
| • Pacientes con hipersensibilidad conocida o con contraindicación específica al uso de AVK• Pacientes con antecedentes de hemorragia intracraneal, excepto en la fase aguda, si el beneficio supera el riesgo• Pacientes con ictus isquémico que presenten criterios clínicos y de neuroimagen de alto riesgo de hemorragia intracraneal• Pacientes en tratamiento con AVK que sufren episodios tromboembólicos arteriales graves a pesar de un control adecuado de INR• Pacientes que han iniciado tratamiento con AVK en los que no es posible mantener un control de INR dentro del rango recomendado (2,0-3,0) a pesar de un buen cumplimiento terapéutico (tiempo en rango terapéutico <65%, calculado por el método de Rosendaal, <60% calculado por el método directo).• Imposibilidad de acceso al control de INR convencional |
ACOD: anticoagulantes orales de acción directa; AVK: antagonistas de la vitaminaK; CHA2DS2-VASc (Congestive heart failure, Hypertension, Age ≥75years [doubled], Diabetes mellitus, prior Stroke or TIA or thromboembolism [doubled], Vascular disease [e.g. peripheral artery disease, myocardial infarction, aortic plaque] Age 65-74years, Sex category [i.e. female sex] [insuficiencia cardiaca, hipertensión, edad ≥75años (doble), Diabetes mellitus, antecedentes de ictus, ataque isquémico transitorio o tromboembolismo (doble), enfermedad vascular (p.ej., enfermedad arterial periférica, infarto de miocardio, placa aórtica), edad 65-74años, sexo femenino]); INR: índice internacional normalizado (por sus siglas en inglés); IPT: Informe de Posicionamiento Terapéutico; SNS: Sistema Nacional de Salud.
Tomado de la referencia 106.
Tanto el IPT del Ministerio de Sanidad, Servicios Sociales e Igualdad como los visados van totalmente en contra de lo que recomiendan los estándares más razonables de calidad asistencial. De hecho, las guías de práctica clínica de la ESC recomiendan de manera preferencial el empleo de ACOD frente a AVK en los pacientes con FA no valvular, debido a su superioridad en términos clínicos3, hecho que se ha confirmado claramente en los múltiples estudios de práctica clínica, incluyendo los estudios realizados en España21,70-87. En este sentido, todas las sociedades científicas que tienen relación con el manejo del paciente con FA se han posicionado claramente y sin fisuras a favor de la mayor prescripción de los ACOD, en consonancia con las guías de práctica clínica, pidiendo la retirada de las restricciones sobre el empleo de los ACOD, o al menos sugiriendo cambios relevantes en las mismas, peticiones que en su mayor parte no han sido tenidas en cuenta, y eso que la última actualización del IPT data del año 2016, estando completamente desfasado2,106,109-111. Y es que no hay que olvidar que los ACOD disminuyen los ictus y las hemorragias en comparación con los AVK. Por tanto, mantener dichas restricciones se va a asociar con un mayor riesgo de complicaciones que no se hubieran producido si el tratamiento anticoagulante se prescribiese de acuerdo con las guías de práctica clínica y estándares de calidad reconocidos internacionalmente.
Prescripción de anticoagulantes orales de acción directa en la práctica clínica por el médico de familia. Posicionamiento de SEMERGEN- •
Las evidencias científicas actuales provenientes de los ensayos clínicos pivotales, con cerca de 72.000 pacientes incluidos, estudios de vida real realizados en millones de personas en todo el mundo, incluyendo una amplia muestra en España, ponen de manifiesto que, salvo en aquellos casos en los que son preferibles los AVK (estenosis mitral reumática moderada-severa, prótesis valvular mecánica y anticoagulante lúpico), existe una superioridad clara de los ACOD frente a los AVK en el balance eficacia (prevención de ictus)/seguridad (riesgo de hemorragia).
- •
El mayor empleo de los ACOD (frente a los AVK) en el paciente con FA se asocia con una disminución global en la tasa de ictus isquémico y hemorragias asociadas con el tratamiento anticoagulante, así como con un ahorro claro de los costes sanitarios por paciente con FA.
- •
Por lo tanto, y en consonancia con las guías internacionales de práctica clínica, se deberían emplear de manera preferencial los ACOD frente a los AVK en los pacientes con FA no valvular.
- •
El tratamiento con AVK se podría mantener en aquellos pacientes con FA no valvular que ya lo estuviesen tomando y presentasen un óptimo control del INR (la evaluación del tiempo en rango terapéutico no debería superar los 3meses o incluso menos tiempo en caso de INR extremos), siempre que no presentasen un elevado riesgo tromboembólico y/o hemorrágico, en cuyo caso sería aconsejable el cambio a ACOD.
- •
Por todo ello, y considerando la sostenibilidad del sistema sanitario, pedimos la retirada o la actualización de los visados restrictivos de las comunidades autónomas y la actualización del IPT para el empleo de los ACOD, para que estuviesen completamente alineados con las guías de práctica clínica, ya que consideramos que en la actualidad, y tal y como están redactados, no solo están desfasados, sino que suponen un perjuicio claro y un riesgo para la salud de nuestros pacientes. Consideramos que el IPT y los visados deberían enfocarse en asegurar que los ACOD se empleasen adecuadamente de acuerdo con las recomendaciones internacionales y las fichas técnicas de los mismos (buen ajuste de dosis, evitar la infradosificación y tratar de asegurar la adherencia con el médico de familia adquiriendo un rol protagonista), y no en restringir su uso.
- •
Asimismo, y dado que los médicos de familia somos un colectivo crucial para alcanzar la necesaria optimización del tratamiento anticoagulante en España, se deberían eliminar cualquier tipo de barreras administrativas que impidiesen la adecuada prescripción del tratamiento anticoagulante por el médico de cabecera, y así garantizar igualdad y equidad en el manejo de estos pacientes, evitando las diferencias entre comunidades autónomas.
- •
SEMERGEN considera muy relevante la participación de los pacientes en la toma de decisiones compartida con el médico prescriptor sobre la base de la evidencia científica disponible. SEMERGEN se alinea con ellos y, por tanto, estará siempre de su lado. Su opinión es clave en el devenir de la optimización de la prescripción y, sobre todo, para que el médico de familia pueda prescribir aquello que es seguro, eficaz y coste-eficiente, como es el caso de los ACOD.
- •
Si bien los médicos de atención primaria están perfectamente capacitados para el inicio y el seguimiento del tratamiento anticoagulante en los pacientes con FA, dados los continuos avances científicos, es necesaria una actualización constante. SEMERGEN apuesta por la vía de la formación continua y desde hace décadas realiza esfuerzos importantes para mejorar la formación de nuestros profesionales sanitarios.
El presente manuscrito-posicionamiento SEMERGEN cumple las consideraciones éticas de una publicación científica de estas características.
FinanciaciónEl presente trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesJ. Polo-García declara haber participado como asesor y ponente en reuniones patrocinadas por Bayer, Bristol, Pfizer, Lilly, AstraZeneca y Boehringer Ingelheim.
V. Pallarés-Carratalá declara haber participado como asesor y ponente en reuniones patrocinadas por Bayer, Bristol, Pfizer, Novartis, Rovi, Adamed, AstraZeneca, Boehringer Ingelheim-Lilly.
M Turégano-Yedro declara haber participado como asesor y ponente en reuniones patrocinadas por Bayer, Bristol, Pfizer, Lilly, AstraZeneca y Boehringer Ingelheim.
JC Romero-Vigara declara haber participado como asesor y ponente en reuniones patrocinadas por Bayer, Bristol, Pfizer, Lilly, AstraZeneca y Boehringer Ingelheim.
M.A. Prieto-Díaz declara haber recibido honorarios en el campo de la formación continuada y como asesor de Bayer, Pfizer y Boehringer Ingelheim.
S. Cinza-Sanjurjo declara haber recibido una beca de Bayer para financiar un estudio de investigación, además de recibir ayudas para la asistencia a congresos y pago de ponencias en reuniones patrocinadas por Bayer, BMS-Pfizer, Daichi-Sankyo y Boehringer Ingelheim.
Todos los autores han contribuido de igual forma en este documento, tanto en la concepción y el diseño del posicionamiento, como en la redacción del borrador y la revisión crítica del contenido, así como la aprobación definitiva de la versión que se presenta a publicación.






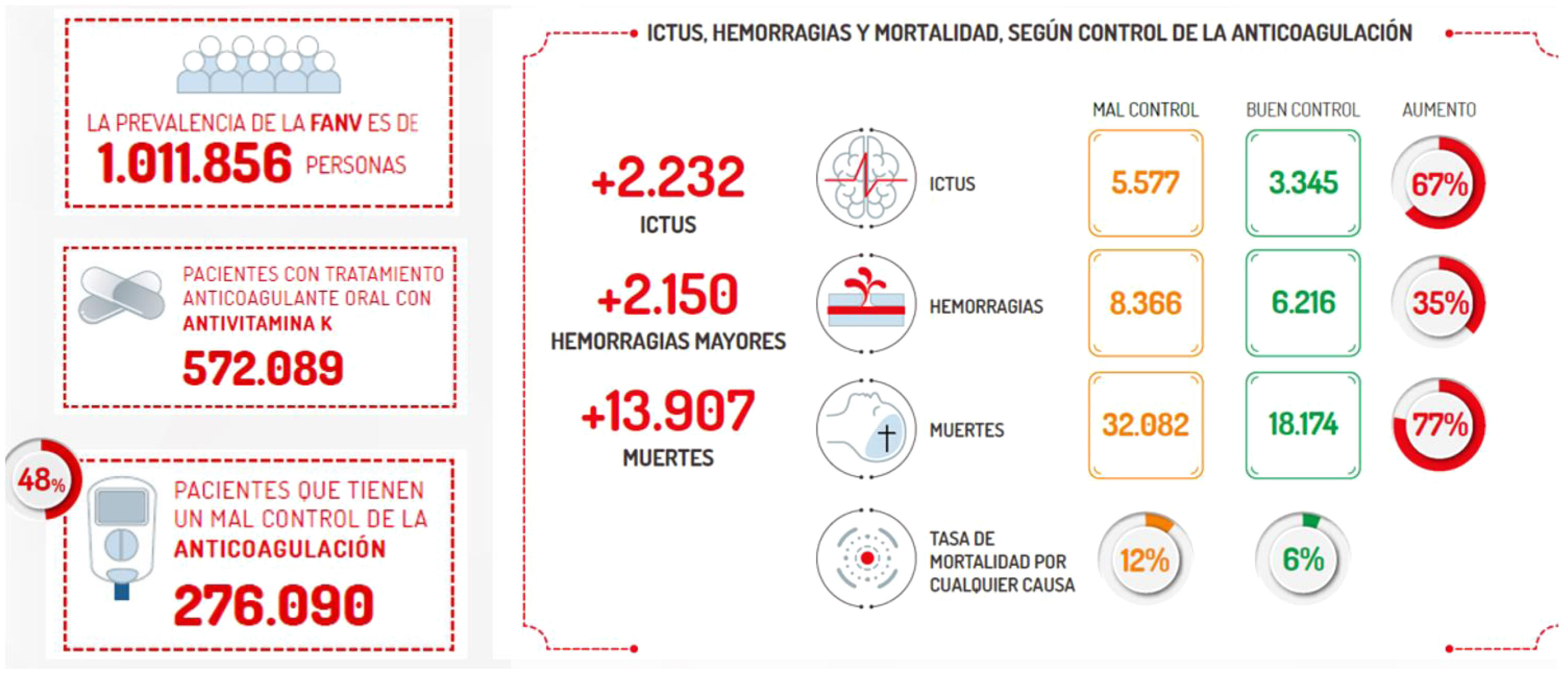





![Consecuencias clínicas del mal control de la anticoagulación en España. Reproducido con permiso de https://secardiologia.es/images/secciones/clinica/atlas-mal-control-anticoagulacion-INFOGRAFIA.pdf [consultado 9 Oct 2023]. Consecuencias clínicas del mal control de la anticoagulación en España. Reproducido con permiso de https://secardiologia.es/images/secciones/clinica/atlas-mal-control-anticoagulacion-INFOGRAFIA.pdf [consultado 9 Oct 2023].](https://static.elsevier.es/multimedia/11383593/0000005000000003/v2_202404010526/S1138359323002162/v2_202404010526/es/main.assets/thumbnail/gr2.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)


