El dolor precordial es un síntoma bastante frecuente, la importancia de su correcto abordaje radica en las implicaciones que conlleva, ya que no hay ningún dato que por sí solo determine el correcto diagnóstico. Presentamos el caso de un paciente diabético que acude a la consulta refiriendo un dolor precordial atípico, que pese a un diagnóstico de sospecha inicial correcto, precisó de valoración hospitalaria por el riesgo cardiovascular implícito en este tipo de pacientes, así como por la variabilidad de la presentación de los cuadros coronarios en los diabéticos.
Precordial pain is a fairly common symptom. The importance of it correct approach lies in the implications it may have, since there is no data as such to determine a correct diagnosis. We present the case of a diabetic patient who was seen due to having an unusual precordial pain, who despite a correct initial suspected diagnosis, required a hospital assessment due to the implicit cardiovascular risk in this type of patient, and to the variety of ways coronary symptoms are presented in diabetics.
El dolor torácico es un motivo de consulta muy frecuente en atención primaria, resultando que casi uno de cada 4 se deben a un síndrome coronario agudo (SCA)1. El elevado riesgo a corto plazo de estos pacientes exige un diagnóstico preciso y precoz. En el momento de la consulta, una baja proporción de SCA pueden ser identificados como inconfundibles, en función de su presentación clínica, además sólo el 20% tienen alteraciones electrocardiográficas significativas. Por lo tanto, en el resto de los casos son las características del dolor o los síntomas equivalentes la única herramienta diagnóstica disponible para tomar la decisión más correcta.
Entonces, ¿cómo sospechar que estamos ante una urgencia? Tenemos que recordar que no existe un patrón sintomático fidedigno y fiable para identificar los SCA. De hecho, en el infarto agudo y la angina inestable los pacientes suelen tener dolores de reposo prolongados, sin relación con el esfuerzo y pueden no responder a nitroglicerina sublingual. Es más, muchas veces pueden aparecer dolores atípicos, o síntomas distintos del dolor, como es el caso de la disnea. Por eso, la experiencia del médico por un lado, y la expresión individual de la enfermedad por el otro, serán las que determinen el acierto diagnóstico. Ambos factores son muy variables, por lo que cada caso es representativo de sí mismo y no fácilmente generalizable al resto.
Las características del dolor deben analizarse como un modelo multifactorial para aproximarse al diagnóstico, pero ninguna característica en concreto es suficiente por sí misma: por ejemplo, la irradiación típica está presente sólo en el 20% de los casos2, y la sudoración profusa, náuseas y vómitos varían de acuerdo a los diferentes estudios, pero siempre están por debajo del 50%1. Por otro lado, características que suelen utilizarse para sospechar una etiología no coronaria pueden estar presentes en algunos infartos, tales como la palpación dolorosa (5% de los infartos), y la descripción «punzante» o «pleurítica» (5% de los casos)1.
Debido a la importancia de identificar un SCA, es preferible ser más sensible que específico, por lo que, ante un cuadro predominantemente atípico pero con alguna característica típica, debería considerarse un detenido estudio especialmente en pacientes con elevado riesgo cardiovascular. No existe ningún consenso que señale que los pacientes con SCA, aunque sean de «bajo riesgo», puedan ser enviados a su domicilio tras la consulta inicial. De hecho, deben tener marcadores séricos negativos para ser considerados de bajo riesgo, lo cual implica, como mínimo, 6h de observación para esperar la «mínima» ventana de liberación de los mismos con una sensibilidad diagnóstica aceptable. Únicamente la confirmación de una etiología alternativa que explique el malestar puede conducir al diagnóstico de dolor no coronario con alta probabilidad (ansiedad, enfermedad ulcerosa, reflujo gastroesofágico, pericarditis aguda, pleuritis, etc.).
El caso clínico que presentamos creemos que reúne una serie de características que pueden ser de utilidad para nuestra práctica diaria: se trata de un paciente con elevado riesgo cardiovascular que acude de forma urgente por un dolor «atípico».
Caso clínicoPaciente diabético de 75 años de edad en tratamiento con insulina, antidiabéticos orales y ácido acetilsalicílico100mg/día. Hace 5 días consultó por cuadro bronquial que tratamos con amoxicilina-clavulánico y paracetamol. Acudió a consulta por dolor torácico de menos de 24h de evolución, con sensación opresiva, que se irradiaba hacia la espalda, no tolerando el decúbito por disnea.
En la exploración se encontraba normoperfundido, bien hidratado, con sensación de enfermedad, sin edemas, signos de insuficiencia cardiaca, sudoración ni fiebre. Tensión arterial (TA): 152/90mm Hg; frecuencia cardiaca (Fc): 90 latidos por minuto; saturación de oxígeno (SatO2) por pulsioximetría: 98%, y glucemia: 285mg/dl.
La auscultación pulmonar mostraba una hipofonesis generalizada; dolor torácico a la inspiración profunda que se incrementaba en posición de decúbito. La auscultación cardiaca no presentaba soplos ni roce.
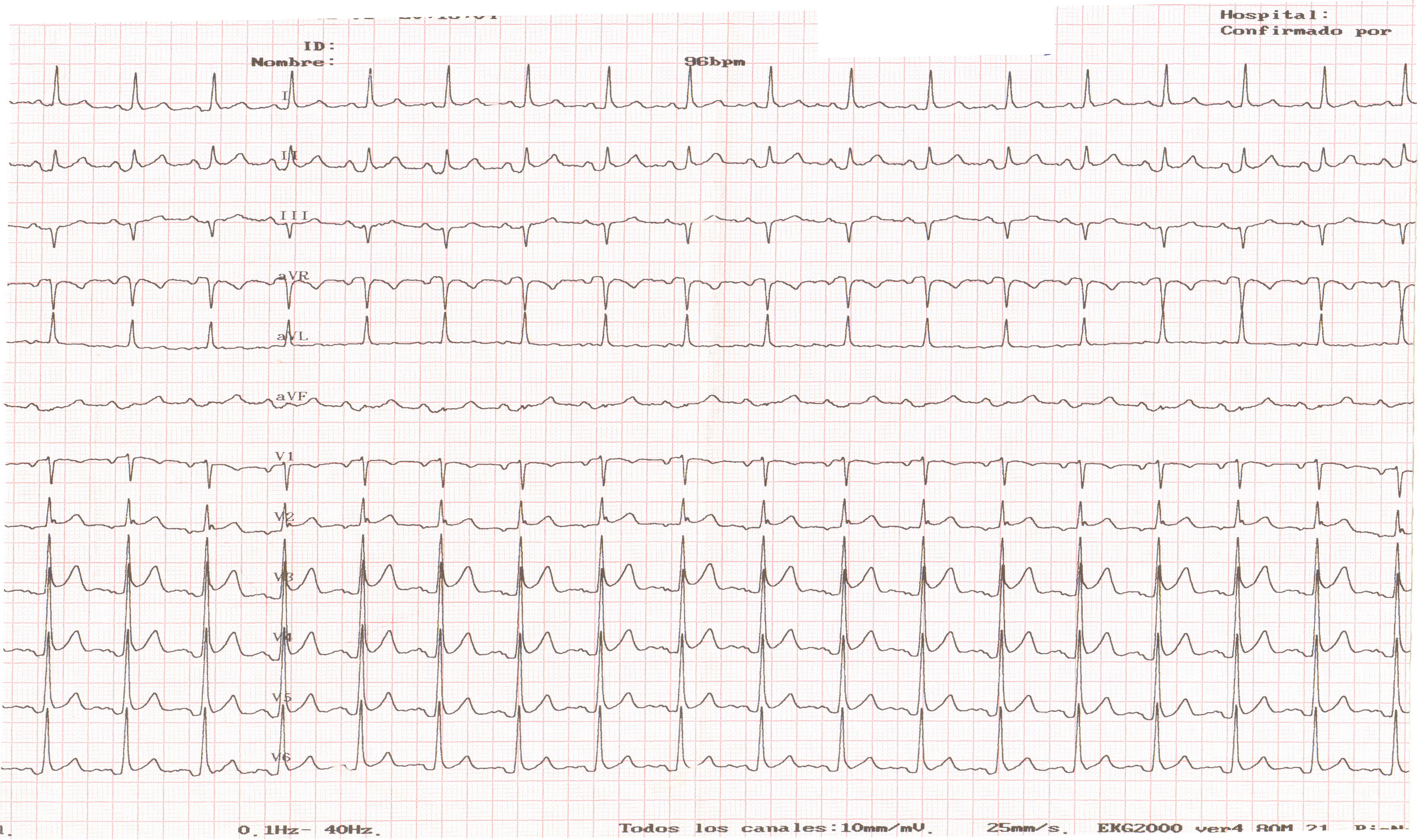
Se realizó electrocardiograma (fig. 1) que presentaba elevación difusa del segmento ST.
Con la sospecha diagnóstica de pericarditis se derivó a urgencias hospitalarias para completar el estudio.
A su llegada al hospital, la exploración no difería de la señalada por su médico de atención primaria: TA 156/85mm Hg, Fc 94, SatO2 98%, temperatura 36,3°C y glucemia capilar 218mg/dl.
Pruebas complementarias realizadas en el área de urgencias:
- •
Radiografía de tórax: ausencia de cardiomegalia y sin alteraciones en el parénquima pulmonar.
- •
Hemograma: leucocitos 8.500 /ul (N: 64,8%; Hb:15,1; hematócrito: 45,2): normal.
Bioquímica: urea: 33mg/dl; creatinina: 0,71mg/dl; iones normales; glucemia: 304mg/dl.
- •
Marcadores cardiacos: troponina I: 0,03 (valores normales: 0,01-0,5 ng/ml); mioglobina: 21,1 (valores normales: 17-106 ng/ml).
- •
Coagulación: normal.
Con el diagnóstico de pericarditis aguda no complicada, el paciente recibió el siguiente tratamiento y recomendaciones: evitar esfuerzos físicos intensos durante 3 semanas; ibuprofeno 600mg cada 8h una semana, posteriormente cada 12h otra semana y cada 24h una semana más y suspender. Omeprazol 20mg cada 24h durante la duración del tratamiento. Colchicina 0,5mg cada 24h durante 3 meses. Control por su médico de atención primaria.
DiscusiónEn este caso, el diagnóstico de sospecha de pericarditis aguda se confirmó tras el estudio hospitalario; había datos que lo sugerían intensamente como el antecedente de catarro (posiblemente viral) y las características del dolor que se incrementaba con la inspiración y con el decúbito. Pero aunque el diagnóstico inicial era el correcto, recordemos que se trataba de un paciente diabético, y por tanto con un elevado riesgo de desarrollar complicaciones cardiovasculares, y además en este tipo de pacientes los síntomas de isquemia coronaria pueden no ser tan llamativos ni tan «típicos» como en los no diabéticos, por tanto la derivación al hospital, aunque tranquilizando e informando correctamente al paciente, creemos que fue la actitud más adecuada por parte de su médico.
La mayoría de las pericarditis suelen tener una etiología idiopática, o infecciosa (secundaria a infecciones virales, sobre todo del tracto respiratorio, como en el caso que nos ocupa)2. Aunque puede haber otras causas como las que se señalan en la tabla 1.
Etiología de la pericarditis aguda
| La mayoría son idiopáticas o virales |
| Etiología infecciosa |
| Viral: VIH, Epstein-Barr, CMV, Echovirus, VHC, VHB, Coxsackie, varicela-zóster, etc. |
| Bacteriana: TBC, neumococo, meningococo, gonococo, Haemophilus |
| Fúngica: Candida |
| Parasitaria |
| Etiología no infecciosa |
| Autoinmune |
| Pericarditis autorreactivas |
| Neoplásica: tumores primarios (mesotelioma) o secundarios (pulmón, hígado, linfoma) |
| Lupus eritemamoso sistémico, artritis reumatoide, síndrome de Sjögren, vasculitis, fiebre mediterránea familiar |
| Urémica |
| Metabólica |
| Traumatológica |
| Radioterapia |
| Poscirugía cardiaca |
| Pericarditis postinfarto: precoz o diferida (síndrome de Dressler) |
Las características clínicas son, sobre todo, las señaladas anteriormente, aunque deben reunirse al menos 2 de los siguientes criterios:
- 1.
Dolor precordial /retroesternal, lancinante, irradiado a espalda, que aumenta con la respiración y con el decúbito (dolor torácico pericardítico típico). Frecuentemente cursa con fiebre o antecedente de infección viral en los días previos.
- 2.
Roce pericárdico, presente en el 60-85% de los casos3.
- 3.
Alteraciones electrocardiográficas4.
- a)
Estadio I: supradesnivelación cóncava del segmento ST en casi todas las derivaciones; ondas T positivas. Descenso del segmento PR.
- b)
Estadio II: normalización del segmento ST. Aplanamiento de onda T; en la mayoría el segmento PR se alarga y aplana.
- c)
Estadio III: Inversión de la onda T (sin Q patológica).
- d)
Estadio IV: normalización de la onda T.
- a)
- 4.
Derrame pericárdico nuevo o acentuación de uno preexistente4.
La importancia de su correcto diagnóstico radica en la implicación y el alto riesgo que conllevan algunos de sus posibles diagnósticos diferenciales: disección aórtica, síndrome coronario agudo y tromboembolismo pulmonar; asimismo, aunque de menos gravedad, también puede sugerir una enfermedad por reflujo gastroesofágico o la osteocondritis condrocostal (síndrome de Tietze)5.
Generalmente, como en el caso que nos ocupa, se debe de observar la evolución del paciente en el medio hospitalario para descartar la presencia de un infarto de miocardio o la posibilidad de un taponamiento cardiaco, aunque hay una serie de criterios que implicarían el ingreso hospitalario: fiebre superior a 38°C, pacientes inmunodeprimidos o en tratamiento anticoagulante, antecedentes de traumatismo torácico, miocarditis o falta de respuesta al tratamiento convencional3,4. Si el paciente no presenta ninguna complicación, se remite a su domicilio para que sea su médico atención primaria quien controle la evolución de los síntomas4.
Respecto a las pruebas complementarias que pueden realizarse ante la sospecha de una pericarditis aguda4, destacamos la utilidad de:
- •
Radiografía de tórax: la existencia de alteraciones pulmonares y mediastínicas puede ayudar en el diagnóstico etiológico, y la presencia de cardiomegalia en ausencia de otra enfermedad puede indicar la presencia de derrame pericárdico.
- •
Electrocardiograma: con las alteraciones ya señaladas en apartados anteriores.
- •
Ecocardiograma: no es necesario realizarlo en todos los casos, pero sin embargo es obligado en presencia de derrame pericárdico o para detectar posibles complicaciones como taponamiento cardiaco.
- •
Control analítico y análisis de enzimas cardiacas: la elevación de la creatincinasa (CK) y su fracción MB es muy poco frecuente, sin embargo la elevación de troponinas se puede observar hasta en un 35-50% de los casos. En general refleja la inflamación del epicardio, sin que esto implique peor pronóstico. No obstante, este hallazgo obliga a descartar miocarditis aguda e infarto agudo de miocardio.
- •
Pericardiocentesis y análisis de líquido pericárdico: se realiza con fines terapéuticos ante un taponamiento cardiaco y con fines diagnósticos en aquellos pacientes con alta probabilidad de una etiología específica o en los que persiste la sintomatología a pesar del tratamiento.
Al tratarse de una enfermedad banal, en la mayoría de las ocasiones, el tratamiento consiste en reposo relativo y salicilatos o antiinflamatorios no esteroideos, pero si el dolor no remite puede ser necesario el uso de corticosteroides. La principal indicación de los corticosteroides es cuando no se consigue el control de los síntomas con el tratamiento habitual o cuando el cuadro evoluciona de forma tórpida. Se recomienda prednisona 60mg/día durante una semana e ir reduciendo la dosis en un 50% cada 3 días para suspender el tratamiento cuando se complete el tercer día con 7,5mg2.
Este caso que presentamos tiene varias peculiaridades, entre ellas la clínica típica, pero en un paciente de edad superior a la media de presentación, ya que suele ser más frecuente en jóvenes adultos. Por otra parte, el hecho de tratarse de un diabético hace que tomemos más precauciones, y también resulta llamativo el tratamiento indicado en el hospital: colchicina, ya que parece ser que nuestro paciente tenía antecedentes de un cuadro similar, mal definido, hace algunos años; siendo la colchicina a dosis de 0,5-1mg cada 12h, junto con los antiinflamatorios, el tratamiento de elección cuando se trata de una pericarditis recidivante o cuando no evoluciona correctamente; si se tolera, se debe mantener este fármaco durante unos 6 meses4.