Método
Búsqueda en PubMed (n = 98), Medline(n = 200) y Cochrane (n = 1.754), con el término "benzodiazepines adverse effects general practice", seleccionando las referencias
(n = 94) que fundamentan el consenso actual que desaconseja el uso prolongado de benzodiazepinas así como las referencias acerca de tratamientos alternativos a las benzodiazepinas. La búsqueda abarcó todas las lenguas. Se completó con la verificación manual de referencias en literatura actual y en bases de datos de organismos e instituciones oficiales.
INTRODUCCION
En el año 2000 la Agencia Española del Medicamento finalmente elaboró una circular dirigida a los laboratorios farmacéuticos para que modifiquen la ficha técnica y el prospecto de las especialidades farmacéuticas comercializadas en España en cuya composición tengan un principio activo de tipo benzodiazepínico o análogo1. Esta directiva, aunque redactada de forma tajante, se cumple en la actualidad sólo parcialmente, y este incumplimiento refleja el conflicto que existe entre los aparentes beneficios de este grupo de medicamentos con eficacia histórica y las desventajas científicamente y estadísticamente documentadas de su actual uso indiscriminado. La evaluación europea de todo el grupo farmacológico de ansiolíticos e hipnóticos de estructura benzodiazepínica se inició en 1992, con motivo de los abundantes indicios desde los ochenta, de problemas de abuso y de adicción además de otros efectos secundarios. La circular referida establece que el tratamiento de la ansiedad con benzodiazepinas o análogos debe ser "lo más corto posible". Se deberá reevaluar la situación clínica del paciente a intervalos regulares, y siempre teniendo en cuenta un máximo en la duración total del tratamiento, no superior a las 8-12 semanas, incluido el período de retirada gradual.
En el caso del tratamiento del insomnio, la duración máxima es de 4 semanas si se incluye la retirada gradual del medicamento.
Está bien documentado que el tratamiento con benzodiazepinas puede provocar el desarrollo de dependencia física y psíquica, incluso con dosis mínimas y con tratamientos muy cortos2, con lo cual nunca debe considerarse inocuo. En general, el riesgo de dependencia se incrementa con la dosis, con la duración del tratamiento, y en personas con antecedentes de consumo de drogas de abuso o que combinen el medicamento con el consumo de alcohol incluso en cantidades moderadas.
Ya en 1992, se verificó el uso inadecuado de estos medicamentos en un estudio español con 5.324 pacientes entrevistados en farmacias comunitarias, al recibir una prescripción de hipnóticos para el insomnio: el 72% de los pacientes llevaban tomando diariamente un hipnótico durante más de 3 meses, sin interrupción. De este grupo, existía un subgrupo de pacientes que llevaban utilizando un hipnótico durante más de 12 meses (un año). Este subgrupo representaba el 51% del total de pacientes entrevistados3.
Lo que nos debe preocupar es el hecho de que este uso inadecuado sigue teniendo respaldo médico. Se supone que las benzodiazepinas necesitan receta médica y por tanto, que haya un médico responsable de su adecuada prescripción y de la información precisa al paciente sobre el uso correcto. El médico no debe ceder ante la presión por parte del paciente habituado a las benzodiazepinas sino iniciar cuanto antes formas alternativas de tratar la patología subyacente.
LOS RIESGOS ASOCIADOS A LAS BENZODIAZEPINAS
Los tranquilizantes e hipnóticos de la familia de las benzodiazepinas se introdujeron en 1960 después de unos ensayos clínicos breves en la Universidad de Texas en 1959. En aquel entonces no se exigían ensayos controlados para la evaluación terapéutica y se demostró la "eficacia" del producto con evidencia anecdótica y testimonial. Si se presentasen para autorización oficial en el día de hoy, las benzodiazepinas probablemente sólo se admitirían para determinados usos limitados4.
Al principio se consideraron estos fármacos depresores del sistema nervioso central "fármacos milagro" y su uso se extendió rápidamente por todo el mundo. Sin embargo, empezaron a aparecer informes de efectos secundarios que llegaron a ser tan numerosos que, a principios de los ochenta, uno podía encontrar publicaciones con datos clínicos inquietantes en las revistas médicas más prestigiosas del mundo. En 1984 las benzodiazepinas se incluyeron en la lista de los fármacos peligrosos de las Naciones Unidas.
Curiosamente, la fuerte crítica a las benzodiazepinas no logró frenar su uso en expansión. A pesar de la evidencia, el mundo médico no supo o no quiso cambiar la práctica diaria donde las "benzos" habían conquistado un lugar destacado. Una razón importante para esta reticencia radicaba en la alegada ausencia de alternativas. A pesar de todos los problemas, las benzodiazepinas "solucionaron" muchos cuadros que sin ellas hubieran tenido malos pronósticos.
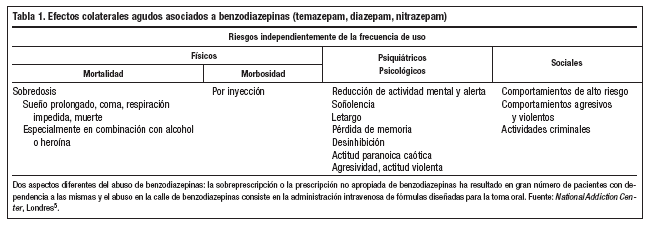
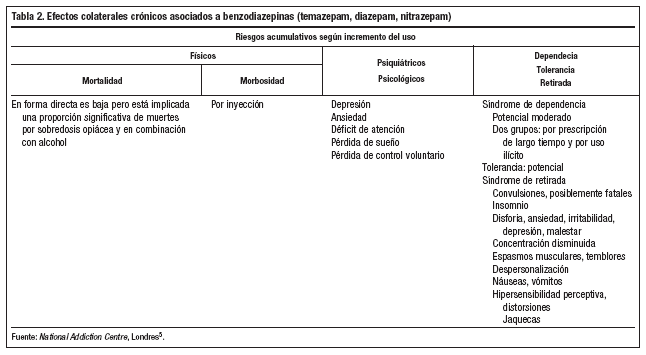
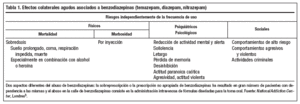
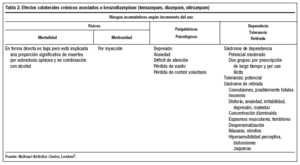
En 2001, el Ministerio de Salud de Francia a través de la Agencia de Seguridad Sanitaria de los Productos de Salud (Afssaps) reafirmó su lucha de 15 años contra el uso inadecuado de las benzodiazepinas con la obligación de reducir aún más el período permitido de prescripción. Desde 1991 estaba limitada la prescripción de hipnóticos a 4 semanas y de ansiolíticos a 12 semanas. A partir de febrero de 2001, las especialidades a base de flunitrazepam sólo estaban permitidas hasta 14 días, y sólo con autorización expresa. Insiste el Afssaps que las benzodiazepinas no son el tratamiento de fondo de problemas de ansiedad, ni de depresión2 (tablas 1 y 2 y fig. 1).
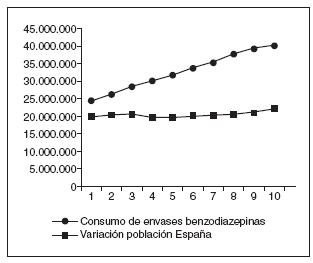
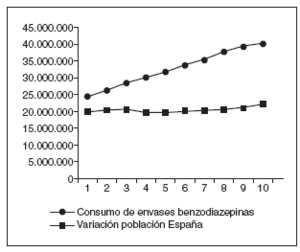
Figura 1. Evolución del consumo de benzodiazepinas en España (1993-2002). Fuente: Ministerio de Sanidad y Consumo. Subdirección General de Asistencia y Prestación Farmacéutica. Sistema ALHAQUEMsubgrupos N05B-N05C (2002 Est.).
EVIDENCIA CLINICA ABUNDANTE E INQUIETANTE
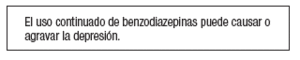
Las tablas 1 y 2 presentan de forma abreviada la amplísima evidencia clínica de los efectos incontrolados de las benzodiazepinas. Ashton6, en varios artículos bien documentados y con conclusiones contundentes, constató: "Incluso con benzodiazepinas de actuación prolongada como el diazepam, normalmente encontramos en usuarios de largo tiempo un historial de incremento constante de ansiedad y, con los años, el desarrollo de nuevos síntomas como la agorafobia, muchas veces con distorsiones perceptivas y despersonalización, a pesar de que estos medicamentos supuestamente sean ansiolíticos" (p.22) y sigue: "El uso continuado de benzodiazepinas puede causar o agravar la depresión, aunque ésta también aparece como aspecto del síndrome de retirada. Puede llegar a depresión mayor y persistir durante varios meses" (p. 25). La mayor incidencia de depresión en usuarios crónicos de benzodiazepinas también se ha documentado en España7.
Asimismo Ashton se refiere a las hipersensibilidades diversas como consecuencia de la retirada del medicamento: "El tinnitus es un síntoma común de la retirada de benzodiazepina como consecuencia de la característica hipersensibilidad general a los estímulos sensoriales que provoca. Normalmente se resuelve en unas semanas, pero ocasionalmente se prolonga (...) persistiendo hasta 6 y 12 meses después de la retirada. El tinnitus es común en la población general y la relación aparente con las benzodiazepinas puede que sea incidental, pero estos casos hacen sospechar que las benzodiazepinas pueden ocasionalmente causar daño cerebral permanente o sólo lentamente reversible" (p.25). Investigaciones posteriores confirman esta sospecha8.
GRUPO DE RIESGO ESPECIAL: LOS MAYORES
Los mayores forman un grupo especialmente susceptible a la problemática de las benzodiazepinas. Decía Grad en 1996: "Aunque la literatura anterior puede haber sugerido que las benzodiazepinas son drogas relativamente seguras (...), actualmente disponemos de un cuerpo de investigación observacional que sugiere que presentan problemas importantes de seguridad para subgrupos como los pacientes mayores"9. Una revisión de Petrovic et al de 2003 ya cuestiona abiertamente la justificación del uso de estos fármacos en los mayores: "Las benzodiazepinas constituyen el tratamiento sintomático más generalizado del insomnio y de la ansiedad. Muchos de estos fármacos se asocian con efectos adversos, como una sedación diurna y una dependencia por uso prolongado. Se cuestiona la racionalidad de su uso en los mayores. La sedación provocada es un factor de riesgo de caídas y otros accidentes. Un mayor efecto secundario parece ser que un uso prolongado afecta a la función cognitiva. En general, se es consciente de que su uso es inapropiado para muchos pacientes y se debe recomendar su discontinuación siempre que sea posible. El uso prolongado de estos fármacos debería desanimarse de forma activa"10. El efecto negativo sobre la función cognitiva y la memoria está documentado desde los años 70. Una investigación de 1994 de Tata et al11 encontraba que, comparado con el grupo de control, los pacientes que habían tomado benzodiazepinas por razones terapéuticas durante un tiempo prolongado, presentaban una merma significativa en aprendizaje verbal y memoria así como en habilidades psicomotoras, visomotoras y viso-conceptuales. A pesar de un entrenamiento especial no se apreciaba una mejoría inmediata de la función cognitiva después de la retirada de la benzodiazepina. Se observaba una mejoría limitada de algunos déficits después de 6 meses, pero el grupo experimental se quedaba en un nivel significativamente inferior al grupo de control. Antes Lader12 ya había comentado los efectos amnésicos de estos fármacos, resultando a veces en pérdida de memoria espontánea o black-out, especialmente documentados para lorazepam y triazolam, y sobre todo en cuanto se combinen con alcohol. Calculó que un 15% de los mayores de 65 años toman hipnóticos, el 75% de los mismos durante un año o más, y un 25% incluso más de 10 años. A medida que estos usuarios crónicos envejecen, se sensibilizan hacia las benzodiazepinas y sufren pérdidas de memoria, llegando a un estado confuso crónico. Ishigooka et al13 afirman que un 20% de los pacientes mayores de 60 años tienen potencial de desarrollar dependencia a las benzodiazepinas. La Asociación Americana de Psiquiatría confirmó recientemente que "existe un uso incrementado desproporcionado de antipsicóticos y fármacos ansiolíticos/benzodiazepínicos entre pacientes geriátricos"14. Se verificó que gran parte de las prescripciones puede que no sean apropiadas15, más si se considera la evidencia de que la farmacoterapia del insomnio en mayores debe contemplar dosificaciones muy inferiores, hasta el 50%, que las dosificaciones para pacientes más jóvenes16.
Después de estos 40 años de evidencia, sería de esperar que los médicos en general, y los de asistencia primaria en especial, adaptasen sus criterios y, más aún para el grupo de especial riesgo que forman los mayores, se mostrasen más prudentes en la prescripción de benzodiazepinas y utilizasen las alternativas disponibles. No es así, al menos no en un estudio llevado a cabo en Canadá en 2002 con la participación de 374 médicos de asistencia primaria que demostró que un programa de 6 meses de educación especial acerca del uso prudente de benzodiazepinas en mayores no consiguió cambiar los hábitos de prescripción de los médicos17. En el Reino Unido las benzodiazepinas próximamente serán clasificadas en la misma clase de fármacos que la morfina (Schedule 2) y se incrementará el control por parte de las autoridades sanitarias en un intento de reducir el número de adictos a estos fármacos, actualmente estimado en un millón de personas, así como reducir las 300 muertes anuales que provocan.
PROBLEMAS CON LA RETIRADA
El síndrome de retirada o dependencia de las benzodiazepinas puede tardar hasta tres semanas en manifestarse después del uso de benzodiazepinas de actuación prolongada, pero puede surgir en pocas horas en el caso de una de actuación corta. El síndrome se caracteriza por insomnio, ansiedad, pérdida de apetito y de peso, tremores, sudores, tinnitus y distorsiones perceptivas. Estos síntomas pueden parecerse a las quejas originales y alentar una nueva prescripción, con lo cual el proceso se eterniza y la dependencia se queda firmemente establecida. Algunos síntomas pueden continuar durante semanas o meses después de la retirada completa. Una retirada abrupta puede producir confusión, psicosis tóxica, convulsiones o una condición parecida al delirium tremens18. Incluso la retirada gradual produce niveles incrementados de ansiedad y de cortisol en plasma, así como jaquecas, tensiones, dolores y tremores musculares, dolores inespecíficos, depresión, alucinaciones, sudoración y ansiedad19,20. Los problemas que presenta la retirada gradual no se mitigan con psicoterapia cognitivo-conductual21. Existen cuestionarios específicos para determinar la gravedad del síndrome, como el BWSQ (Cuestionario del síntoma de retirada de benzodiazepina, Tyrer et al)22 y el Bendep-SRQ (autocuestionario de dependencia benzodiazepínica de Kan23)
BENZODIAZEPINAS Y ANSIEDAD: EFICACIA Y ALTERNATIVAS
Ambos usos de estos fármacos, tanto el hipnótico como el ansiolítico, tienen su problemática. Aun así, su uso puede estar justificado en determinados casos y en tratamientos cortos. Sin embargo, en muchos casos se prescribe para cuadros donde su eficacia no está comprobada o incluso donde su uso tiene gran probabilidad de provocar un resultado contrario. Destaca el inadecuado uso de ansiolíticos benzodiazepínicos en la depresión. Es habitual que al paciente con un cuadro depresivo le sea recetado un antidepresivo inhibidor de la serotonina y además un benzodiazepínico24.
Antes reflejamos que la benzodiazepina puede provocar o agravar la depresión, así como hacerla crónica, además de no solucionar la ansiedad25 e incrementar notablemente el riesgo de suicidio20. Por lo tanto es paradójica la prescripción de benzodiazepina en la depresión, y sólo está justificada en casos muy concretos26.
Actualmente se dispone de amplia evidencia de la eficacia de tratamientos psicológicos como primera opción para los cuadros depresivos livianos y moderados, o como complemento eficaz en cuadros graves. Para el insomnio, sobre todo en mayores, son eficaces los tratamientos como el control de estímulos, la restricción de sueño, la educación de higiene del sueño, la terapia cognitiva, la terapia multicomponentes y la intención paradójica22. Además, existen varias alternativas farmacológicas a las benzodiazepinas:
1) Los antidepresivos modernos inhibidores selectivos de la recaptación de la serotonina (ISRS) o de la recaptación de la serotonina y de la noradrenalina (ISRSN) tienen efectos ansiolíticos demostrados, sin que presenten la acusada problemática de las benzodiazepinas.
2) Para el tratamiento de la ansiedad, sobre todo en el trastorno de la ansiedad generalizada(TAG) se ha visto que también aquí el efecto ansiolítico de los IRSS o los IRSSN (paroxetina,venlafaxina) es comparable en la mayoría de los casos además de que solucionan la depresión comórbida de estos pacientes24. Especialmente prometedor es la sertralina para el tratamiento del TAG en niños y adolescentes. Por lo tanto se recomiendan estos fármacos como primera opción en el TAG27,28.
3) La pregabalina es otra opción novedosa con eficacia comprobada según un estudio reciente. Tiene una estructura análoga al ácido gamma-aminobutírico (GABA) y tiene una eficacia comparable a las benzodiazepinas sin tener los efectos de retirada de éstas29.
4) Varios estudios indican que el ácido fólico es un coadyuvante potencialmente importante en los tratamientos de depresión30.
5) El insomnio se trata eficazmente con zaleplon que causa menor merma psicomotora y cognitiva comparado con flurazepam31. El extracto de Valeriana era igualmente eficaz que oxazepam32.
6) El sulfato de dehidroepiandrosterona (DHEA-S) ha demostrado ser eficaz en la reducción de ansiedad en determinadas poblaciones33,34.
EL MÉDICO DEBE INFORMAR AL PACIENTE
La reciente Ley 41/2002 de 14 de noviembre (BOE 15-11-2002), ya entrada en vigor, regula la obligación del médico de informar al paciente35. Exige de todos los profesionales que intervienen en el proceso asistencial el "cumplimiento del deber de información..." entendiendo ésta como "toda la disponible sobre su salud". Deberá proporcionarse como regla general de forma verbal, comprensible y adecuada a las necesidades, e incluirá como mínimo la "finalidad, naturaleza de la intervención, riesgos y consecuencias". La información se dará al propio paciente, de acuerdo con sus posibilidades de comprensión, y si carece de capacidad para entender la información, se dará a los familiares. La prescripción de cualquier medicamento constituye una intervención y, por ende, el médico está obligado a explicar al paciente los riesgos que ésta conlleva. En el caso de las benzodiazepinas el médico no sólo debe informar de los riesgos de efectos secundarios, sino debe informar al paciente de que estas sustancias no están comprobadas para un uso de más allá de unos meses. En otras palabras, debe informar que tanto a corto como a medio o largo plazo pueden producir efectos secundarios muy graves pero, además, que su valor terapéutico a medio o largo plazo no está experimentalmente contrastado.
CONCLUSION
Al principio de este artículo se refirió a que el mundo médico aún no tiene asimilados los avisos sobre el uso prudente de las benzodiazepinas y como prueba de ello sigue creciendo la prescripción de estos fármacos36, sobre todo las benzodiazepinas de acción corta, de especial riesgo (fig. 1). Encontrar el método con el que conseguir un cambio de actitud ha sido el objetivo de varias iniciativas a nivel mundial, con resultados muy desiguales, por lo cual es importante elegir un método de concienciación médica eficaz. Las campañas de información profesional actualizada y detallada no son eficaces37 pero planes concretos de reducción gradual para los pacientes sí lo son38, incluso con una única sesión con el facultativo y un librito de autoayuda39 o a través de una carta informativa a los pacientes40. En los Estados Unidos se ha mejorado el uso de fármacos psicotrópicos en la atención a los mayores con la imposición de medidas legislativas.
Todos los organismos y colectivos médicos y farmacéuticos deberían aunarse en un esfuerzo colectivo para frenar el inadecuado uso de las benzodiazepinas.