INTRODUCCION
La estrategia antihipertensiva basada en la cronoterapia se fundamenta en la importancia que tiene la elevada incidencia de un patrón anormal de la presión arterial (PA) a lo largo de las 24 horas, donde no se produce el descenso entre el 10 y el 20% durante el periodo de descanso, en los pacientes con hipertensión arterial (HTA) esencial. Está demostrado que el perfil "no reductor" se asocia a una mayor morbilidad y mortalidad. De hecho la HTA nocturna es un factor de riesgo vascular de morbi-mortalidad independiente de la tensión arterial media de 24 horas, de forma que con cada incremento del 5% en el ratio presión arterial vigilia/descanso (PA noche/día) supone un aumento del 20% del riesgo de mortalidad cardiovascular (Ohkubo T, et al 2002)1.
La realidad en Atención Primaria es que los controles tensionales se suelen hacer en consulta de enfermería y en horario de mañana, prescribiendo los tratamientos y ajustándolos en función de los resultados de ese control matutino, siguiendo una estrategia común de incremento de la dosis terapéutica, realizando un cambio secuencial del fármaco antihipertensivo o combinando fármacos con efecto sinérgico. Esta estrategia concentra en la práctica la administración matutina de fármacos, tanto en monoterapia como en terapia combinada, de modo que en nuestro medio alcanza hasta el 90% de los pacientes tratados en monodosis por la mañana2. Esta actitud terapéutica podría ser válida si todos los pacientes hipertensos presentasen un adecuado patrón circadiano de su PA y si utilizásemos fármacos con eficacia contrastada y homogénea a lo largo de las 24 horas. Sin embargo, cuando obviamos el patrón circadiano en el control tensional, también lo hacemos con las recomendaciones terapéuticas y por supuesto con el control adecuado de la hipertensión. Esto está provocando que más del 50% de los pacientes en programas de hipertensión estén variando su patrón circadiano, como muestran los datos derivados de las más de 34.000 MAPA (monitorización ambulatoria de la presión arterial) realizados a 31 de enero de 2004 en pacientes de toda España incluidos en el proyecto CRONOPRES3, probablemente por la inadecuada prescripción de fármacos y horarios de toma.
Resultados de estudios recientes (Hermida et al 2002)2 indican que el porcentaje de pacientes no dipper entre los hipertensos evaluados con MAPA de 48 horas en ausencia de tratamiento farmacológico es del 38%, cifra comparable al 36% encontrado en el estudio Ohasama4. Mucho más importante es que el porcentaje de pacientes no dipper aumentó hasta el 62% cuando los pacientes fueron evaluados mientras recibían tratamiento farmacológico antihipertensivo. El porcentaje de pacientes que estaban recibiendo medicación exclusivamente en dosis matutina fue significativamente mayor entre los no dipper (91%) que entre los dipper (59%). Así, en pacientes hipertensos tratados la ausencia en el descenso esperado de PA durante la noche podría deberse en gran parte a que la cobertura terapéutica no alcanza adecuadamente las 24 horas y a la utilización de un esquema terapéutico inapropiado.
La importancia de estos resultados ha sido reconocida por primera vez en documentos de consenso, como el JNC-VII, en el que se indica que "en la mayoría de los individuos, la PA desciende entre un 10 y un 20% durante la noche; aquellos en los que no se observan tales descensos tienen mayor riesgo de sufrir accidentes cardiovasculares"5.
Por último, dada nuestra experiencia con pacientes con disfunción eréctil, a través del Programa APLAUDE6, observamos que un porcentaje significativo (33,4%) de los pacientes varones hipertensos presentaba tal disfunción, valorada a través del Índice internacional de función eréctil (IIEF)7 incluso como primer síntoma de una patología vasculogénica oculta (síntoma centinela), y que la disfunción era más severa en pacientes con patrón no dipper.
OBJETIVO
Analizar el perfil de los pacientes hipertensos con patrón no "reductor" (no dipper) en Atención Primaria.
Como objetivos secundarios pretendemos estudiar su patrón circadiano y valorar el riesgo añadido para eventos cardiovasculares.
MATERIAL Y MÉTODO
Se trata de un estudio naturalístico, longitudinal, abierto, con análisis del patrón circadiano de la PA a través de MAPA de 24 horas con dispositivo validado SpaceLabs 90207, realizado a 100 pacientes hipertensos en programa de crónicos. Los pacientes varones han contestado al IIEF.
La selección de pacientes en el estudio se ha realizado de forma consecutiva, previo consentimiento informado, y los criterios de inclusión han sido sospecha de HTA de
bata blanca, HTA límite/lábil, HTA de alto riesgo y HTA refractaria.
Las variables analizadas han sido: datos sociodemográficos, patrón circadiano de HTA y riesgo cardiovascular.
RESULTADOS
La edad media de estos pacientes era de 61,88 años (44-81), siendo varones el 76% y con un tiempo medio de evolución de HTA de 5,64 años (0-16); en su mayoría eran casados (88%) y con un nivel de instrucción bajo.
Tenían antecedentes familiares de factores de riesgo cardiovascular (FRCV) 76 pacientes (76%), siendo las más frecuentes: HTA 75%, cardiopatía 20%, diabetes mellitus 15%, dislipemia 15%, y síndrome metabólico 15%. De estos pacientes los antecedentes procedían de la madre un 59% de los casos, del padre en un 12% y de los dos el 29%.
En cuanto a estilos de vida, el 67% son sedentarios y el 4% consumían alcohol de forma ocasional (y de forma moderada el 12%).
Con relación a los FRCV asociados, el índice de masa corporal medio era de 29,04 (IC: 27,62-31,02); las cifras de colesterol total medio eran de 236 (IC 95%: 213-254) y un 12% son fumadores (promedio de cigarrillos diarios de 14,66).
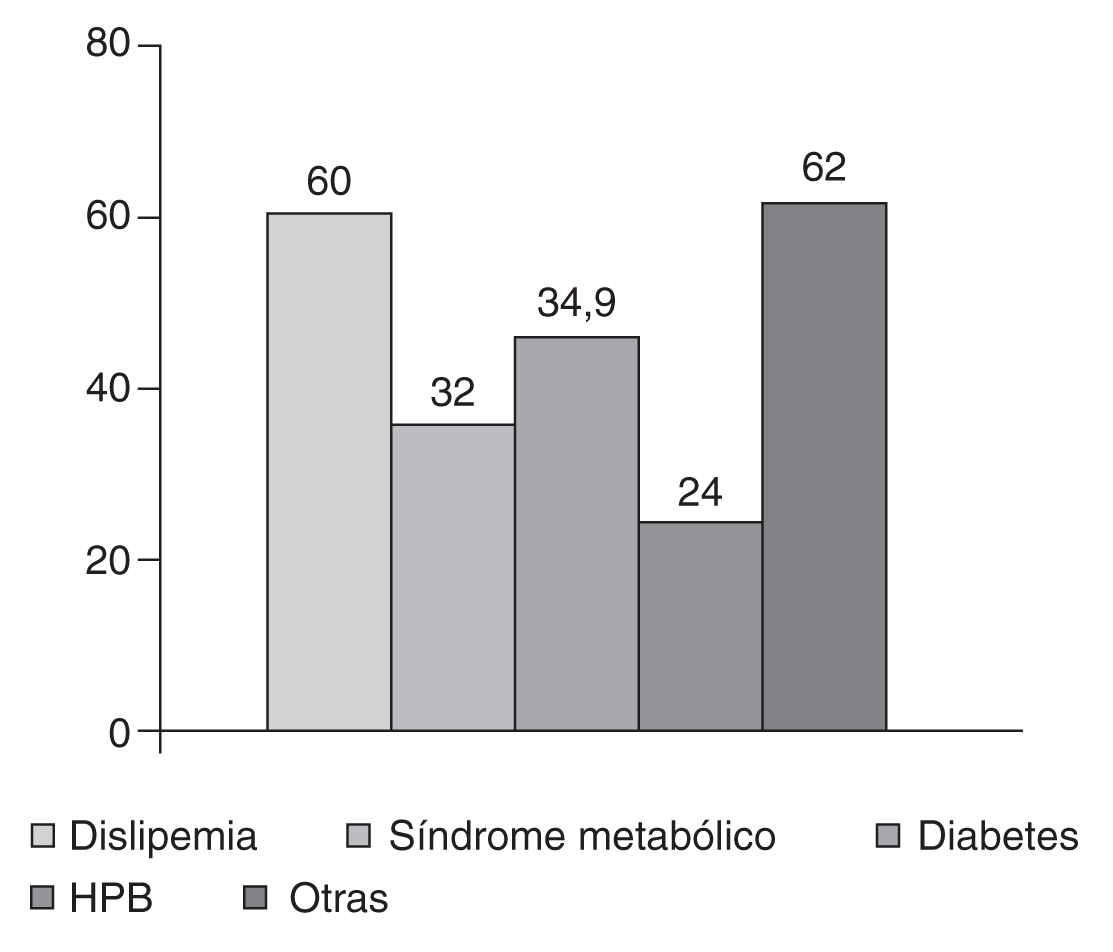
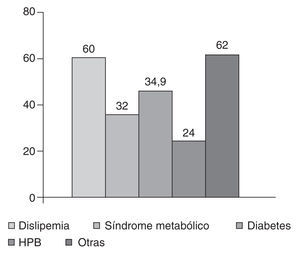
En cuanto a la comorbilidad asociada a la HTA: un 8% no presentaba ninguna, presentaba una el 20% y más de una el 72%. De entre las patologías asociadas destacan en la figura 1: dislipemia 60%, síndrome metabólico 32%, diabetes mellitus tipo 2 el 32%, hipertrofia de próstata benigna (HPB) 24%, y otras el 62% (depresión, respiratorias, osteoartritis, cardiopatías, insuficiencia renal).
figura 1. Patologías asociadas. HPB: hipertrofia de próstata benigna.
De los 76 pacientes en los que constaba la existencia de determinaciones analíticas en el último año, en 24 (31,8%) eran normales y en 52 (68,2%) se apreciaba alguna/s anomalía/s: hiperglucemia 61,5%, dislipemia 38,4%, hiperuricemía 38,4%, creatinina 23%, y otras 38,4%.
En 40 pacientes constaba la realización de un electrocardiograma (ECG) en el último año, presentando alteraciones del mismo el 30% (16 pacientes), consistentes en: hipertrofia ventricular izquierda (HVI) 75%, bloqueo interventricular de rama derecha (BIRD) 12,5% y 12,5% cardiopatía isquémica.
De los 100 pacientes a los que se les practicó una
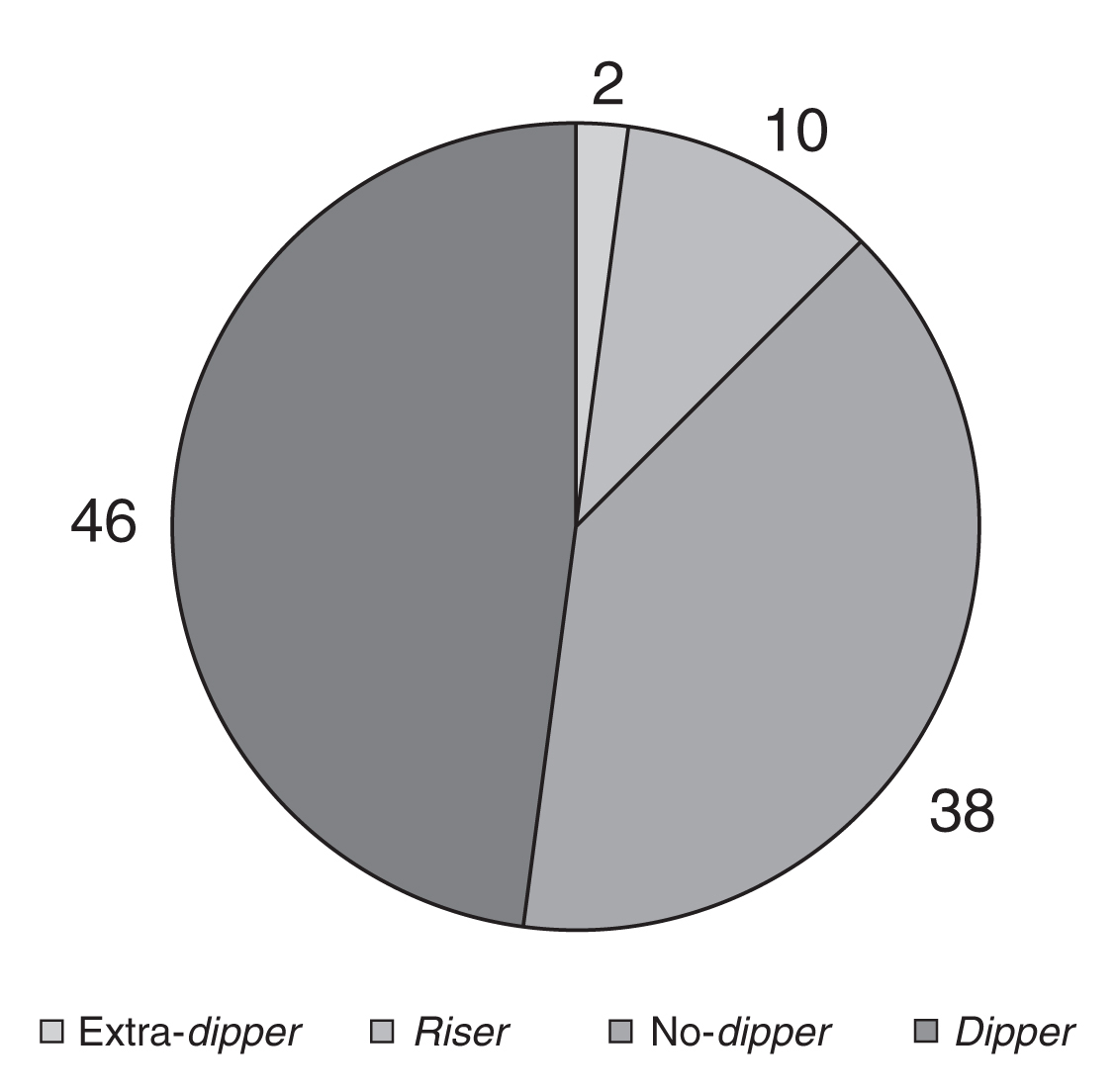
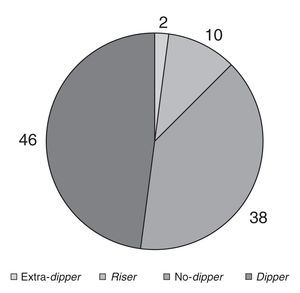
MAPA, en 4 no fue válida (4%) por no haberse registrado el porcentaje mínimo de tomas (80%), 46 presentaban patrón dipper (46%) y 50 un patrón diferente a dipper (50%), distribuidos en 38 no dipper (76%), 10 tenían un patrón riser (20%) y 2 presentaban un patrón extra dipper (4%); como podemos observar en la figura 2.
Figura 2. Patrón circadiano.
La PA media que registraban en la MAPA era del 120/71 (172/100-110/52), superando las cifras de referencia de 24 horas (125/80)8 el 48%.
Del tratamiento farmacológico antihipertensivo, el 100% tenían al menos un fármaco en horario matutino; precisando sólo dieta el 12%, un antihipertensivo el 20%, dos el 36%, tres el 12% y cuatro el 20%. Los fármacos más utilizados eran: antagonistas de los receptores de la angiotensina (ARA) II 32%, diuréticos 18%, antagonistas del calcio 20%, ß-bloqueantes 12%, *-bloqueantes 8%, y otros 10%.
Por último un 36% de los varones presentaba disfunción eréctil (según IIEF).
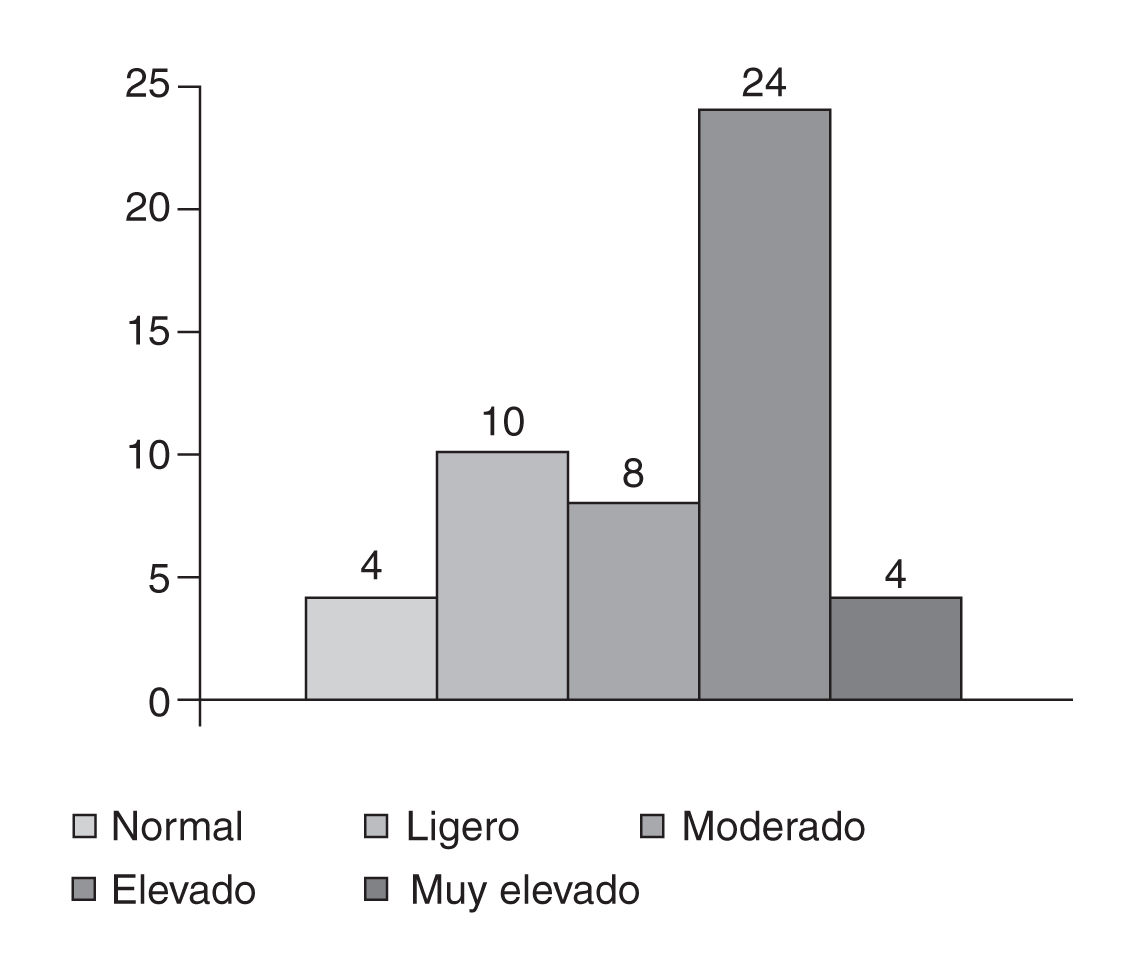
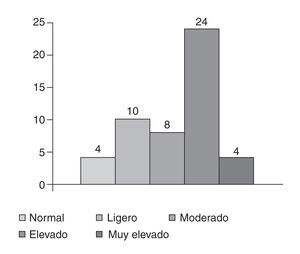
En cuanto al riesgo de los no dipper, conforme a la tabla SCORE para el cálculo de riesgo cardiovascular en países de baja prevalencia, recomendada por la Sociedad Europea de Hipertensión y la SEH-LELHA entre otras (fig. 3), fue: normal 4 (8%), ligero 10 (20%), moderado 8 (16%), elevado 24 (48%), y muy elevado 4 (8%).
Figura 3. Exceso de riesgo (SCORE).
DISCUSION
La principal limitación de este estudio es que los datos recogidos se refieren a los 100 pacientes que de forma consecutiva se han incluido en el estudio. Por tanto los datos no son extrapolables, lo que a nuestro parecer no invalida el objeto de este estudio.
En cuanto al perfil, los pacientes hipertensos con HTA de alto riesgo y refractarios al tratamiento son los que con más frecuencia presentan un patrón diferente a dipper, suelen tener más antecedentes familiares de FRCV, principalmente por vía materna y tienen un riesgo añadido elevado. Además sufren de sobrepeso, aunque con pocos hábitos tóxicos actuales, y tienen más patologías asociadas. Toman más de un fármaco antihipertensivo 3 de cada 4 pacientes, y 1 de cada 3 varones presentan DE (prácticamente el doble que en la población general)9.
A pesar de que todos los estudios nos alertan sobre el riesgo de que los pacientes hipertensos padezcan eventos cardiovasculares, 1 de cada 2 pacientes incluidos en programa de hipertensión no presenta un patrón normal tipo dipper, por lo que tienen un exceso de riesgo añadido de eventos cardiovasculares, que es necesario conocer para establecer su plan terapéutico.
Por otro lado, las consecuencias de transformar el perfil circadiano con la toma de fármacos por la mañana que además no cubren las 24 horas, induciendo un patrón "no reductor", no se conocen en la actualidad, aunque sí está demostrado que dicho perfil se asocia a una mayor morbilidad y mortalidad10.
Ante las limitaciones de los esquemas de tratamiento empleados hasta ahora, se puede plantear el beneficio de una nueva estrategia basada en la administración temporalizada de los fármacos en función del perfil circadiano de cada paciente y de las características farmacodinámicas de los antihipertensivos. No obstante, y siendo conscientes de las dificultades "prácticas" de la realización de MAPA a todos los pacientes en Atención Primaria, proponemos que sistemáticamente se realice AMPA (auto-medición de la presión arterial)11 como un método para aproximarnos al perfil de nuestros pacientes.
AGRADECIMIENTOS
A Pepe Alarcón, Gerente de Atención Primaria, por su impulso en la investigación de disfunciones sexuales; a Ginés Ortega, nuestro maestro en el campo de la hipertensión; y a todo el equipo AIDEAP, por su entrega generosa en la investigación básica en Atención Primaria.
Recibido el 17-10-05; aceptado para su publicación el 21-03-06.
Fuente de financiación: Este trabajo se ha realizado por iniciativa de los profesionales de los centros implicados y carece de fuentes de financiación.
Correspondencia:
L. Guirao Sánchez.
SMS. Centro de Salud de Alguazas. Murcia. España.