Informar a los pacientes, de forma previa a la aplicación de procedimientos diagnósticos y terapéuticos, es recomendable para establecer una relación asistencial de confianza. En este artículo se analizan factores determinantes de la percepción del riesgo por parte de los pacientes, así como elementos facilitadores de una buena información por parte de los profesionales de la salud.
Informing the patients before starting diagnostic and therapeutic procedures is advisable in order to establish a trusting and caring relationship. In this article, we analyze factors that determine the risk perception by the patients, as well as elements which facilitate a good information process by health professionals.
En nuestro país se están llevando a cabo diferentes iniciativas que pretenden establecer cauces de participación para implicar a los ciudadanos en sus cuidados de salud (tabla 1). Ello supone el reconocimiento de que la población, tanto a nivel individual como colectivo, debe lograr mayor autonomía así como corresponsabilizarse de los logros en salud. Un primer paso en esa dirección es la toma de decisiones compartida.
Iniciativas para la participación ciudadana: comunidad autónoma de origen, denominación e institución responsable
| Andalucía. Participar en salud (diversas iniciativas), «Informarse.es Salud» y programa COMPARTE. Consejería de Salud y Bienestar Social | www.saludinnova.com/communities/Bioetica/blog/2009/08/24/participar-en-salud-herramientas-de-participacion-ciudadana-basada-en-el-uso-de-las-tic/www.informarseessalud.orgwww.msps.es/organizacion/sns/planCalidadSNS/boletinAgencia/suplementoImpacto/28/experiencias1.html |
| Cataluña. Forumclínic. Corporación Sanitaria Clínic. La Universidad de los Pacientes y Webpacientes. Fundació Biblioteca Josep Laporte | www.forumclinic.orgwww.universidadpacientes.orgwww.webpacientes.org |
| Comunidad Valenciana. Programa Valcrònic. Conselleria de Sanitat. Generalitat ValencianaSalupedia. Universidad Politécnica de Valencia | http://iv.congresocronicos.org/documentos/plan-de-atencion-pacientes-cronicos-valencia.pdfwww.salupedia.org |
| Euskadi. Kronikoen Programa. Departamento de Sanidad y Consumo. Gobierno Vasco | http://cronicidad.blog.euskadi.net/ |
Elaboración propia. Última lectura de webs: 30 Oct 2012.
Cuando se invita a los pacientes a compartir decisiones según un modelo que incluye aspectos relacionados con sus valores, estos se sienten mejor informados y la decisión adoptada es de mayor calidad1,2. En la toma de decisiones compartida con el paciente la comunicación del riesgo tiene un papel primordial3, tanto en el marco del consentimiento informado como ante cualquier otra situación clínica.
Es importante dar a conocer a los pacientes los potenciales daños derivados de tratamientos o de procedimientos diagnósticos. Por una parte, porque ante una posible complicación el paciente arriesga su integridad personal. En segundo lugar, por imperativos legales: el derecho de los pacientes a la información está regulado en nuestro país desde el año 2002 a partir de la Ley 41/2002, reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. Finalmente, por evitar riesgos que el interesado no desearía correr ante un potencial beneficio. Conviene tener presente que la toma de decisiones en la actividad sanitaria, incluso cuando la decisión se sustenta en el mayor grado de evidencia científica, es susceptible de sesgos4, que la supuesta eficacia siempre se acompaña de un cierto grado de incertidumbre5, y que todo procedimiento conlleva efectos secundarios variables en frecuencia y gravedad. No existe práctica sanitaria sin riesgos. Hay un creciente colectivo de investigadores partidarios del diseño de herramientas de comunicación para trasladar a los pacientes los conocimientos científicos6, algunas de las cuales han demostrado su efectividad7.
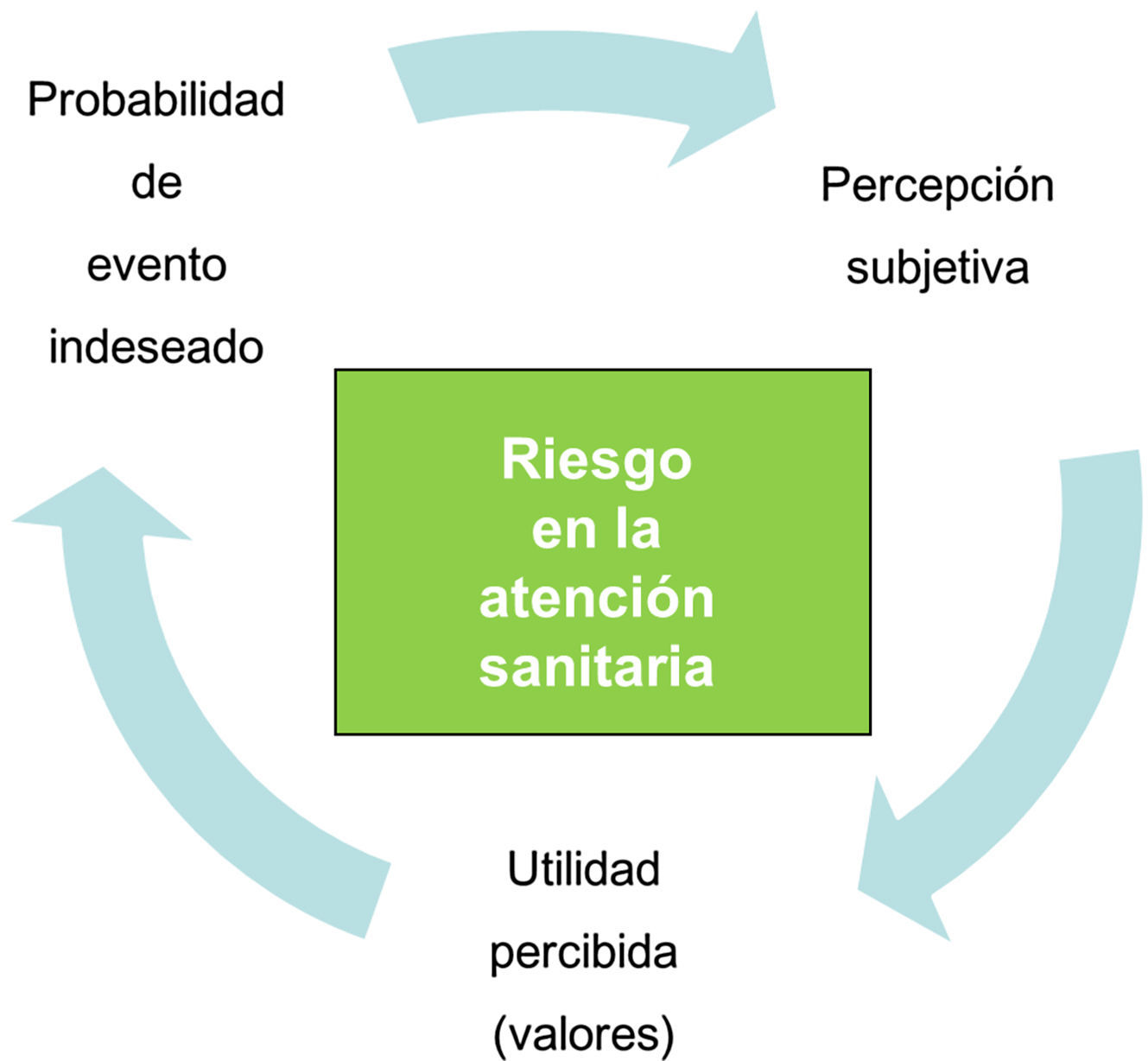
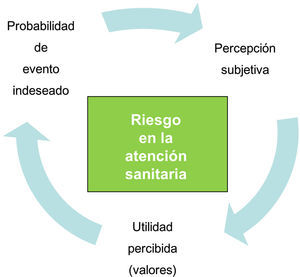
¿Qué es el riesgo?La Real Academia Española (RAE) define «riesgo» como contingencia o proximidad de un daño. Aplicado a los cuidados sanitarios se puede definir el riesgo como la probabilidad de que una intervención (tratamiento, cuidados, prueba diagnóstica) produzca un daño en un paciente. En el transcurso de entender el riesgo se dan 2 tipos de procesos, cognitivo y afectivo, estando este último relacionado también con los valores que dificultan o facilitan la comprensión y la decisión consiguiente.
¿Hasta qué punto comprende el paciente su vulnerabilidad ante el procedimiento que se le va a realizar? Al margen de cualquier barrera en la comunicación, como puede ser el idioma, las diferencias culturales o los déficit (intelectuales, sensoriales), la interpretación de la probabilidad de riesgo varía según factores emocionales y de personalidad. Es lo que se ha denominado «probabilidad subjetiva»8.
¿Qué importancia le da un determinado paciente al potencial efecto adverso frente al posible beneficio de un procedimiento (diagnóstico o terapéutico)? La llamada «utilidad de resultado» varía según conocimientos previos, experiencias anteriores, influencias culturales y familiares. En la consulta diaria es posible constatar diferentes respuestas y reacciones en distintas personas ante una misma información transmitida por el mismo profesional.
Percepción subjetiva y utilidad de resultado son 2 factores que modulan la percepción de riesgos transmitida a partir de datos objetivos (fig. 1).
Probabilidad subjetiva y presentación de la informaciónAdemás de por factores de personalidad, la interpretación del riesgo varía ampliamente según el modelo utilizado para informar. La información cualitativa es la que presenta mayor variabilidad interpersonal, condicionada por experiencias previas9. Trasladar los números a categorías verbales (por ejemplo: raro, a veces, a menudo, frecuente, muy frecuente) amplía la variabilidad de interpretación, tanto si quien recibe la información es profano en la materia como si es un experto10.
Las personas sanas consideran estar mejor informadas cuando se les proporciona información cuantitativa sobre riesgos y a veces modifican consecuentemente sus opciones de tratamiento11. Los pacientes con buen nivel cultural entienden mejor el riesgo cuando se les comunica con proporciones estándar (70%) que con palabras (muy probable), sin que la información numérica modifique su grado de ansiedad12.
Se ha propuesto estandarizar el lenguaje utilizado con una escala nominal fija para traducir las frecuencias («alto» riesgo = 1 por 100, «moderado» riesgo = entre el 1 por 100 y 1 por 1.000 y «bajo» riesgo menos de 1 por 1.000)13. Adoptar un modelo estándar puede facilitar que profesionales y pacientes tengan una percepción más exacta y compartida del riesgo14. Un ejemplo de modelo estandarizado se puede observar a partir de la Directiva Europea de 1998 sobre «legibilidad de las etiquetas y prospectos de los medicamentos para uso humano» (adaptada en la Circular n.o 2/2000 de la Agencia Española del Medicamento15), en la que se recomienda que la frecuencia de efectos colaterales de los fármacos se presente mediante el uso de 5 descriptores nominales (muy común, común, no común, raro, muy raro) como alternativa a las proporciones de causalidad numéricas (tabla 2).
Descriptores nominales de riesgo de efectos secundarios de fármacos
| Muy frecuentes (al menos 1 de cada 10 pacientes = 10%) |
| Frecuentes (al menos 1 de cada 100 pacientes = 1%) |
| Poco frecuentes (al menos de 1 de cada 1.000 = 0,1%) |
| Raros (al menos 1 de cada 10.000 pacientes = 0,01%) |
| Muy raros (menos de 1 de cada 10.000 pacientes < 0,01%) |
Fuente: Agencia Española del Medicamento15.
Sin embargo, diversos estudios han demostrado que los descriptores nominales referidos al riesgo de presentar efectos secundarios medicamentosos inducen la sobrestimación, sobre todo en cuanto a los efectos menos frecuentes16,17. Esta podría ser una de las causas de no adherencia a los tratamientos. Los pacientes todavía comprenden peor aquellos indicadores utilizados en epidemiología, como reducción del riesgo relativo (RRR), reducción absoluta de riesgo (RAR) o número necesario de pacientes a tratar para reducir un evento (NNT), por lo que no pueden recomendarse para informar sobre riesgos18. Incluso cuando los profesionales sanitarios se sitúan en el rol de paciente suelen interpretar con dificultad estos estadísticos19.
La utilización de iconos gestuales o «emoticonos» podría resultar de utilidad. Una variante de estos, la Paling Perspective Scale20, parece mejorar la comprensión de riesgos. Sin embargo, en una reciente revisión sobre uso de iconos en diferentes contextos, no se ha observado que transmitan una percepción de riesgo más ajustada a la realidad que otros tipos de descriptores21.
El sustrato emocional y la utilidad de resultadosDesde una perspectiva economicista, es importante conocer el coste-utilidad de cualquier intervención. Los especialistas en economía de la salud denominan utilidad a los resultados globales, que incluyen preferencias del paciente. Las preferencias del paciente vienen moduladas por diversos factores, resaltando entre ellos los propios valores éticos, las emociones y los sentimientos. En la elaboración del balance riesgo/beneficio las emociones tienen un papel fundamental. Resulta de importancia atender a la emoción predominante, ya que respuestas emocionales intensas pueden conducir a una elección equivocada22. El tipo de emoción predominante determina la estrategia elegida en un primer momento, que en ocasiones no es la finalmente elegida. Se ha observado que el miedo o el arrepentimiento orientan hacia estrategias de prevención, mientras que la cólera mueve hacia una estrategia agresiva23.
Presentación del riesgoSegún lo expuesto hasta aquí, tanto determinantes externos (de tipo familiar o cultural) como internos (expectativas, valores y emociones del paciente) pueden modular la percepción del riesgo y son determinantes en el proceso de decisión24. Con frecuencia durante la entrevista clínica no se atiende a las emociones, olvidando que estas pueden introducir un sesgo de comprensión perturbando, en consecuencia, la capacidad de tomar decisiones. Un lenguaje poco técnico, con palabras de baja carga emocional y actitud empática, además de mejorar la comprensión, evita la reactancia psicológica desencadenada por el temor a un daño25.
Por lo general es conveniente presentar el riesgo tanto en positivo (probabilidad de curación) como en negativo (probabilidad de complicaciones). Se ha observado que las invitaciones a participar en investigaciones, o en cribados de salud, son más aceptadas cuando se resaltan las ventajas frente a los riesgos negativos26. Por tanto, cuando la actitud del paciente es determinante, para facilitar su proceso de curación convendría enfatizar la presentación positiva de los riesgos, sin llegar a omitir la parte negativa, pero teniendo en cuenta como objetivo reforzar el efecto del placebo (por ejemplo, ante un tratamiento muy eficaz pero mal tolerado, es importante que el paciente lo reciba con actitud positiva).
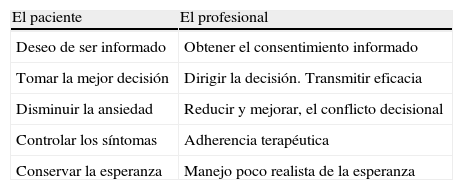
Al establecer la comunicación, las agendas del paciente y del profesional pueden ser diferentes27 (tabla 3). Estudiando a pacientes con cáncer, Hagerty et al.28 demuestran lo difícil que resulta encontrar un equilibrio entre realidad y deseo, entre los objetivos del profesional sanitario cuando comunica el riesgo (comunica lo que hay) y del paciente cuando lo recibe (desea recibir mensajes de esperanza).
El baile de las agendas en la comunicación del riesgo
| El paciente | El profesional |
| Deseo de ser informado | Obtener el consentimiento informado |
| Tomar la mejor decisión | Dirigir la decisión. Transmitir eficacia |
| Disminuir la ansiedad | Reducir y mejorar, el conflicto decisional |
| Controlar los síntomas | Adherencia terapéutica |
| Conservar la esperanza | Manejo poco realista de la esperanza |
Modificada de Thorne et al.27.
Una revisión sistemática29 analiza las intervenciones más eficaces y los factores (modificadores de efecto) más influyentes sobre la efectividad de la comunicación del riesgo. Según esta, los principales modificadores de efecto se relacionan con la condición clínica específica y con la forma de comunicar. Otros modificadores tienen que ver con características culturales, físicas (edad, género), psicológicas, experiencias anteriores, actitudes ante la enfermedad y valores del paciente.
Respecto a la condición clínica, la percepción del riesgo varía con la enfermedad siendo el cáncer y el síndrome de inmunodeficiencia adquirida (SIDA) las enfermedades en las que parece apreciarse más vulnerabilidad y se percibe mayor gravedad.
La condición clínica no resulta modificable por los profesionales, mientras que el estilo de comunicación sí. Por tanto, para conseguir una adecuada transmisión del riesgo habrá que atender al proceso de entrevista clínica.
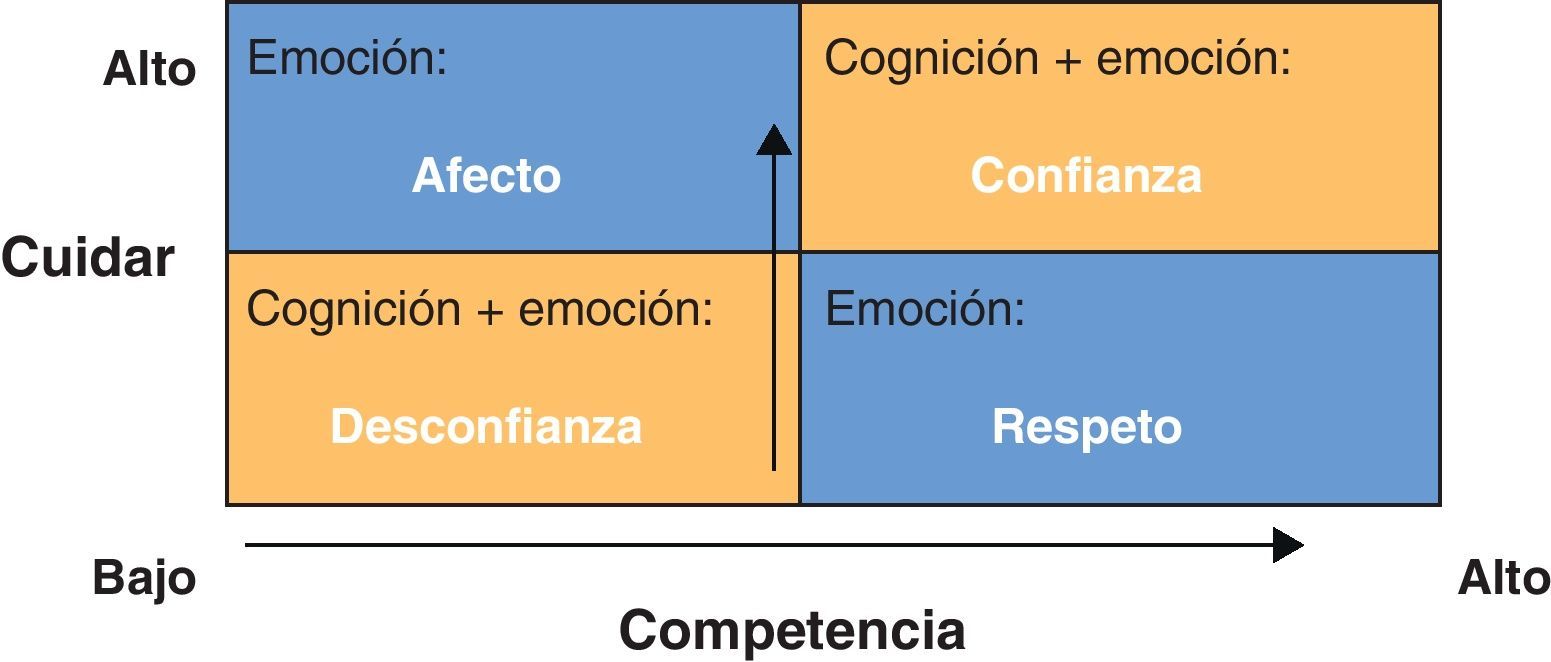
La relación clínicaEs conveniente situar la comunicación de riesgo en un contexto más amplio. Una adecuada comunicación se consigue a partir de una relación de respeto mutuo y confianza entre paciente y profesional20. La confianza del paciente depende de la percepción que tenga sobre los conocimientos científico-técnicos del profesional, pero también de la sensación de ser escuchado durante la entrevista clínica. Un buen comunicador con poca competencia profesional mantiene relaciones clínicas y de cuidados en las que el factor dominante es la simpatía; un profesional competente pero mal comunicador establece con sus pacientes una relación de autoridad distante en la cual las expectativas de curación y los cuidados que proyecta al paciente pueden resultar desmesurados20 (fig. 2). La terapéutica es la parte de la medicina que se refiere al tratamiento de enfermedades somáticas o psíquicas. Sanar es recobrar la salud holística, tanto en su dimensión física, psíquica y espiritual. Aunque se apliquen tratamientos adecuados, se puede conseguir curar, pero no siempre se consigue sanar. Las relaciones de cuidados basadas preferentemente en la simpatía resultan sanadoras, pero no siempre son terapéuticas. Las basadas preferentemente en la competencia profesional son terapéuticas, pero con frecuencia no resultan sanadoras por adolecer de reciprocidad en el reconocimiento30. Un paciente que se siente tratado como un objeto y tiene expectativas desmesuradas respecto al profesional no tolerará las complicaciones que pueden ser inherentes al acto de cuidados. La confianza surge de la credibilidad transmitida por aquellos profesionales que, además de ser competentes, saben escuchar.
Factores determinantes de la confianza del paciente. Modificada de Paling20.
La comunicación de riesgos es un componente esencial en el proceso de toma de decisiones compartida con el paciente. Aportar información de forma estructurada, utilizando un lenguaje sin tecnicismos, escuchando al paciente y atendiendo a sus valores facilita que los riesgos percibidos por este se ajusten a la información realmente transmitida. La percepción de riesgo del paciente varía en función de factores de personalidad (probabilidad subjetiva) y del balance riesgo/beneficio (utilidad de resultado).
FinanciaciónPersonal, de los autores, para la bibliografía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.