La esclerosis cutánea localizada es una enfermedad benigna del tejido conectivo y de curso crónico que se caracteriza por la presencia de áreas de piel induradas. Su causa es desconocida. Existen varias formas de presentación. Estas lesiones se pueden localizar en cualquier parte de la superficie cutánea, pero son más frecuentes en tronco.
Presentamos el caso clínico de una paciente de 39 años con lesiones cutáneas compatibles con esclerosis cutánea localizada.
Localized scleroderma is a benign and chronic disease of the connective tissue characterized by the presence of skin thickening. Its cause is unknown. It has several presentation forms. The lesions may be located on any part of the body, but they are more frequent on the truck.
We present the clinical case of a 39-year-old female patient with skin plaques consistent with localized scleroderma.
La esclerosis cutánea localizada es una enfermedad benigna del tejido conectivo y de curso crónico, que se caracteriza por la presencia de áreas de piel induradas1,2. Su causa es desconocida aunque se han descrito múltiples asociaciones con traumatismos locales, infecciones virales (virus Ebstein Barr, varicela, etc.), bacterianas (Borrelia burgdorferi), vacunaciones (triple vírica, antituberculosa) y enfermedades autoinmunes2.
La morfea se clasifica1 según la forma y extensión de las lesiones en placas, en gotas, lineal, generalizada y profunda.
La lesión característica consiste en una mancha eritematosa bien delimitada que según progresa se va constituyendo en una placa de centro blanquecino y borde violáceo (anillo liliáceo), de consistencia aumentada y con pérdida de anejos en su interior. El anillo liliáceo representa la zona de crecimiento. Las lesiones rara vez causan molestias incluso en etapas iniciales pueden pasar desapercibidas.
Cuando existen múltiples placas que llegan a confluir, con afectación total de la piel, se le llama morfea generalizada.
La presentación en placas es típica de población adulta, suelen ser redondeadas u ovaladas y afectan a tronco y extremidades. La forma en gotas son pequeñas lesiones papulosas que después confluyen formando placas. La forma lineal es típica de niños y adolescentes, las lesiones siguen una distribución lineal y generalmente unilateral. Afecta a extremidades, frente y cuero cabelludo, en esta localización recibe el nombre de «coup de sabre». La morfea profunda es la que llega a afectar tejido celular subcutáneo, fascia y músculo, produciendo secundariamente contracturas o atrofias musculares y limitación del movimiento de la zona afectada. Las formas lineal y generalizada pueden llegar a hacerse profundas.
En el estudio histológico se aprecia engrosamiento dérmico3, debido al excesivo depósito de colágeno e infiltrado inflamatorio perivascular. En las formas profundas existe extensión de fibras colágenas y elásticas a tejido celular subcutáneo y fascia. En etapas evolucionadas desaparecen los anejos por atrapamiento entre fibras colágenas y disminuye el infiltrado inflamatorio. La epidermis puede aparecer normal o atrófica.
A diferencia de la esclerosis sistémica no se afectan órganos internos, no aparece acroesclerosis ni Raynaud, ni tampoco se demuestran anticuerpos antirribonucleoproteina, anticentrómero, ni anti Scl-70.
El diagnóstico es clínico y se confirma mediante biopsia. No existen datos analíticos característicos.
El curso habitualmente es limitado y parece existir una evolución media de 1–3 años. Hay descritos casos de remisión espontánea.
El pronóstico es peor en aquellos casos con atrofia de tejidos adyacentes y deformidades, por lo que en ellos el tratamiento debe ser inmediato.
No existe tratamiento específico3. Se han utilizado penicilamina, antimaláricos, corticoides orales y tópicos, retinoides, ciclosporina, calcitriol y calcipotriol, UVA y PUVA, metotrexate y tacrolimus entre otros.
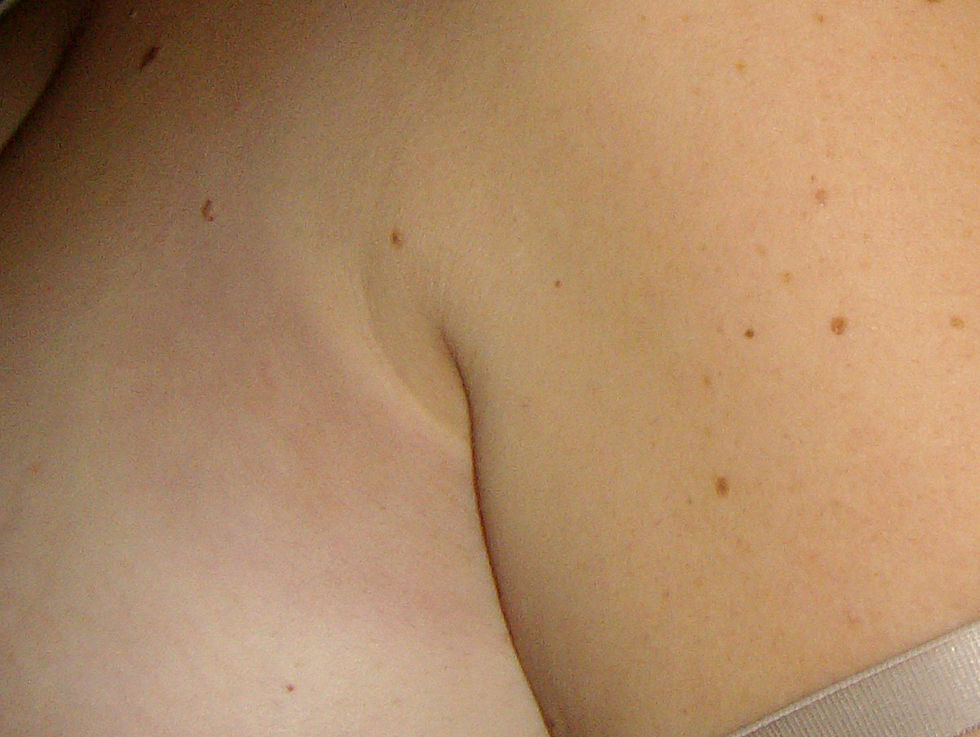
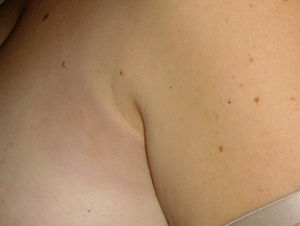
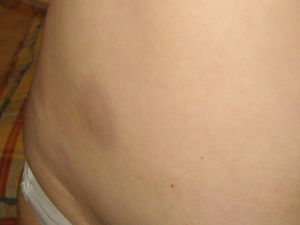
Caso clínicoSe trata de una paciente de 39 años, sin antecedentes personales ni familiares de interés, salvo obesidad. Acude a consulta por la aparición hace unos días de una lesión eritematosa, pruriginosa redondeada y de un tamaño de unos 4×4cm en región pectoral izquierda próxima a la línea axilar izquierda. La paciente lo relacionaba con el roce del tirante del sujetador y refería que le resultaba muy molesta. No presentaba más lesiones ni tampoco otras manifestaciones sistémicas (fig. 1).
Se pautó un corticoide tópico de baja−mediana potencia y se le indicó revisión en 7–10 días.
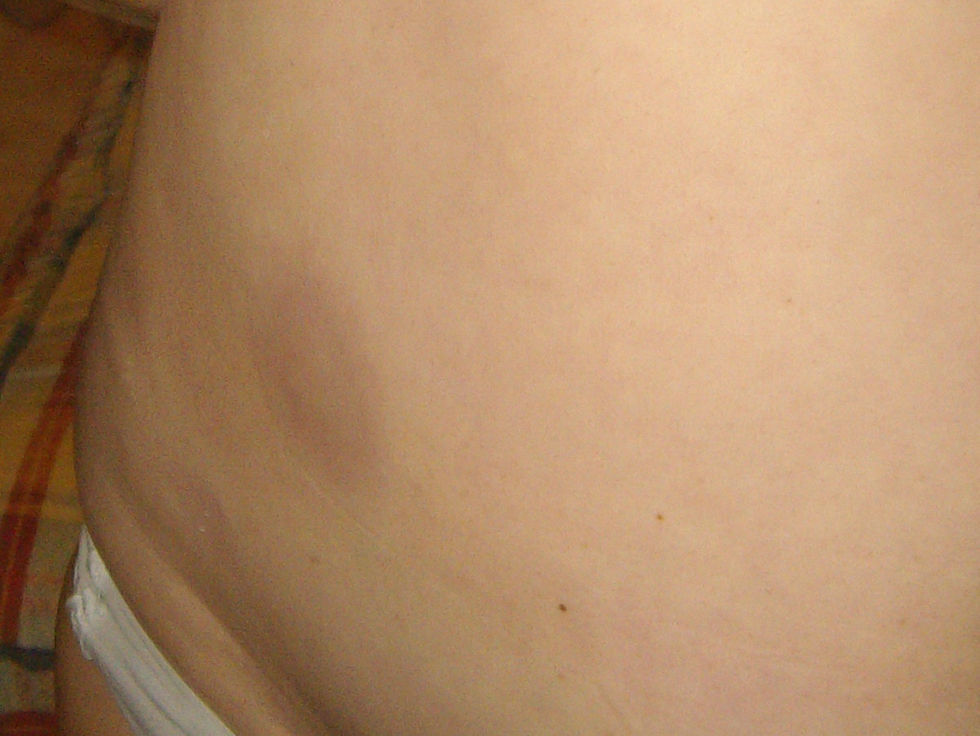
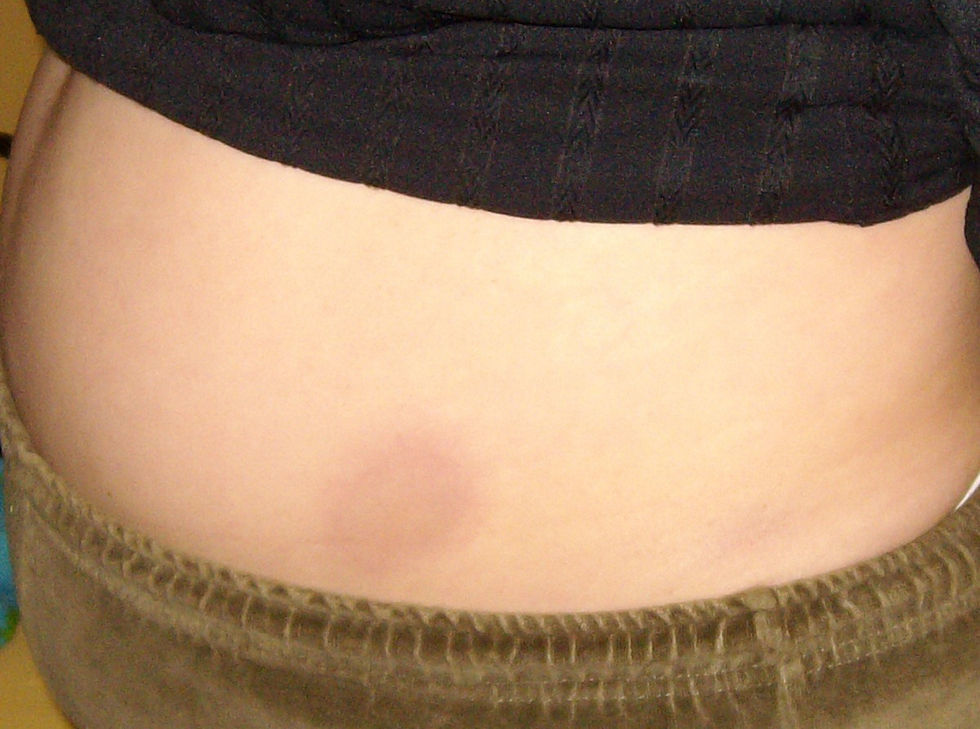
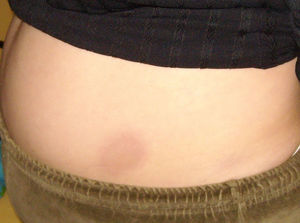
Tres semanas más tarde la paciente acude de nuevo porque le han aparecido nuevas lesiones en tronco. En la exploración presenta lesiones en placas de color violáceo y centro blanquecino, no le duelen ni le pican y en comparación con la piel normal están duras y no se pueden «pellizcar» (figs. 2 y 3).
La paciente no refiere malestar, fiebre, astenia, mialgias ni pérdida de peso. No tiene dificultad en la deglución, no presenta disnea, dolor torácico ni palpitaciones. La exploración física resultó normal, salvo una tensión arterial de 150/90.
Se solicitaron como pruebas complementarias: analítica de sangre con ANA, anticuerpos reumatoideos y complemento, sistemático de orina, radiografía de tórax, electrocardiograma (ECG), despistaje de hipertensión y se derivó a la consulta de dermatología con la sospecha clínica de morfea para confirmación por biopsia.
El resultado de las pruebas complementarias fue normal, salvo una discreta eosinofilia en la analítica.
Se diagnosticó de hipertensión grado I para lo que se iniciaron medidas higiénico dietéticas que no controlaron las cifras de tensión y se decidió instaurar tratamiento con un inhibidor de la enzima convertidora de angiotensina.
La biopsia confirmó la sospecha de morfea y se empezó a tratar con corticoides vía oral a altas dosis, para la estabilización de la enfermedad. Como tratamiento de mantenimiento se puso hidroxicloroquina (previo estudio de fondo de ojo) con respuesta parcial, por lo que después recibió tratamiento con PUVA y metoxaleno con mejores resultados.
DiscusiónLa morfea es una enfermedad del tejido conectivo, con engrosamiento cutáneo o incluso de tejidos profundos, sin ningún signo o síntoma sistémico.
Su fisiopatología no está clara, parece tener una base inmunológica3 y que estímulos como los anteriormente descritos, podrían activar al sistema inmune favoreciendo la proliferación de fibroblastos y por tanto una mayor síntesis de colágeno y matriz extracelular a nivel de la dermis.
En nuestra paciente no había una causa claramente identificable. Entre las pruebas analíticas que se solicitaron se incluyó serología para Borrelia spp que resultó negativa. A pesar de que se han realizado múltiples estudios en los que se encontraron espiroquetas en las lesiones de morfea, no en todos se detectaban anticuerpos frente a estas, por lo que no se pudo establecer una clara relación etiológica4,5.
A pesar de la sospecha clínica de morfea, se reinterrogó a la paciente por aparatos y se realizó exploración completa, para descartar afectación sistémica. En la esclerodermia sistémica se afectan piel, aparato digestivo, sistema cardiovascular, pulmón, riñón, etc. Por ello se solicitó radiografía de tórax, ECG, microalbuminuria y se preguntó sobre síntomas del tipo disfagia, sensación de opresión después de beber o atragantamiento.
No hay datos analíticos típicos, pero se puede observar: eosinofília, hipergammaglobulinemia policlonal IgM e IgG y aumento de reactantes de fase aguda (sobre todo en las formas profundas). Los títulos de ANA son muy variables y los de anti-ss DNA, frecuentes en la forma lineal, parecen correlacionarse con la actividad de la enfermedad. Títulos elevados de Scl70, anticentrómero, Ro/La, U1RN parecen predecir la aparición de la forma sistémica. Nuestra paciente presentó negatividad para toda esta batería de pruebas de autoinmunidad.
La biopsia fue informada como: «piel con fibrosis dérmica difusa, con discreto infiltrado inflamatorio alrededor de vasos y desaparición de anejos; de forma focal se reconocen conductos de glándulas sudoríparas aisladas y atrapadas entre colágeno».
Como tratamiento se han empleado múltiples opciones que varían en función de la extensión, profundidad y evolución de cada caso particular. Se considera como primera línea de tratamiento en casos severos (afectación de áreas importantes o rápida velocidad de crecimiento) el corticoide vía oral. En casos de morfea en placas se puede iniciar el tratamiento con corticoides tópicos solos o con PUVA.
En nuestra paciente, que estaba en fase de crecimiento de las lesiones, se realizó tratamiento con corticoides vía oral durante un mes. Posteriormente y como mantenimiento, se intentó con antimaláricos, con pobre resultado. Finalmente, se instauró tratamiento PUVA con mejores resultados. Existen estudios donde se demuestra que la fototerapia con UVA6 es superior a UVB, y este efecto se ve potenciado por los psoralenos, como el metoxaleno que se le pautó a nuestra paciente, actuando como «inmunosupresores» a nivel cutáneo.
En los últimos 5 años uno de los fármacos más empleados y con buena respuesta ha sido el metotrexato a dosis bajas.
Se ha realizado algún ensayo clínico con tacrolimus7, con buenos resultados (medidos por disminución de inflamación y menor endurecimiento de las placas), pero se necesitan más estudios que lo confirmen.
En los casos invalidantes será preciso añadir tratamiento fisioterápico y si este no es del todo exitoso se puede plantear la cirugía si la enfermedad está estabilizada.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.