La sociedad ha desplazado al campo médico problemas de la realidad subjetiva y social de las personas, y la obsesión por una salud perfecta se ha convertido en un factor patógeno predominante existiendo un aumento del número de enfermedades y enfermos, a la vez que mejora el nivel de salud de la población.
El poder de la medicina ha hecho atractiva la idea de «medicalizar» aspectos de la vida que se pueden percibir como problemas médicos aun sin serlo. Vivir conlleva momentos de infelicidad y de angustia, pero ¿deberíamos tratar dichos momentos? Estamos en la cultura sanitaria del «todo, aquí y ahora».
En este artículo se analizan las implicaciones éticas de las intervenciones innecesarias y se plantean distintas alternativas que pueden realizar los profesionales implicados para reconducir dicha situación; reflexionamos si queremos un mundo donde todos llevemos etiquetas de riesgo de presentar esta o aquella enfermedad.
Society has shifted issues of subjective and social reality of the population into the medical field, with the obsession with perfect health becoming a predominant pathogenic factor in the increase in the number of diseases and patients, while the level of health in the population is improving.
The power of medicine has made the idea of «medicalising» various aspects of life that can be perceived as medical problems as attractive even when it is not the case. Living entails times of unhappiness and anguish but, should we treat these episodes? We are in the health culture of «everything, here and now».
In this article, the ethical implications of unnecessary interventions are analysed, along with the different alternatives that the professionals involved may perform to redirect this situation. It is reflected if we want a world where we all risk wearing labels for this or that disease.
En los países desarrollados, la sociedad ha desplazado al campo médico problemas de la realidad subjetiva y social de las personas, y la obsesión por una salud perfecta se ha convertido en un factor patógeno predominante y de manera paradójica existe un aumento del número de enfermedades y enfermos, a la vez que mejora el nivel de salud de la población.
En la práctica clínica diaria, y por diferentes motivos, ponemos «etiquetas de enfermedad» a comportamientos o acontecimientos que no son más que elementos que integran el carácter o forma de ser de las personas o bien se trata de saludables reacciones ante situaciones vitales acontecidas como conflictos laborales, familiares, escolares o duelos. Estamos en la cultura sanitaria del «todo, aquí y ahora».
El inmenso poder de la medicina para cambiar y modificar el cuerpo humano ha hecho atractiva la idea de «medicalizar» todos los aspectos de la vida que se pueden percibir como problemas médicos. Vivir conlleva momentos de infelicidad y de angustia, pero ¿deberíamos tratarlos?
La población recibe cada vez más información sobre nuevas técnicas diagnósticas disponibles, incluidas aquellas cuya eficacia no ha sido probada. Entre los «productos» sanitarios más populares se encuentran las pruebas diagnósticas, de ahí el entusiasmo surgido por los programas de cribado o por las pruebas genéticas, fundamentalmente en detección y pronóstico de cáncer. El excesivo uso de pruebas lleva asociado distintos problemas como la presencia de falsos positivos, sobrediagnóstico y efecto cascada clínica; todos ellos causan iatrogenia1.
En este artículo vamos a comentar cómo se clasifican las diferentes actividades preventivas, definiremos factor de riesgo y cribado, definiremos los principios éticos aplicables a las intervenciones preventivas que son los mismos que los aplicados a otras actividades sanitarias, comentaremos propuestas que los autores recomiendan para no medicalizar y, finalmente, realizamos una reflexión final relatando a dónde nos conduce este camino, las consecuencias de la medicalización y qué podemos hacer los implicados para reconducir dicha situación.
Actividades preventivasDebemos tener en cuenta que las actividades preventivas se dirigen a personas mayoritariamente sanas mientras las curativas que suelen responder a las demandas de los pacientes, se dirigen a personas mayoritariamente enfermas2. Así, cribados y chequeos se convierten en rutinas a las que solo se les atribuyen beneficios, sin que se advierta con claridad sus perjuicios.
Así, cualquier intervención preventiva en personas sanas ha de cumplir 3 condiciones básicas:
- -
Que haya demostrado claramente su eficacia.
- -
Que el tamaño del efecto la haga rentable clínica y socialmente.
- -
Haber mostrado un claro balance beneficio/riesgo.
Tendremos que plantearnos si en la actualidad se tienen en cuenta estas condiciones para la indicación de las distintas actividades preventivas que realizamos en nuestras consultas. Una actividad preventiva debe cumplir requisitos éticos y técnicos ineludibles para ser recomendada, con garantías de eficacia y seguridad. Así, la detección precoz de una enfermedad debe suponer un beneficio real para la vida del paciente y debe existir una evidencia de que interviniendo se modifica positivamente el curso de la enfermedad.
La prevención ha adquirido una importancia excesiva en la que se equipara salud a felicidad pareciendo que, en la actualidad, todo es prevenible y, si algo no se previene, es porque la medicina y los médicos fracasan. Cada día se dedica más tiempo a actividades preventivas, lo que va cambiando el contenido de la práctica diaria aumentando la insatisfacción del profesional, incapaz de dar abasto a todas las propuestas de prevención.
Tipos de prevenciónPrevención es la actividad sanitaria que pretende evitar daños futuros con actividades realizadas en el presente; busca el beneficio para un paciente concreto y para la sociedad en su conjunto. La mejor prevención se ejerce sobre la colectividad, aunque también se puede actuar sobre el individuo3, y debe sustentarse en el conocimiento científico, más aún cuando se dirige a población sana o asintomática4.
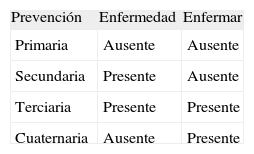
Los distintos tipos de prevención que se esquematizan en la tabla 1 son:
- a.
Prevención primaria. Intervención que evita la enfermedad. No hay ni enfermo ni enfermedad.
- b.
Prevención secundaria. Es la intervención que logra el diagnóstico y el tratamiento precoz de la enfermedad en su fase asintomática permitiendo detectar la enfermedad antes de que se manifieste clínicamente, con la finalidad de ofrecer un tratamiento temprano que permita mejorar su pronóstico. Reconoce el problema de salud con antelación, cuando se ha iniciado pero todavía no se manifiesta. La mayoría son simples factores de riesgo y otras son enfermedades diagnosticadas precozmente por cribado.
- c.
Prevención terciaria. Logra la reinserción social del paciente, evitando complicaciones cuando se ha desarrollado la enfermedad. Coinciden el enfermar y la enfermedad. El objetivo es recuperar la salud y evitar las secuelas.
- d.
Prevención cuaternaria. Evita o atenúa las consecuencias de la actividad innecesaria o excesiva del sistema sanitario, es decir, trata de evitar los efectos adversos de la actividad sanitaria. Los cuidados médicos preventivos y curativos pueden ser muy eficientes cuando son necesarios pero si son innecesarios son peligrosos. El médico y el paciente se enfrentan al enfermar sin enfermedad, al sufrimiento sin diagnóstico (tabla 1).
Tipos de prevención
| Prevención | Enfermedad | Enfermar |
| Primaria | Ausente | Ausente |
| Secundaria | Presente | Ausente |
| Terciaria | Presente | Presente |
| Cuaternaria | Ausente | Presente |
Modificada de Kuehlein et al.11.
Es fundamental que los clínicos tengamos clara la distinción entre actividades preventivas y curativas para exigir a las primeras una certeza y seguridad, ya que se ofrecen a gente sana, que puede resultar atenuada en las segundas. Prevenir tiene una aureola positiva excesiva, pero la prevención puede ser peligrosa cuando es innecesaria o cuando produce más daños de los que evita por lo que ha de tener sólida base empírica de beneficios ciertos y de casi ausencia de daños. Con estas premisas la sociedad puede aceptar el coste de los daños pero precisa información clara y que la probabilidad de daño sea muy pequeña. La vacuna de la polio puede producir casos de parálisis posvacunal con una frecuencia casi despreciable y la sociedad acepta este daño si conoce la información. Resumiendo, siempre debemos tener en cuenta que no hay recomendación médica, ni consejo, ni práctica, ni estudio, ni tratamiento sin inconvenientes.
Factor de riesgoEs aquello que se asocia estadísticamente con la presencia de una enfermedad y cuya evitación disminuye la frecuencia de la misma pero no la excluye; el factor de riesgo ni es necesario ni es suficiente para que se presente una determinada enfermedad5. Frecuentemente los profesionales le atribuyen causalidad olvidando que el factor de riesgo es expresión de una asociación estadística, no de causalidad, por lo que convertir los factores de riesgo en enfermedades es la forma final de legitimar las intervenciones sanitarias sobre ellos.
CribadoIdentifica personas asintomáticas con elevada probabilidad de beneficiarse de actividades preventivas, bien para facilitar la detección precoz de una enfermedad e instaurar tratamiento temprano que modifique favorablemente el pronóstico, bien para reconocer a los expuestos a factores de riesgo, de forma que las intervenciones preventivas reduzcan su incidencia6. Esto es, identificar una enfermedad o un factor de riesgo, a través de la historia clínica (tabaquismo), de la exploración física (mama), un test de laboratorio (PSA) o una prueba (colonoscopia) que pueda aplicarse a población asintomática7.
Los procedimientos de cribado deben cumplir las siguientes condiciones8:
- -
La enfermedad debe constituir un problema de salud importante.
- -
Debe existir una fase asintomática durante la cual el tratamiento puede cambiar el curso de la enfermedad con más eficacia que si la detección es en período sintomático.
- -
Debe ser aceptado por las personas a las que va dirigido.
- -
Tendrá una sensibilidad y una especificidad aceptable.
- -
Ha de tener buena relación coste-efectividad.
Los cribados son siempre inducidos desde el sistema sanitario y la expectativa de una mejora real del pronóstico es el incentivo más importante. Pretenden contribuir a una mejora de salud pero no están exentos de efectos indeseables. En ocasiones, se practican sin que haya pruebas suficientes de su eficacia, como el PSA para el cribado del cáncer de próstata, prueba con baja especificidad y falsos positivos muy frecuentes, que provocan, ante la sospecha de presentar una enfermedad, una ansiedad innecesaria y en el caso de falsos positivos los expone a problemas derivados de la iatrogenia asociada a las pruebas de confirmación diagnóstica o a tratamientos innecesarios.
Principios éticos de las actividades preventivasPara cualquier actividad de cribado se debe proceder al análisis de los principios éticos definidos a continuación, de forma que si no se cumplen, se excluyan del catálogo de prestaciones públicas.
Los principios éticos aplicables a las intervenciones preventivas son los mismos que los aplicados a todas las actividades sanitarias9:
- -
Principio de no maleficencia. «Primun non nocere», esto es, evitar hacer daño.
Todas las actividades sanitarias pueden tener efectos adversos, y las actividades preventivas dirigidas a poblaciones sanas conllevan el riesgo de empeorar la salud de estas, no comparable al que se exponen las personas ya enfermas. La mera detección de una sospecha comporta un empeoramiento de la salud de las personas, solo moralmente justificado si garantiza que la confirmación del diagnóstico y la aplicación de un tratamiento temprano se lleva a cabo.
- -
Principio de beneficencia. Esto es, garantizar el bien.
En el terreno de la prevención obliga a disponer de un adecuado grado de evidencia para hacer una recomendación. No siempre es fácil diferenciar este principio del de no maleficencia, que puede interpretarse como una exigencia básica del primero. En el ámbito de la prevención, la beneficencia puede recomendar la actuación y la no maleficencia la abstención de intervenir. La beneficencia es la indicación y la no maleficencia la contraindicación. La indicación no siempre es obligatoria, pues puede haber otras alternativas, incluida la abstención de intervenir, sin embargo, la contraindicación sí es obligatoria.
- -
Principio de autonomía. Supone el respeto a la libertad de los individuos para elegir y tomar sus propias decisiones. El profesional ha de tener en cuenta los diferentes sistemas de valores de las personas a quienes presta asistencia, sus opciones vitales y las decisiones personales en el terreno del estilo de vida de cada individuo.
Es fundamental que aquellas personas invitadas a participar en un programa de cribado estén perfectamente informadas de forma que puedan decidir libremente si se exponen o no a los eventuales efectos adversos. Se recomienda proporcionar la suficiente información para garantizar decisiones responsables.
- -
Principio de justicia. Destaca la importancia de la equidad, tanto en lo que se refiere al acceso como a la calidad de las intervenciones y los resultados obtenidos.
Pretende que todos los individuos tengan acceso a las mismas medidas de prevención y supone no hacer discriminación en la oferta de oportunidades. En ocasiones la probabilidad de presentar una enfermedad o estar expuesto a un determinado factor de riesgo va asociada a determinantes sociales, culturales o económicos, de forma que las ofertas de cribado pueden resultar desproporcionadas a favor de quienes tienen un menor riesgo.
¿Qué sucede cuando un paciente nos solicita una acción preventiva, diagnóstica o terapéutica que no ha demostrado su eficacia o que está contraindicada? Una persona puede rechazar aquello que está indicado pero no tiene derecho a exigir lo que está contraindicado, como cuando el paciente solicita antibióticos ante un cuadro viral, o cuando quiere que se le realice una prueba diagnóstica compleja no indicada desde el punto de vista clínico. Lo imposible no es moralmente exigible. Aquí es donde entra a formar parte la deliberación con el paciente y la toma de decisiones compartidas.
La relación clínica debe estar presidida por el sentido común y la racionalidad, en un clima de confianza que en atención primaria lleva al paciente a acudir a un profesional que debe hacer un ejercicio de prudencia para decidir el modo más adecuado de informarle. Resumiendo, la bioética defiende que no todo lo técnicamente posible es éticamente aceptable y no toda intervención anticipada es una intervención responsable.
Prevención de la medicalizaciónNo basta con ofrecer servicios de calidad a quien los necesite, hay que ofertar cantidad en el lugar oportuno, por lo que la actividad médica debe brindar cuidados de «baja intensidad y alta calidad». La calidad solo asegura que las cosas se hacen bien, pero no evita los efectos adversos de las cosas bien hechas. Es importante cambiar el concepto de «más es mejor» por el de «menos es más»10. Los que trabajamos en el ámbito sanitario debemos preguntarnos cuál es el punto en el que nuestro trabajo conlleva más perjuicios que beneficios.
La prevención cuaternaria previene la medicalización de la vida diaria ante el abuso de la definición de salud, factor de riesgo y enfermedad; es la evitación de la actividad médica innecesaria o la prevención de la medicalización11. Su objetivo es identificar pacientes con riesgo de sufrir procedimientos médicos excesivos, que conllevarían más daños que beneficios y ofrecerles alternativas aceptables. Este tipo de prevención debería primar sobre cualquier otra opción preventiva o terapéutica (tabla 2).
Características de la prevención cuaternaria
| Potenciar la capacidad de las personas para que tras ser informadas tomen decisiones autónomas sobre su salud |
| Evitar la transformación de factores de riesgo en enfermedades |
| Frenar la implantación y difusión de intervenciones diagnósticas y terapéuticas de dudoso beneficio |
Fuente: elaboración propia.
Se dice que «es mejor prevenir que curar», esto es cierto solo cuando el remedio no hace más daño que la propia enfermedad, es decir, cuando la intervención preventiva produce más beneficios que la intervención terapéutica. A veces la prevención es peligrosa y hay que decir: «¿Prevención? ¡Precaución¡». Ante los daños de la prevención no cabe mejor seguridad que tener un médico prudente, sabio y humano. Prudente en la selección de actividades preventivas de valor probado, sabio en la capacidad de medición de beneficios y daños en el paciente en su contexto, y humano para entender y aceptar las creencias, expectativas y temores de cada paciente12.
La tarea de desmedicalizar va a suponer la intervención en el ámbito clínico, social y cultural. Se trata de dar respuestas saludables desde el sistema sanitario en estos terrenos13–15.
- -
En el ámbito clínico con la aplicación rigurosa de los principios de efectividad y seguridad.
- -
En el ámbito social devolviendo los problemas a su punto de origen y tratándolos según su naturaleza (laboral, familiar y económica).
- -
En el ámbito cultural renunciar al discurso todopoderoso de la medicina, recuperando la aceptación de la enfermedad y de la muerte.
Los pacientes muchas veces nos consultan y refieren sus síntomas en busca de tranquilidad y de una explicación más que de una solución, y en lugar de escucha y reconocimiento reciben una receta de un fármaco. La receta ha sustituido de forma incorrecta lo que debiera ser la resolución de muchas consultas, que es una relación y una comunicación adecuada. La falta de preparación de los profesionales para una buena escucha y el desconocimiento de las técnicas de comunicación han convertido, en más ocasiones de las deseadas, a la receta como un método de finalizar la entrevista16.
En la atención sanitaria, no todo se resuelve con la prescripción de un fármaco, a pesar de que tanto los usuarios como los profesionales, muchas veces creemos que es la única alternativa posible. En nuestras consultas, donde se expresan en primera instancia las necesidades y las expectativas de las personas, podemos llevar a cabo un proceso de no medicalización si aplicamos un conjunto de habilidades en el acto asistencial; habilidades que responden al sentido clínico y muchas veces al sentido común, pero que no siempre se aplican y que como sanitarios que somos debemos recuperar y ejercer sistemáticamente para contrarrestar la fuerte inercia medicalizadora.
En la tabla 3 se citan distintas propuestas que según los autores inician el camino para conseguir cambiar el rumbo de la medicalización, es decir, iniciar el camino del cambio (tabla 3).
Propuestas para no medicalizar
| La medicina tiene límites: de ámbito, científicos, de respeto a la naturaleza humana y económicos o de equidad. Es fundamental aceptarlos |
| El paciente es experto en su vida. Fomentar los autocuidados y cambios en los estilos de vida, así como su protagonismo, es la solución de muchos de los problemas de salud |
| No todo sufrimiento es enfermedad. Normalizar situaciones vitales conflictivas para disminuir su medicalización |
| Los valores y preferencias de las personas son factores fundamentales en la toma de decisiones. Los sanitarios tenemos la obligación de respetarlos |
| Facilitar información independiente sobre beneficios y riesgos de los procedimientos diagnósticos y terapéuticos |
| Recuperar el discurso de la incertidumbre como parte de la vida |
| Potenciar las decisiones compartidas entre paciente y profesional respetando la autonomía de ambos en la toma de decisiones. La relación terapéutica ha de basarse en una relación de confianza |
| Demandas ilimitadas llevan a recursos limitados. Racionalizar las actividades en prevención, curación y rehabilitación, lo que requiere la participación de profesionales, ciudadanos y políticos sanitarios |
| Las intervenciones médicas pueden no ser inocuas. Desmitificar la creencia de que toda prevención es una actividad «buena, bonita y barata». |
| No todo lo técnicamente posible es éticamente aceptable y no toda intervención anticipada es una intervención responsable |
| Racionalizar la cartera de servicios. Incorporar solo fármacos o técnicas diagnósticas que demuestren ser superiores a los ya existentes en efectividad y eficiencia |
| No hacer más de lo que no funciona. Dejar de hacer aquello que no aporte beneficios para la salud |
| Devolver los problemas sociales a la sociedad, y los problemas personales a las personas |
Fuente: elaboración propia.
Reflexionar sobre la medicalización nos lleva a preguntarnos si queremos un mundo donde todos llevemos etiquetas de riesgo de presentar esta o aquella enfermedad en el futuro; si queremos una sociedad con gente sana que tome pastillas para reducir su «riesgo» de tener una u otra enfermedad; una sociedad donde ya todos los niños nazcan por cesárea, la gente esté insegura sobre si es normal o no en sus relaciones sexuales, donde el miedo a la enfermedad se apodere de todos, y casi nadie se muera con un poco de paz; incluso siendo pragmáticos y sin cuestionarnos si queremos este mundo, vamos a tener que preguntarnos si podemos permitírnoslo17.
Es urgente una reflexión colectiva sobre hacia dónde nos conduce el camino realizado hasta el momento, las consecuencias de la medicalización y qué podemos hacer los implicados para reconducir dicha situación. Es clave recuperar el discurso de la incertidumbre como parte de la vida, devolviendo los problemas sociales a la sociedad y los personales a las personas; teniendo siempre en mente que el paciente es experto en su vida y que darle protagonismo en la toma de decisiones es la solución de muchos de los problemas de salud.
Una sociedad más medicalizada es una sociedad con una mayor percepción de malestar y dependencia.
Las ganancias en cantidad de vida propiciadas por el desarrollo científico-tecnológico son en nuestro entorno relativamente escasas, siendo más importantes las relacionadas con la calidad de esa vida. Pero la calidad de vida tiene componentes básicamente subjetivos, ligados a muy distintas preferencias personales. No todos los años de vida ganados son iguales y evitar una muerte ligeramente prematura puede abocarnos a una larga y penosa agonía, una opción deseable para algunos pero espeluznante para otros. La consecuencia de esta aceptación acrítica de todas las ofertas de medicalización sería una sociedad viviendo de manera insana por su preocupación por la salud y muriendo más enferma. Como dice Diego Gracia, «hoy el problema principal no es cuánto vamos a vivir sino cómo y para qué; cuáles son nuestros ideales, nuestras expectativas y nuestros valores en la vida. De ellos dependerá, en última instancia, el que seamos inmensamente felices o profundamente desgraciados»18.
«En toda vida debe llover de vez en cuando, y algunos días ser tristes y oscuros.» (El día lluvioso, de Longfellow).
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.