Describir cómo se aborda la sexualidad en las consultas de los médicos de familia (MF), así como comparar los resultados de un cuestionario realizado en 2017, que actualizó los datos obtenidos de una encuesta de 2004.
Material y métodosEstudio descriptivo, analítico, multicéntrico con 2cortes transversales. De los 3.500 MF que cumplían los criterios selección (acreditación como tutor de residentes y ser trabajador en activo en el momento del estudio), contestaron a la encuesta 598 médicos en 2017 y 357 en 2004.
ResultadosEn ambos estudios la mayoría (98,6% en 2017 y 96% en 2004) considera que la esfera sexual es un componente importante en la salud de las personas, pero menos de la mitad (40,6% en 2017 y 21,6% en 2004) lo registra sistemáticamente en su historia clínica. Los cursos de formación continuada fueron la principal fuente de formación en sexualidad en ambos estudios (50,6% en 2017 y 31,4% en 2004). Las principales barreras encontradas en ambos estudios fueron la falta de tiempo (85,5% en 2017 y 82,1% en 2004) y la falta de formación (75,2% en 2017 y 74,5% en 2004).
ConclusionesLos MF conocen la importancia de la sexualidad en la salud de las personas, pese a ello, un escaso número de profesionales lo registra sistemáticamente en su historia clínica. Los cursos de formación continuada fueron una fuente formación en sexualidad muy relevante y coincide con un aumento de su oferta en los últimos años. Las principales barreras en ambos estudios fueron la falta de tiempo y la escasa formación.
To describe how sexuality is addressed in general practitioners’ (GP) consultations, as well as to compare the results of a questionnaire carried out in 2017 that updated the data obtained from a 2004 survey.
Material and methodsDescriptive, analytical, multicentre study with 2cross-sections. Of the 3,500 GP who met the selection criteria (holding current accreditation as a resident tutor and being an active worker at the time of the study), 598 doctors participated in the survey in 2017 and 357 in 2004.
ResultsIn both studies, the majority (98.6% in 2017 and 96% in 2004) consider that the sexual sphere is an important component in people's health, but less than half (40, 6% in 2017 and 21.6% in 2004) systematically recorded it in their clinical history. The main source of training in sexuality in both studies were continuing education courses (50.6% in 2017 and 31.4% in 2004). The main barriers found in both studies were lack of time (85.5% in 2017 and 82.1% in 2004) and lack of training (75.2% in 2017 and 74.5% in 2004).
ConclusionsGP are aware of the importance of sexuality in people's health, despite this, few professionals systematically record it in their medical records. The main source of training in sexuality is continuing education courses, which has increased in recent years. The main barriers in both studies are lack of time and poor training.
La sexualidad es definida por la Organización Mundial de la Salud como un aspecto central del ser humano durante toda su vida, que se experimenta y se expresa en todo lo que somos, sentimos, pensamos y hacemos1. Los profesionales sanitarios tienen la responsabilidad de ayudar a las personas a mejorar sus habilidades para vivir una sexualidad plena. Para ello deben ofrecer información fiable, así como dar apoyo y consejo sobre cualquier aspecto relacionado con la sexualidad y la reproducción2. Los médicos de familia (MF) tienen un importante papel al respecto, ya que son los primeros a los que, en la mayoría de las ocasiones, las personas acuden para consultar problemas o dudas sexuales.
La historia clínica sexual (HCS) tiene algunas características que le otorgan un carácter especial, ya que nos adentramos en un tema privado e íntimo de la persona y esto puede plantear ciertas dificultades a la hora de realizar la anamnesis3. Además, pese a su importancia, no es infrecuente que se destine poco tiempo para hablar sobre sexualidad durante las visitas médicas4, al considerar que es un aspecto menos relevante que otros en la vida del paciente o, simplemente, algo prescindible.
En España, la valoración de la calidad asistencial por los profesionales sanitarios hacia la sexualidad es escasa y en la actualidad existe una carencia en el número de estudios científicos llevados a cabo en el ámbito de la atención primaria de salud (APS) que abarquen este tema de manera global5.
El objetivo principal de este trabajo es describir cómo se aborda actualmente la sexualidad en la consulta del MF y comparar los resultados actuales (año 2017) con los obtenidos en una encuesta idéntica 13años antes (año 2004). Como objetivos secundarios, se buscó describir la formación recibida por los MF sobre sexualidad a lo largo de su carrera profesional y detectar si esta ha servido para mejorar su abordaje en la práctica clínica, además de analizar el abordaje de prácticas de riesgo e infecciones de transmisión sexual y la investigación de procesos vitales y problemas de salud que pueden afectar a la sexualidad. A su vez, se pretende identificar las dificultades fundamentales para abordar la sexualidad en la consulta del MF.
Material y métodosÁmbito y población del estudioSe realizó un estudio descriptivo con 2cortes transversales, analítico y multicéntrico que fue llevado a cabo en la Unidad Docente Sureste de Medicina Familiar y Comunitaria (MFyC) de Madrid. El primer corte se hizo durante el primer semestre del 2004. El segundo entre septiembre de 2016 y mayo de 2017. La población estudiada incluía especialistas en MFyC con acreditación actualizada como tutor de residentes, que fuesen trabajadores del Sistema Nacional de Salud en activo durante el periodo de recogida de datos. Partimos de una población de 3.500 tutores. Como criterio de exclusión, se descartaron los cuestionarios con más del 20% de preguntas no contestadas.
Variables e instrumentos de medidaLos datos aportados por los participantes en el estudio fueron recogidos mediante un cuestionario autocumplimentado y anónimo. Los MF participantes fueron incluidos de manera prospectiva. El cuestionario se diseñó específicamente para analizar el abordaje de la sexualidad en las consultas de los MF y se validó de forma previa mediante un estudio piloto en el que participaron 30 MF. Constaba de 60 preguntas, 48 se contestaban según una escala de Likert de 5 puntos (siempre, casi siempre, indiferente, nunca y casi nunca) y 12 con respuestas dicotómicas (sí/no). Las variables clínicas se agruparon en las temáticas: historia clínica sexual, prácticas sexuales de riesgo, preferencias sexuales y etapas vitales, enfermedades/procesos concomitantes, formación en sexualidad y dificultades en su abordaje. Las variables demográficas fueron: edad, sexo, ámbito de trabajo (rural o urbano), provincia y comunidad autónoma donde ejercía el MF. Se dividió la muestra en 2 grupos de edad: de 30 a 45 años y de 46 a 65 años.
La encuesta se hizo llegar por correo corporativo a todas las unidades docentes de MFyC de España (94 en total, incluyendo Ceuta y Melilla), con un mensaje explicativo y un enlace web a la encuesta, que permitía contestarla de manera online y anónima. Las variables fueron registradas en una base de datos digital (Formularios de Google, Mountain View, California, Estados Unidos). Se hicieron llamadas telefónicas a cada una de las unidades docentes, en las que se explicó detalladamente el proyecto y se solicitó la difusión del cuestionario a los tutores. Después, se enviaron mensajes electrónicos a las unidades docentes con el fin de reforzar dicha propagación.
Análisis estadísticoSegún lo recogido en estudios previos, se calculó que había que obtener un porcentaje de respuesta del 10% entre nuestra población seleccionada (3.500 tutores). Por ello, nuestro objetivo fue obtener una muestra mínima de 350 participantes, calculado para α 0,05 y β 0,80.
Se realizó un análisis estadístico descriptivo para todas las variables del estudio. Las variables cualitativas se describieron con frecuencias absolutas y porcentajes, y las variables cuantitativas, con la mediana y el rango intercuartílico. La normalidad se comprobó mediante el test de Kolmogorov-Smirnov.
Se utilizó la prueba de chi-cuadrado para comparar las variables categóricas. Las variables cuantitativas se compararon con el análisis de la varianza (ANOVA) o con el test de Kruskal-Wallis, cuando fueron no paramétricas.
Se hizo un análisis multivariante estratificado en función de las variables clasificatorias (edad, sexo, ámbito de trabajo y provincia) para estudiar su relación con el resto de las respuestas del cuestionario.
Para todos los contrastes de hipótesis se asumirá un nivel de significación del 5% (p<0,05). El análisis estadístico se calculó con el paquete de programas estadísticos SPSS versión 21.0.
Aspectos éticosEl proyecto fue presentado y aprobado con evaluación favorable por la Comisión Central de Investigación de APS de la Comunidad de Madrid. Los investigadores se comprometieron a respetar las normas éticas internacionales. No se solicitó un consentimiento informado para participar en la encuesta, ya que se asume un consentimiento implícito al responderla. Se incidió en que la participación en el estudio era voluntaria.
ResultadosEn 2004 participaron 357 MF, lo que supone una tasa de respuesta del 10,2%. En 2017 participaron 598 MF (tasa de respuesta del 17,08%).
En 2004, las comunidades autónomas donde se obtuvo mayor tasa de respuesta fueron: Madrid (33%), Cataluña (14,3%) y Andalucía (7,6%). En 2017 fueron: Madrid (24,5%), Andalucía (21,3%) y Cataluña (11,7%).
La mediana de edad de los participantes en el estudio actual fue de 52 años, superior a la del estudio de 2004 (44 años; p<0,001).
En cuanto a la distribución por sexo, también existen diferencias. En el estudio de 2004 participaron 192 hombres (55,8%) frente a 152 (44,2%) en 2017 (p<0,001). En cuanto a las mujeres, participaron 232 (38,9%) en 2004 frente a 364 (61,1%) en 2017 (p<0,001).
En ambos estudios el ámbito de trabajo es predominantemente urbano. Participaron en dicho ámbito 271 MF (78,1%) en 2004 y 494 (82,7%) en el estudio actual. En el ámbito rural participaron 67 MF (19,3%) en 2004 y 103 (17,3%) en el último estudio (p<0,001).
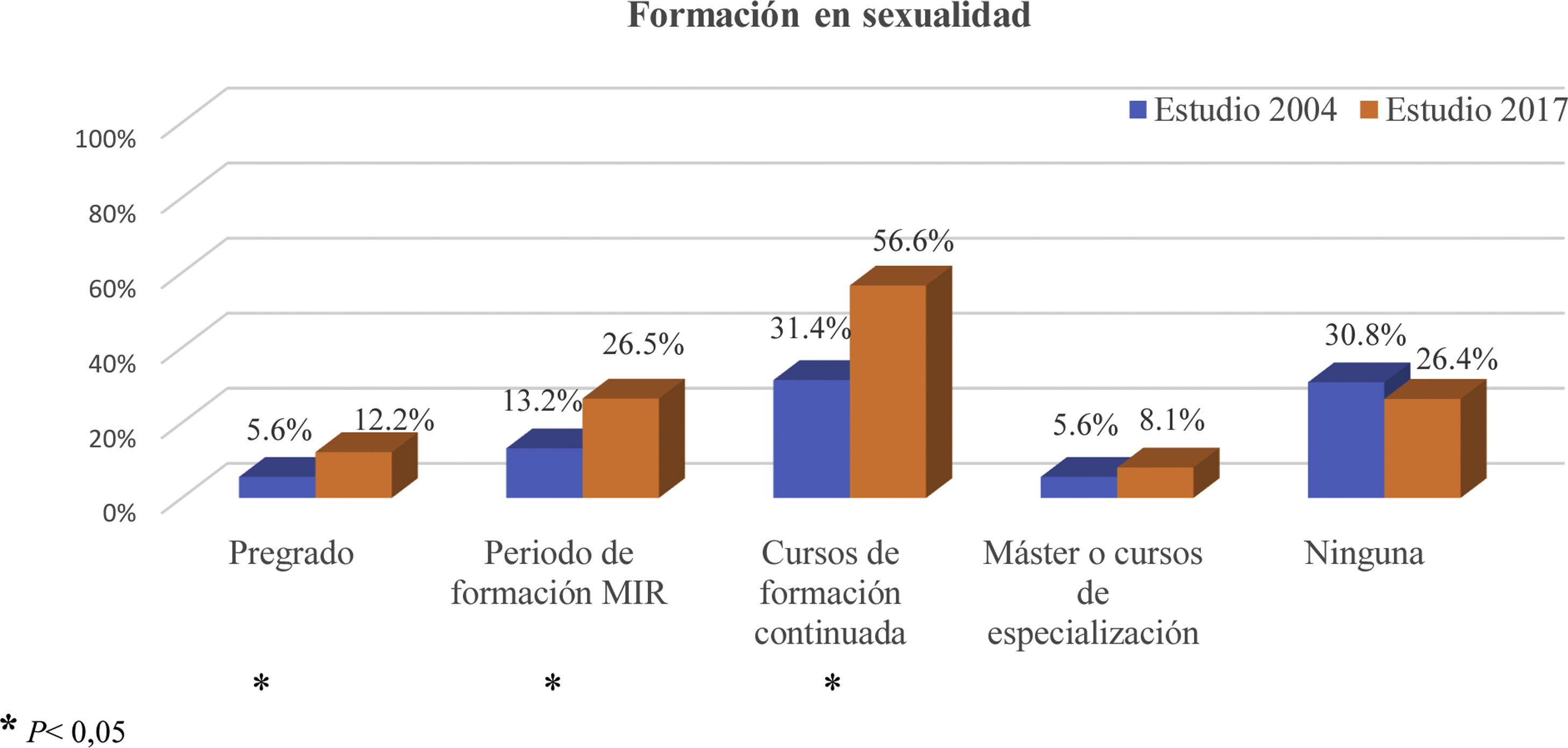
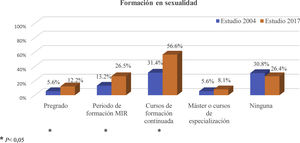
Diferencias entre las respuestas del cuestionario del año 2004 y el año 2017Formación en sexualidadEn ambos estudios, la formación en sexualidad durante la carrera de medicina (pregrado) es escasa; no obstante, el porcentaje de médicos que refiere haberla recibido es superior en el estudio actual (5,6% en 2004 frente a 12,2% en 2017) (p=0,001).
El porcentaje de MF que ha recibido formación en sexualidad durante la residencia de MFyC es mayor en el estudio actual (p<0,001). Lo mismo ocurre con los cursos de formación continuada, cuyo porcentaje es notablemente superior en el último estudio. El 30,8% de los encuestados en 2004 afirma no haber recibido formación en sexualidad a lo largo de su carrera profesional. En 2017 este porcentaje fue del 26,4% (fig. 1).
Historia clínica sexualEn el estudio de 2004, el 96% estaba de acuerdo con la afirmación «La esfera sexual es un componente importante en la salud de las personas», algo que se ha mantenido en el estudio actual, ya que el 98,6% está de acuerdo con dicha frase. El porcentaje de MF que no registra la HCS es elevado en ambos estudios (69,4% en 2004 y 54,5% en 2017), no obstante existe una mejoría estadísticamente significativa a lo largo de los 13años, al ser el porcentaje de registro mayor en la actualidad (p<0,001). El porcentaje de MF que considera tener formación suficiente para elaborar la HCS es mayor en el ultimo estudio (31,3% en 2004 frente a 50,6% en 2017) (p<0,001) (tabla 1).
Comparación entre el estudio de 2004 y el estudio de 2017 en cuanto a la elaboración de una historia clínica sexual
| Preguntas y respuestas del cuestionario | Estudio 2004n (%) | Estudio 2017n (%) | p | |||
|---|---|---|---|---|---|---|
| La esfera sexual es un componente importante en la salud de las personas | Nunca | 4 (1,1) | 8 (2,2) | 5 (0,8) | 7 (1,1) | 0,03 * |
| Casi nunca | 4 (1,1) | 2 (0,3) | ||||
| Indiferente | 6 (1,7) | 6 (1,7) | 1 (0,2) | 1 (0,2) | ||
| Casi siempre | 89 (25,3) | 338 (96) | 138 (23,1) | 589 (98,6) | ||
| Siempre | 249 (70,7) | 451 (75,5) | ||||
| En las historias clínicas registro la historia sexual | nunca | 41 (11,5) | 247 (69,4) | 52 (8,7) | 326 (54,5) | 0,000 * |
| casi nunca | 206 (57,9) | 274 (45,8) | ||||
| Indiferente | 32 (9,0) | 32 (9,0) | 29 (4,8) | 29 (4,8) | ||
| Casi siempre | 73 (20,5 | 77 (21,6) | 219 (36,6) | 243 (40,6) | ||
| Siempre | 4 (1,1) | 24 (4,0) | ||||
| Tengo suficiente formación para realizar la historia sexual de las personas asignadas a mi cupo | Nunca | 38 (10,7) | 156 (43,9) | 32 (5,4) | 212 (35,6) | 0,000 * |
| Casi nunca | 118 (33,2) | 180 (30,2) | ||||
| Indiferente | 88 (24,8) | 88 (24,8) | 83 (13,9) | 83 (13,9) | ||
| Casi siempre | 94 (26,5) | 111 (31,3) | 241 (40,4) | 302 (50,6) | ||
| Siempre | 17 (4,8) | 61 (10,2) | ||||
| Me resulta embarazoso hablar de sexo con los pacientes | Nunca | 37 (10,4) | 150 (42,1) | 130 (21,8) | 316 (53) | 0,000 * |
| Casi nunca | 113 (31,7) | 186 (31,2) | ||||
| Indiferente | 56 (15,7) | 56 (15,7) | 63 (10,6) | 63 (10,6) | ||
| Casi siempre | 137 (38,5) | 150 (42,2) | 192 (32,2) | 217 (36,4) | ||
| Siempre | 13 (3,7) | 25 (4,2) | ||||
| Me he sentido atraído sexualmente por algún/a de mis pacientes | Nunca | 177 (52,7) | 263 (78,3) | 353 (59,2) | 485 (81,3) | >0,05 |
| Casi nunca | 86 (25,6) | 132(22,1) | ||||
| Indiferente | 22 (6,5) | 22 (6,5) | 33 (5,5) | 33 (5,5) | ||
| Casi siempre | 49 (14,6) | 51 (15,2) | 76 (12,8) | 78 (13,1) | ||
| Siempre | 2 (0,6) | 2 (0,3) | ||||
| Solo hablo de sexo si los pacientes me lo demandan | Nunca | 21 (6,0) | 65 (18,5) | 14 (2,3) | 82 (13,7) | 0,000* |
| Casi nunca | 44 (12,5) | 68 (11,4) | ||||
| Indiferente | 52 (14,8) | 52 (14,8) | 45 (7,5) | 45 (7,5) | ||
| Casi siempre | 179 (50,9) | 235 (66,8) | 325 (54,4) | 470 (78,7) | ||
| Siempre | 56 (15,9) | 145 (24,3) | ||||
| Para hablar de sexo procuro estar a solas con el paciente | Nunca | 4 (1,1) | 18 (5,1) | 5 (0,8) | 39 (6,5) | >0,05 |
| Casi nunca | 14 (4,0) | 34 (5,7) | ||||
| Indiferente | 51 (14,4) | 51 (14,4) | 76 (12,7) | 76 (12,7) | ||
| Casi siempre | 152 (42,9) | 285 (80,5) | 257 (43,0) | 483 (80,8) | ||
| Siempre | 133 (37,6) | 226 (37,8) | ||||
| He vivido alguna situación embarazosa en la consulta por sentirme acosado/a | Nunca | 201 (56,9) | 294 (83,2) | 338 (56,6) | 492 (82,4) | >0,05 |
| Casi nunca | 93 (26,3) | 154 (25,8) | ||||
| Indiferente | 16 (4,5) | 16 (4,5) | 22 (3,7) | 22 (3,7) | ||
| Casi siempre | 37 (10,5) | 43 (12,2) | 67 (11,2) | 83 (13,9) | ||
| Siempre | 6 (1,7) | 16 (2,7) | ||||
| Al hablar de sexo con los pacientes tengo presente la posibilidad de la existencia de un acoso sexual | Nunca | 129 (37,3) | 219 (63,3) | 201 (33,7) | 372 (62,3) | 0,000* |
| Casi nunca | 90 (26,0) | 171 (28,6) | ||||
| Indiferente | 68 (19,7) | 68 (19,7) | 65 (10,9) | 65 (10,9) | ||
| Casi siempre | 41 (11,8) | 59 (17) | 124 (20,8) | 160 (26,8) | ||
| Siempre | 18 (5,2) | 36 (6,0) | ||||
Existen diferencias significativas al comparar las respuestas de los MF de las 2encuestas en 10 preguntas sobre prácticas sexuales de riesgo (tabla 2). Ha aumentado de forma marcada el porcentaje de MF que investiga sobre el número de contactos sexuales y que interroga sobre las prácticas de riesgo sexual. Hablar sobre el uso de la prostitución y el registro de sustancias adictivas en el contexto de las relaciones sexuales lo hace menos de un cuarto de los encuestados en ambos estudios (pese a observarse una mejoría significativa al compararlos).
Comparación entre el estudio 2004 y el estudio de 2017 en cuanto al abordaje de prácticas sexuales de riesgo
| Preguntas y respuestas del cuestionario | Estudio 2004n (%) | Estudio 2017n (%) | p | |||
|---|---|---|---|---|---|---|
| Investigo el número de contactos sexuales de mis pacientes | Nunca | 66 (18,6) | 223 (62,8 | 69 (11,5) | 292 (48,8) | 0,000* |
| Casi nunca | 157 (44,2) | 223 (37,3) | ||||
| Indiferente | 36 (10,1) | 36 (10,1) | 25 (4,2) | 25 (4,2) | ||
| Casi siempre | 94 (26,5) | 96 (27,1) | 270 (45,2) | 281 (47) | ||
| Siempre | 2 (0,6) | 11 (1,8) | ||||
| Investigo sobre prácticas de riesgo sexual de mis pacientes | Nunca | 15 (4,2) | 115 (32,2) | 2 (0,3) | 41 (6,8) | 0,000* |
| Casi nunca | 100 (28,0) | 39 (6,5) | ||||
| Indiferente | 55 (15,4) | 55 (15,4) | 10 (1,7) | 10 (1,7) | ||
| Casi siempre | 157 (44,0) | 187 (52,4) | 436 (73,2) | 545 (91,5) | ||
| Siempre | 30 (8,4) | 109 (18,3) | ||||
| Registro antecedentes de infecciones de transmisión sexual | Nunca | 10 (2,8) | 65 (18,2) | 6 (1,0) | 35 (5,9) | 0,000* |
| Casi nunca | 55 (15,4) | 29 (4,9) | ||||
| Indiferente | 36 (10,1) | 36 (10,1) | 12 (2,0) | 12 (2,0) | ||
| Casi siempre | 168 (47,2) | 255 (71,6) | 264 (44,4) | 547 (92) | ||
| Siempre | 87 (24,4) | 283 (47,6) | ||||
| Doy consejo sobre el uso de anticonceptivos a las personas en edad fértil | Nunca | 19 (0,3) | 33 (4,2) | 1 (0,2) | 8 (1,4) | 0,000* |
| Casi nunca | 14 (3,9) | 7 (1,2) | ||||
| Indiferente | 22 (6,2) | 22 (6,2) | 16 (2,7) | 16 (2,7) | ||
| Casi siempre | 179 (50,3) | 319 (89,6) | 209 (35,2) | 570 (96) | ||
| Siempre | 140 (39,3) | 361 (60,8) | ||||
| Aconsejo sobre prácticas sexuales de menor riesgo | Nunca | 13 (3,6) | 82 (22,9) | 17 (2,8) | 74 (12,3) | 0,000* |
| Casi nunca | 69 (19,3) | 57 (9,5) | ||||
| Indiferente | 56 (15,7) | 56 (15,7) | 41 (6,9) | 41 (6,9) | ||
| Casi siempre | 177 (49,6) | 219 (61,4) | 308 (51,6) | 482 (80,7) | ||
| Siempre | 42 (11,8) | 174 (29,1) | ||||
| Hablo de sexo con los adolescentes | Nunca | 13 (3,7) | 89 (25,1) | 8 (1,3) | 75 (12,5) | 0,000* |
| Casi nunca | 76 (21,4) | 67 (11,2) | ||||
| Indiferente | 45 (12,7) | 45 (12,7) | 29 (4,8) | 29 (4,8) | ||
| Casi siempre | 175 (49,3) | 221 (62,3) | 352 (58,9) | 494 (82,6) | ||
| Siempre | 46 (13,0) | 142 (23,7) | ||||
| Hablo del uso de la prostitución con mis pacientes | Nunca | 122 (34,5) | 259 (73,2) | 165 (27,7) | 421 (70,7) | 0,002* |
| Casi nunca | 137 (38,7) | 256 (43,0) | ||||
| Indiferente | 40 (11,3) | 40 (11,3) | 39 (6,5) | 39 (6,5) | ||
| Casi siempre | 53 (15,0) | 55 (15,6) | 127 (21,3) | 136 (22,8) | ||
| Siempre | 2 (0,6) | 9 (1,5) | ||||
| Registro el consumo de sustancias adictivas en el contexto de las relaciones sexuales | Nunca | 152 (42,7) | 269 (75,6) | 234 (39,2) | 420 (70,4) | 0,004* |
| Casi nunca | 117 (32,9) | 186 (31,2) | ||||
| Indiferente | 26 (7,3) | 26 (7,3) | 35 (5,9) | 35 (5,9) | ||
| Casi siempre | 43 (12,1) | 61 (17,2) | 126 (21,1) | 142 (23,8) | ||
| Siempre | 18 (5,1) | 16 (2,7) | ||||
| Doy consejo sobre la utilización de métodos barrera | Nunca | 13 (3,6) | 37 (10,3) | 6 (1,0) | 13 (2,2) | 0,000* |
| Casi nunca | 24 (6,7) | 7 (1,2) | ||||
| Indiferente | 30 (8,4) | 30 (8,4) | 4 (0,7) | 4 (0,7) | ||
| Casi siempre | 196 (54,9) | 290 (81,2) | 243 (40,9) | 577 (97,1) | ||
| Siempre | 94 (26,3) | 334 (56,2) | ||||
| Hablo con mis pacientes de las posibles infidelidades en las parejas y los riesgos consiguientes | Nunca | 85 (23,9) | 227 (63,9) | 105 (17,6) | 297 (49,8) | 0,000* |
| Casi nunca | 142 (40,0) | 192 (32,2) | ||||
| Indiferente | 44 (12,4) | 44 (12,4) | 47 (7,9) | 47 (7,9) | ||
| Casi siempre | 73 (20,6) | 84 (23,7) | 219 (36,7) | 252 (42,2) | ||
| Siempre | 11 (3,1) | 33 (5,5) | ||||
En ambos estudios, un amplio porcentaje de MF considera que es importante hablar de sexo con las personas mayores. Sin embargo, un porcentaje elevado nunca o casi nunca registra la HCS de las personas ancianas de su cupo (83,1% en 2004 y 80,5% en 2017). La orientación sexual de los pacientes es investigada por menos de la mitad de los encuestados en ambos estudios. No obstante, el porcentaje de MF que la estudian es significativamente mayor en el ultimo estudio (28,3% en 2004 vs. 44,9% en 2017) (p<0,001). Por otro lado, llama la atención que más del 90% de los encuestados en ambos estudios no investigan sobre las fantasías sexuales de sus pacientes (tabla 3).
Comparación entre el estudio 2004 y el estudio de 2017 en cuanto a preferencias sexuales y etapas vitales
| Preguntas y respuestas del cuestionario | Estudio 2004n (%) | Estudio 2017n (%) | p | |||
|---|---|---|---|---|---|---|
| Registro en todas las historias de las personas mayores la historia sexual | Nunca | 103 (29,0) | 295 (83,1) | 177 (29,7) | 484 (81,2) | >0,05 |
| Casi nunca | 192 (54,1) | 307 (51,5) | ||||
| Indiferente | 16 (4,5) | 16 (4,5) | 21 (3,5) | 21 (3,5) | ||
| Casi siempre | 42 (11,8) | 44 (12,4) | 87 (14,6) | 91 (15,3) | ||
| Siempre | 2 (0,6) | 4 (0,7) | ||||
| Investigo si las relaciones sexuales son satisfactorias | Nunca | 70 (19,7) | 242 (68,2) | 108 (18,1) | 366 (61,2) | 0,015* |
| Casi nunca | 172 (48,5) | 258 (43,1) | ||||
| Indiferente | 32 (9,0) | 32 (9,0) | 42 (7,0) | 42 (7,0) | ||
| Casi siempre | 81 (22,8) | 81 (22,8) | 182 (30,4) | 190 (31,7) | ||
| Siempre | 0 (0,0) | 8 (1,3) | ||||
| Investigo sobre la orientación sexual de mis pacientes | Nunca | 68 (19,3) | 220 (62,4) | 73 (12,2) | 271 (45,4) | 0,000* |
| Casi nunca | 152 (43,1) | 198 (33,2) | ||||
| Indiferente | 33 (9,3) | 33 (9,3) | 58 (9,7) | 58 (9,7) | ||
| Casi siempre | 99 (28,0) | 100 (28,3) | 256 (42,9) | 268 (33,9) | ||
| Siempre | 1 (0,3) | 12 (2,0) | ||||
| Hablar de sexo con las personas mayores no es importante | Nunca | 133 (37,7) | 246 (69,7) | 246 (41,3) | 435 (73) | >0,05 |
| Casi nunca | 113 (32,0) | 189 (31,7) | ||||
| Indiferente | 50 (14,2) | 50 (14,2) | 68 (11,4) | 68 (11,4) | ||
| Casi siempre | 49 (13,9) | 57 (16,2) | 85 (14,3) | 93 (15,6) | ||
| Siempre | 8 (2,3) | 8 (1,3) | ||||
| Investigo la relación de las enfermedades del paciente con su vida sexual | Nunca | 32 (9,0) | 122 (34,3) | 12 (2,0) | 86 (14,4) | 0,000* |
| Casi nunca | 90 (25,3) | 74 (12,4) | ||||
| Indiferente | 63 (17,7) | 63 (17,7) | 36 (6,1) | 36 (6,1) | ||
| Casi siempre | 143 (40,2) | 171 (48,1) | 355 (59,7) | 473 (79,5) | ||
| Siempre | 28 (7,9) | 118 (19,8) | ||||
| Hablo del tipo y preferencias de las diferentes prácticas sexuales con mis pacientes | Nunca | 143 (40,3) | 298 (84) | 171 (28,6) | 431 (72,2) | 0,000* |
| Casi nunca | 155 (43,7) | 260 (43,6) | ||||
| Indiferente | 29 (8,2) | 29 (8,2) | 34 (5,7) | 34 (5,7) | ||
| Casi siempre | 27 (7,6) | 28 (7,9) | 123 (20,6) | 132 (22,1) | ||
| Siempre | 1 (0,3) | 9 (1,5) | ||||
| Investigo las fantasías sexuales de mis pacientes | Nunca | 255 (71,4) | 336 (94,1) | 409 (68,5) | 552 (92,5) | >0,05 |
| Casi nunca | 81 (22,7) | 143 (24,0) | ||||
| Indiferente | 13 (3,6) | 13 (3,6) | 23 (3,9) | 23 (3,9) | ||
| Casi siempre | 7 (2,0) | 8 (2,3) | 20 (3,4) | 22 (3,7) | ||
| Siempre | 1 (0,3) | 2 (0,3) | ||||
| Cuando detecto una disfunción sexual, derivo al paciente a otro especialista | Nunca | 5 (1,4) | 65 (18,3) | 14 (2,3) | 0,000* | |
| Casi nunca | 60 (16,9) | 108 (18,1) | ||||
| Indiferente | 64 (18,1) | 64 (18,1) | 49 (8,2) | 49 (8,2) | ||
| Casi siempre | 171 (48,3) | 225 (63,6) | 350 (58,6) | 426 (71,3) | ||
| Siempre | 54 (15,3) | 76 (12,7) | ||||
| Comento los efectos secundarios de los tratamientos en relación con posibles disfunciones sexuales secundarias | Nunca | 14 (4,0) | 49 (13,9) | 3 (0,5) | 29 (4,8) | 0,000* |
| Casi nunca | 35 (9,9) | 26 (4,3) | ||||
| Indiferente | 40 (11,3) | 40 (11,3) | 18 (3,0) | 18 (3,0) | ||
| Casi siempre | 201 (56,8) | 265 (74,9) | 364 (60,9) | (92,2) | ||
| Siempre | 64 (18,1) | 187 (31,3) | ||||
Al evaluar los procesos concomitantes de la salud de los pacientes, se observa que no todos ellos se relacionan con su vida sexual con la misma frecuencia. Podemos observar que existen diferencias significativas a favor del estudio de 2017 en 6 procesos, los cuales se abordan en consulta clínica con más frecuencia que en 2004 (tabla 4). Estos son: andropausia, embarazo, insuficiencia cardiaca congestiva, preparto, trastornos de la autoimagen y limitación músculo-esquelética.
Comparación entre el estudio de 2004 y el estudio 2017. Estudio de la salud sexual con relación a diferentes procesos o enfermedades de los pacientes
| Preguntas y respuestas del cuestionario | Estudio 2004n (%) | Estudio 2017n (%) | p | |||
|---|---|---|---|---|---|---|
| Incontinencia urinaria | Nunca | 59 (17,2) | 165 (48) | 111 (18,9) | 253 (43,1) | >0,05 |
| Casi nunca | 106 (30,8) | 142 (24,2) | ||||
| Indiferente | 50 (14,5) | 50 (14,5) | 92 (15,7) | 92 (15,7) | ||
| Casi siempre | 100 (29,1) | 129 (37,5) | 179 (30,5) | 242 (41,2) | ||
| Siempre | 29 (8,4) | 63(10,7) | ||||
| Paciente con colostomía | Nunca | 116 (34,1) | 228 (67) | 206 (34,9) | 387 (65,6) | >0,05 |
| Casi nunca | 112 (32,9) | 181 (30,7) | ||||
| Indiferente | 52 (15,3) | 52 (15,3) | 87 (14,7) | 87 (14,7) | ||
| Casi siempre | 45 (13,2) | 60 (17,6) | 87 (14,7) | 116 (19,6) | ||
| Siempre | 15 (4,4) | 29 (4,9) | ||||
| Hipertensión arterial | Nunca | 40 (11,7) | 116 (33,9) | 102 (17,2) | 232 (39,2) | >0,05 |
| Casi nunca | 76 (22,2) | 130 (22,0) | ||||
| Indiferente | 67 (19,5) | 67 (19,5) | 92 (15,5) | 92 (15,5) | ||
| Casi siempre | 128 (37,3) | 159 (46,3) | 226 (38,2) | 268 (45,3) | ||
| Siempre | 31 (9,0) | 42 (7,1) | ||||
| Diabetes mellitus | Nunca | 15 (4,3) | 74 (21,4) | 61 (10,3) | 149 (25,2) | 0,011* |
| Casi nunca | 59 (17,1) | 88 (14,9) | ||||
| Indiferente | 47 (13,6) | 47 (13,6) | 82 (13,9) | 82 (13,9) | ||
| Casi siempre | 167 (48,3) | 225 (65,1) | 286 (48,4) | 360 (60,9) | ||
| Siempre | 58 (16,8) | 74 (12,5) | ||||
| Insuficiencia cardiaca congestiva | Nunca | 56 (16,5) | 171 (50,4) | 130 (22,1) | 294 (49,9) | 0,03* |
| Casi nunca | 115 (33,9) | 164 (27,8) | ||||
| Indiferente | 64 (18,9) | 64 (18,9) | 105 (17,8) | 105 (17,8) | ||
| Casi siempre | 81 (23,9) | 104 (30,7) | 166 (28,2) | 190 (32,3) | ||
| Siempre | 23 (6,8) | 24 (4,1) | ||||
| Depresión | Nunca | 13 (3,7) | 61 (17,5) | 31 (5,2) | 115 (19,3) | >0,05 |
| Casi nunca | 48 (13,8) | 84 (14,1) | ||||
| Indiferente | 41 (11,8) | 41 (11,8) | 73 (12,3) | 73 (12,3) | ||
| Casi siempre | 175 (50,4) | 245 (70,6) | 293 (49,3) | 406 (68,3) | ||
| Siempre | 70 (20,2) | 113 (19,0) | ||||
| Embarazo | Nunca | 38 (11,1) | 152 (44,5) | 92 (15,6) | 244 (41,5) | 0,029* |
| Casi nunca | 114 (33,4) | 152 (25,9) | ||||
| Indiferente | 65 (19,1) | 65 (19,1) | 117 (19,9) | 117 (19,9) | ||
| Casi siempre | 85 (24,9) | 124 (36,3) | 175 (29,8) | 227 (38,6) | ||
| Siempre | 39 (11,4) | 52 (8,8) | ||||
| Preparto | Nunca | 60 (17,9) | 185 (55,2) | 129 (21,9) | 295 (50) | 0,03* |
| Casi nunca | 125 (37,3) | 166 (28,1) | ||||
| Indiferente | 64 (19,1) | 64 (19,1) | 114 (19,3) | 114 (19,3) | ||
| Casi siempre | 62 (18,5) | 86 (25,7) | 143 (24,2) | 181 (30,6) | ||
| Siempre | 24 (7,2) | 38 (6,4) | ||||
| Posparto | Nunca | 46 (13,7) | 147 (43,8) | 76 (12,8) | 217 (36,6) | >0,05 |
| Casi nunca | 101 (30,1) | 141 (23,8) | ||||
| Indiferente | 57 (17,0) | 57 (17,0) | 97 (16,4) | 97 (16,4) | ||
| Casi siempre | 102 (30,4) | 132 (39,3) | 209 (35,2) | 279 (47) | ||
| Siempre | 30 (8,9) | 70 (11,8) | ||||
| Menopausia | Nunca | 21 (6,1) | 87 (25,2) | 38 (6,4) | 127(21,4) | >0,05 |
| Casi nunca | 66 (19,1) | 89 (15,0) | ||||
| Indiferente | 67 (19,4 | 67 (19,4) | 104 (17,5) | 104 (17,5) | ||
| Casi siempre | 142 (41,0) | 192 (55,5) | 275 (46,2) | 364 (61,2) | ||
| Siempre | 50 (14,5) | 89 (15,0) | ||||
| Andropausia | Nunca | 41 (12,2) | 147 (43,8) | 71 (12,1) | 190 (32,3) | 0,001* |
| Casi nunca | 106 (31,6) | 119 (20,2) | ||||
| Indiferente | 63 (18,8) | 63 (18,8) | 118 (20,0) | 118 (20,0) | ||
| Casi siempre | 92 (27,5) | 125 (37,4) | 228 (38,7) | 281 (47,7) | ||
| Siempre | 33 (9,9) | 53 (9,0) | ||||
| Víctimas de violación | Nunca | 58 (19,6) | 103 (34,8) | 136 (24,8) | 228 (41,6) | >0,05 |
| Casi nunca | 45 (15,2) | 92 (16,8) | ||||
| Indiferente | 49 (16,6) | 49 (16,6) | 102 (18,6) | 102 (18,6) | ||
| Casi siempre | 66 (22,3) | 144 (48,7) | 104 (19,0) | 218 (39,8) | ||
| Siempre | 78 (26,4) | 114 (20,8) | ||||
| Con trastornos de la alimentación | Nunca | 74 (21,8) | 194 (57,2) | 153 (26,2) | 310 (53) | 0,03* |
| Casi nunca | 120 (35,4) | 157 (26,8) | ||||
| Indiferente | 61 (18,0) | 61 (18,0) | 130 (22,2) | 130 (22,2) | ||
| Casi siempre | 61 (18,0) | 84 (24,8) | 117 (20,0) | 145 (24,8) | ||
| Siempre | 23 (6,8) | 28 (4,8) | ||||
| Con trastornos de la autoimagen | Nunca | 69 (20,3) | 189 (55,6) | 136 (23,2) | 288 (49,2) | 0,047* |
| Casi nunca | 120 (35,3) | 152 (26,0) | ||||
| Indiferente | 58 (17,1) | 58 (17,1) | 126 (21,5) | 126 (21,5) | ||
| Casi siempre | 74 (21,8) | 93 (27,4) | 135 (23,1) | 171 (29,3) | ||
| Siempre | 19 (5,6) | 36 (6,2) | ||||
| Con problemas de autoestima | Nunca | 51 (14,8) | 150 (43,6) | 85 (14,5) | 227 (38,8) | >0,05 |
| Casi nunca | 99 (28,8) | 142 (24,3) | ||||
| Indiferente | 72 (20,9) | 72 (20,9) | 121 (20,7) | 121 (20,7) | ||
| Casi siempre | 90 (26,2) | 122 (35,5) | 191 (32,6) | 237 (40,5) | ||
| Siempre | 32 (9,3) | 46 (7,9) | ||||
| Limitación músculo-esquelética | Nunca | 106 (31,6) | 348 (72,2) | 163 (28,0) | 344 (59,1) | 0,002 * |
| Casi nunca | 136 (40,6) | 181 (31,1) | ||||
| Indiferente | 54 (16,1) | 54 (16,1) | 131 (22,5) | 131 (22,5) | ||
| Casi siempre | 34 (10,1) | 39 (11,6) | 93 (16,0) | 107 (18,4) | ||
| Siempre | 5 (1,5) | 14 (2,4) | ||||
| Pacientes con sonda | Nunca | 127 (38,0) | 246 (73,6) | 228 (39,0) | 415 (71) | >0,05 |
| Casi nunca | 119 (35,6) | 187 (32,0) | ||||
| Indiferente | 48 (14,4) | 48 (14,4) | 84 (14,4) | 84 (14,4) | ||
| Casi siempre | 31 (9,3) | 40 (12) | 68 (11,6) | 86 (14,7) | ||
| Siempre | 9 (2,7) | 18 (3,1) | ||||
| Pacientes con prácticas de riesgoPacientes con VIH | Nunca | 14 (4,0) | 30 (8,6) | 24 (4,1) | 74 (12,6) | >0,05 |
| Casi nunca | 16 (4,6) | 50 (8,5) | ||||
| Indiferente | 26 (7,5) | 26 (7,5) | 42 (7,1) | 42 (7,1) | ||
| Casi siempre | 143 (41,2) | 291 (83,9) | 211 (35,7) | 475 (80,4) | ||
| Siempre | 148 (42,7) | 264 (44,7) | ||||
| Nunca | 15 (4,3) | 29 (8,3) | 12 (2,0) | 59 (9,9) | 0,018* | |
| Casi nunca | 14 (4,0) | 47 (7,9) | ||||
| Indiferente | 22 (6,3) | 22 (6,3) | 44 (7,4) | 44 (7,4) | ||
| Casi siempre | 102 (29,4) | 296 (85,3) | 195 (32,8) | 491 (82,6) | ||
| Siempre | 194 (55,9) | 296 (49,8) | ||||
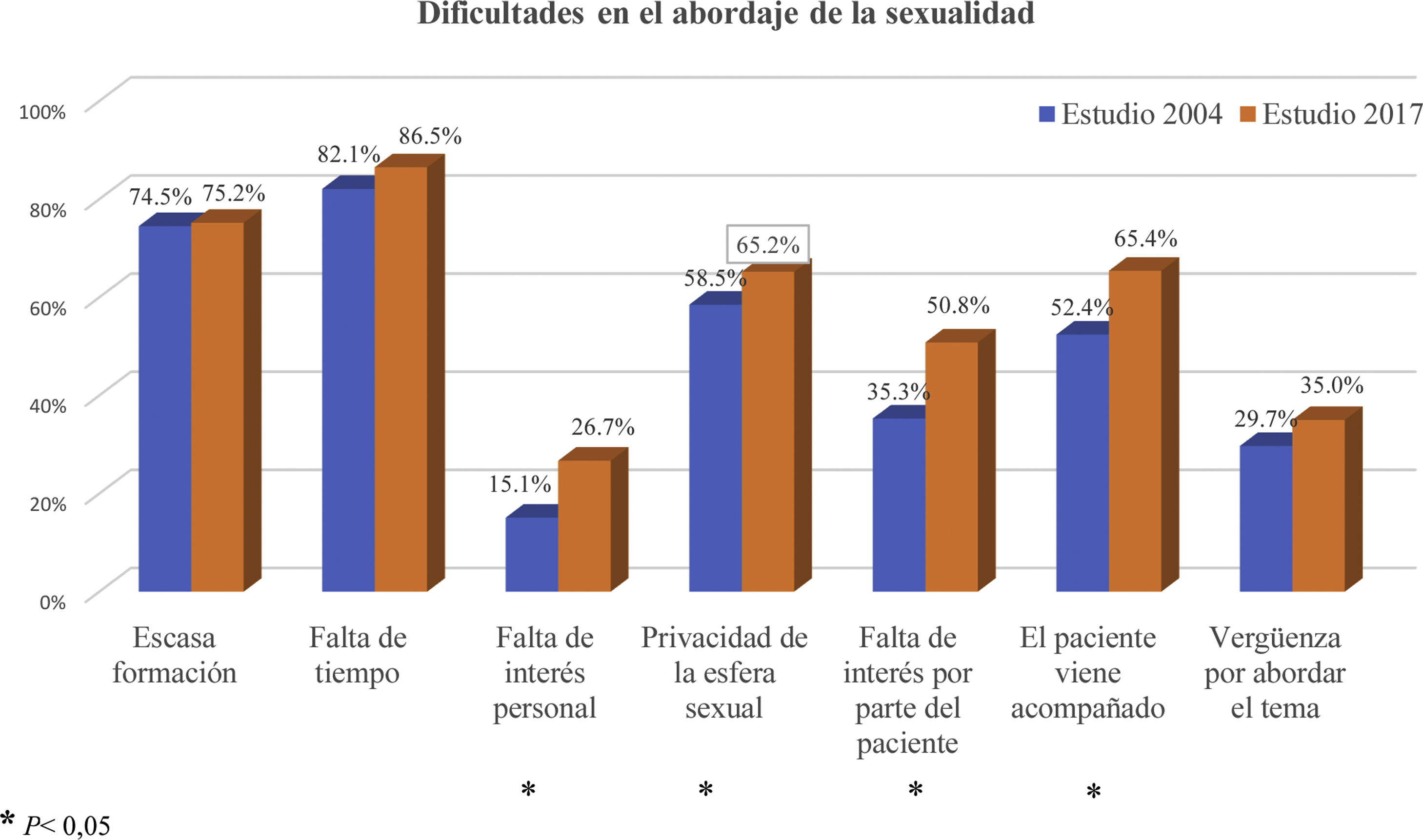
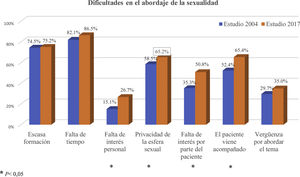
La falta de tiempo es la principal dificultad para el abordaje de la sexualidad reflejada por los MF encuestados en ambos estudios, seguido de la falta de formación. La privacidad de la esfera sexual es la tercera barrera más frecuentemente encontrada en ambos estudios, aunque se observan diferencias significativas con respecto al estudio de 2004, ya que supone una limitación para un porcentaje de MF mayor en el estudio actual (fig. 2).
DiscusiónLa muestra obtenida en 2017 es significativamente mayor a la obtenida en el año 2004. Esto se debe a que en la actualidad disponemos de mejores tecnologías y medios de comunicación, que hicieron que tanto la difusión de la encuesta como la creación de la base de datos previa a su explotación fuesen más sencillas. La mediana de edad de los participantes en el estudio actual fue más alta que en el año 2004. Una de las razones que podrían explicar este hecho es que los criterios de acreditación se han definido de manera clara en los últimos años6 y es necesario cumplir unos requisitos básicos para ser tutor. Entre ellos, se encuentra la antigüedad en el puesto de trabajo y el tiempo trabajado como MF. Esto implica que aquellos MF con mayor número de años trabajados (y, normalmente, con mayor edad) sean los que más posibilidades tengan de cumplir los criterios de acreditación como tutores.
En ambos estudios la mayoría trabajaba en el ámbito urbano. Esto es lógico, ya que la mayoría de los centros de salud acreditados se ubican en ciudades y, por lo tanto, existe un mayor número de tutores que ejercen en el ámbito urbano.
En cuanto al sexo, la muestra del estudio actual fue mayoritariamente femenina. Este hecho puede explicarse extrapolando los datos a los MF de España, donde en la actualidad existe un predominio de mujeres7-9.
Un hallazgo muy importante de nuestro estudio es que la formación en sexualidad dirigida a los estudiantes de medicina y residentes de MFyC en nuestro país es escasa. Es cierto que se observa una ligera mejoría en la formación en sexualidad de los MF españoles con respecto al estudio de 2004 durante los periodos de pregrado y formación MIR y, aunque esto puede suponer un progreso esperanzador, consideramos que estos resultados deberían ser mejores. Existe amplia literatura científica que explica que la falta de formación aumenta las dificultades a la hora de elabroar una HCS de manera adecuada10-12 y que los médicos que reciben más formación se sienten menos incómodos a la hora de hablar sobre temas sexuales13,14. Por ello, creemos que los resultados de nuestro estudio sirven para reclamar la revisión y perfeccionamiento de los programas formativos en sexualidad de los estudiantes de medicina y residentes de MFyC de España.
Uno de los resultados más llamativos de nuestro trabajo es que más del 25% de los encuestados en ambos estudios no ha recibido ningún tipo de formación en sexualidad. Teniendo en cuenta que la muestra está constituida por MF que son tutores (profesionales que generalmente se preocupan de que su formación sea completa y de calidad), este resultado apoya todavía más la teoría de que la formación en sexualidad en España es insuficiente.
Una de las posibles causas por las que los MF de nuestro estudio reconocen que solo hablan de sexo cuando los pacientes lo demandan es la alta presión asistencial existente en las consultas de APS en España. La falta de tiempo disponible en la consulta puede determinar que el MF decida solo hablar de sexo si el paciente pregunta explícitamente por ello, en lugar de integrarlo como un aspecto más de su salud15. Por otro lado, también podría deberse al carácter íntimo y personal de la HCS, de manera que el médico decida abrir esa puerta solo si el paciente llama a ella16.
Es cierto que el porcentaje de MF que afirma registrar la HCS es significativamente mayor en la actualidad. Esto puede deberse a que los medios disponibles para el registro son mejores que los existentes hace 13 años. La existencia de protocolos específicos puede ayudar a recopilar los datos de la HCS de manera más organizada y que a la hora de necesitarlos se encuentre de manera más rápida que estando dispersos en forma de texto libre.
En cuanto al abordaje de la sexualidad en ancianos, resulta oportuno señalar que, a pesar de que un gran porcentaje de los profesionales considera que es importante hablar de sexo con personas de mayor edad, tan solo un pequeño porcentaje (15,30%) lo registra en su historia clínica. Está muy descrito en la literatura que la sexualidad aporta vitalidad y calidad de vida a personas de todas las edades17,18, por lo que la ancianidad no debería ser un factor excluyente o de olvido.
Ningún estudio realizado hasta la fecha en el ámbito de APS en España investiga sobre tantos procesos y su posible relación con la alteración de la salud sexual como el nuestro. Fueron investigados 19 procesos. Algunos de ellos suelen estar relacionados con alteraciones en la función sexual (diabetes, hipertensión, etc.) y otros, tal y como demuestra nuestro estudio, son olvidados con más frecuencia (como el ser portador de una colostomía o de una sonda). Estos 2últimos pueden causar de la misma manera un impacto importante en la salud sexual y consideramos que la divulgación de nuestros resultados ayudará a reclamar una mejora en la atención de las personas portadoras de sondas o colostomías19,20.
Una aportación muy importante de nuestro estudio es la evaluación de las posibles dificultades que los MF presentan al hablar sobre sexualidad en sus consultas. La principal barrera encontrada es la falta de tiempo, seguida de la falta de formación, algo que no cambia con respecto al estudio de 2004. Se trata de un resultado esperable, ya que, además, estas barreras son comunes en el abordaje de otras áreas competenciales en la práctica clínica de los MF. Al revisar otros estudios realizados a nivel mundial en el ámbito de APS, también encontramos que dichas barreras limitan la práctica asistencial de los MF de otros países, aunque con una frecuencia menor21-23.
Respecto a las limitaciones del estudio, al no obtenerse la muestra por un procedimiento probabilístico, puede que la muestra no sea representativa de la población diana; no obstante, el tamaño muestral alcanzado es suficiente para contrarrestar esta limitación. Se utilizó como población de estudio a MF acreditados como tutores, debido a un criterio de accesibilidad, ya que se dispone de un listado de estos profesionales. Esto puede suponer una limitación a la hora de generalizar los resultados a todos los MF, puesto que los MF acreditados como tutores suelen ser profesionales más involucrados en su propia formación y más concienciados de la importancia del abordaje de la sexualidad en la consulta. A su vez, al comparar los resultados con los obtenidos en el año 2004, se tendrá en cuenta la limitación relativa a que se trata de una población de estudio diferente.
Se debe tener en cuenta que la información autorreportada acerca de la buena praxis en la propia consulta de los MF puede estar sobrestimada. El hecho de que el cuestionario se pudiera contestar de manera anónima ha podido contribuir a disminuir este sesgo.
En conclusión, podemos decir que los MF encuestados conocen la importancia de la sexualidad en la salud de las personas. Pese a ello, un escaso número de profesionales lo registra en su historia clínica. Presentamos el primer estudio realizado a nivel nacional en el ámbito de APS que aporta un enfoque integral sobre el abordaje de la sexualidad. Sí han sido publicados otros trabajos que exploran la sexualidad desde el punto de vista del VIH24, de otras infecciones de transmisión sexual4,7 o de las disfunciones sexuales25,26, pero no son estudios que aporten una visión global sobre cómo es atendida la sexualidad por los MF. En este sentido, nuestro estudio es relevante y pertinente, ya que solo conociendo lo que está ocurriendo realmente en nuestras consultas podremos mejorar.
Consideraciones éticasEl proyecto fue presentado y aprobado con evaluación favorable por la Comisión Central de Investigación de Atención Primaria de Salud en agosto de 2016. Los investigadores se comprometieron a respetar las normas éticas internacionales. En ningún momento se utilizaron datos de carácter personal, se trabajó siempre con datos anónimos. No se solicitó un consentimiento informado para participar en la encuesta, ya que se asume un consentimiento implícito al responderla. Se incidió en que la participación en el estudio era voluntaria.
FinanciaciónEl presente trabajo ha sido financiado por la Fundación para la Investigación e Innovación Biomédica de Atención Primaria (FIIBAP).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.