INTRODUCCIÓN
La migraña constituye uno de los tipos de cefalea de mayor prevalencia. Se trata de una condición, que afecta a hombres y mujeres jóvenes, en ocasiones altamente incapacitante, con una gran repercusión sobre la calidad de vida de los pacientes, responsable de una importante pérdida de días de trabajo y productividad, gran consumo de medicamentos y, por tanto, de un considerable coste económico. Por ser una patología cíclica y no ser causa de mortalidad, es a veces ignorada en los problemas de salud pública1.
Es una enfermedad de muy elevada prevalencia, que varía de unas series a otras, estimándose en un 17% en las mujeres y en 6% para los hombres2-4.
Para su diagnóstico se emplean unos criterios publicados en 1988 por la International Headache Society (IHS)5.
Clínicamente se caracteriza por la presentación recurrente de crisis de dolor autolimitadas en el tiempo, que duran entre 2 y 72 horas, asociadas a manifestaciones vegetativas (foto/sonofobia), trastornos afectivos como la ansiedad o la distimia y trastornos digestivos como las náuseas y los vómitos. En la migraña con aura se suman las manifestaciones de un déficit neurológico focal, frecuentemente visual.
Muchos de los pacientes reconocen la existencia de una serie de factores que favorecen o desencadenan el episodio agudo de migraña. Un adecuado conocimiento de los mismos podría ayudar a evitar un importante número de crisis de migraña.
En el siguiente trabajo revisamos y analizamos los factores precipitantes del episodio agudo de migraña en una serie de 50 pacientes.
MATERIAL Y MÉTODOS
Hemos estudiado 50 pacientes consecutivos, reclutados en una consulta de Neurología de un hospital de tercer nivel, que consultaban por cefalea y que fueron diagnosticados de migraña. Nuestro estudio puede incurrir en un sesgo de selección debido al medio en que fueron reclutados los pacientes, un hospital de tercer nivel, donde generalmente se valoran los casos más graves.
Para ser incluidos en nuestro estudio debían cumplir los siguientes requisitos: tener más de 18 años y padecer migraña, cumpliendo los criterios diagnósticos de la IHS5.
Todos los pacientes requeridos para la realización del estudio aceptaron participar.
Hemos interrogado sobre los factores precipitantes de las crisis. Éstos han sido agrupados en 7 grupos, para facilitar el estudio estadístico:
1) Los factores emocionales, que incluyen el estrés, alteraciones del estado de ánimo o el exceso de actividad mental.
2) Los factores físicos, que incluyen las luces brillantes o parpadeantes, los perfumes y olores intensos y el humo del tabaco.
3) Los factores tóxico-alimentarios, que incluye alimentos, el consumo de alcohol o de tabaco o café y la pérdida de alguna comida.
4) Los factores climatológicos, que incluye los cambios climatológicos y de estación, la presencia de luna llena o la exposición solar.
5) Los factores hormonales, como la menstruación, los anticonceptivos o el puerperio.
6) Las alteraciones del ritmo vigilia-sueño, que incluye el exceso de horas de sueño, la pérdida de horas de sueño o el fin de semana.
7) Otros, que incluye los traumatismos craneales y el exceso de actividad física.
El estudio estadístico se realizó con el programa informático NGSS-2000, empleando la prueba del *2. Se consideró significativo un valor p < 0,05.
RESULTADOS
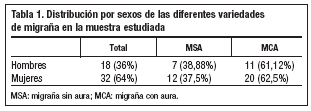
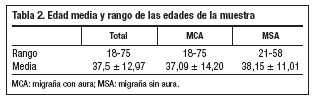
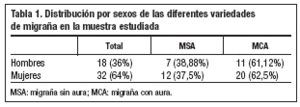
Nuestro estudio incluyó 19 pacientes (38%) con migraña sin aura (MSA) y 31 (62%) con migraña con aura (MCA). Un 38% de los pacientes son hombres y un 64% son mujeres (tabla 1). La edad media es de 37,5 ± 12,97 años (tabla 2).
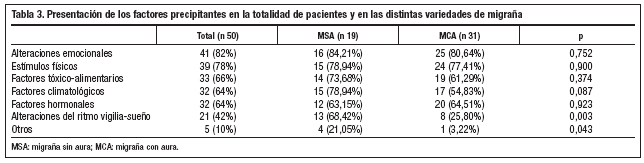
En la tabla 3 se presentan los factores desencadenantes recogidos.
Todos los pacientes con migraña refirieron al menos un factor desencadenante de la migraña, con excepción de 4 con MCA y 2 con MSA. Cuando se realizó la comparación de ambos grupos, no se encontraron diferencias significativas.
Los factores más frecuentemente recogidos fueron: las alteraciones mentales, incluyendo el estrés; los estímulos físicos como las luces brillantes o parpadeantes o los olores, y los factores alimentarios, como determinados alimentos o la pérdida de alguna comida.
Los factores hormonales, incluyendo la menstruación o los anticonceptivos hormonales, actuaron desencadenando la crisis de migraña en todas las mujeres de nuestra serie.
Cuando se realiza el estudio estadístico, entre los distintos grupos, para las alteraciones emocionales, los estímulos físicos, los factores tóxico-alimentarios, los climatológicos y los hormonales, no se encuentran diferencias significativas, excepto en las alteraciones del ritmo vigilia-sueño y el grupo de otros (p < 0,05). Estos desencadenantes son más frecuentes en pacientes con MSA.
Un total de 12 pacientes (24%) reconocieron la ingesta etílica como desencadenante de la crisis. De ellos, 7 (36,84%) sufren MSA y 5 (16,12% MCA). En el estudio estadístico no se encuentran diferencias significativas.
Siete pacientes (14%) manifiestan que el tabaco desencadena los episodios agudos de migraña. De ellos, 2 (10,52%) sufren MSA y 5 (16,12%) MCA. El estudio comparativo entre ambos grupos tampoco muestra diferencias significativas.
DISCUSIÓN
La crisis de migraña es el resultado final de una cadena de acontecimientos que conducen a la precipitación del síndrome clínico agudo6. Entre los eventos que ocurren en este tiempo, los factores precipitantes son los que han llamado más la atención. Un adecuado reconocimiento de los factores precipitantes en la migraña podría ayudar a estos pacientes a evitar una gran cantidad de crisis de migraña.
Linet y Stewart1 dividieron los factores de riesgo de la migraña en dos categorías: iniciadores y promotores. Los factores iniciadores incluyen rasgos fisiológicos o genéticos presentes en el nacimiento o mucho tiempo antes del inicio de la migraña y predisponen al sujeto a padecer esta alteración, pero por sí mismos no son suficientes para provocar una crisis. Los factores promotores incluyen la exposición del sujeto a determinados factores exógenos, que preceden en días u horas al inicio de la crisis, interaccionando con los factores iniciadores.
Blau propone que cualquier estímulo que pueda generar una cefalea puede desencadenar una crisis de migraña en un individuo predispuesto7. En su estudio, además, este autor demostró una disminución del 59% de las crisis al evitar estos factores.
En nuestro estudio, los desencadenantes más frecuentemente recogidos son el estrés y otras alteraciones emocionales, los estímulos sensoriales como las luces brillantes, la ingesta de determinados alimentos o de alcohol y, en las mujeres, la menstruación y la ingesta de anticonceptivos hormonales orales. Un 56% de los pacientes manifestó un cierto grado de estacionalidad en la presentación de la migraña, siendo la primavera la estación más frecuentemente implicada. Estos resultados, en general, están en concordancia con otros estudios publicados6,8,9.
Además un 88% de los pacientes refirió tener al menos un factor desencadenante. Esta elevada frecuencia de factores precipitantes encontrados coincide con resultados publicados en otras series7-9.
En el estudio estadístico se encontraron diferencias significativas en las alteraciones del ritmo sueño-vigilia, que incluye tanto la pérdida de horas de sueño como el aumento, así como los cambios de horario, y el grupo de otros formado por traumatismos craneoencefálicos y el exceso de actividad física, significativamente más frecuentes en pacientes con MSA. Otros estudios han demostrado que los traumatismos craneales actúan como desencadenante de la crisis de MSA con mayor frecuencia, y una mayor tendencia a la estacionalidad en la MCA8. Este último resultado no se ha encontrado en nuestro estudio.
Entre los factores precipitantes cabe hacer una mención especial al consumo de alcohol y de tabaco y al ciclo menstrual y los anticonceptivos hormonales orales, por lo sencillo que resulta su reconocimiento y por tanto la posibilidad de evitarlo, o al menos anticiparse.
La relación de la ingesta de alcohol como precipitante de cefaleas vasculares ha sido descrita por diversos autores. Para algunos, está en relación con la producción de una vasodilatación y para otros con una disminución en la recaptación de serotonina7,10. La cefalea aparece generalmente entre 35 y 45 minutos después de la ingesta etílica y es diferente de la cefalea que aparece en personas no migrañosas y que forma parte del "síndrome de la resaca". En la serie de Galiano et al8, un 20,1% de los pacientes identificaron la ingesta de bebidas con alcohol como precipitantes de sus crisis de migraña. En nuestra serie hemos encontrado 12 pacientes que reconocen este desdencadente, más frecuente en pacientes con MSA, pero que no es significativo.
El consumo de tabaco es uno de los factores que se ha asociado con una mayor frecuencia de aparición de migraña y otras cefaleas, pero la causa no ha sido bien estudiada. En el trabajo publicado por Olivé et al11, sobre cefaleas inducidas por marcas de tabaco, todas las cefaleas, incluyendo la migraña, desaparecieron al dejar de fumar o cambiar de marca de tabaco. Los autores sugieren que probablemente existan sustancias con receptores específicos en el parénquima cerebral o las arterias cerebrales que generen la cefalea en relación con unos tipos de tabaco y no con otros. En nuestra serie hemos recogido 7 pacientes que refieren este desencadenante, más frecuente en pacientes con MCA, pero no significativo en el estudio estadístico.
Es conocido que la patología migrañosa predomina en mujeres y que la diferenciación por sexos se produce en la pubertad12. Se habla de migraña menstrual cuando los ataques ocurren desde dos días antes de la menstruación hasta el segundo, tercer o último día de la misma. El porcentaje de pacientes con migraña que sufren migraña menstrual asociada a ataques fuera de la menstruación oscila entre el 24% y el 56%13. La migraña menstrual pura (en ausencia de ataques en otros momentos del ciclo) la padecen un 7,2% de las pacientes con migraña14. La influencia de los anticonceptivos hormonales orales sobre la migraña es variable. Un empeoramiento de la frecuencia y/o intensidad de las crisis se ha recogido en un 18% al 59% de los casos. Entre un 30% al 40% de las mujeres refieren ausencia de cambios o incluso mejoría 15. En nuestro estudio, todas las mujeres han referido al menos un factor hormonal, bien la menstruación o bien los anticonceptivos hormonales, como desencadenante de la crisis de migraña.
En conclusión, los factores desencadenantes más frecuentemente recogidos en nuestra serie son los emocionales y los estímulos físicos, lo cual coincide con otras series publicadas. Hemos recogido diferencias significativas con relación a las alteraciones del ritmo vigilia-sueño, los traumatismos craneales y el exceso de actividad física, que son más frecuentes en relación con la MSA. Queremos insistir en la necesidad de un correcto reconocimiento de los factores precipitantes de la migraña. Los profesionales de la medicina que tratan a estos pacientes pueden ayudar a los mismos a un mejor conocimiento de su enfermedad, interrogando sobre situaciones o hábitos de vida que pueden actuar como desencadenantes y que al propio paciente le pueden haber pasado desapercibidos. La calidad de vida del enfermo puede experimentar una notable mejoría.