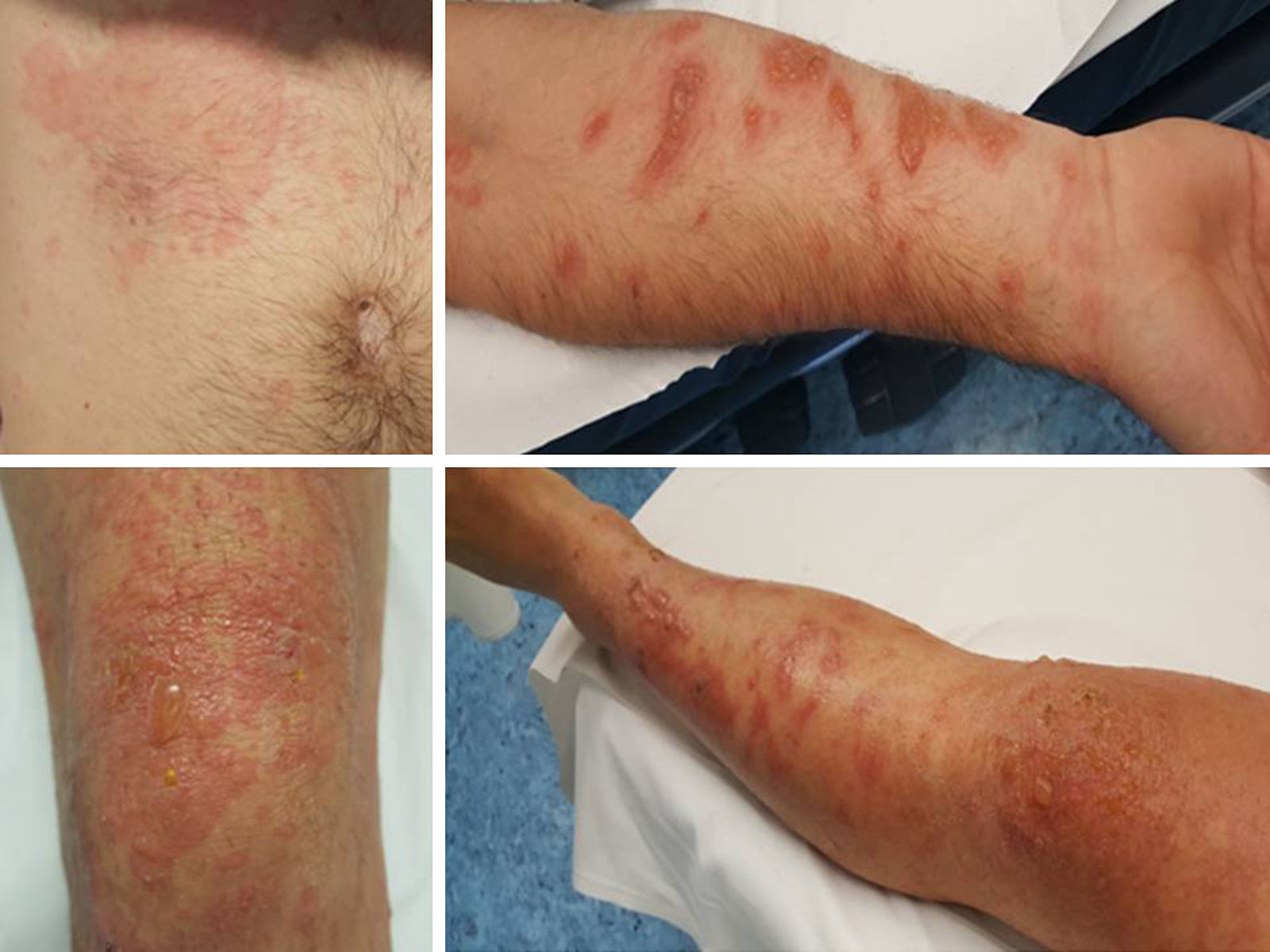
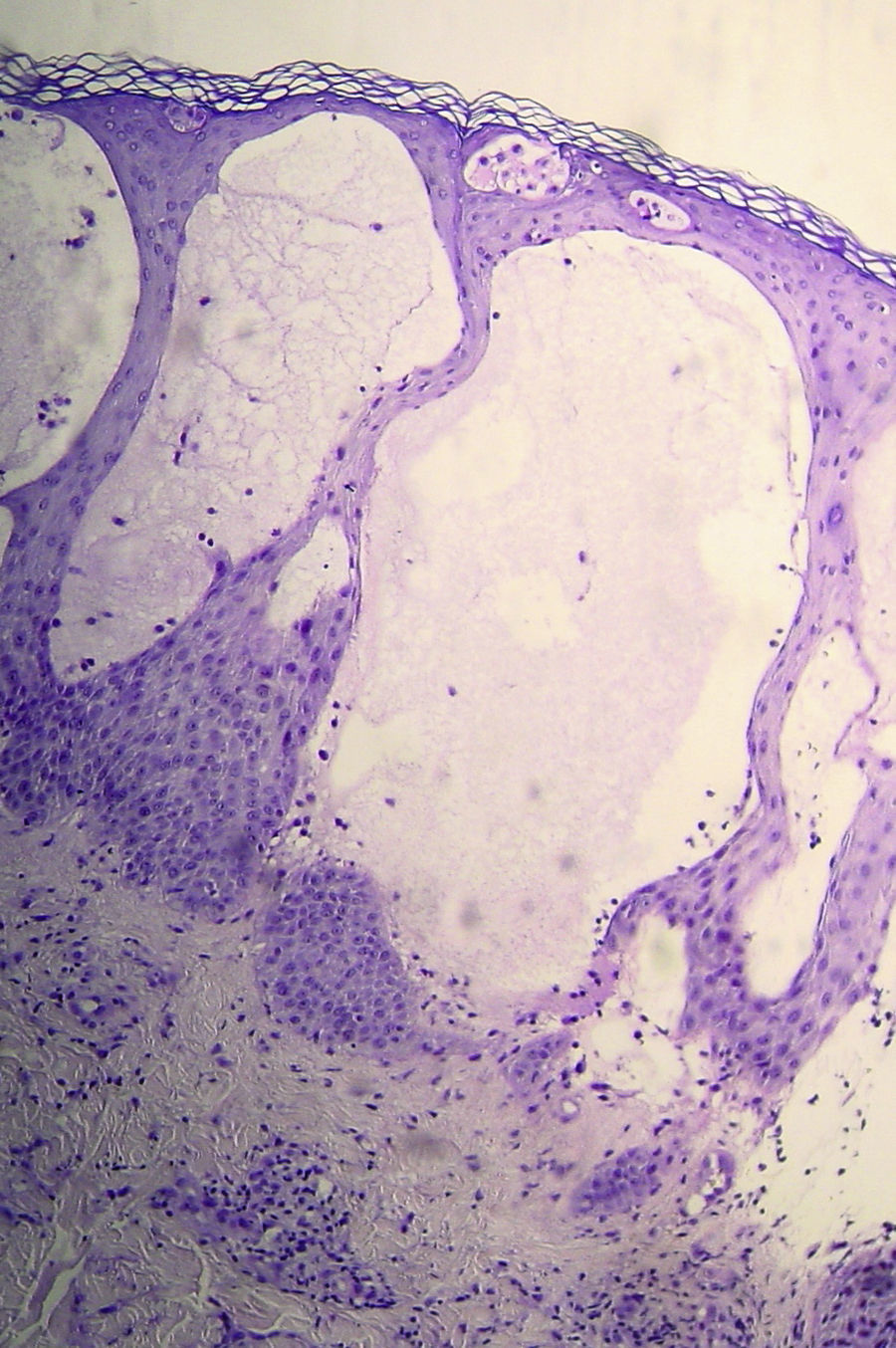
Varón de 33 años que consulta en Urgencias por la aparición de una erupción vesiculosa sobre base eritematosa en hipocondrio y flanco derechos, distribuida por territorio metamérico a nivel D8, acompañada de prurito y dolor. Con la sospecha de herpes zóster se le realiza estudio analítico general —que resulta normal— y serologías para virus, y se inicia tratamiento con aciclovir oral (800mg cada 6h). A los 7 días del inicio del cuadro, y ante la ausencia de mejoría con el tratamiento recomendado, el paciente acude a nuestra consulta de Atención Primaria. En ese momento mantiene aceptable estado general y destacan un gran número de lesiones vesiculosas y ampollosas con base eritematosa y contenido seroso que afectan a la parte anterior del tronco, y ahora también a las extremidades (fig. 1), pero respetan las mucosas. El resto de la exploración física resulta normal, y en la anamnesis dirigida el paciente señala haber estado en su jardín 2 días antes del inicio de las lesiones, podando una planta enredadera en horario de máxima exposición a la luz solar y cubierto tan solo por un bañador, teniendo por tanto expuestos el tronco y las extremidades. Este dato, junto con el aspecto de las lesiones, resulta determinante para establecer la sospecha de fitofotodermatitis, por lo que realizamos la biopsia de una de las lesiones en el área de cirugía menor, tomamos muestras de su exudado para cultivo e iniciamos tratamiento corticoideo tópico (betametasona) y oral (prednisona 30mg diarios) por la extensa afectación. Siete días después, el paciente es citado en nuestra consulta para revisión y acude habiendo experimentado una notable mejoría, con desaparición de las lesiones vesiculoampollosas, apreciando en la ubicación de las mismas unas máculas eritematovioláceas residuales. El resultado final de las serologías y cultivos del exudado es negativo y la biopsia informa de dermatitis ampollosa subepidérmica compatible con erupción polimorfa lumínica (fitofotodermatitis) (fig. 2) sin apreciar signos de penfigoide ampolloso. La evolución final es satisfactoria, desapareciendo las lesiones por completo y quedando el paciente asintomático.
DiscusiónLa fitodermatosis es una dermatosis causada por plantas, generalmente por contacto directo con ellas, aunque puede ocurrir sin existir este. Cuando se asocia a la exposición solar, se denomina fitofotodermatitis1 en un fenómeno conocido ya por los antiguos egipcios y descrito hace más de 3.000 años2. La mayoría de las plantas que pueden causar fitofotodermatitis pertenecen a las familias de las Rutaceae (como la lima o el limón), Apiaceae (umbelliferous), Fabaceae (leguminosas) y Moraceae1, aunque existen muchas otras familias de plantas capaces de causar esta enfermedad. Estas plantas contienen furocumarinas o psoralenos (principalmente 5-methoxypsoralen y 8-methoxypsoralen), que desencadenan una erupción fototóxica cuando se activan por exposición a la radiación ultravioleta A (320 a 400nm) después del contacto con la piel desprotegida. Al unirse a ARN y ADN, estos psoralenos activados inducen inflamación y daño en la membrana celular1-4. Las lesiones agudas típicas son áreas eritematosas irregulares, y a veces vesículas y bullas, con una marcada separación entre la piel lesionada y la no afectada. El prurito puede acompañar a las lesiones, pero no ocurre así siempre1,3.
El diagnóstico de la fitodermatitis es eminentemente clínico, si bien la histología puede ser necesaria en caso de dudas diagnósticas. Resulta fundamental realizar una anamnesis dirigida y conocer el aspecto típico de las lesiones para establecer un diagnóstico de sospecha.
Las lesiones no aparecen de forma inmediata, sino que comienzan a aparecer horas o incluso días después de la exposición, lo que dificulta el diagnóstico especialmente en niños cuyo contacto accidental en un parque puede no ser recordado3,5. No es necesaria una sensibilización previa para que ocurra la erupción vesiculosa ya que no se trata de una reacción inmunológica sino de contacto6,7. En ocasiones, la formación de ampollas puede llegar a ser muy llamativa simulando grandes quemaduras. Lo habitual es que conforme las lesiones cicatrizan, son reemplazadas por máculas pigmentadas que pueden tardar semanas o incluso meses en desaparecer3.
El diagnóstico diferencial de la fitofotodermatitis debe realizarse con las dermatitis alérgicas (sobre todo de contacto), enfermedades ampollosas (pénfigo, penfigoide, etc.), infecciones por virus (herpes simple y varicela zóster), infecciones de piel y partes blandas (celulitis), micosis, quemaduras y síndrome de Stevens-Johnson o necrólisis epidérmica tóxica (aunque en este caso existe afectación mucosa).
En cuanto al tratamiento, para prevenir la aparición de lesiones en caso de contacto con plantas fototóxicas, la primera medida recomendada es el lavado de la piel. En las siguientes 48-72h debe evitarse la exposición a la luz solar y a las condiciones húmedas (bañarse o nadar)1,3. En caso de que las lesiones aparezcan, el tratamiento se basa en el control del dolor y la inflamación con antiinflamatorios y analgésicos, curas locales de las lesiones y corticoides tópicos para reducir la inflamación. En casos graves, con más del 30% de la superficie corporal afectada o con zonas de necrosis, puede llegar a ser necesario el uso de corticoides sistémicos e incluso el ingreso hospitalario2.
El médico de Atención Primaria es con frecuencia el primero en atender a pacientes con cualquier proceso dermatológico y con frecuencia existen importantes demoras hasta la valoración por un especialista en Dermatología. Una anamnesis dirigida es fundamental, y en ocasiones la única herramienta necesaria para emitir un diagnóstico de sospecha e iniciar un tratamiento adecuado. Conviene que el médico de Atención Primaria conozca la naturaleza de la mayor parte de las lesiones cutáneas y su tratamiento, detectando de forma precoz aquellas que resultan graves o precisan tratamiento urgente, evitando la utilización de fármacos no eficaces y potencialmente tóxicos —como en nuestro caso— y el consumo innecesario de recursos en forma de visitas repetidas a Urgencias, Atención Primaria y/o especialistas3,8.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.