El objetivo de este estudio fue analizar el impacto de la baja adherencia terapéutica (AT) y la inercia terapéutica de los profesionales (IT) sobre el mal control glucémico y de los factores de riesgo cardiovasculares en personas con DM2.
Material y métodosEstudio transversal realizado en atención primaria. Se incluyeron 320 personas con DM2. Se valoró si cumplían los objetivos de control (HbA1c≤7%, PA≤130/80mmHg, LDL≤100mg/dl). Se consideró falta de AT la retirada de farmacia <80% de las recetas prescritas e IT la no modificación del tratamiento en personas mal controladas.
ResultadosPresentaron buen control de HbA1c, PA y cLDL el 62,5, el 40,9 y el 35,9%, respectivamente. Las personas mal controladas presentaron cifras de AT menores y la IT no se relacionó con la AT. En sujetos mal controlados para HbA1c, presentaban IT el 25,8%, el 24,8% mala AT y el 11,9% estaban afectados por ambos comportamientos. Para cLDL, el 3,6% presentaban mala AT, el 70,4% IT y el 16,0% mala AT e IT (p<0,001). Respecto a la PA, el 3,5% tenían mala AT, el 54,6% IT y el 21,5% presentaban mala AT e IT (p<0,01).
ConclusionesLa falta de AT y la IT han estado implicadas en un porcentaje elevado de personas con DM2 mal controladas. La IT ha resultado de gran relevancia en el presente estudio.
The purpose of this study was to analyse both the impact of low therapeutic adherence (TA) and therapeutic inertia (TI) on poor blood glucose control and on risk factors for heart disease in patients with DM2.
Material and methodsA cross-sectional study was conducted in a Primary Halth Care centre. A total of 320 patients with DM2 were included and an assessment was made of control goals (HbA1c≤7%, blood pressure ≤130/80mmHg, and LDL-cholesterol≤100mg/dl). A pharmacy retrieval <80% was considered as a lack of TA and the non-modification of treatment in badly controlled patient as TI.
ResultsThe percentage of patients with good control of HbA1c, blood pressure and LDL-cholesterol was 62.5%, 40.9%, and 35.9%, respectively. Lower figures of TA were present in poorly controlled patients, and TI was not found to be related to TA. In the patients with poor HbA1c control, 25.8% had TI, 24.8% poor TA, and 11.9% had both of them. As regards LDL-cholesterol, 3.6% presented poor TA, 70.4% showed TI, and 16% with poor TA and TI (P<.001). As for blood pressure, 3.5% of patients had poor TA, 54.6% had TI, and 21.5% of them had poor TA as well as TI (P<.01).
ConclusionsLack of therapeutic adherence and therapeutic inertia were found in a high percentage of poorly-controlled DM2 patients with bad control. Therapeutic inertia was found to be of great relevance in this study.
Las actuales Guías de Práctica Clínica (GPC)1 recomiendan el control glucémico y de los factores de riesgo cardiovascular, como la presión arterial (PA) y los lípidos, en las personas con diabetes tipo2 (DM2) para disminuir complicaciones macro y microvasculares y mortalidad. El grado de control de las personas con diabetes está muy lejos de lo deseable, a pesar de tener a nuestro alcance cada vez mayor número de fármacos para el tratamiento de la glucemia, de la PA y de los lípidos. En un estudio realizado en nuestro entorno2 solo el 56,1% de los pacientes habían conseguido alcanzar los objetivos de hemogobina A1c (HbA1c) ≤7%, el 37,9% los objetivos para el colesterol LDL (cLDL) ≤100mg/dl y el 31,7% los objetivos de PA≤130/80mmHg. En el National Health and Nutrition Examination Surveys (NHANES)3 estas cifras eran del 52,5, del 56,2 y del 51,1%, respectivamente, para los mismos valores.
Las razones por las que muchos pacientes no alcanzan los objetivos adecuados son múltiples y complejas. Entre las causas que se relacionan con el mal control en las personas con DM2 se han descrito, entre otras, la falta de adherencia terapéutica (AT) y la inercia terapéutica de los profesionales (IT)4. Las personas con DM2 están sometidas a tratamientos cada vez más complejos para el control de una patología, muchas veces asintomática, cuyo impacto aparecerá a largo plazo. Con frecuencia muestran una baja adherencia a las prescripciones médicas como la dieta, el ejercicio y el tratamiento, sobre todo si este les parece complicado o dudan de su eficacia. A pesar de que la medicina basada en la evidencia recomienda al médico iniciar y ajustar tratamientos para llegar lo más rápidamente posible a los objetivos de control establecidos en las guías1, es frecuente que se produzca la IT, es decir, el retraso injustificado en el inicio o la intensificación de los tratamientos5. Para controlar la diabetes con eficacia y eficiencia se precisa una estrecha colaboración entre los profesionales médicos y sus pacientes. La falta de AT y la IT son responsables de múltiples fracasos de los tratamientos en la práctica clínica y representan, por tanto, un importante problema de salud pública, por las consecuencias graves tanto para el individuo como para la sociedad6.
El objetivo de este estudio fue analizar el impacto de la baja AT y la IT sobre el mal control glucémico y de algunos factores de riesgo cardiovasculares, PA y cLDL, en personas con DM2.
Material y métodosLa metodología del estudio se ha descrito previamente7,8. A modo de resumen, se trata de un estudio transversal realizado entre octubre de 2008 y febrero de 2010, en Martorell (Barcelona), en un centro de atención primaria urbano que en ese momento daba cobertura a 26.446 habitantes.
El centro tenía registrados 1.657 personas con DM2 en el momento del estudio. Se realizó un muestreo estratificado de los 14 cupos médicos del centro, ponderado por el número de personas diabéticas diagnosticadas en cada cupo. Se incluyeron 320 sujetos de ambos sexos diagnosticados de DM2 con historia clínica en el centro y que dieron su consentimiento de forma oral para participar en el estudio. Se excluyeron aquellos a los que no fue posible localizar y a los que no se consideraban activos en el centro por no haber acudido en el último año y no retirar la medicación crónica prescrita.
Se diseñó un formulario ad hoc para recoger los datos a partir de la historia clínica informatizada y se registraron aquellos que correspondían a las visitas del año anterior a la fecha de cumplimentación. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Variables de estudioVariables del pacienteDatos sociodemográficos, PA (último registro en la historia clínica), parámetros de laboratorio (glucemia basal, HbA1c, triglicéridos, colesterol total y sus fracciones en la última analítica), presencia de factores de riesgo cardiovascular (HTA y dislipemia). Se consideró que un paciente era hipertenso y/o dislipémico si constaba el diagnóstico en la historia clínica.
Variables farmacológicasClase y subgrupo de tratamientos antidiabéticos, antihipertensivos e hipolipemiantes prescritos.
Adherencia terapéuticaEl programa de gestión de la historia clínica electrónica, a través del historial farmacoterapéutico del paciente, permite conocer la cantidad de envases retirados de la oficina de farmacia durante el último año. El porcentaje de adherencia de cada fármaco se obtuvo del cociente entre el total de dosis retiradas de farmacia en el último año y el total de dosis prescritas según la historia clínica. Se consideró falta de AT para fármacos antidiabéticos, hipolipemiantes y antihipertensivos cuando la media de la AT para todos los fármacos de cada familia era <80%.
Inercia terapéuticaSe valoró si se cumplían los objetivos de control de HbA1c, cLDL y PA según la última analítica y el último registro de PA realizados en el año previo. Se consideró buen control los siguientes valores: HbA1c≤7%, cLDL≤100mg/dl y PA≤130/80mmHg9. En caso de no cumplir algún objetivo, se revisó la historia clínica para comprobar si a posteriori se había modificado el tratamiento, bien añadiendo fármacos nuevos, aumentando la dosis de los ya prescritos o cambiando a otros fármacos diferentes. Se consideró IT cuando el paciente presentaba mal control de HbA1c, de cLDL o de PA y no se había modificado el tratamiento correspondiente.
Análisis estadísticoSe realizó un análisis descriptivo de todas las variables incluidas en el cuestionario. Las variables categóricas se representaron mediante el número de casos con respuesta en cada categoría de la variable y el porcentaje asociado, mientras que las variables continuas se resumieron con la media, la desviación estándar y el número de casos válidos.
Se realizó un análisis descriptivo en función de la AT y la IT. Se utilizó la prueba de χ2 para comparar variables de tipo categórico y la prueba t de Student para datos independientes para comparar las variables continuas.
ResultadosSe incluyeron 320 personas con diabetes, de las que el 53,4% (171) eran hombres. La edad media de los participantes en el estudio fue de 67,5años (DE10,7), siendo las mujeres significativamente de mayor edad (69,27años; DE10,7) que los hombres (p=0,007). El 81,6% de los pacientes presentaban diagnóstico de hipertensión, el 77,5% de dislipemia y el 49,6% de obesidad. Entre otros factores de riesgo, el 14,7% eran fumadores activos y el 31,9% de los pacientes tenían antecedentes de enfermedad cardiovascular.
Presentaron buen control de HbA1c, PA y cLDL el 62,5, el 40,9 y el 35,9%, respectivamente. En la tabla 1 se describen los valores de PA y de los análisis registrados durante el estudio.
Descripción de los valores analíticos y exploratorios de la muestra; media (DE)
| Total | Pacientes mal controlados | Pacientes bien controlados | |
|---|---|---|---|
| Glucemia basala | 142,9 (44,2), n=299 | 175,5 (51,4), n=101 | 126,8 (28,9), n=198 |
| Hemoglobina glucosiladaa | 6,87 (1,4), n=301 | 8,46 (1,30), n=101 | 6,07 (0,59), n=200 |
| PASb | 134,7 (14,7), n=303 | 144,1 (11,4), n=172 | 122,3 (7,9), n=131 |
| PADb | 75,3 (8,8), n=303 | 78,1 (8,6), n=172 | 71,5 (7,5), n=131 |
| Colesterol totalc | 185,9 (37,0), n=302 | 205,9 (26,7), n=169 | 153,9 (22,1), n=115 |
| Colesterol HDLc | 47,9 (11,3), n=282 | 49,3 (11,8), n=168 | 45,9 (10,2), n=113 |
| Colesterol LDLc | 111,9 (31,7), n=284 | 132,0 (23,8), n=169 | 82,3 (13,1), n=115 |
| Triglicéridosc | 135,6 (85,5), n=284 | 138,9 (88,5), n=167 | 126,5 (66,6), n=113 |
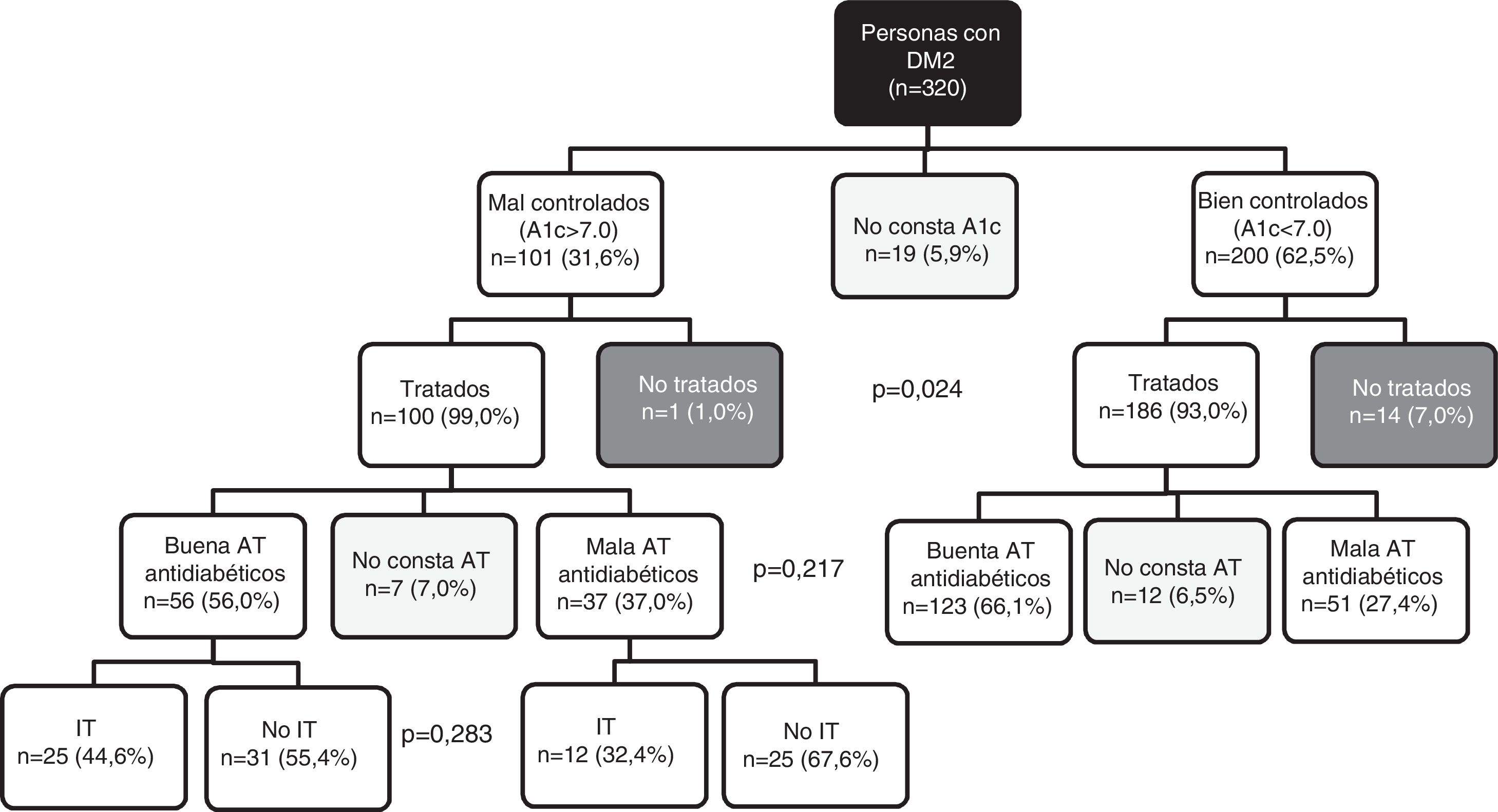
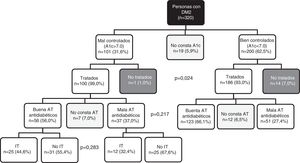
En la figura 1 se presenta el grado de control para la HbA1c, así como la AT y la IT que afecta a estos pacientes. El 7% de los pacientes con buen control no recibían tratamiento antidiabético, respecto al 1% de los pacientes mal controlados (p=0,024). Las personas con diabetes que tenían buen control presentaron mejor AT a los antidiabéticos orales, si bien no se alcanzó la significación estadística (66,1% frente a 56,0%; p=0,217). Entre los pacientes mal controlados no se encontraron diferencias estadísticamente significativas para estar afectos de IT en función de si presentaban buena o mala AT (44,6% frente a 32,4%; p=0,283).
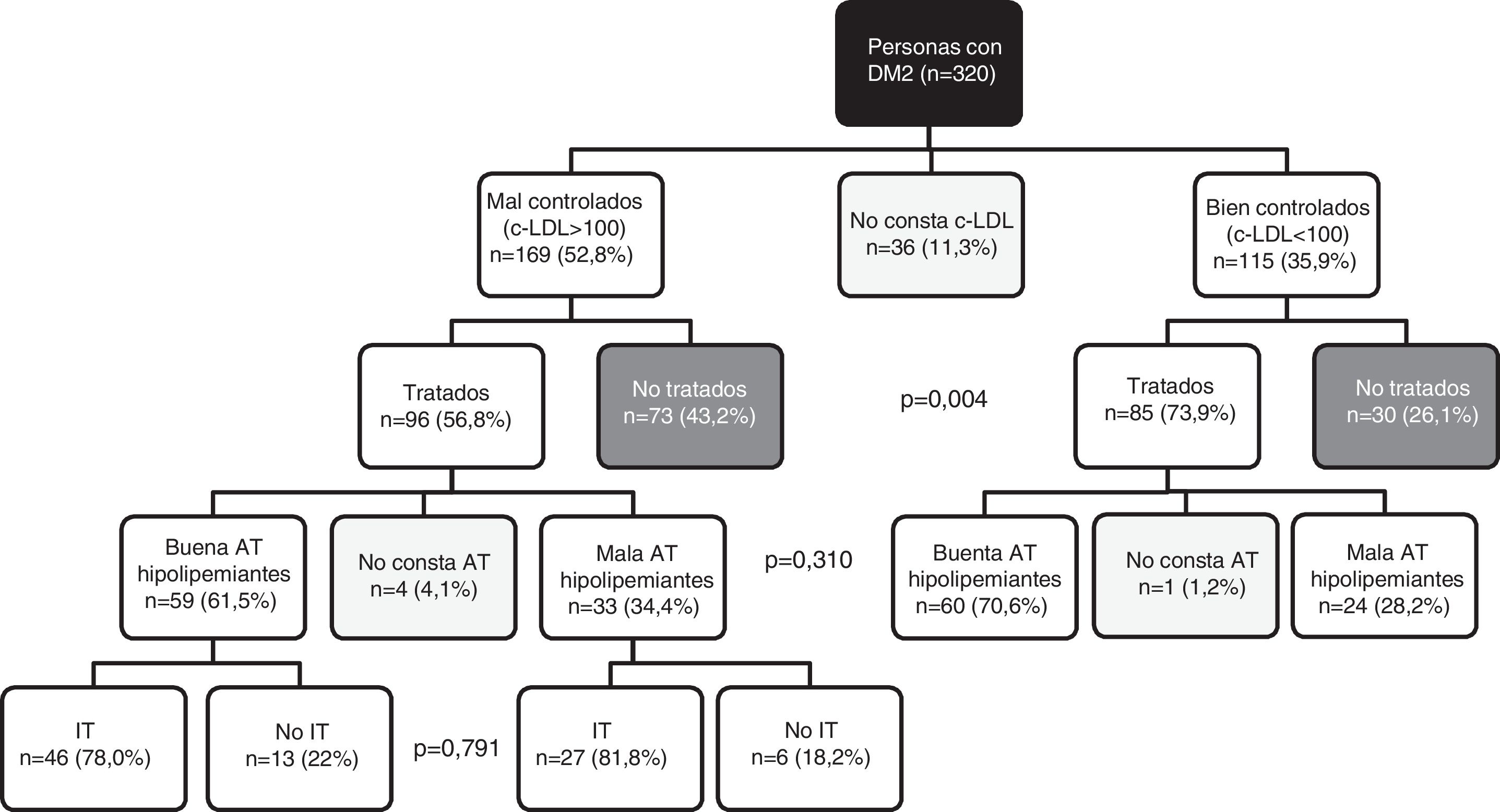
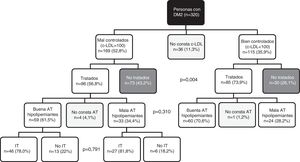
Por lo que respecta al control lipídico (fig. 2), el 43,2% de los sujetos con mal control no recibían tratamiento hipolipemiante, respecto al 26,1% de los bien controlados (p=0,004). Las personas tratadas con buen control mostraron una AT a los fármacos hipolipemiantes superior que las que presentaban mal control (70,6% frente a 61,5%; p=0,310). No se encontró diferencia significativa, respecto a la relación entre la IT y el grado de AT, entre los pacientes mal controlados (p=0,791).
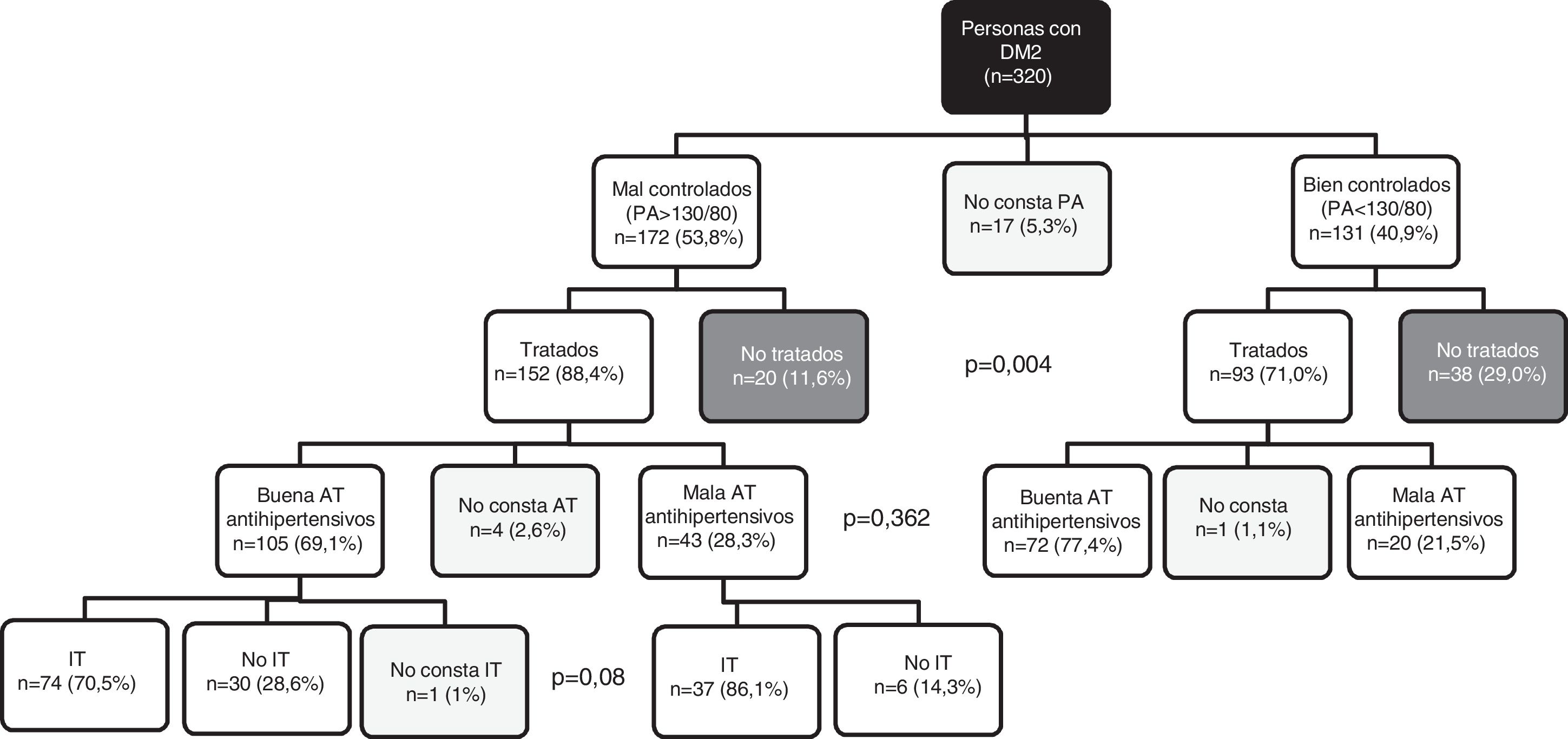
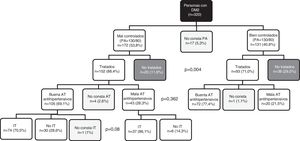
No recibían tratamiento antihipertensivo el 29% de los pacientes con buen control de la PA y el 11,6% de los mal controlados (p=0,004) (fig. 3). Las personas con diabetes con mal control mostraron una AT a los fármacos antihipertensivos inferior a los que presentaban buen control (69,1% frente a 77,4%; p=0,362). En los casos mal controlados no se detectó que la IT estuviera significativamente relacionada con la AT (p=0,08).
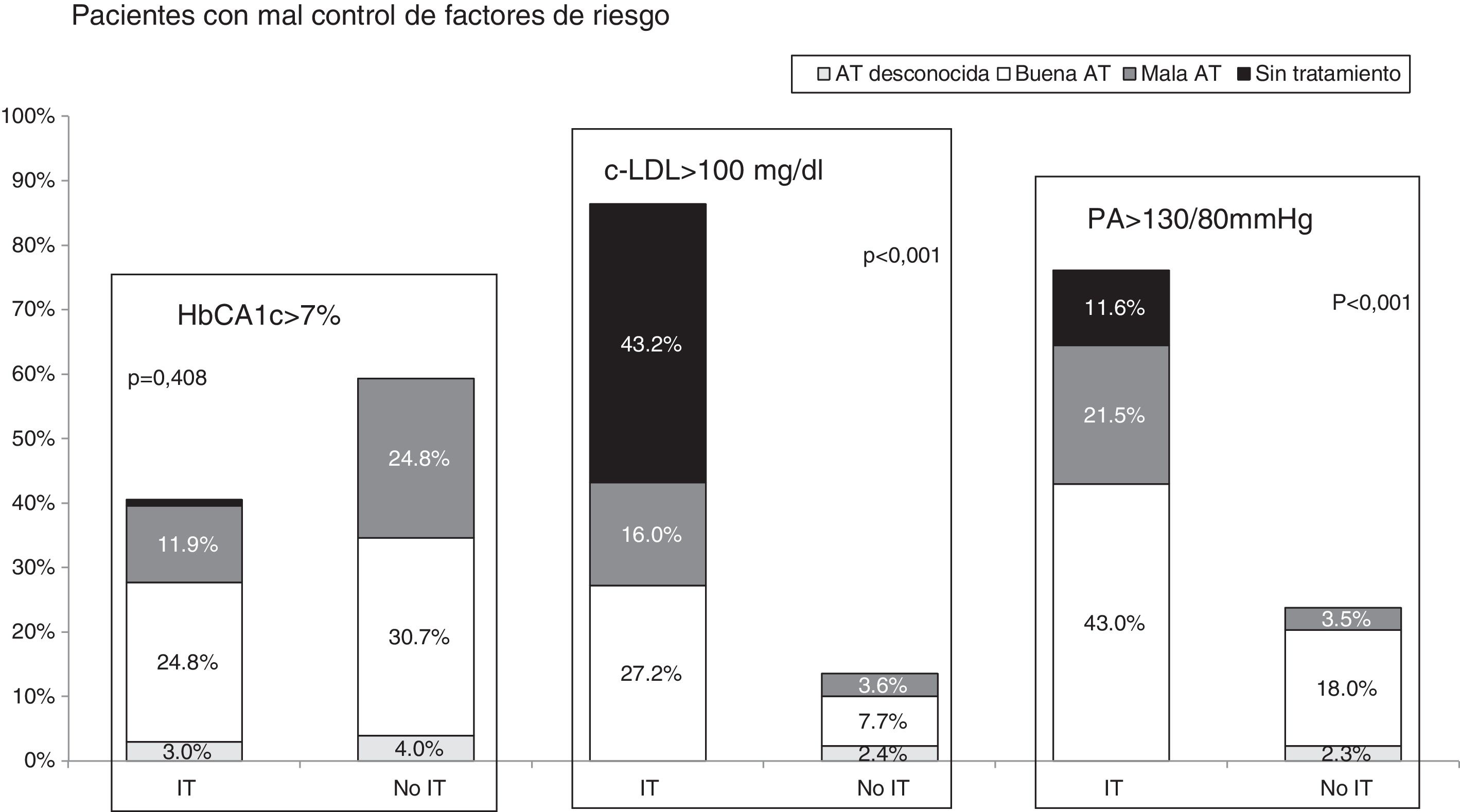
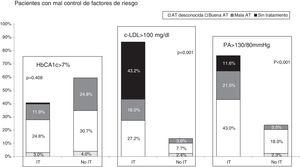
Al analizar los sujetos mal controlados (fig. 4) se encontró que, para la HbA1c, el 25,8% estaban afectos solo de IT y el 24,8% solo de mala AT, estando afectados por ambos comportamientos el resto (11,9%). Respecto al control lipídico, el 3,6% presentaban mala AT, el 70,4% estaban afectados por IT y el 16,0% presentaban mala AT e IT (p<0,001). En relación con el control de la PA, el 3,5% de los pacientes mal controlados presentaban mala AT exclusivamente, mientras que el 54,6% estaban afectos solo de IT y el 21,5% presentaban mala AT y estaban afectos de IT (p<0,01).
DiscusiónEn el presente estudio se revisó cada una de las historias clínicas de los sujetos incluidos, valorando el grado de control glucémico, lipídico y de la PA, así como el grado de AT e IT para analizar el impacto que tenían en cada caso.
Los resultados más importantes encontrados han sido que en pacientes mal controlados la falta de AT estaba presente con o sin IT en el 37,0, el 34,4 y el 28,3% para fármacos hipoglucemiantes, hipolipemiantes y antihipertensivos, respectivamente, mientras que la IT en cualquiera de sus formas fue del 40,6, del 86,4 y del 76,2% en pacientes con mal control glucémico, lipídico y de la PA.
El grado de control encontrado en nuestro estudio en personas con diabetes es similar al de trabajos realizados en nuestro entorno2. Sin embargo, llama la atención el escaso control para la PA y los lípidos, siendo estas cifras más elevadas que las referidas en estudios realizados en otros países3.
Existe un mayor porcentaje de pacientes bien controlados que no utilizan fármacos para el control glucémico y de la PA; probablemente son pacientes controlados solamente con estilos de vida, no siendo así para el cLDL.
Los pacientes con buen control para HbA1c, PA y cLDL presentaban mejor AT para las respectivas familias de fármacos que los pacientes mal controlados, lo que parece lógico, teniendo en cuenta que los fármacos se utilizan para el control de los factores de riesgo.
La falta de AT en pacientes mal controlados estaba implicada, con o sin IT, en el 37,0, el 34,4 y el 28,3% para fármacos hipoglucemiantes, hipolipemiantes y antihipertensivos, respectivamente. En un estudio realizado en Estados Unidos por Schmittdiel et al.10 con un diseño y cifras de control similares al nuestro, la falta de adherencia estaba presente en el 23, el 21 y el 20% para los tres grupos de fármacos.
Entre los pacientes bien controlados existía un grupo que presentaba mala AT a los tratamientos prescritos, siendo estas cifras del 27,4, del 28,2 y del 21,5% para los fármacos hipoglucemiantes, hipolipemiantes y antihipertensivos, lo que probablemente se deba a un exceso de tratamiento de las condiciones estudiadas, si bien se desconocen los motivos exactos. Farmer et al.11 justifican este fenómeno considerando que los pacientes que son persistentes a los tratamientos, si bien de forma discontinua, también obtienen beneficio en el control, aunque este sea en menor grado que si son correctamente adherentes.
Al analizar la inercia clínica, considerada esta como la no realización de actividades recomendadas para el control de los pacientes, se encontró que no tenían ninguna determinación de HbA1c, cLDL y PA el 5,9, el 11,3 y el 5,3%, respectivamente, si bien eran pacientes que habían sido visitados en consulta durante el último año.
Existe un porcentaje elevado de pacientes con mal control y que no tienen prescripción de tratamiento (IT para inicio de tratamiento), siendo estas cifras del 1,0% para HbA1c, del 11,6% para la PA y del 43,2% para el cLDL. El porcentaje tan elevado de pacientes mal controlados sin indicación de tratamiento para el control del cLDL probablemente podría justificarse por la diferencia entre las directrices de las GPC internacionales (objetivo de control de cLDL≤100mg/dl)9 y las cifras recomendadas por la guía del Institut Català de la Salut (ICS)12, que recomienda objetivos de cLDL <100mg/dl en prevención secundaria y <130mg/dl en prevención primaria.
Un elevado número de sujetos con mal control que presentaban buena AT no tuvieron intensificación del tratamiento, siendo estas cifras del 25, del 47,9 y del 48,7% para HbA1c, cLDL y PA. Schmittdiel et al.10 hallaron falta de intensificación en el 30, el 47 y el 36%, respectivamente, en pacientes adherentes. El grado de IT para intensificar tratamientos en personas mal controladas, independientemente de la AT que presentaron, fue del 39,6, del 43,2 y del 64,53% para HbA1c, cLDL y PA.
La IT en cualquiera de sus formas (para inicio o intensificación de tratamientos o bien asociada a mala AT) estaba presente en el 40,6% de los sujetos con mal control glucémico. Para el control lipídico, la IT afectaba al 86,4% de las personas mal controladas. En los casos que no han conseguido el objetivo de control para la PA, la IT (76,2%) también fue mucho más importante que la falta de AT.
Al evaluar la relación entre la intensificación de los tratamientos por parte de los profesionales y el grado de AT de los pacientes no se ha encontrado ninguna relación para ninguna de las condiciones estudiadas. Parece que los profesionales no tienen en cuenta el grado de AT de los pacientes para intensificar tratamientos, si bien a veces se registra en la historia clínica la falta de AT del paciente como justificación de la no intensificación del tratamiento13, aunque pocas veces se valora la AT de manera objetiva. Hemos encontrado escasa bibliografía en la que se valore de manera conjunta el peso de la falta de AT y la IT de los profesionales en pacientes mal controlados. Únicamente algunos trabajos con resultados dispares relacionan la IT con el grado de AT. Grant et al.14 observaron en diabéticos con mal control de HbA1c que los pacientes con niveles más bajos de adherencia tenían menos probabilidades de que se les intensificaran tratamientos. En cambio, Heisler et al.15, en un trabajo realizado en hipertensos mal controlados, pusieron de manifiesto que los médicos intensificaron tratamientos solo en el 30% de los pacientes mal controlados, sin cuestionarse si los pacientes tenían buena o mala AT a la medicación antihipertensiva. Pittman et al.16 estudiaron la relación de la falta de AT a estatinas y la intensificación del tratamiento, encontrando que los pacientes con mala AT tenían un 30% más de probabilidades de que se les intensificara el tratamiento que los pacientes adherentes, concluyendo que los médicos deberían cuestionarse previamente la AT antes de intensificar tratamientos.
El impacto que han tenido la IT y la mala AT en personas con diabetes mal controlada ha sido muy variable, según la condición estudiada. Al valorar conjuntamente la mala AT y la IT de los pacientes que no cumplían los objetivos de control se encontró que afectaba al 64,8% para el control glucémico, al 79,5% para la PA y al 90,0% para el control lipídico, mientras que en el trabajo de Schmittdiel et al.10 estas cifras fueron inferiores (53, 68 y 63%, respectivamente).
Probablemente en la actualidad las cifras de IT para el control de la HbA1c serían diferentes con los nuevos criterios de individualización de objetivos de control y de tratamiento de las personas con diabetes, debido a que el objetivo del HbA1c<7% no sería adecuado para todos los pacientes17. Teoh et al.18 opinan que con este criterio muchos pacientes no se beneficiarán del control glucémico, por miedo al riesgo del tratamiento intensivo, sin tener en cuenta la posibilidad de hacerlo con terapias apropiadas y la «flexibilidad» de objetivos individualizados puede hacer que los profesionales no intenten conseguir los objetivos de control con la excusa de beneficio para el paciente. Con frecuencia los profesionales sanitarios justifican la IT para avanzar en el tratamiento hipoglucemiante por el «miedo al pinchazo» por parte de los pacientes para ser insulinizados, habiéndose demostrado que cuando se aborda con entrevista motivacional, mejora la satisfacción del paciente, así como el control glucémico19.
Respecto a la IT observada en el control de la PA en pacientes que no han conseguido el objetivo de PA≤130/80mmHg, probablemente también ha tenido que ver con los objetivos más bajos fijados por las GPC en ese momento, ya que posteriormente las cifras adecuadas para personas diabéticas se fijaron en ≤140/90mmHg. Si hubiéramos tenido en cuenta estas cifras, habrían conseguido el objetivo de PA75,2% de los pacientes (datos no mostrados) y probablemente la IT sería inferior. Kerr et al.20 sugieren que la inercia clínica puede reflejar la incertidumbre sobre el nivel de la PA en el que hay que intensificar el tratamiento. Diferentes trabajos han estudiado la relación entre la AT y la intensificación de los tratamientos en pacientes hipertensos. En un estudio de seguimiento de pacientes etiquetados de hipertensión resistente21 se encontró que la adherencia no se asoció con el control de la PA (OR:1,18 [IC95%: 0,94-1,47]), mientras que sí lo estuvo la intensificación del tratamiento (OR:1,64 [IC95%: 1,58-1,71]). Resultados similares encontraron Vigen et al.22: los pacientes a los que se intensificó el tratamiento mejoraban el control, no encontrando relación entre AT y grado de control de la PA.
Entre las limitaciones del presente estudio estarían el desconocer las personas que estuvieran con número y dosis máximas de fármacos y se hubieran contabilizado como afectas de IT. Probablemente solo una pequeña proporción de pacientes estarían incluidos en este grupo. Tampoco se registraron los antecedentes de efectos secundarios o contraindicaciones para algunas familias de fármacos, que podría haber influido en la falta de AT y en la IT. No se analizó el impacto en el control de los sujetos de la adherencia a las medidas higiénico-dietéticas.
ConclusionesLa falta de adherencia terapéutica y la inercia terapéutica para iniciar o intensificar los tratamientos han estado implicadas en un porcentaje muy elevado de personas con diabetes que no consiguen el objetivo de control para la glucemia, dislipemia e hipertensión arterial.
De gran relevancia ha resultado el impacto de la inercia terapéutica en nuestro estudio, sobre todo conseguir el control de la PA y del cLDL, siendo más importante que la falta de adherencia terapéutica de los pacientes. Los profesionales han incurrido en inercia para realizar el seguimiento de los factores de riesgo cardiovascular y no han iniciado —ni intensificado— tratamientos farmacológicos en un porcentaje elevado de casos en los que estaba indicado. Tampoco se ha tenido en cuenta si la no consecución del control era debida a falta de adherencia terapéutica. Estos resultados deberían hacer reflexionar a los profesionales en la importancia de combatir la inercia terapéutica.
FinanciaciónEl estudio fue financiado en parte por una beca de doctorado otorgado a doctora Flora López-Simarro por el IDIAP Jordi Gol y el Institut Català de la Salut.
Conflicto de interesesNo existe ningún conflicto de intereses de los autores en relación con la elaboración de este estudio.