La epilepsia es una enfermedad crónica, con crisis recurrentes y paroxísticas por anomalías en la actividad eléctrica cerebral, y controlable en la mayor parte de los pacientes mediante fármacos antiepilépticos, en monoterapia o politerapia.
Probablemente uno de los aspectos más complejos en epilepsia es la valoración de la incapacidad laboral que produce en la persona afectada. Para realizarla deben tenerse en cuenta múltiples factores tendentes a la adopción de decisiones homogéneas, atendiendo a criterios de homologación y dentro del principio de equidad que preside la concesión de las prestaciones de la Seguridad Social por incapacidad laboral.
Se requiere para ello la colaboración de todos los profesionales implicados en las distintas especialidades regidos en sus informes por criterios comunes y considerando la propia enfermedad y los efectos de los tratamientos prescritos, que pueden contribuir por sus efectos adversos a las limitaciones para el desempeño de determinadas profesiones de riesgo.
Epilepsy is a chronic disease cursing with recurrent and paroxysmal crises due to anomalies in the electrical activity of brain, and is controllable in most of the patients by using antiepileptic drugs, in single or combination therapy.
Probably one of the most complex aspects of epilepsy is the assessment of disability for work of the affected person. For this purpose, multiple factors need to be taken into account for homogeneous decision-making, and according to criteria of approval and within the principle of equity inherent in the granting of Social Security disability benefits.
This requires the cooperation of all professionals involved in the different specialties, with reports using common criteria and taking into account the disease itself, as well as the effects of the prescribed treatments, the effects of which can contribute to the limitations in the performance of certain professions of risk.
La epilepsia se define como un trastorno caracterizado por cambios crónicos, recurrentes y paroxísticos de la función neuronal producidos por anomalías en la actividad eléctrica cerebral. Es el trastorno neurológico más frecuente después de la cefalea. Se calcula que afecta a más de 6 millones de personas; aproximadamente 15 millones podrían presentar crisis en algún momento de sus vidas1,2. En España hay alrededor de 400.000 pacientes con epilepsia. Alrededor de un 5-10% de la población experimentará una crisis a lo largo de su vida, y hasta un 20% de estos tendrán crisis recurrentes3.
Aunque es una enfermedad crónica, suele ser controlable en la mayor parte de los pacientes mediante fármacos antiepilépticos, en monoterapia o politerapia, pero los afectados pueden presentar crisis en algún momento de sus vidas, por lo que requieren de control y seguimiento adaptado en cuanto a frecuencia según los casos, siendo prioritario en aquellos pacientes resistentes a los tratamientos (Consenso RATE-España)4.
Existe una controversia abierta sobre la estigmatización social y laboral del paciente epiléptico. Recientes estudios realizados en España por la Fundación Jiménez Díaz hablan de tasas de empleo en epilépticos similares a las de la población general, siendo los principales factores asociados a su desempleo y a procesos de incapacidad la presencia de epilepsia refractaria, la concurrencia de convulsiones en los últimos 12 meses y la necesidad de politerapia5.
Un estudio realizado en un área con altas tasas de desocupación del Reino Unido muestra que las tasas de desempleo en pacientes epilépticos eran del 46%, frente al 19% en la población control, siendo mayores en trabajadores manuales y con discapacidad psiquiátrica asociada (77 y 79%, respectivamente). Concluye este estudio afirmando que el epiléptico tiene mayores dificultades para encontrar trabajo y que tiende a tareas de cualificación baja6.
La epilepsia, por su cronicidad, tiene una importante repercusión social, así lo destaca un estudio realizado en diversos países europeos (Italia, Alemania, España, Holanda, Inglaterra, Portugal y Rusia), que confirma la exclusión social de los afectados, con menor acceso a los permisos de circulación, restricción en actividades de ocio y limitaciones en las prestaciones de compañías de seguros, si bien estas limitaciones se relacionan con la gravedad de la enfermedad y sus características clínicas7.
También son importantes los costes económicos, tanto directos como indirectos, derivados de la enfermedad. Su cuantificación, al igual que ocurre con otras enfermedades, es compleja e imprecisa. La mayor parte de los estudios realizados lo han hecho sobre los costes sanitarios o directos frente a los más complejos costes indirectos, relacionados con el ámbito laboral: pérdida de horas de trabajo, absentismo, procesos de incapacidad temporal (IT) e incapacidad permanente (IP) concedidas en alguno de sus grados.
Trabajos realizados en España y Francia por el estudio ESPERA cifran los costes directos entre 2.978 y 4.964€ por paciente/año, según se trate de un epiléptico respondedor o resistente a las terapias. En lo que respecta a repercusión en calidad de vida, los pacientes controlados presentan mejores puntuaciones en el QOLIE-31P y EQ-5D-3L que los resistentes, lo que incrementa el gasto sanitario con cargo al Sistema Público de Salud y los costes a cargo de las instituciones sociales, especialmente en epilepsias refractarias a tratamiento, con mayor merma en la calidad de vida y desarrollo más frecuente de dolencias adaptativas secundarias8.
Un trabajo realizado en Dinamarca (Registro Nacional Danés de Pacientes 1998-2006) sobre cuantificación de costes en 64.587 epilépticos mostró cifras aproximadas de 14.575€/paciente, frente a un coste de 1.163€/en controles. Además, los pacientes con epilepsia recibieron un exceso de ingresos por transferencias sociales9.
Asumiendo la importancia social y económica de la enfermedad, uno de los aspectos más complejos en epilepsia es la valoración de la incapacidad laboral que produce en la persona afectada, directamente relacionada con su repercusión socioeconómica en cuanto a los costes indirectos que genera y en las que se valoran conjuntamente aspectos clínicos y preventivo-laborales.
Para poder realizar esta valoración de forma estricta y desde una perspectiva médico-laboral deben tenerse en cuenta múltiples factores: la propia enfermedad y el modo en que se presenta, la diversidad de medidas terapéuticas susceptibles de aplicar, el tipo de trabajo que realiza y la capacidad laboral del trabajador, valorando conjuntamente los riesgos laborales y los aspectos clínicos de la enfermedad, la forma de afrontar la situación y la actitud de la persona ante la enfermedad, visto lo cual, se considera imprescindible estudiar al paciente/trabajador desde su propia perspectiva individual. No obstante, las decisiones deben ser homogéneas, atendiendo a criterios de homologación y dentro del principio de equidad que preside la concesión de las prestaciones de la Seguridad Social por incapacidad laboral.
En ocasiones esta incapacidad puede estar determinada no tanto por la propia enfermedad, sino por los efectos de los tratamientos que precisen y que pueden contribuir, por sus efectos adversos o secundarios, a las limitaciones para el desarrollo de determinadas profesiones de riesgo.
La incapacidad laboral en España. Conceptos básicosPara poder abordar la valoración de incapacidad laboral en el trabajador epiléptico se han de conocer los conceptos básicos en esta materia que se revisan a continuación.
La incapacidad laboral se define como un desequilibrio entre las capacidades funcionales y los requerimientos de un puesto de trabajo, pudiendo ser transitorio (IT) o permanente (IP). Por tanto, para poder calificar a un paciente como incapacitado laboralmente no basta con que exista lesión o alteración de sus estructuras y/o funciones corporales (físicas o mentales), sino que debe darse ineludiblemente la condición de que dicha alteración impida el desempeño de su puesto de trabajo10.
El marco legislativo vigente que regula la situación de incapacidad laboral en España es el Real Decreto Legislativo 1/1994, de 20 de junio (Ley General de la Seguridad Social). En sus artículos 128 a 133 se recoge lo referente a la IT, y en los artículos 136 a 149 lo relativo a la IP11.
La valoración de incapacidad tendrá en cuenta el origen o contingencia de la misma, que puede ser común (enfermedad común y accidente no laboral) o profesional (enfermedad profesional y accidente laboral).
Para que dentro del marco jurídico de la Seguridad Social se reconozca la situación de IT, es preciso que se cumplan 2 condiciones indispensables:
- 1.
Que las consecuencias de la enfermedad o accidente produzcan una alteración de la salud de tal intensidad que, a juicio médico, el paciente esté impedido para el trabajo, de modo que se justifique el alejamiento temporal de su puesto de trabajo. Es decir, cualquier alteración de la salud del trabajador no comporta automáticamente el nacimiento de la prestación por IT.
- 2.
Que dichas alteraciones precisen asistencia sanitaria de la Seguridad Social. Se admite, no obstante, que la asistencia sanitaria se preste por medios privados siempre que el control de la situación se realice por el facultativo del Servicio Público de Salud.
El periodo máximo de IT es de 365 días, pudiendo verse prorrogado en 180 días más como límite cuando se considere que en ese periodo extra el trabajador puede recuperar la capacidad para reanudar su actividad laboral.
Frente a la IT, la IP es la situación del trabajador que, después de haber estado sometido al tratamiento prescrito y de haber sido dado de alta médicamente, presenta reducciones anatómicas o funcionales graves, susceptibles de determinación objetiva y previsiblemente definitivas, que disminuyan o anulen su capacidad laboral. Por tanto, para valorar la IP de un trabajador se ha de esperar a que el cuadro clínico esté estabilizado.
En cuanto a la IP, el Instituto Nacional de la Seguridad Social (INSS) es el único organismo competente para su declaración, a través de los Equipos de Valoración de Incapacidades (EVI)12. El EVI es un órgano colegiado compuesto por el Subdirector Provincial de IP (Presidente del EVI), un funcionario del INSS de la unidad de trámite de prestaciones de IP (Secretario del EVI), un médico inspector del INSS, un inspector médico del Servicio Público de Salud, un inspector de trabajo y, opcionalmente, un experto en seguridad e higiene en el trabajo y un experto en recuperación y rehabilitación (médicos de Equipos de Valoración y Orientación en Discapacidad).
El EVI valorará el informe médico elaborado por un médico inspector del INSS tras el estudio del paciente, así como los datos de la vida laboral y de la profesión del mismo. Los médicos del INSS, además de su propia especialidad médica, cuentan con formación continuada específica en valoración médica de incapacidades, además de tener a su disposición documentos, protocolos y guías de valoración, fundamentalmente el Manual de Actuación para Médicos del INSS, supervisado y avalado por las sociedades científicas correspondientes a cada especialidad.
Dado que la plantilla de médicos del INSS engloba a facultativos de todas las especialidades clínicas, de cada una de ellas hay nombrado un médico consultor para poder ayudar a la toma de decisiones en los casos en que el médico que realiza la evaluación tenga dudas.
Valoración de la incapacidad laboral en Neurología. Consideraciones generalesLos trastornos neurológicos representan una de las principales causas de incapacidad y la primera causa de discapacidad en los países industrializados. Las dolencias que con mayor frecuencia determinan discapacidad son el ictus y las demencias, que afectan habitualmente a población desvinculada del mundo laboral, al contrario de otras enfermedades neurológicas de predominio en personas jóvenes, en edad laboral, y por ello con trascendencia en incapacidad laboral, como la esclerosis múltiple, los traumatismos craneoencefálicos y la que aquí nos ocupa, la epilepsia13.
En las enfermedades neurológicas de carácter progresivo, su pronóstico condiciona el grado de incapacidad. En otros casos con opciones de conseguir su estabilización, la valoración definitiva debe demorarse hasta conseguir dicha estabilización del cuadro clínico. En las enfermedades neurológicas con evolución favorable se suele requerir de periodos de IT de duración variable, y habitualmente reincorporación laboral posterior.
La Medicina Evaluadora tiene por objeto apreciar la repercusión del cuadro clínico de un trabajador a efectos de que se determine la existencia o no de algún tipo y grado de incapacidad laboral. Valora la repercusión funcional que tiene la enfermedad sobre las diferentes capacidades de las personas14.
La evaluación del menoscabo neurológico dependerá de la enfermedad, del estadio evolutivo clínico o funcional, del pronóstico y de las posibilidades terapéuticas. En el caso de la evaluación neurológica, suele estar dificultada por la frecuente interrelación de las funciones del sistema nervioso y deberá hacerse después de un tiempo prudencial, posterior al tratamiento aplicado, para comprobar la eficacia del mismo. Es importante tener en cuenta el pronóstico, ya que a menudo son procesos evolutivos, que requieren de una reevaluación del paciente, bien por posible mejoría que suponga recuperación de su capacidad laboral, total o parcial, bien por agravamiento que incremente el grado mayor de incapacidad15.
Incapacidad laboral asociada a epilepsia. Criterios de valoraciónLa epilepsia es un trastorno paroxístico y recurrente en el que el tratamiento específico consigue controlar las crisis en aproximadamente el 70% de los pacientes, que podrán realizar una vida laboral normal fuera de las crisis y, por ello, compatible con una actividad laboral exenta de riesgo16. Pero una minoría se muestra resistente al tratamiento y no puede desempeñar actividad laboral, e incluso, cuando la enfermedad se manifiesta en edades tempranas, no llegan a incorporarse a ella.
Para realizar una valoración de incapacidad laboral en epilepsia se ha de tener en cuenta la tipología de las crisis, que, al ser muy variable, requiere del médico evaluador conocer los distintos tipos para aplicar de una forma estricta los criterios con base en la información clínico-laboral disponible del paciente. Independientemente, se tendrán en cuenta determinadas profesiones que por sus especiales características y riesgos laborales tienen una regulación normativa específica, por considerarse limitantes para pacientes epilépticos por sus exigencias psicofísicas, y que pueden incluso limitar el propio proceso de acceso a ellas17–27.
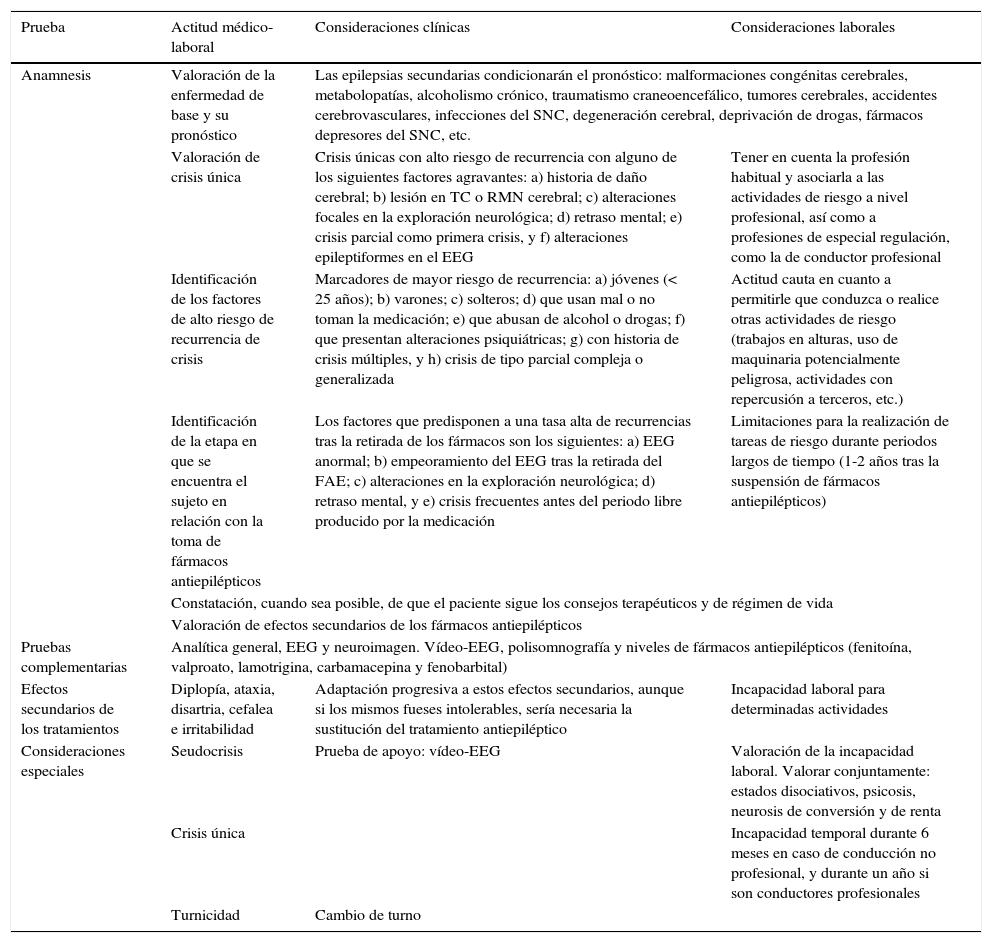
Como en la valoración del resto de las enfermedades, también en trabajadores epilépticos es fundamental realizar una adecuada historia clínica que permita determinar la cuantía e intensidad de las crisis, el tratamiento prescrito y la respuesta al mismo, los antecedentes de ingresos hospitalarios por esta enfermedad, clasificar si es posible al paciente dentro de un grupo de alto o bajo riesgo en función de la recurrencia de sus crisis, etc.28. Los datos clínicos considerados como necesarios en la valoración de incapacidad laboral del epiléptico se muestran en la tabla 1.
Valoración del menoscabo de un paciente epiléptico en relación con su profesión habitual
| Prueba | Actitud médico-laboral | Consideraciones clínicas | Consideraciones laborales |
|---|---|---|---|
| Anamnesis | Valoración de la enfermedad de base y su pronóstico | Las epilepsias secundarias condicionarán el pronóstico: malformaciones congénitas cerebrales, metabolopatías, alcoholismo crónico, traumatismo craneoencefálico, tumores cerebrales, accidentes cerebrovasculares, infecciones del SNC, degeneración cerebral, deprivación de drogas, fármacos depresores del SNC, etc. | |
| Valoración de crisis única | Crisis únicas con alto riesgo de recurrencia con alguno de los siguientes factores agravantes: a) historia de daño cerebral; b) lesión en TC o RMN cerebral; c) alteraciones focales en la exploración neurológica; d) retraso mental; e) crisis parcial como primera crisis, y f) alteraciones epileptiformes en el EEG | Tener en cuenta la profesión habitual y asociarla a las actividades de riesgo a nivel profesional, así como a profesiones de especial regulación, como la de conductor profesional | |
| Identificación de los factores de alto riesgo de recurrencia de crisis | Marcadores de mayor riesgo de recurrencia: a) jóvenes (< 25 años); b) varones; c) solteros; d) que usan mal o no toman la medicación; e) que abusan de alcohol o drogas; f) que presentan alteraciones psiquiátricas; g) con historia de crisis múltiples, y h) crisis de tipo parcial compleja o generalizada | Actitud cauta en cuanto a permitirle que conduzca o realice otras actividades de riesgo (trabajos en alturas, uso de maquinaria potencialmente peligrosa, actividades con repercusión a terceros, etc.) | |
| Identificación de la etapa en que se encuentra el sujeto en relación con la toma de fármacos antiepilépticos | Los factores que predisponen a una tasa alta de recurrencias tras la retirada de los fármacos son los siguientes: a) EEG anormal; b) empeoramiento del EEG tras la retirada del FAE; c) alteraciones en la exploración neurológica; d) retraso mental, y e) crisis frecuentes antes del periodo libre producido por la medicación | Limitaciones para la realización de tareas de riesgo durante periodos largos de tiempo (1-2 años tras la suspensión de fármacos antiepilépticos) | |
| Constatación, cuando sea posible, de que el paciente sigue los consejos terapéuticos y de régimen de vida | |||
| Valoración de efectos secundarios de los fármacos antiepilépticos | |||
| Pruebas complementarias | Analítica general, EEG y neuroimagen. Vídeo-EEG, polisomnografía y niveles de fármacos antiepilépticos (fenitoína, valproato, lamotrigina, carbamacepina y fenobarbital) | ||
| Efectos secundarios de los tratamientos | Diplopía, ataxia, disartria, cefalea e irritabilidad | Adaptación progresiva a estos efectos secundarios, aunque si los mismos fueses intolerables, sería necesaria la sustitución del tratamiento antiepiléptico | Incapacidad laboral para determinadas actividades |
| Consideraciones especiales | Seudocrisis | Prueba de apoyo: vídeo-EEG | Valoración de la incapacidad laboral. Valorar conjuntamente: estados disociativos, psicosis, neurosis de conversión y de renta |
| Crisis única | Incapacidad temporal durante 6 meses en caso de conducción no profesional, y durante un año si son conductores profesionales | ||
| Turnicidad | Cambio de turno | ||
Fuente: Grupo de Estudio de la Epilepsia de la Sociedad Española de Neurología32.
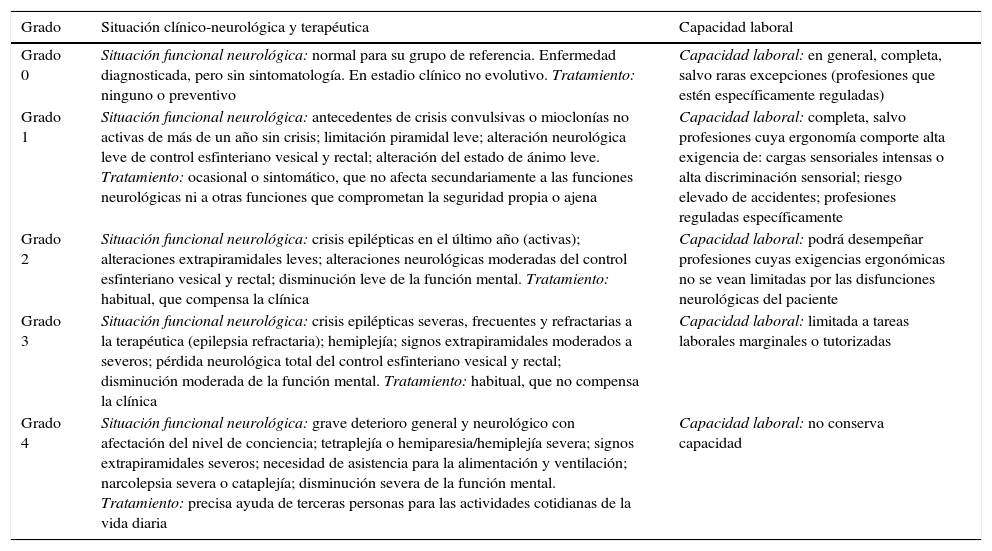
En función de diferentes parámetros (diagnóstico, severidad de la enfermedad, situación funcional neurológica, necesidad de tratamiento y respuesta al mismo, exploración física, pruebas complementarias, etc.), y poniéndolos en relación con los requerimientos profesionales del paciente, se podrán establecer diferentes grados funcionales que ayuden a valorar la incapacidad laboral del paciente, desde un grado en que el enfermo esté diagnosticado de epilepsia pero no presente clínica y no tome medicación (o solo con carácter preventivo), en cuyo caso conserva su capacidad laboral completa, hasta un grado funcional en el que el paciente presente un grave deterioro general y neurológico que no se corrige con tratamiento, con alteración del nivel de conciencia y que necesite asistencia de tercera persona para realizar las actividades básicas de la vida diaria, como alimentarse; en este caso el paciente no tendría capacidad para ningún tipo de actividad laboral (tabla 2).
Grados funcionales en Neurología para el paciente epiléptico
| Grado | Situación clínico-neurológica y terapéutica | Capacidad laboral |
|---|---|---|
| Grado 0 | Situación funcional neurológica: normal para su grupo de referencia. Enfermedad diagnosticada, pero sin sintomatología. En estadio clínico no evolutivo. Tratamiento: ninguno o preventivo | Capacidad laboral: en general, completa, salvo raras excepciones (profesiones que estén específicamente reguladas) |
| Grado 1 | Situación funcional neurológica: antecedentes de crisis convulsivas o mioclonías no activas de más de un año sin crisis; limitación piramidal leve; alteración neurológica leve de control esfinteriano vesical y rectal; alteración del estado de ánimo leve. Tratamiento: ocasional o sintomático, que no afecta secundariamente a las funciones neurológicas ni a otras funciones que comprometan la seguridad propia o ajena | Capacidad laboral: completa, salvo profesiones cuya ergonomía comporte alta exigencia de: cargas sensoriales intensas o alta discriminación sensorial; riesgo elevado de accidentes; profesiones reguladas específicamente |
| Grado 2 | Situación funcional neurológica: crisis epilépticas en el último año (activas); alteraciones extrapiramidales leves; alteraciones neurológicas moderadas del control esfinteriano vesical y rectal; disminución leve de la función mental. Tratamiento: habitual, que compensa la clínica | Capacidad laboral: podrá desempeñar profesiones cuyas exigencias ergonómicas no se vean limitadas por las disfunciones neurológicas del paciente |
| Grado 3 | Situación funcional neurológica: crisis epilépticas severas, frecuentes y refractarias a la terapéutica (epilepsia refractaria); hemiplejía; signos extrapiramidales moderados a severos; pérdida neurológica total del control esfinteriano vesical y rectal; disminución moderada de la función mental. Tratamiento: habitual, que no compensa la clínica | Capacidad laboral: limitada a tareas laborales marginales o tutorizadas |
| Grado 4 | Situación funcional neurológica: grave deterioro general y neurológico con afectación del nivel de conciencia; tetraplejía o hemiparesia/hemiplejía severa; signos extrapiramidales severos; necesidad de asistencia para la alimentación y ventilación; narcolepsia severa o cataplejía; disminución severa de la función mental. Tratamiento: precisa ayuda de terceras personas para las actividades cotidianas de la vida diaria | Capacidad laboral: no conserva capacidad |
Fuente: González Campano et al. (modificada por GIMT).
En general, los enfermos epilépticos no deberían tener ninguna restricción laboral si están bien controlados: no se ha demostrado que tengan más accidentes que los que no padecen dicha enfermedad, y su absentismo laboral es inferior al de la población general29.
La hiperventilación tras esfuerzo o ejercicio físico no tiene los mismos efectos que la realizada en reposo y que se utiliza durante el registro EEG para activar las anomalías paroxísticas, por lo que el hecho de que durante el estudio surjan tales anomalías provocadas por hiperventilación no indica necesariamente que en la realización de sus actividades, el esfuerzo con hiperventilación vaya a desencadenar una crisis epiléptica30.
Únicamente podrían estar limitados los epilépticos con crisis activas que conlleven pérdidas de conciencia transitoria para trabajos como piloto en compañías aéreas, conducción de vehículos pesados o de transporte de viajeros, tareas en alturas, submarinismo, natación, profesiones que requieran el control de máquinas con riesgo para sí o terceros, bomberos, etc., algunos de los cuales se rigen por su propia normativa, como ya se ha comentado.
Recomendaciones y conclusionesLa epilepsia es una de las enfermedades neurológicas más frecuentes, que no distingue edad, raza, clase social, ubicación geográfica o fronteras, y cuyo impacto afecta tanto al paciente individual como a su familia, e indirectamente a la comunidad. En el ámbito laboral la epilepsia ha de ser valorada considerando los peligros físicos potenciales secundarios a la imprevisibilidad de los ataques, sin que esto suponga exclusión social en aquellos casos en los que las convulsiones no conllevan inseguridad laboral31.
Es complejo determinar cuándo un paciente epiléptico puede o no desempeñar una actividad laboral, tanto más cuando su incapacidad laboral implica repercusiones personales y socioeconómicas. Es por ello fundamental actuar con criterios homogéneos, objetivos y coordinados entre todos los implicados. Se partirá de la base de que, como norma general, las crisis epilépticas son episodios paroxísticos, breves y autolimitados, expresivos de una descarga anormal, sincronizada y excesiva de neuronas, que pueden ser manifestación de una epilepsia u ocurrir de manera aislada como manifestación de una alteración del sistema nervioso central.
Se distinguirán a la hora de valorar al trabajador epiléptico si se está ante una epilepsia en remisión, cuando el paciente no presenta crisis durante un periodo de tiempo que oscila entre los 2 y 5 años, o, por el contrario, se trata de una epilepsia activa, cuando se han producido crisis dentro de ese margen temporal.
Otro de los aspectos a destacar es la respuesta a las terapias, si se controlan con monoterapia o requieren de politerapia, si bien en todos los casos se han de mantener las recomendaciones de evitar actividades que alteren los ritmos circadianos o aquellas que representen riesgo vital.
Un trabajador que sufre una crisis epiléptica por lo general va a requerir un tiempo de IT, de duración variable según los casos, para lograr la recuperación que le permita retomar su actividad laboral. Cuando la crisis epiléptica se produzca en el contexto de un trastorno epiléptico ya conocido y tratado, el periodo de IT no debería prolongarse más de una semana, pues la crisis es un fenómeno paroxístico con recuperación posterior. Sin embargo, cuando se trate de una crisis epiléptica sin antecedentes previos conocidos, se realizará un estudio etiológico que determine el origen, y durante este periodo se debe mantener al trabajador en situación de IT.
En aquellos casos en que se detecte un incremento en la frecuencia de crisis epilépticas, se puede indicar el ingreso hospitalario para estudiar la causa de la descompensación, y durante este periodo de ingreso y hasta alcanzar la estabilidad sintomática, se deberá mantener al trabajador en situación de IT. El estatus epiléptico requiere siempre ingreso hospitalario, y con ello, el periodo de IT necesario.
Cuando la frecuencia de las crisis epilépticas sea alta (crisis diarias, semanales), aun después de instaurado un tratamiento, se debe valorar la incapacidad laboral del paciente en situación laboral activa, y podría ser calificado como incapacitado permanente en función de su edad, tipo de trabajo, tratamiento requerido, respuesta al mismo, efectos adversos y riesgo que el desempeño de la actividad laboral genera para sí mismo o para terceras personas implicadas, siempre dentro del marco preventivo establecido por la legislación vigente en prevención de riesgos laborales33.
Se requiere, en todo caso, una actuación conjunta y ajustada a criterios comunes por parte de todos los sanitarios implicados: médicos de atención primaria y familia, neurólogos, médicos del trabajo y médicos evaluadores, para facilitar la máxima objetividad y homogeneidad en la valoración de la capacidad laboral del paciente/trabajador con epilepsia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.