INTRODUCCIÓN
La leishmaniasis es una enfermedad infecciosa causada por distintas especies del género leishmania con diferentes formas de presentación clínica. De todas las especies conocidas (más de 20), resultan especialmente patógenas para el hombre cuatro: L. donovani, L. trópica, L. mexicanis y L. brazilensis.
L. donovani es especialmente viscerotropa, mientras que las otras afectan fundamentalmente a piel y mucosas.
En función de la especie implicada tendremos manifestaciones clínicas de tipo visceral (Kala-azar), manifestaciones cutáneas (botón de oriente) y manifestaciones mucosas (espundia).
Es una enfermedad parasitaria de distribución mundial, contabilizándose zonas endémicas en más de 80 países diferentes1-3. Son zonas especialmente endémicas la India, África del este, América del Sur y los países de la cuenca mediterránea.
En Europa la leishmaniasis mucosa o espundia se considera excepcional y la produce la infección por L. donovani infantum4, a diferencia de Latinoamérica donde es una afección relativamente frecuente y se asocia fundamentalmente a la infección por L. brazilensis.
El periodo que transcurre entre la lesión cutánea primaria y las manifestaciones clínicas de la enfermedad a nivel de las mucosas es variable, pudiendo llegar en algunos casos a más de dos décadas5-7.
La afectación mucosa no aparece en todos los pacientes; tan sólo en un 2,7%5 de aquellos que han presentado una lesión cutánea primaria.
La mucosa nasal es la que más se afecta de forma aislada con diferencia, representando un 90% de los casos. La afectación de la mucosa del tracto respiratorio y digestivo superior se considera especialmente rara2,8,9.
CASO CLÍNICO
Se trata de un varón de 75 años de edad sin alergias conocidas y con antecedentes personales de hipertensión arterial, hipertrofia benigna de próstata y asma bronquial por el que sigue tratamiento con broncodilatadores y esteroides inhalados; sin contacto directo con animales en la actualidad ni antecedentes de viajes al extranjero. No recuerda haber tenido lesión cutáneo-mucosa previa.
Tres meses previos a su ingreso, comenzó con disfonía progresiva acompañada de astenia, anorexia y febrícula en los últimos días. Tras consultar con su médico, éste lo remite a la consulta de Otorrinolaringología (ORL) para estudio. En dicha consulta se le realiza una laringoscopia indirecta en la que se aprecia un marcado edema aritenoideo y abundante retención de secreciones. Con la sospecha de neoplasia de laringe se solicita una tomografía axial computarizada (TAC) con carácter preferente, resultando dicha exploración sin hallazgos significativos. Se indica laringoscopia directa y biopsia mediante microcirugía laríngea siendo el resultado de la misma el siguiente: paredes faríngeas normales sin abombamientos ni lesiones. Pequeño quiste blanquecino de retención en polo amigdalar. Edema de aritenoides más manifiesto en el lado derecho con zona retrocricoidea normal. Seno piriforme derecho normal. Vertiente laríngea del seno con edema pero sin lesiones excrecentes, blanda al tacto y móvil. Lado izquierdo igual pero con menor edema. Bandas hipertróficas. Cuerdas vocales deslustradas con surcos en ambas. Pequeña lesión rojiza y redondeada en cara subglótica de la cuerda vocal izquierda, que se extirpa.
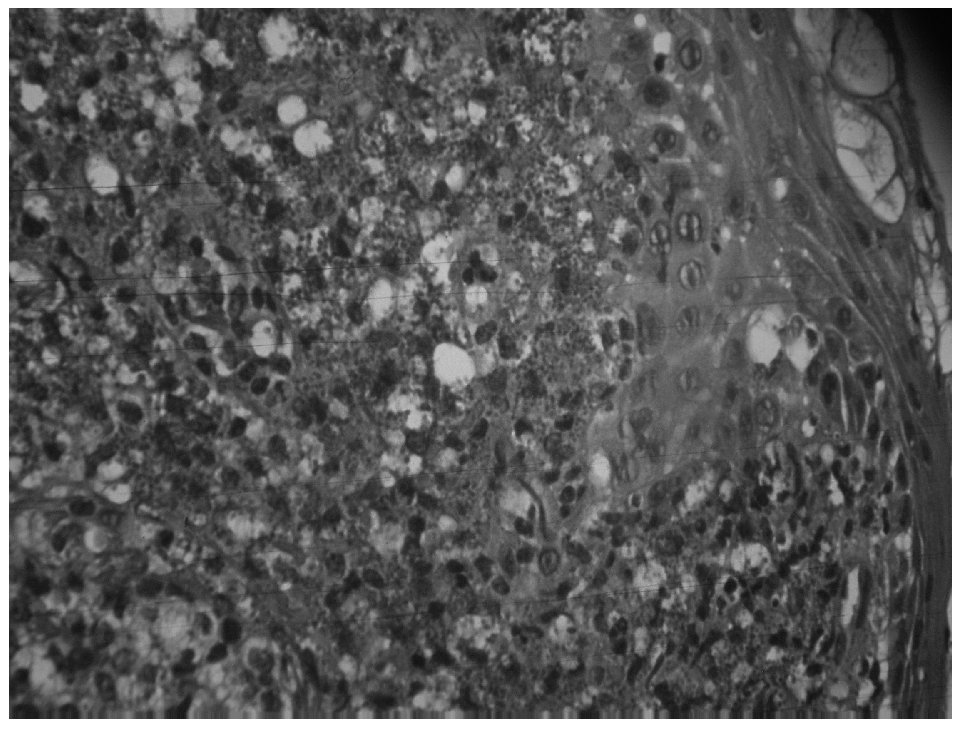
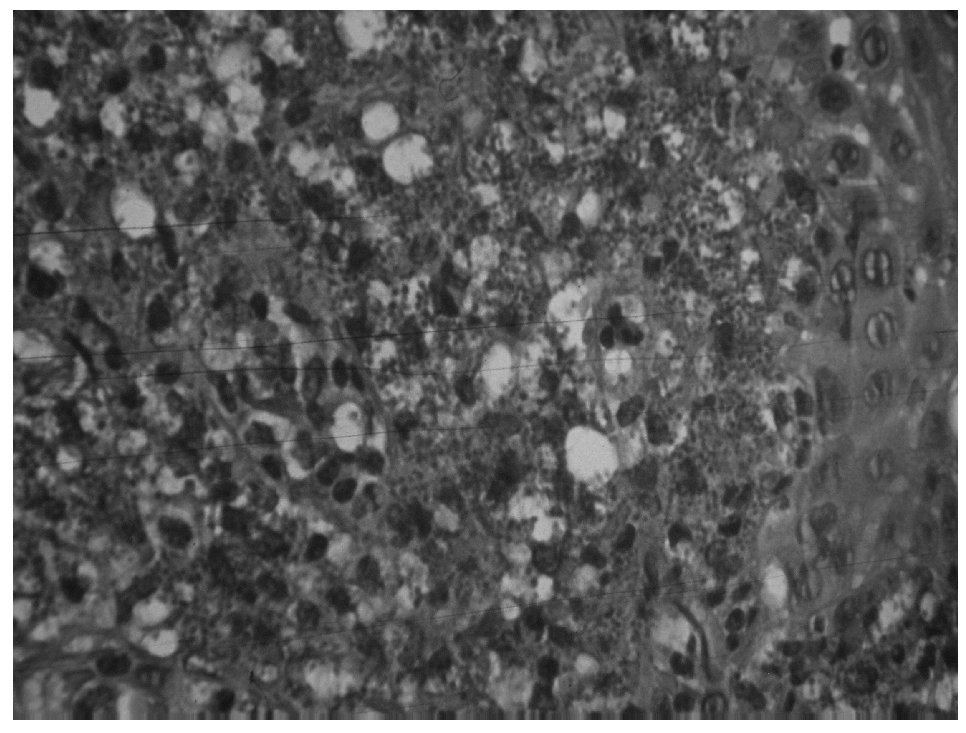
El informe anatomopatológico de la lesión biopsiada informa de leishmaniasis laringea (figs 1 y 2). Con este diagnóstico es remitido a nuestro servicio para valorar la extensión de la enfermedad (afectación visceral) e iniciar tratamiento.
Figura 1. Biopsia de la lesión laríngea.
Figura 2. Leishmanias en el interior de macrófagos.
Exploración física
El paciente presenta buen estado general, buena coloración e hidratación de piel y mucosas, está afebril, con disfonía marcada. Cráneo y cara normal. Cuello sin bocio ni adenopatías. Carótidas laten simétricas. Auscultación cardiaca: tonos puros y rítmicos sin soplos ni extra tonos. Auscultación pulmonar: hipoventilación en bases. Roncus y sibilantes diseminados por todos los campos y planos pulmonares. Abdomen blando depresible, no doloroso a la palpación, sin masas ni megalias. Extremidades sin edemas. Resto de la exploración física habitual normal. Tensión arterial: 140/70 mmHg. Frecuencia cardiaca: 80 latidos por minuto. Temperatura: 36,3 ºC. Saturación arterial de oxígeno 98%.
Exploraciones complementarias
Analítica: hematimetría normal, bioquímica general normal. Inmunoglobulinas normales. Serología para el virus de la inmunodeficiencia humana (VIH) negativa, prueba de Mantoux negativa.
En la radiografía de tórax se observa: elongación aórtica, ateromatosis aórtica calcificada, discreta cardiomegalia, signos de engrosamiento peribronquial con borrosidad peribroncovascular y signos degenerativos del raquis.
La ecografía abdominal, sin hallazgos destacables excepto discreto aumento de tamaño de la próstata.
Se inició tratamiento con antimoniato de meglumina a dosis de 5 ml cada 12 horas que tuvo que ser abandonado a los pocos días por intensa reacción inflamatoria local. Como tratamiento alternativo se empleó la amfotericina B con dosis progresivamente crecientes, con incrementos de 5-10 mg /día, hasta alcanzar la dosis de 1 mg/kg/día, que se ha mantenido durante un total de 21 días con buena tolerancia a la misma y progresiva mejoría de la disfonía. A las dos semanas de tratamiento se realizó nueva exploración ORL con fibroscopia apreciando una disminución del edema del borde libre de la epiglotis, con persistencia del edema de aritenoides y retención de secreciones. Luz glótica aceptable. Al finalizar el tratamiento el paciente se encontraba prácticamente asintomático con mejoría franca de la disfonía. Al alta se realiza nueva laringoscopia que informa de la remisión casi total de las lesiones con persistencia de un discreto edema aritenoideo. Dos meses después el paciente acude a una revisión ordinaria en la consulta de ORL informándose la exploración realizada como normal.
DISCUSIÓN
La afección de la mucosa laríngea de forma exclusiva por la leishmania en Europa se considera excepcional. El agente etiológico implicado en los casos descritos en nuestro medio es la Leishmania infantum10, 11 que es una variedad de L. donovani que produce lesiones cutáneo-mucosas y se considera endémica en países de la cuenca mediterránea12 y en el sur de España.
El principal reservorio de la enfermedad lo constituyen los perros y otros cánidos salvajes. El vector de transmisión de los perros al huésped humano es la hembra de una mosca hematófaga del género Phlebotomus ssp., que las ingiere en forma de amastigotas cuando se alimenta de mamíferos infectados. En el tubo digestivo de la mosca se convierten en formas promastigotas o flageladas maduras. Posteriormente cuando la mosca pica a otro mamífero las formas flageladas maduras de leishmania pasan a su torrente sanguíneo, donde son fagocitadas por células del sistema mononuclear fagocítico y se convierten nuevamente en amastigotas intracelulares aflageladas que se multiplican por fisión.
La leishmaniasis mucosa puede ser primaria por inoculación directa de leishmania en la mucosa o bien secundaria a una infección parasitaria en otra localización, ya sea tejido cutáneo o una afección visceral. La leishmaniasis primaria de mucosa laríngea es altamente improbable. Lo habitual es que la lesión laríngea sea secundaria a una reactivación de una lesión cutánea antigua.
Muchas veces y debido a que el intervalo de tiempo que transcurre entre la lesión cutánea y la afección mucosa es excesivamente prolongado13, el paciente no suele recordar dicha lesión.
Estas reactivaciones de lesiones cutáneas primarias pueden ser debidas a diversas situaciones entre las que se encuentran los estados de inmunodepresión sistémica, como ocurre en la infección por el VIH6, que en nuestro caso se descartó, y las alteraciones de la inmunidad a nivel de la mucosa laríngea, como en el caso de abuso de bebidas alcohólicas, o el tratamiento prolongado con esteroides inhalados3,7 que ha sido el factor determinante en nuestro paciente.
El diagnóstico diferencial de la leishmaniasis laríngea se debe hacer principalmente con el cáncer de laringe y la tuberculosis laríngea. También se deben considerar otros procesos inflamatorios menos frecuentes como la histoplasmosis.
El diagnóstico de certeza se establece por el estudio anatomopatológico de la biopsia de laringe con la visualización directa de la leishmania en el interior de los macrófagos con la tinción de Giemsa o eosina-hematoxilina, siendo ésta la prueba que mayor rendimiento ofrece7,14.
La punción-biopsia de la médula ósea o del bazo para realizar el cultivo de la leishmania en medios específicos no resulta útil en las formas de leishmania laríngea localizada en pacientes inmunocompetentes, sin embargo es imperativa su realización en las formas diseminadas de la enfermedad con afectación visceral.
El tratamiento médico estándar es a base de compuestos antimoniales pentavalentes5,7,15, siendo el antimoniato de meglumina y el estibogluconato sódico los más empleados. Es igualmente eficaz como tratamiento alternativo con amfotericina B16. En nuestro caso y debido a los efectos secundarios que aparecieron con el antimoniato de meglumina a los pocos días de iniciado el tratamiento hemos tenido que optar por la amfotericina B. En la mayoría de los casos se suelen obtener unos resultados satisfactorios.
En los casos más refractarios cabe considerar la asociación de la cirugía laríngea11,16y el tratamiento médico.
Correspondencia: M. Berchid Debdi.
Avenida de Andalucía-70.
23300 Villacarrillo. Jaén. España.
Correo electrónico: soliman@andaluciajunta.es
Recibido el 16-01-07; aceptado para su publicación el 12-03-08.