INTRODUCCIÓN
Durante los últimos años asistimos a un incremento significativo de los viajes internacionales, favorecido por un lado por los avances tecnológicos que han permitido el desarrollo de medios de transporte más rápidos y seguros, y por otro debido a una evolución sociocultural que mueve a gran número de personas a realizar grandes desplazamientos en poco tiempo y por diferentes motivos (ocio, profesionales, sociales, humanitarios,...). Este hecho expone al sujeto que viaja a nuevos riesgos para su salud en ambientes ajenos al propio, y hace necesario que, como responsable de su salud, conozca cuáles son estos riesgos y qué precauciones debe tomar para minimizarlos.
Este artículo pretende ayudar al médico de familia a resolver este motivo de consulta cada vez más frecuente en su trabajo diario. Para ello se revisan las enfermedades más frecuentes en los viajeros, la necesidad de quimioprofilaxis y/o inmunizaciones, y otros consejos de utilidad durante el viaje. Consejos que, aunque generales, deben ser siempre individualizados. Es muy importante transmitir al viajero la idea de que él es el único responsable de su salud.
Ante todo viajero que consulta, se han de considerar entre otros factores: destino, tipo de viaje, objetivo, época del año, duración del viaje y características personales (edad, sexo, estado de salud). Por tanto, las preguntas clave son: ¿dónde?, ¿cómo?, ¿cuándo?, ¿quién? y ¿cuánto tiempo?
Por otra parte, al hacer recomendaciones a viajeros, se diferencian las medidas a tomar antes del viaje y las consultas a realizar después del mismo.
En general, se recomienda en las 4 o 6 semanas previas al viaje una consulta informativa en la que se realiza una historia clínica completa (enfermedades crónicas, alergias, embarazo, vacunaciones previas, etc.), y en función de las particularidades del viaje y del tipo de paciente (niños, gestantes,...), se ofrecen las vacunas y quimioprofilaxis antipalúdica necesarias, unos consejos universales para todo viajero, y por último, unos consejos más específicos según las actividades a realizar durante el viaje (escalada, submarinismo, otros deportes de riesgo, etc.). En viajes de larga duración a áreas lejanas se recomienda además un reconocimiento dental, especialmente a aquellas personas con problemas dentales crónicos1. Se facilitan igualmente otras fuentes de información como Sanidad Exterior, centros de vacunación internacional y medicamentos extranjeros, dónde se proporcionan y administran algunas vacunas, fármacos o la documentación sanitaria que pueda ser exigida en otros países1,2 (tabla 1).
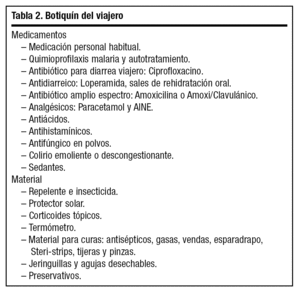
Como complemento y en el marco de los consejos generales, se debe asesorar al paciente en la confección del llamado "botiquín del viajero", que incluye medicamentos necesarios para el tratamiento de dolencias comunes (fiebre, dolor, prurito...), material de primeros auxilios y cualquier otro artículo o material médico que en el caso de enfermedades particulares sea necesario (tabla 2).
Asimismo es conveniente que el médico de familia advierta e informe al paciente de aquellos síntomas que, si aparecen durante el viaje o en las semanas siguientes a su regreso, obligan a consultar a un profesional de la medicina.
Algunos datos de interés en relación a potenciales problemas de salud durante un viaje: más de 50 millones de personas de países desarrollados visitan los países en vías de desarrollo cada año3. De cada 100.000 viajeros, que viajan al mes a países en vías de desarrollo, 50.000 tendrán algún problema de salud durante el viaje, 8.000 tendrán que visitar a un médico, 300 deberán ser ingresados durante el viaje o al regreso, 50 serán evacuados a su país de origen y 1 morirá por enfermedad contraída durante el viaje4.
Entre las afecciones más frecuentes en viajeros se incluyen los traumatismos, siendo la causa más frecuente de morbilidad y mortalidad en viajeros los accidentes de tráfico. De hecho, se estima que cada año mueren 1,2 millones de personas por esta causa en todo el mundo y otros 50 millones presentan secuelas. Las proyecciones indican que estas cifras aumentarán un 65% en los próximos 20 años a menos que haya un nuevo compromiso para prevenirlos5.
Le siguen en frecuencia las enfermedades comunes, generalmente leves y autolimitadas. Las enfermedades llamadas "tropicales", afortunadamente poco frecuentes, suponen una causa rara de muerte, siendo superadas por las causas cardiovasculares y las muertes violentas (accidentales, intencionadas o suicidios)4,6,7. Las enfermedades infecciosas son responsables sólo del 2% al 5% de las muertes en viajeros internacionales4,6.
El Dr. López Vélez, en su libro Malaria y viajes internacionales, reconoce como factores de riesgo para adquirir una enfermedad infecciosa durante un viaje la juventud e inexperiencia, la enfermedad crónica, la inmunodepresión, el embarazo, la infancia, los viajes de mochila y aventura, las visitas a zonas rurales o fuera de las rutas turísticas habituales, la duración del viaje superior a cuatro semanas y el destino de África subsahariana.
Al regreso, los motivos de consulta más frecuentes son la diarrea, la fiebre y los problemas dermatológicos1,7.
CONSEJOS GENERALES
Ante todo viajero que consulta, se han de considerar entre otros factores: el destino, el tipo de viaje, el objetivo, la duración del mismo, la época del año y las características personales (edad, sexo, estado de salud).
Antes de la partida se debe evaluar el riesgo de adquisición de enfermedades, valorando para cada una de ellas, la existencia de vacuna o quimioprofilaxis, sus potenciales efectos adversos, la idoneidad para cada persona y los posibles riesgos para la salud pública: enfermedades infecciosas, enfermedades de transmisión sexual (ETS),...
Es preciso asesorar al viajero en la elaboración del botiquín (tabla 2)1,2,7,8. Éste debe incluir la medicación personal habitual que, en el caso de enfermos crónicos, es recomendable acompañar de un certificado del médico prescriptor o de las autoridades sanitarias para aquellos fármacos que requieren receta médica. El paciente debe asegurar la cantidad necesaria de medicación para todo el viaje, y se aconseja llevar parte en el equipaje de mano, reservando el resto en el equipaje facturado. En caso de acudir a una zona endémica de malaria, es necesario añadir la medicación antipalúdica (quimioprofilaxis y autotratamiento) recomendada por su médico. Antidiarreicos, soluciones de rehidratación oral y antibióticos son útiles en la diarrea del viajero, y otros antibióticos de amplio espectro (amoxicilina o amoxi/clavulanico) ayudan a resolver distintos procesos infecciosos. Analgésicos (paracetamol, antiinflamatorios no esteroideos [AINE]), antiácidos, antihistamínicos, sedantes y preservativos completan el botiquín, sin olvidar material básico de primeros auxilios para cura de heridas, rozaduras, etc. (antisépticos, gasas, vendas, esparadrapo). Como protección de picaduras es imprescindible un buen repelente e insecticida, y para el tratamiento de las mismas, corticoides tópicos.
Un último consejo de utilidad es la contratación de un seguro de viaje que cubra posibles accidentes, enfermedades y, fundamentalmente, la repatriación1,7.
Agua y alimentos
Una de las principales fuentes de adquisición de enfermedades infecciosas (cólera, hepatitis A,...) es la ingesta de aguas o alimentos contaminados por microorganismos o toxinas biológicas. Éste es el mecanismo de producción de uno de los problemas más frecuentes en personas que viajan: la "diarrea del viajero". Se recomienda beber siempre AGUA embotellada, y no olvidar otras formas de agua no segura como los cubitos de hielo, helados, etc., y ser precavidos respecto al consumo de ensaladas o vegetales lavados con aguas no potables, frutas no peladas, etc. No implican riesgo, sin embargo, las bebidas calientes como el té o el café (que requieren agua hervida en su elaboración). Otra alternativa es potabilizar el agua. De los métodos disponibles, el más seguro es hervir el agua de uno a tres minutos, excepto en alturas superiores a los 2.000 metros, donde se recomienda hacerlo un mínimo de tres 9; otros métodos químicos son la adición al agua de unas gotas de tintura de yodo que elimina quistes de protozoos10, pastillas de cloro o lejía, cuyo principal inconveniente es que no elimina quistes de giardia ni de ameba, y, por último, los filtros de cerámica porosa (activos frente a bacterias y quistes de parásitos, pero no frente a enterovirus).
Respecto a los alimentos, se deben evitar los crudos o no suficientemente cocinados, o los ofertados en mercados o puestos callejeros. Se recomienda hervir la leche no pasteurizada y evitar derivados lácteos de origen dudoso (quesos).
Exposición solar
La radiación solar incluye radiación UVA y UVB, nocivas para la piel y los ojos, en especial la radiación UVB que es aún más intensa en verano y en las cuatro horas alrededor del mediodía solar2. Por esta razón se recomienda evitar la exposición en estas horas del día, usar sombrero, gafas de sol y protector solar de alto espectro (factor de protección superior a 15)1,2,9. Posibles lesiones provocadas por el sol son las quemaduras, queratitis, deshidrataciones, golpes de calor y cólicos renales. Revisar y explicar al viajero la posibilidad de fotosensibilización en relación con algunos fármacos usados en tratamiento o profilaxis de infecciones (tetraciclinas).
Altitud
Existen muchos países (Ecuador o Bolivia) objeto del turismo, situados entre los 2.500-3.500 metros. A grandes alturas, la presión atmosférica disminuye, lo que provoca un descenso de la presión parcial de oxígeno y la consiguiente hipoxia. Entre los 1.500 y 3.000 metros la tolerancia al ejercicio se reduce y aumenta la ventilación, pero entre los 3.5005.500 metros la hipoxia aumenta el riesgo de sufrir el llamado "mal de altura"9 (disnea, cefalea, insomnio, incluso edema agudo de pulmón y/o edema cerebral). Para evitarlo y facilitar la adaptación gradual a estas altitudes, se recomienda escalonar el viaje en 2-3 etapas para ascensos a alturas superiores a 2.500-3.000 m, evitar comidas copiosas, alcohol y grandes esfuerzos a la llegada. La acetazolamida puede ser útil en aquellas personas que vayan a realizar ascensos rápidos y, en caso de contraindicación, puede emplearse dexametasona9.
Baños
El mayor riesgo de adquisición de una enfermedad infecciosa lo representa el agua dulce, ríos o lagos cuyas aguas pueden estar contaminadas por larvas de esquistosoma, capaces de penetrar la piel sana y producir enfermedad. Tampoco se recomienda el baño en estanques o lagos donde se sospeche que pueda haber leptospiras (aguas contamina-das por orina de rata)1,10 causantes de la Enfermedad de Weil, difícil de diferenciar de una meningitis o encefalitis. En agua de mar, no existe riesgo de infección, pero sí de picaduras o mordeduras de animales o contacto con plantas urticariformes. Se recomienda preguntar a los habitantes de la zona si hay que tomar alguna precaución especial, no andar descalzo en playas, orillas de ríos ni terrenos fangosos donde existe riesgo de infección por larvas de determinados nematodos, que una vez en el organismo completan sus ciclos biológicos y realizan una serie de migraciones que, finalmente, provocan afectación clínica en diferentes órganos (piel, pulmón,...). Es el caso de la larva cutánea migrans, las uncinarias y estrongiloides o anquilostoma, entre otras parasitosis intestinales, o la Tunga penetrans o nigua (que parasita los dedos de los pies y zonas subungueales10).
Protección contra picaduras de insectos
Artrópodos e insectos son vectores de enfermedades severas como la malaria, el dengue o la tripanosomiasis. Una de las medidas más eficaces para prevenirlas es evitar las picaduras.
Entre las medidas físicas o de barrera se recomiendan: respecto al vestido, usar ropa de manga larga, pantalones largos y calcetines al anochecer y al amanecer. En zona de tripanosomiasis africana, ropa clara, evitando los colores azules y negros, que parecen atraer a la mosca.
Las mosquiteras representan la mejor protección personal durante el sueño, y tienen mayor efectividad si están impregnadas con permetrina2,11.
Los repelentes son sustancias que se aplican sobre la piel o ropa para repeler al insecto, pero no lo matan. Se recomiendan los preparados con DEET (N,N-dietil-3-metilbenzamida) (dietil-metil-toluamida) al 30-35% Relec fuerte®. Debe aplicarse cada 3-4 horas, excepto en piel mojada o sudorosa, que exige mayor frecuencia de aplicación11. La alternativa es la picaridina, KBR 3032 10-20%, cuyo nombre comercial es Autan Activo®, más duradero que el anterior, hasta 8 horas.
Entre los insecticidas, está disponible la permetrina al 0,5% en aerosol para pulverizar ropa y al 13,3% en solución para sumergir la ropa en ella e impregnar las mosquiteras. Se recomienda su utilización en habitaciones antes de acostarse, en combinación con espirales que contienen piretrinas como ingrediente activo.
VACUNAS
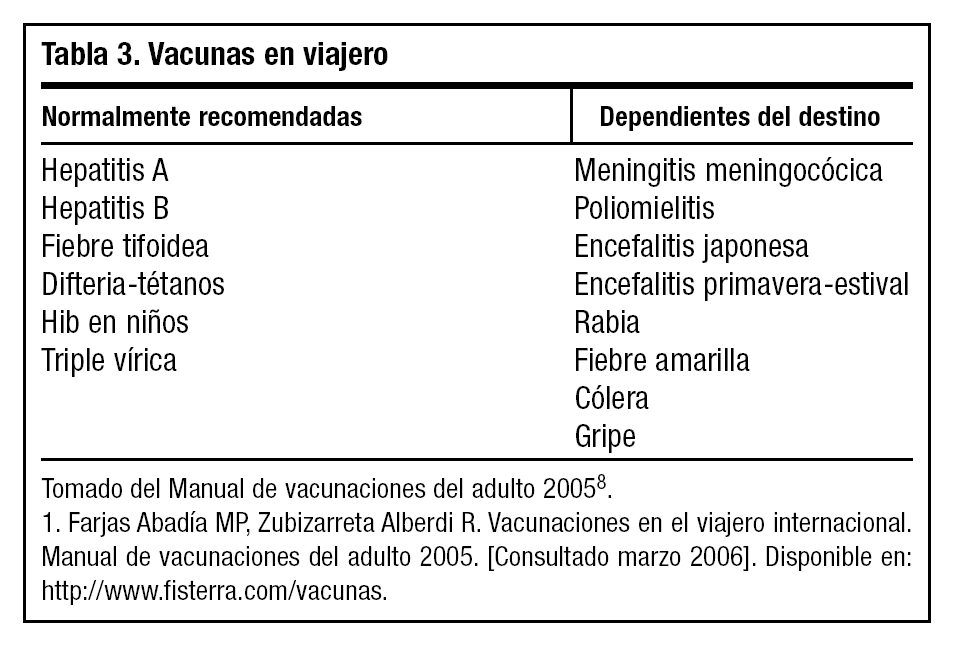
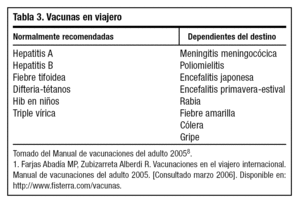
La OMS clasifica las vacunas en rutinarias, recomendadas y obligatorias. Las rutinarias son las incluidas habitualmente en calendarios vacunales, las recomendadas son más específicas para viajeros en general y, por último, las consideradas obligatorias son las exigidas para entrar en determinados países. Es el caso de la fiebre amarilla, exigida por el Reglamento Sanitario Internacional, y el de la vacuna frente a meningococo, exigida a los visitantes de La Meca, en Arabia Saudí. Para aumentar la eficacia del consejo y ofrecer información actualizada, se recomienda consultar tablas y mapas de vacunaciones para viajeros que ofrecen algunos organismos nacionales e internacionales en Internet8,13 (tabla 3).
Hay que tener en cuenta que las vacunas precisan un tiempo variable para resultar eficaces, y además en algunos casos se necesitan varias dosis en la primovacunación, así que es recomendable que se inicie la vacunación o se haga la consulta previa al viaje como mínimo 4-6 semanas antes de partir8.
Vacunas obligatorias
Fiebre amarilla
El riesgo de adquirir la enfermedad es de 1/1.000 viajes/mes, con una mortalidad de 1/5.000 viajes/mes14. Las zonas de mayor riesgo incluyen América tropical y África (entre los paralelos 15° norte y 15° sur).
Indicada en todo viajero que se desplace a zonas endémicas, es la única vacuna exigida por el Reglamento Sanitario Internacional para todos aquellos viajeros procedentes de países con riesgo de transmisión de fiebre amarilla, incluso para los que están en tránsito, ya que la importación del virus por un viajero infectado podría, presumiblemente, infectar mosquitos y/o primates, con el consiguiente riesgo de infección para la población local. Es obligatorio el Certificado Internacional de Vacunación de la OMS, cuya validez es de diez años.
En España, la vacuna se administra en los Centros de Vacunación Internacional autorizados por el Ministerio de Sanidad, que expiden el certificado Internacional de Vacunación.
Es una vacuna de virus vivos atenuados (cultivada en embrión de pollo, que incluye cepa 17D del virus de la fiebre amarilla). La pauta es 1 dosis única de 0,5 ml vía subcutánea y es obligada la revacunación cada 10 años, aunque posiblemente la inmunidad sea para toda la vida. Se debe aplicar mínimo 10 días antes de la llegada, ya que a partir del 7.o-10.o día de la administración pueden encontrarse ya tasas de seroconversión del 99%8.
Como todas las vacunas de virus vivos, está contraindicada en menores de 9 meses, embarazo, inmunosupresión, y en caso de alergia al huevo. Estos pacientes deben llevar consigo un certificado de excepción a la vacuna16.
No se debe olvidar la importancia de las medidas de barrera para prevenir las picaduras de insectos, aunque el viajero se haya vacunado correctamente.
Meningitis meningocócica
El riesgo de enfermar es de 1/1 millón de viajes/mes14. Zonas de alto riesgo son el cinturón subsahariano, con mayor riesgo en invierno y durante la estación seca. Se debe valorar la presencia de brotes epidémicos en la zona de destino.
Sólo es obligatoria en Arabia Saudí para los visitantes y peregrinos a La Meca.
Hay dos tipos de vacunas: la A+C y la vacuna exigida por el Ministerio de Salud de Arabia Saudí, que es la tetravalente (A+ C+ Y + W135).
La pauta es una dosis única y requiere revacunación cada 3 años. Se debe administrar 10 días antes de llegar. No es eficaz en menores de 2 años de edad. En estos últimos se puede emplear una vacuna monovalente serogrupo C aprobada recientemente para su uso en niños y adolescentes, específicamente inmunógena en este grupo de edad16.
Vacunas rutinarias
Tétanos-difteria
Recomendada a todos los viajeros no inmunes. Se aconseja un mínimo de 2 dosis para proteger en el viaje. La vacuna del tétanos (pauta completa) tiene una eficacia del 99%, con títulos protectores persistentes al menos durante los 10 años siguientes a la administración de la última dosis15. A partir de los 6 años se recomienda utilizar la forma "d" adulto.
Poliomielitis
Recomendada en viajeros adultos no inmunes que acudan a países endémicos como Asia y África (no en América). Son zonas libres de polio: Europa, América y Australia.
La pauta de primovacunación consta de 3 dosis, subcutánea o intramuscular, separadas 4-8 semanas la primera de la segunda y 6-12 meses (mínimo 4 semanas) la segunda de la tercera. Hay pautas rápidas de 0-4-8 semanas, o 0-4 semanas que precisan 1 dosis de recuerdo14.
En viajeros se recomienda la forma inactivada (VPI), que se administra por vía parenteral.
En los previamente vacunados se aconseja una dosis de recuerdo si el riesgo es alto, han pasado más de 10 años desde la vacunación o se viaja a la zona endémica por largos períodos.
Sarampión
Los nacidos antes de 1957 presentan inmunidad natural, por lo que Estados Unidos recomienda vacunar a todos los nacidos después de 19563,15. En España, aunque no hay consenso en cuanto a las recomendaciones, se indica en nacidos entre 1967 y 1976 que viajen a regiones en las que la incidencia de sarampión es elevada ya que constituyen un grupo de especial riesgo pues probablemente ni han padecido la enfermedad ni han sido vacunados adecuadamente15.
Se recomienda aprovechar la consulta con motivo del viaje para vacunar a toda persona no inmune (se puede usar la Triple Vírica).
En países donde el sarampión ha disminuido significativamente, los casos importados de otros países representan una importante fuente de infección16.
Está contraindicada en pacientes alérgicos al huevo y a la neomicina; embarazadas y si hay antecedentes de reacciones a dosis previas.
Rubéola y parotiditis
La recomendación general es aprovechar la consulta para vacunar a toda persona no inmune, especialmente mujeres para prevenir la afectación fetal.
Gripe
Se recomienda la vacuna a personas que por su edad o condición clínica presenten mayor riesgo de complicaciones por esta enfermedad y viajeros a zonas epidémicas coincidiendo con época de gripe15. Su administración es anual en otoño, en el hemisferio sur la estación es la opuesta al hemisferio norte, por tanto debe administrarse de abril a junio.
Debido a la situación epidemiológica en relación a la gripe aviar y el riesgo de una potencial pandemia de gripe, actualmente está recomendada también en personas cuyo destino sean países con casos de gripe aviar H5N1 en humanos. Se recomienda consultar las actualizaciones periódicas del Ministerio de Sanidad y Consumo17.
Está contraindicada en alérgicos al huevo.
Neumococo
De forma similar a la anterior, está recomendada en viajeros con enfermedades crónicas o inmunodeprimidos que conllevan un mayor riesgo de enfermedad neumocócica o sus complicaciones16. Precisa revacunación cada 5 años. No es eficaz en menores de 2 años de edad.
Hay 2 tipos de vacunas: una de polisacáridos (23 valente, compuesta por 23 serotipos) indicada en adultos, y otra conjugada heptavalente, para su uso en niños15.
Vacunas recomendadas (tabla 4)
Cólera
Enfermedad causada por Vibrio cholerae, que produce una diarrea acuosa que en horas puede conducir a una deshidratación severa.
Actualmente no es recomendada por la OMS pero algunos países pueden exigir certificado vacunal para entrar3.
Se trata de una enfermedad rara en viajeros (salvo cooperantes en epidemias), con un riesgo de infección bajo, menor de 1 por cada 500.000 viajes y mes14. Lo más importante para prevenirlo es tener cuidado con alimentación y bebidas.
Existen 2 vacunas, ambas facilitadas en los centros de medicamentos extranjeros, de administración oral, una de bacterias vivas atenuadas, que se aplica en dosis única con 1 recuerdo a los 6 meses, y otra de bacterias completas inactivadas que se administra en 2 dosis separadas por un mes, con 1 dosis de recuerdo a los 6 meses. Ambas son seguras y eficaces16. Confieren una protección del 85-90% 6 meses después de la segunda dosis, protección que se mantiene sólo en un 62% en los 3 años siguientes a la aplicación de la vacuna en mayores de 5 años.
Su indicación se limita a situaciones de alto riesgo: emergencias, profesionales sanitarios y campamentos de refugiados16,17.
Se recomienda evitar antibióticos los siete días anteriores y posteriores a la vacunación y completar la pauta al menos tres días antes de la primera dosis de mefloquina profiláctica.
Hepatitis A
El riesgo de padecer la enfermedad es 1-5/1.000 viajes/semana14.
Es la enfermedad infecciosa prevenible más frecuente en viajeros.
Existen preparados específicos para niños y adultos con dosis diferentes. Está indicada en viajeros a zonas endémicas que incluyen Europa del Este, Asia, África y América Central y Sudamérica. No se recomienda en menores de 2 años.
La pauta de administración consiste en una dosis 2-4 semanas antes de partir, ya que se detectan anticuerpos inducidos por la vacuna 2 semanas después de su administración. Con la primera dosis se obtiene una eficacia del 95%. Una segunda dosis administrada 6-12 meses después proporciona inmunidad para más de 10 años, tal vez de por vida, y la eficacia alcanzada es del 99%14.
Hepatitis B
Son áreas de alta incidencia África, Asia y América Central y del Sur. El riesgo de infección es de 1/2.000-10.000 viajes/mes14. Evolucionan a la cronicidad un 10% y la mortalidad por esta enfermedad es de un 2%. Se recomienda vacunar a los no inmunes, con indicación en viajes de larga estancia, cooperantes y si existe posibilidad de mantener relaciones sexuales.
Hay varias pautas: la habitual (0-1-6 meses) confiere inmunidad a largo plazo, al menos 15 años16 y produce seroconversión en 90-95% de los casos. No precisa revacunación en general.
Existe, sin embargo, para casos en que no se dispone de tiempo, una pauta rápida (0-1-2 meses con 1 recuerdo a los 12 meses), otra pauta acelerada (0-7-21 días seguida también de recuerdo a los 12 meses) y una pauta recientemente autorizada en la Unión Europea, consistente en 3 dosis administradas a los 0,1 y 7 días. En esta última, se recomienda igualmente 1 dosis de recuerdo a los 12 meses. Si se utiliza la vacuna combinada hepatitis A y B la pauta usada es 0-1-6 meses, recomendada en sujetos con riesgo de exposición a ambos agentes. Su eficacia es similar a la obtenida cuando se administran ambas vacunas por separado15.
Fiebre tifoidea
El riesgo de infección es de 3-30/100.000 viajes/mes14 y la mortalidad por esta enfermedad del 1%. Son zonas de riesgo el subcontinente indio, África y zonas de Sudamérica. Sus indicaciones son los viajeros de larga estancia, viajes fuera de rutas turísticas habituales y zonas con brotes de fiebre tifoidea.
Existen dos tipos de vacuna:
La forma oral (FTO), cuya pauta consiste en la administración de tres dosis, una cada 48 horas (0-2-4 días). Requiere una dosis de recuerdo cada 2 años y no está indicada en embarazo, inmunodeprimidos ni menores de 6 años. No se debe administrar al mismo tiempo que antipalúdicos, antibióticos y vacuna de la polio. La inmunogenicidad que proporciona es de un 62%.
La forma parenteral (polisacáridos Vi purificados), que se administra en una sola dosis, por vía intramuscular o subcutánea, y que requiere una dosis de recuerdo cada 2-3 años. Su eficacia es del 79% inmediatamente después de la vacunación14 y de un 50% a los tres años de la misma16.
Encefalitis japonesa
Se trata de una enfermedad viral transmitida por un mosquito de la especie Culex, frecuente en los campos de arroz. El riesgo de adquirir la enfermedad es de 2/10.000 viajes/semana de estancia8.
Está indicada en viajeros a Asia, especialmente a zonas rurales y para estancias superiores a 2 semanas16, especialmente en época de monzones (junio a octubre). Se han descrito brotes en zonas urbanas de Nepal.
La pauta consiste en 3 dosis subcutáneas de 0,5 ml en menores de 3 años y 1 ml en mayores de 3 años (0-7-28 días). Hay una pauta rápida, menos eficaz: 0-7-14 días. Confiere protección durante 3 años. Y tras la primovacunación consigue respuestas del 88-100%8.
En nuestro país se dispensa como medicamento extranjero.
Encefalitis europea por garrapata o primavera-estival
Esta encefalitis propia de Centroeuropa es transmitida por la picadura de una garrapata. Está indicada en viajeros cuyo destino son los bosques de Europa central y del Este (Alemania, Suiza, Albania, Rusia, Repúblicas Bálticas, Suecia, Noruega y Finlandia) en época de verano (mayo a octubre), que realizan actividades al aire libre como recolección de setas, acampadas, etc. En nuestro país existen 2 tipos de vacuna, ambas elaboradas en cultivos en embrión de pollo, inactivadas con formol y de administración intramuscular. Hay 2 pautas: la estándar consistente en tres dosis (1-3-12 meses), y una pauta rápida con cuatro dosis (0-7-21 días y 12 meses)14,16. La inmunidad dura 3 años. En España es facilitada como medicamento extranjero y la indicación debe realizarse en un Centro de Vacunación Internacional17.
No hay que olvidar las medidas generales de evitación de picaduras como el uso de pantalones largos y calzado cerrado.
Varicela
Sus indicaciones varían de unos países a otros. No hay criterios consensuados. Forma parte del calendario vacunal infantil en Japón, Corea y Estados Unidos15. No indicada específicamente en viajeros por organismos internacionales. Considerar en casos individuales.
Rabia
Indicada en viajes de riesgo con actividades del tipo de la espeleología, contacto con animales salvajes, etc., ya que es producida por un rabdovirus cuyo reservorio son perros, zorros, mofetas, etc. y que se transmite al hombre por mordedura o arañazo de éstos.
Hay dos pautas: una pre-exposición, consistente en 3 dosis (0-7 y 21 o 28 días) de vacuna HDCV (cepa Wistar) administrada vía intramuscular (dosis de 1 ml) o intradérmica (dosis de 0,1 ml) y una cuarta dosis o recuerdo si a los 6 o 24 meses los títulos de anticuerpos protectores son insuficientes (menores de 0,5 UI/ml por ELISA)8,14,16. La pauta posexposición se aplicará en personas no vacunadas mediante 4-5 dosis (0-3-7-14-28) de vacuna intramuscular o intradérmica, dependiendo del tipo de vacuna empleada, siendo recomendable administrar la primera dosis tan pronto como sea posible tras la exposición y la última dosis dentro de los 28 días siguientes. Cabe considerar además, según el tipo de herida, la administración de inmunoglobulina específica16.
Cuando la posibilidad de conseguir vacunación posexposición es escasa, merece la pena realizar una vacunación preexposición. Se debe completar un mes antes de iniciar profilaxis malaria con mefloquina o cloroquina.
QUIMIOPROFILAXIS DE LA MALARIA
Aproximadamente 30.000 viajeros europeos y norteamericanos son diagnosticados de malaria anualmente, aunque la incidencia real debe de ser mucho mayor3. La incidencia aproximada es del 0,01% del total de casos de malaria en el mundo.
En España se calcula una tasa de mortalidad de entre el 0,6 y el 1,8%, y va en ascenso. La mayoría de los casos mortales se deben a no haber hecho correctamente la quimioprofilaxis.
Según el Dr. López Vélez "la estrategia de prevención de la malaria en los viajeros descansa sobre cuatro pilares fundamentales: 1.o informar al viajero de esta enferme-dad, de los riesgos particulares de su adquisición durante el viaje (...), del período de incubación, de cómo se manifiesta y de lo importante que es un diagnóstico y un tratamiento a tiempo que eviten la aparición de complicaciones; 2.o usar medidas de barrera que limiten las picaduras de los vectores; 3.o tomar la quimioprofilaxis de manera adecuada, y 4.o la posibilidad de autodiagnosticarse y autotratarse en casos de emergencia muy concretos"4.
Hay que tener en cuenta que ninguna pauta de profilaxis garantiza al cien por cien la protección, que el fracaso no significa que haya una resistencia al medicamento empleado, que las recidivas de P. vivax y P. ovale son posibles meses después de haber realizado una profilaxis correctamente y que ninguna pauta está exenta de efectos secundarios o contraindicaciones. Por todo ello la elección de la pauta de quimioprofilaxis ha de hacerse de manera individualizada y hay que insistir en la importancia del uso de medidas de barrera que limiten las picaduras de mosquitos18.
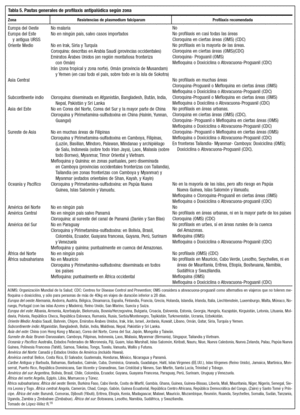
Dado que el riesgo de contraer la enfermedad varía entre países e incluso dentro de un mismo país en distintas zonas, la indicación de quimioprofilaxis debe basarse en primer lugar, en la zona geográfica a visitar: país, región, ruta; en la duración de la estancia en zona de riesgo, y en la estación del año (tabla 5).
Se consideran zonas de riesgo alto África oeste, África este, Papúa Nueva Guinea, y África del Sur; de riesgo medio, el subcontinente indio, y de riesgo bajo, las zonas turísticas de América latina y el sudeste asiático.
En segundo lugar, se debe conocer la especie de Plasmodium predominante, siendo la de mayor riesgo P. falciparum, que produce la enfermedad más grave. Por último, hay que valorar la resistencia a antipalúdicos en la zona de destino (tabla 5).
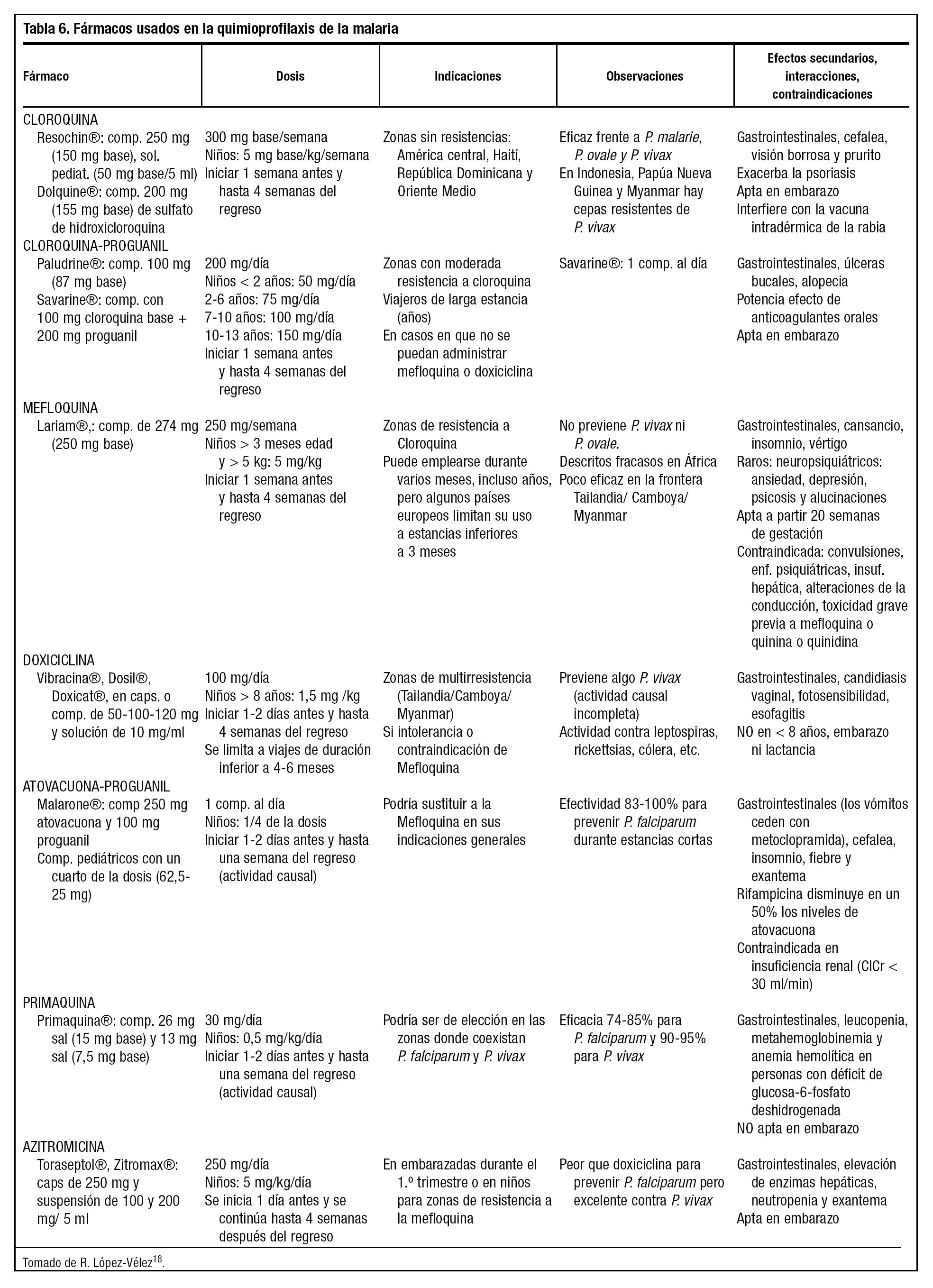
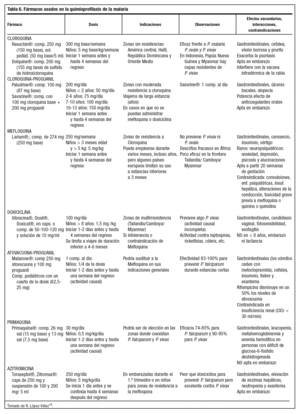
En la tabla 6 se resumen los fármacos utilizados en la prevención de la malaria y sus contraindicaciones en la tabla 7, las cuales condicionarán, junto con la zona a visitar, la elección del preparado más adecuado.
En la actualidad, la mefloquina ha sustituido mayoritariamente a otros antipalúdicos más antiguos que hoy se muestran poco efectivos contra algunas especies de plasmodium debido a la aparición de resistencias. Sin embargo, no está exenta de efectos secundarios. En una revisión Cochrane llevada a cabo con el objetivo de evaluar el efecto protector de la mefloquina y su tolerabilidad en viajeros adultos, los autores concluyen que este fármaco previene el paludismo, pero no existe evidencia suficiente para evaluar su toxicidad y tolerabilidad, particularmente en viajeros en general19.
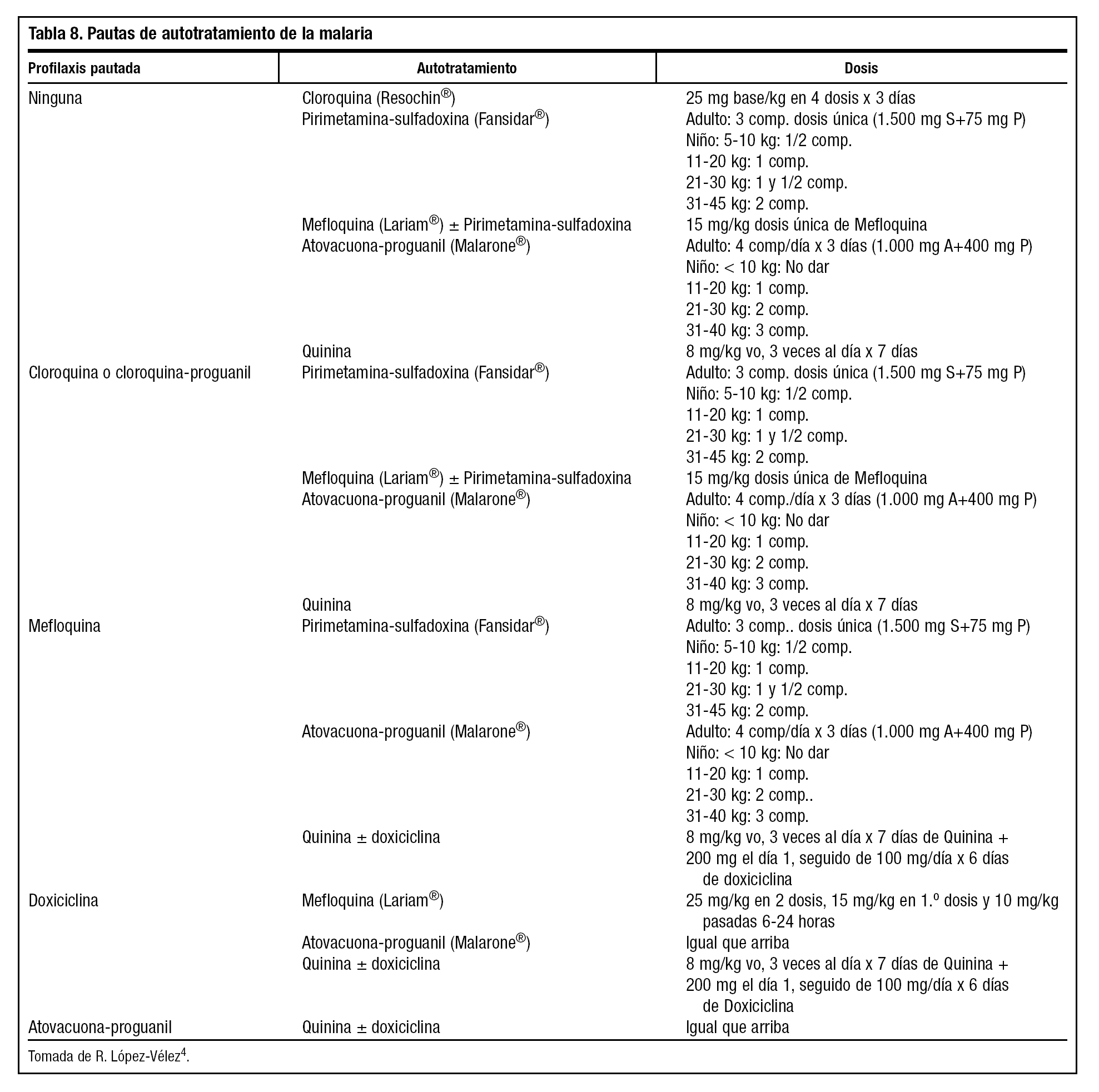
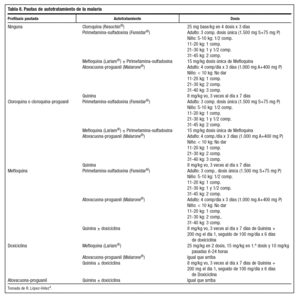
En casos muy seleccionados se puede valorar el autotratamiento de emergencia, definido por la OMS como el tratamiento administrado por el propio paciente en caso de sospecha de malaria y sin posibilidad de atención médica durante un período de 24 horas tras el inicio de los síntomas. Esta estrategia resulta de utilidad en viajes sin profilaxis a zonas de baja endemia o endemia estacional, viajes cortos y frecuentes, residentes de larga estancia en zona endémica en combinación o no con profilaxis, viajeros con toxicidad o contraindicaciones a la profilaxis, viajes sin ruta definida en los que se puede cambiar el destino pasando por zonas palúdicas o zonas de multirresistencia4. La tabla 8 muestra los fármacos a utilizar según se haya realizado previamente quimioprofilaxis o no y el preparado utilizado4.
Los viajes aislados de menos de 7 días no precisan autotratamiento porque el período de incubación mínimo de la malaria es de 6 a 7 días y, en estos casos, la enfermedad se manifiesta siempre al regreso.
Correspondencia: E. García Virosta.
Centro de salud Canillejas.
C/ Boltaña, 5. 28022 Madrid.
Correo electrónico: egarvi@telefonica.net
Recibido el 02-10-06; aceptado para su publicación el 20-10-06.