INTRODUCCIÓN
La neuralgia postherpética es una de las complicaciones más temidas del herpes zóster pudiendo desencadenar dolores invalidantes. No es una continuación del herpes zóster agudo sino una complicación del mismo1. La incidencia del herpes zóster es muy baja en niños (0,5-0,7 por 1000 habitantes/año) y en adultos hasta la quinta década (1-3 por 1.000 habitantes/año) incrementándose en ancianos (mayores de 80 años 5-10 por 1.000 habitantes/año) probablemente por una disminución de la inmunidad1. Se estima que el 10% de los pacientes que padecen un herpes zóster tendrán una neuralgia postherpética; el 50% de los mayores de 60 años y el 75% de los mayores de 701. Bruxelle ha demostrado que la severidad del rash inicial de herpes zóster es independiente de la incidencia de la neuralgia postherpética. En esta revisión intentaremos poner al día los diferentes tratamientos disponibles, así como dar soluciones y respuestas a la hora de resolver una entidad que ocasiona problemas tan graves como un dolor neuropático de tal intensidad que lleva a algunos pacientes al suicidio1.
DEFINICIÓN
El herpes zóster es una enfermedad infecciosa ocasionada por un ADN virus, caracterizada por un dolor radicular unilateral que se suele acompañar de una erupción vesiculosa, normalmente limitada al dermatoma inervado por un mismo ganglio sensitivo, autolimitada en el tiempo a unas tres semanas y que se resuelve habitualmente sin complicaciones. Se entiende por neuralgia postherpética el dolor continuo a lo largo de un nervio y de sus ramificaciones, por lo general sin fenómenos inflamatorios, que acontece durante más de un mes una vez desaparecidas las lesiones cutáneas; otros autores lo consideran a partir de dos meses. El Forum Internacional para el Tratamiento del Herpes ha introducido un nuevo término "dolor asociado al zóster", donde el dolor se mantendría de forma continuada a lo largo de todo el proceso. Así pues, durante el rash y la fase aguda del herpes puede haber dolor y, por supuesto, puede ser necesario el tratamiento, pero lo que realmente nos preocupa es el dolor crónico tras la curación de la fase aguda, que puede persistir durante meses y años1.
ETIOPATOGENIA
Tras la primoinfección el virus queda en estado de latencia en las células del ganglio de la raíz dorsal. La reactivación puede acontecer por la depresión del sistema inmune, donde juega un papel importante la inmunidad celular1. En la etiopatogenia de la neuralgia postherpética parece que estarían involucrados mecanismos centrales y periféricos. Puede haber una lesión de la médula espinal, principalmente de la sustancia gris posterior y anterior, que explicaría los trastornos motores que en ocasiones se asocian a la enfermedad. Se piensa que en la neuralgia postherpética habría una hiperexcitabilidad central provocada por los nociceptores durante la fase aguda, acompañada de una lesión axonal1.
CLÍNICA
Estos pacientes manifiestan una clínica que se caracteriza por la presencia de cuatro tipos de dolor, algunos de ellos espontáneos y otros evocados. Entre los espontáneos se encuentran siempre: un dolor constante, profundo y quemante, y un dolor intermitente, lancinante, intenso y paroxístico que recorre toda el área dolorosa en forma de sensación fulgurante dejando toda la zona hipersensible y dolorida durante minutos2. Los otros tipos de dolor son provocados por estimulación de la zona: el primero se trata de un dolor disestésico que se excita tras mínimos contactos táctiles (alodinia táctil) o tras contactos térmicos (alodinia térmica). La alodinia táctil se expresa de forma muy virulenta en muchos pacientes y es especialmente sensible a estímulos dinámicos; la alodinia térmica se expresa como percepción dañina a estímulos de calor o frío en rangos no nocivos o bien como percepciones paradójicas, es decir, sensación de calor tras exposición al frío o viceversa. La hiperpatía es el otro tipo de dolor provocado; se manifiesta como dolor persistente tras la consumición del estímulo nocivo o por su explosión tras estímulos no nocivos repetidos2.
La forma clínica más frecuente es la intercostal, afectando a uno o dos pares de raíces y ganglios intercostales de un lado. La lesión más frecuente de los pares craneales es en el trigémino y con frecuencia existe una inflamación del ganglio de Gasser, la rama oftálmica es la más frecuentemente afectada, dando lugar al herpes zóster oftálmico, que se acompaña de dolor en el 93% de los pacientes (persiste a los seis meses en el 31% de los casos, porcentaje que asciende al 71% de los casos en los mayores de 80 años)1.
DIAGNÓSTICO
El diagnóstico puede ser fácil de realizar o sumamente complejo. Los pacientes con neuralgia postherpética suelen haber tenido, previamente, una erupción cutánea en forma de vesículas, que habitualmente es unilateral y deja una cicatriz residual o hipopigmentación, acompañada de disestesia, anestesia o hiperestesias en la antigua distribución vesicular. El diagnóstico se complica en pacientes con neuralgias postherpéticas sin manifestaciones cutáneas, obligando al diagnóstico diferencial con: glaucoma, infarto de miocardio, pleuritis, apendicitis, colecistitis, etc. Los pacientes con neuralgia postherpética no suelen tener antecedentes de traumatismos, ni manifestaciones radiológicas o hematólogicas1.
TRATAMIENTO
Es importante discriminar el dolor agudo en el herpes zóster de la neuralgia postherpética. El tratamiento del herpes zóster persigue la pronta recuperación del paciente y la prevención de la neuralgia postherpética. En los pacientes con cierta predisposición a presentar esta patología, como es el caso de las personas de edad avanzada e inmunodeprimidos, se requiere un tratamiento más agresivo1.
Prevención de la neuralgia postherpética
En la patogénesis de la neuralgia postherpética interviene la replicación viral continuada en el asta dorsal medular, por lo que los fármacos antivirales constituyen actualmente la principal opción preventiva de esta complicación cuando se administran dentro de las primeras 72 horas3. El tratamiento sintomático del herpes zóster sólo está justificado en pacientes menores de 5 años. En pacientes mayores o inmunodeprimidos estaría indicado el aciclovir1. Las revisiones realizadas sobre este fármaco valoraron la relevancia clínica de los hallazgos positivos, lo que sugiere que el aciclovir reduce la neuralgia postherpética un 30%4,5; el tratamiento con este fármaco reduce la proporción de pacientes con dolor durante más de seis meses1,4 y la dosis es de 400-800 mg cinco veces al día durante siete días1. Una revisión sistemática de 42 estudios que evalúan el tratamiento dado en el herpes zóster agudo concluye que de 7 a 10 días de tratamiento con aciclovir reduce la incidencia de dolor a uno o tres meses. El más reciente metaanálisis que compara placebo con aciclovir muestra un NNT de 6,3 para reducir la incidencia de dolor a seis meses6. Otros fármacos que se pueden utilizar son valaciclovir y fanciclovir3. El valaciclovir es un profármaco que tras la administración oral se convierte en aciclovir; éste se administra por vía oral a dosis de 1.000mg tres veces al día durante una semana3.
El fanciclovir es un profármaco de penciclovir. Tiene el mismo mecanismo de acción que los anteriores y, a diferencia del aciclovir, presenta una gran estabilidad en el interior de las células infectadas, lo que permite espaciar las dosis. En España se ha aprobado la dosis de 250 mg administrados tres veces al día durante 7 días, aunque es dudoso que esta dosis reducida sea tan adecuada como la de 500 mg. Con dosis de 500 mg/8 h muestra una eficacia similar al aciclovir en el tratamiento del dolor agudo, en la resolución de las lesiones cutáneas y en la disminución de la duración de la neuralgia postherpética3.
Los corticoides utilizados solos o asociados a aciclovir carecen de efecto beneficioso tanto en la prevención como en el tratamiento de la neuralgia postherpética3.
Neuralgia postherpética
Se tiene que iniciar el tratamiento con terapias poco invasivas y, en el caso de no ser efectivas, pasaremos a utilizar tratamientos más agresivos; si bien el tratamiento debe ir en función de la intensidad del dolor, edad del paciente y patología asociada. Habría que realizar también un soporte psicológico adecuado para estos pacientes1.
Farmacológico
El dolor neuropático, ya que se produce por una activación anormal de las neuronas del sistema nociceptivo, ha sido tratado clásicamente, entre otros, con fármacos antidepresivos y anticomiciales; estos últimos actúan bien sobre el foco de hiperexcitabilidad neuronal y evitan la descarga excesiva, o bien sobre la transmisión al resto del cerebro de la mencionada descarga disminuyendo la excitabilidad de la membrana neuronal gracias a su interacción con los canales iónicos. También pueden actuar sobre los receptores de los neurotransmisores de manera que, en conjunto, al disminuir la excitabilidad neuronal, suelen ser útiles en el control de este tipo de dolor7. Los opioides, según diversos estudios multicéntricos bien controlados realizados recientemente, han demostrado con claridad su eficacia en el tratamiento del dolor neuropático en general, y de la neuralgia postherpética en particular. Además, parece que los opioides son capaces de producir un efecto analgésico que es equivalente, o incluso superior, al de los antidepresivos y los anticonvulsivos usados tradicionalmente8; sin embargo, el uso de opioides mayores debe considerarse cautelosamente y ser apropiado, de hecho no debe fomentarse la prescripción indiscriminada. La opinión internacional indica que, en pacientes concretos, los opioides mayores pueden proporcionar analgesia y mejorar la calidad de vida. Pese a que son muchos los casos clínicos que apoyan lo anteriormente expuesto, existen pocos ensayos clínicos comparativos, aleatorizados9.
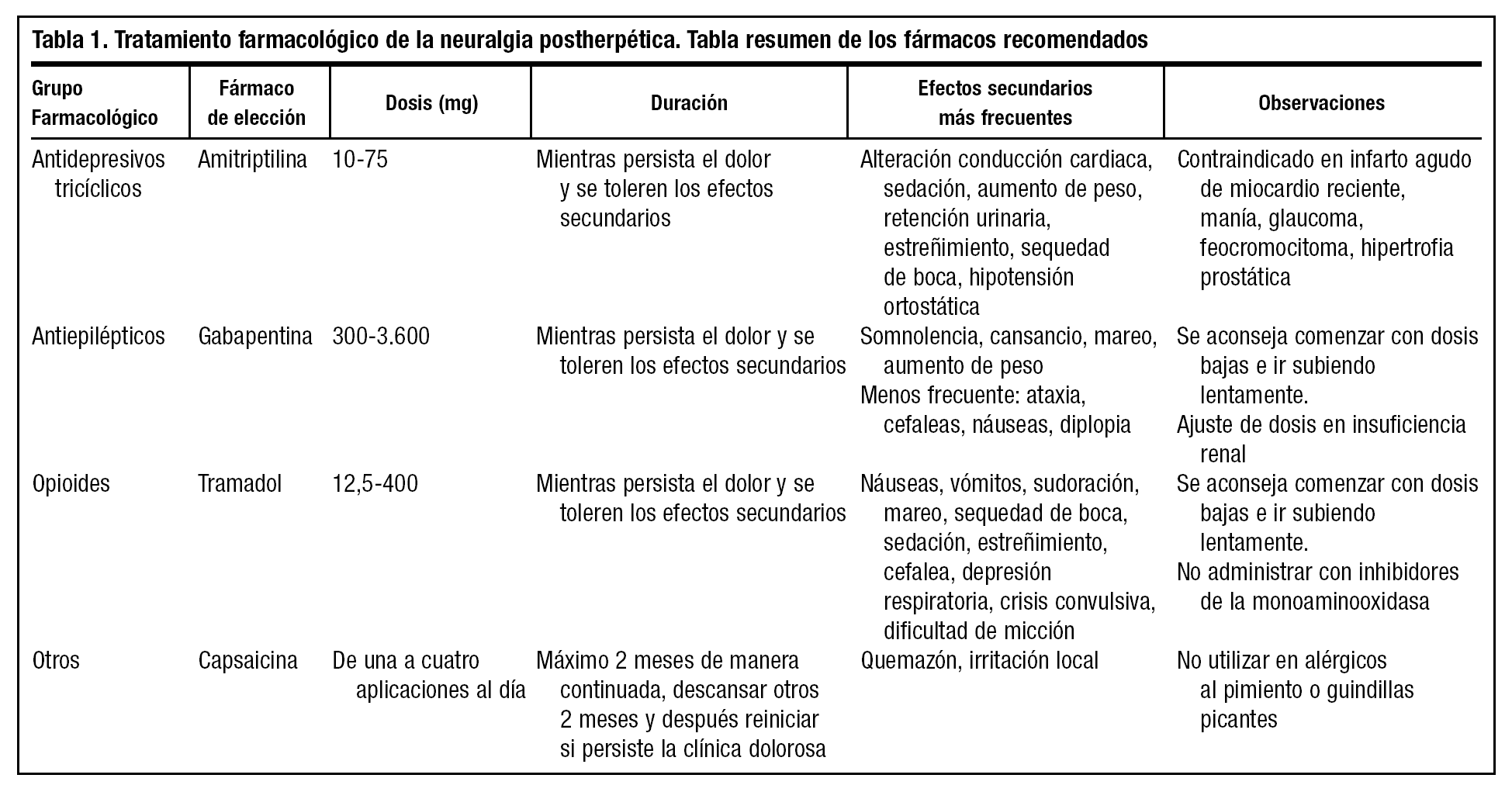
Antidepresivos tricíclicos. Los antidepresivos han constituido desde hace más de 30 años una base importante en el tratamiento del dolor crónico. Se utilizan sobre todo los antidepresivos tricíclicos (amitriptilina, imipramina, clorimiparmina y desipramina)10. Los antidepresivos tricíclicos tienen un efecto analgésico demostrado sobre el dolor neuropático, independientemente de su efecto sobre el estado de ánimo. Se ha descrito que el efecto analgésico aparece con anterioridad al efecto antidepresivo. La dosis requerida para obtener analgesia suele ser más baja que la necesaria para tratar la depresión11.
La neuralgia postherpética es una importante causa de dolor crónico en la población anciana, en la que también se han empleado tradicionalmente los antidepresivos tricíclicos. El metaanálisis de los ensayos realizados con ellos en esta indicación permite llegar a la conclusión de que, en conjunto, son capaces de aliviar de forma significativa el dolor de la neuralgia postherpética en comparación con otras sustancias12-14. Actúan inhibiendo la recaptación neuronal de noradrenalina y serotonina, a nivel de la sinapsis, incrementando de esta manera sus niveles. Estas dos monoaminas participan en las proyecciones entre el tronco cerebral y los núcleos de las astas dorsales de la médula espinal, implicadas en la modulación nociceptiva, potenciando los sistemas descendentes inhibidores de la respuesta dolorosa. Además, poseen otras acciones como el bloqueo de receptores muscarínicos, colinérgicos, histamínicos H1 y alfa-adrenérgicos, que podrían participar en la modulación de la respuesta nociceptiva11. La amitriptilina ha demostrado ser eficaz como analgésico y suele ser el fármaco de primera elección, ya que ha sido el más utilizado y el que ha obtenido mejores resultados10. Sus efectos indeseables más frecuentes están en relación con su acción anticolinérgica: sequedad de boca, estreñimiento, retención urinaria y taquicardia. El bloqueo de los receptores alfa-1 adrenérgicos puede producir hipotensión ortostática. La sedación y la ganancia de peso están en relación con el bloqueo de receptores de histamina. Todos estos efectos secundarios pueden ser minimizados con titulaciones lentas. El efecto secundario más preocupante es la alteración de la conducción cardiaca por inhibición de la recaptación de noradrenalina11. La respuesta es una dosis dependiente. Se recomienda iniciar el tratamiento con dosis bajas (10 mg en los pacientes mayores de 65 años y 25 mg en los menores) antes de acostarse e ir subiendo progresivamente en función de la respuesta clínica, no sobrepasando los 75-150 mg/día1,10. La amitriptilina tiene una NNT para neuralgia postherpética de 2,215.
Antiepilépticos. Los fármacos anticonvulsivantes han sido utilizados en el manejo del dolor desde la década de los años sesenta, la impresión clínica es que son útiles para el dolor neuropático crónico, especialmente cuando éste es de tipo lacerante o de quemazón16. El metaanálisis elaborado por Kingery, junto con la Colaboración Cochrane, respalda con una evidencia significativa la efectividad de la gabapentina en el tratamiento de la neuralgia postherpética17. Aunque la gabapentina ha sido cada vez más utilizada para el dolor neuropático, la evidencia sugeriría que no es superior a la carbamazepina16.
Actualmente, la gabapentina es ampliamente utilizada como fármaco de primera elección en dolor neuropático, la carbamazepina se utiliza menos debido a los efectos secundarios18. Sin embargo, según se recoge en una revisión Cochrane, pocos ensayos mostraron una efectividad analgésica de los anticonvulsivantes y se concluye que, en síndromes de dolor crónico distintos a la neuralgia del trigémino, los anticonvulsivantes deben aplazarse hasta que se hayan utilizado otras intervenciones16.
Se piensa que la carbamazepina ejerce su efecto al bloquear los canales de sodio sensibles al voltaje. Esto reduce la excitabilidad de la neurona a alta frecuencia. Su rango de dosis oscila entre 400 y 800 mg/d. El NNT para el alivio moderado de la carbamazepina en cualquier dolor neuropático fue de 2,519.
La gabapentina es estructuralmente un fármaco análogo al ácido gammaminobutírico (GABA), pero no interacciona con sus receptores. Su mecanismo de acción no es del todo conocido, aunque parece que interacciona con subunidades específicas de los canales del calcio20. Aporta una excelente tolerancia por sus escasos efectos secundarios adversos, siendo el más frecuente la somnolencia20, y por su baja toxicidad; además, su interacción con otros fármacos es mínima, lo que facilita su manejo. Su perfil de seguridad es, pues, elevado, ya que no se metaboliza en el hígado, se excreta íntegramente por vía renal, y apenas se une a proteínas plasmáticas21. La dosis de inicio es de 300 mg al día hasta un máximo de 3.600 mg al día22. La NNT para reducir un 50% el dolor de la neuralgia postherpética fue de 4,3923.
Recientemente aparece en el mercado la pregabalina, que es un análogo GABA aunque no se liga al receptor ni desarrolla acciones gabaérgicas. El mecanismo de acción está basado en su capacidad de ligarse a la facción de la subunidad proteica alfa-2-delta de los canales del calcio voltaje dependientes. No se une a proteínas plasmáticas y no se metaboliza en el hígado, el 98% se elimina inalterado por la orina por lo que requiere ajuste de dosis en insuficiencia renal.
Se inicia el tratamiento con dosis de 75 mg al día y la dosis máxima es de 600 mg al día2. Los efectos adversos más frecuentes fueron vértigo y somnolencia y la NNT para disminuir un 50% el dolor con pregabalina en neuralgia postherpética fue de 4,9323.
Hay estudios que muestran la existencia de interacciones entre antiepilépticos y antirretrovirales que son significativas y que recomendarían la monitorización de los pacientes que tomen estos fármacos24.
Opioides. El mecanismo por el cual los opiáceos clásicos suprimen el dolor está mediado por receptores mu. El receptor mu está presente en las membranas pre y postsinápticas de las fibras nerviosas aferentes primarias. Su activación en la membrana postsináptica reduce la liberación de glutamato. Causa hipopolarización en la membrana postsináptica debido a un aumento del ingreso de potasio25. El tramadol es un compuesto único con un efecto opiáceo débil sobre los receptores mu comparado con los opiáceos y un efecto monoaminérgico débil cuando se compara con los antidepresivos tricíclicos; tiene un perfil de efectos secundarios más aceptable que los antidepresivos tricíclicos o los antiepilépticos, la tolerancia y la dependencia son complicaciones poco comunes del tratamiento de tramadol. Los efectos secundarios son náuseas, vómitos, sudor, mareos con sensación de sequedad de boca y sedación, también se ha asociado un mayor riesgo de crisis convulsiva. Se comenzará con dosis de 12,5 a 25 mg oral cada 6 u 8 horas, dejando dosis de rescate de la misma cantidad hasta el control del dolor y, a partir de ahí, pasar a formulaciones sostenidas hasta una dosis máxima recomendada de 400 mg al día26. El NNT para tratar con tramadol comparado con placebo para alcanzar al menos un 50% de alivio del dolor fue de 3,525. Tramadol puede ser una alternativa a los opioides mayores27. Cuando se compara oxicodona con placebo se produce disminución del dolor en mayor número de pacientes con oxicodona que con placebo. Los efectos adversos más frecuentes fueron estreñimiento, sedación y náuseas. Otro estudio compara morfina con nortriptilina; el NNT es de 3 y 4 respectivamente. Los efectos secundarios de la morfina fueron náuseas, estreñimiento, disminución del apetito y sedación6. En un estudio cruzado los pacientes recibieron consecutivamente tricíclicos y opioides, y éstos manifestaron su preferencia por los opioides. También se concluye que el tratamiento con morfina disminuye el dolor significativamente más que con placebo8. Hay estudios que confirman que la administración conjunta de gabapentina y morfina mejora la analgesia y disminuye algunos efectos secundarios como sequedad de boca y estreñimiento frente a la administración por separado28.
Capsaicina. La capsaicina es un producto natural derivado del pimiento rojo que deplecciona la sustancia P de las neuronas1,29. En nuestro país se encuentra comercializada en forma de oleorresina de cápsico al 0,025% o al 0,075%2. Su efecto es de breve duración por lo que debe aplicarse de 4 a 5 veces al día. Es necesario instruir a los pacientes y advertirles de que al inicio provoca aumento del calor local que suele desaparecer tras la primera semana de tratamiento30. El efecto secundario indeseable más frecuente es la sensación de quemazón en la zona aplicada, también pueden aparecer prurito y eritema; aunque estos efectos desaparecen normalmente tras unos días de tratamiento, su frecuencia e intensidad son mayores cuando se realizan menos de las tres o cuatro aplicaciones diarias recomendadas30-32. La capsaicina obtiene mejores resultados utilizándola como coadyuvante en el tratamiento si se asocia a otros fármacos1. Dos estudios publicados evalúan la aplicación tópica de capsaicina y confirman una disminución de la experiencia dolorosa cuando se utiliza frente a placebo con un NNT de 2 en un estudio y de 3 en el otro. Ambos estudios utilizan la crema al 0,075% con cuatro aplicaciones diarias6 (tabla 1).
CONCLUSIONES
La neuralgia postherpética es en muchas ocasiones difícil de tratar, razón por la cual debemos esforzarnos en evitar que aparezca. La educación en ancianos y otros potenciales enfermos en donde el herpes zóster suele complicarse es prioritaria. Una educación eficaz supone que los pacientes acudan al médico de familia ante los primeros síntomas del herpes zóster y que su médico le paute precozmente tratamiento antiviral como mejor preventivo de la neuralgia postherpética.
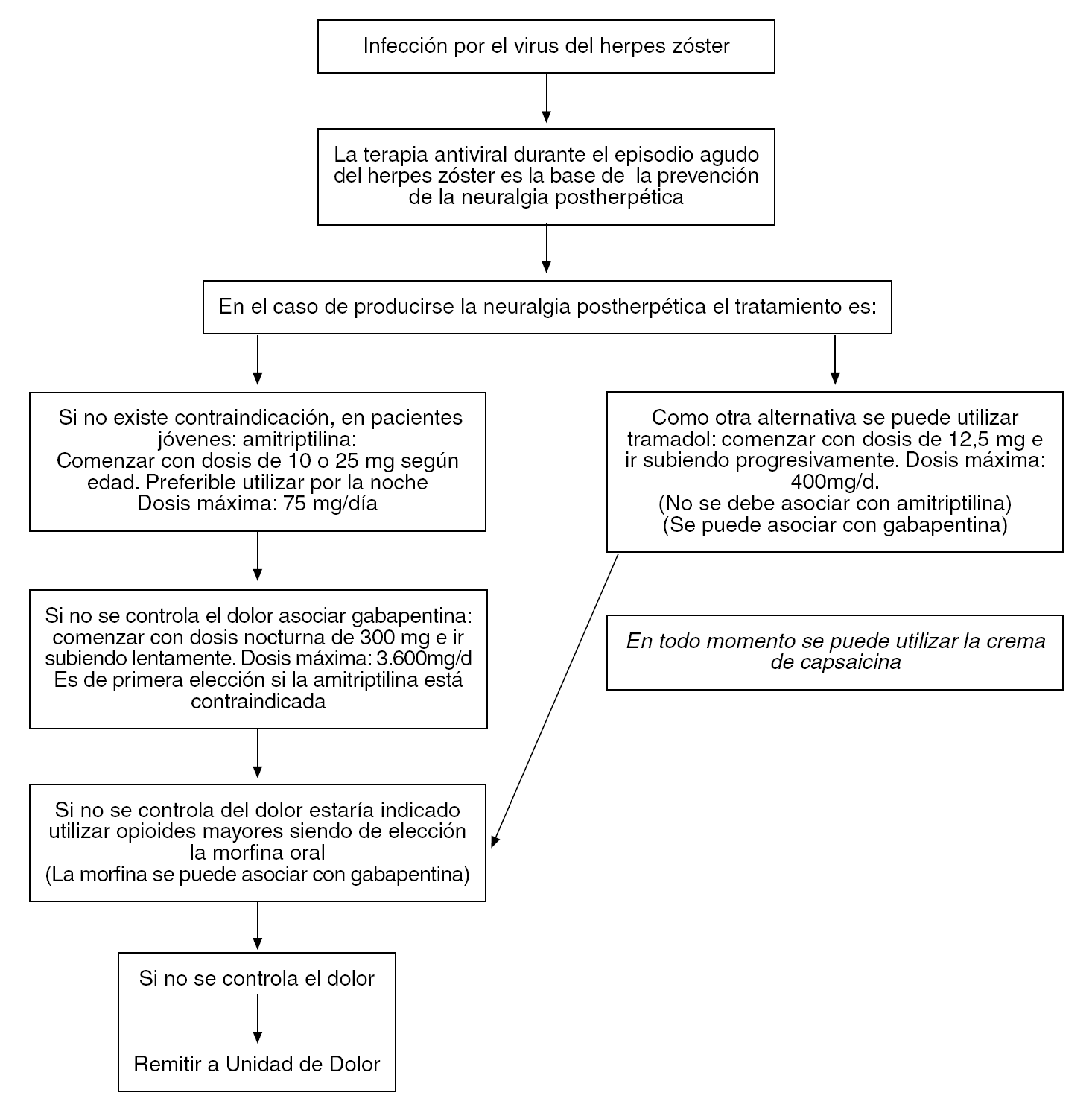
Una vez que se ha producido la neuralgia, el tratamiento de primera elección, siempre que no existan contraindicaciones, es la amitriptilina; si no se obtiene respuesta, se puede asociar gabapentina. Si la amitriptilina estuviese contraindicada, el fármaco de primera elección sería la gabapentina por su margen de seguridad y su tolerabilidad.
Otra opción de tratamiento sería comenzar con tramadol y, si no se obtiene respuesta, asociar gabapentina.
Si no se atenúa el dolor con ninguna de las opciones anteriores, está indicado subir de escalón utilizando opioides mayores, eligiendo, por ejemplo, la morfina oral. La morfina oral se puede asociar con gabapentina.
En todo momento se puede asociar capsaicina tópica. Si pese a lo anterior no se obtiene respuesta satisfactoria, es necesario remitirse a una Unidad de Dolor (fig. 1).
Figura 1. Algoritmo de decisión ante la infección por el virus del herpes zóster y ante la neuralgia postherpética.
El futuro del tratamiento farmacológico de la neuralgia postherpética debería basarse en un mejor conocimiento de los mecanismos patogénicos del dolor neuropático. Se necesitan más investigaciones en este ámbito, que permitirían un uso más racional de los fármacos.
Correspondencia: M. Redondo Fernández.
Unidad de Dolor de Badajoz.
Antiguo Hospital Provincial San Sebastián.
Plaza de Minayo s/n. 06002 Badajoz.
Correo electrónico: maredond@hotmail.com
Recibido el 15-02-06; aceptado para su publicación el 19-09-06.