De acuerdo con los autores y los editores, este artículo se publica paralelamente y de forma íntegra en las siguientes publicaciones: Semergen, Revista Española de Geriatría y Gerontología y aparecerá en el volumen 42, Extraordinario 3 de 2006 de la Revista Archivos de Bronconeumología.
INTRODUCCION Y JUSTIFICACION DEL CONSENSO. ASPECTOS EPIDEMIOLOGICOS. IMPACTO DE LA INFECCION RESPIRATORIA EN NUESTRO MEDIO. PECULIARIDADES
La enfermedad pulmonar obstructiva crónica (EPOC) constituye un problema de salud pública de gran importancia; tiene característicamente un curso crónico y progresivo con exacerbaciones y puede conducir a la incapacidad y a la muerte. Representa una causa frecuente de muerte en nuestro país, tanto en varones como en mujeres, con una mortalidad nada desdeñable1.
Es una entidad que se empieza a hacer predominante a partir de la quinta década de la vida, especialmente en varones, pero afecta ampliamente a personas mayores de 65 años, y causa morbilidad y mortalidad2, lo que representa un factor añadido dado el aumento de la esperanza de vida y el número elevado de personas mayores de 65 años en nuestro medio3.
Estos precedentes, además de darnos una idea de la magnitud del problema, justifican en sí mismos la iniciativa de nuestras sociedades científicas de realizar una puesta en común, desde diversos puntos de vista, de las peculiaridades y de la problemática en la atención del paciente anciano con EPOC.
En el desarrollo de este consenso se ha utilizado una aportación de la bibliografía médica más relevante basada en la evidencia, que abarca el período comprendido entre 1966 y junio de 2005, e incluye el nivel de evidencia de los trabajos originales. Para clasificar la evidencia del estudio y las recomendaciones se han utilizado 3 niveles: nivel de evidencia I, estudios bien conducidos, controlados y aleatorizados; nivel de evidencia II, estudios bien realizados y controlados sin aleatorización (incluyen estudios de cohortes, series de pacientes y estudios de casos y controles), y nivel de evidencia III, estudios de casos y opiniones de expertos.
La guía GOLD4 define la EPOC como una enfermedad caracterizada por una limitación al flujo aéreo no completamente reversible, habitualmente progresiva y asociada a una respuesta inflamatoria pulmonar frente a partículas nocivas o gases; además hay criterios espirométricos y clínicos que establecen distintos grados de intensidad, características comúnmente aceptadas por otras guías, tanto en el mundo desarrollado (ATS/ERS)5 como en nuestro entorno más próximo (SEPAR)6.
En cuanto a la verdadera incidencia de la entidad, existen grandes dificultades para conocerla con certeza, dado que no se trata de una enfermedad de declaración obligatoria, que su diagnóstico de certeza es espirométrico, y que gran parte de los estudios no reúnen criterios homogéneos.
En este sentido se pueden destacar los resultados de un exhaustivo trabajo comparativo7 en el que se analizaban 32 estudios relativos a la prevalencia en diferentes áreas del mundo, siendo llamativa la gran variabilidad de las cifras (s: 0,23-18,3%), probablemente debido a los diferentes métodos de obtención de datos. Si se analizan los estudios más rigurosos, se puede establecer la prevalencia entre el 4 y el 10%, según las áreas geográficas. Algunas otras series, como la del estudio NHANES III, realizado en Estados Unidos, establecen cifras de prevalencia del 14,6% en fumadores, del 6,9% en ex fumadores y del 3,3% en no fumadores, y destacan aspectos ya conocidos, como el aumento de prevalencia con la edad y en varones8.
En nuestro medio, el estudio IBERPOC9, realizado en España, halló una prevalencia del 9,1% en el grupo de edad entre 40 y 69 años, lo que representa alrededor de 1.200.000 personas en España, sin que exista diagnóstico previo de la enfermedad en el 78% de los casos, dato que confirma la dificultad de establecer la verdadera incidencia de la enfermedad.
Los síntomas respiratorios, tanto agudos como crónicos, son una de las causas más frecuentes de consulta médica, generándose en nuestro país unas 38.000 visitas por millón de habitantes y año, con 3.226 ingresos hospitalarios anuales por millón de habitantes9. Todos estos datos nos dan una idea de la magnitud y la importancia de esta dolencia, que es un proceso progresivo, difícilmente curable y lentamente invalidante.
Dentro del ámbito de la atención primaria en España, se considera que las infecciones bronquiales (bronquitis agudas y EPOC reagudizado de causa infecciosa) suponen el 18,7% de todas las consultas por infecciones respiratorias altas y bajas10, dato que nos da una orientación sobre la incidencia de la reagudización de la EPOC. En el medio hospitalario, en un estudio epidemiológico realizado en servicios de urgencias hospitalarios (SUH)11, las infecciones bronquiales representaban más del 70% de las infeccio-nes respiratorias, y se podría deducir que dado que el 42% de los pacientes incluidos presentaba EPOC, probablemente en muchos casos se trataría de exacerbaciones de origen infeccioso. Finalmente, se considera que en un hospital general los pacientes con EPOC reagudizada representan el 2% de las urgencias médicas, con una tasa promedio anual de cuatro urgencias/1.000 habitantes de los que ingresan el 40% de los casos12.
Se debe destacar que, además de la morbilidad y el gasto que la atención a esta enfermedad originan13, se da una alta mortalidad. En este sentido, se estima que es la cuarta causa de muerte en todo el mundo, y probablemente sea la segunda causa antes del año 202014, sin desdeñar el aumento en la mortalidad (marcado por la edad), y su incremento en las mujeres, probablemente marcado por el aumento del consumo de tabaco.
Se aprecia que esta enfermedad tiene un peso importante en la asistencia diaria (de forma global) cuando se aborda un período de edad determinado, en especial la de los pacientes mayores de 65 años. No hay que olvidar que el perfil del paciente con EPOC incluye entre sus características la edad habitualmente mayor de 55 años.
Al analizar las peculiaridades del paciente anciano con EPOC, de entrada se puede afirmar que la edad no es un condicionante en sí mismo. Si se revisan las series existentes en la bibliografía médica, se hace evidente que ni las pruebas diagnósticas15, ni las pautas de tratamiento16, ni la calidad de vida17 están condicionadas únicamente por la edad del anciano, sino que se debe valorar si hay otros factores que acompañen a las edades avanzadas y que mediatizan tanto la atención sanitaria como la morbilidad y la mortalidad18. En este sentido, el estado mental, el deterioro cognitivo y otras entidades asociadas (diabetes mellitus, cardiopatía, hipertensión arterial, insuficiencia renal, etc.) condicionan diversos grados de comorbilidad19. Por lo tanto, cuando tratemos a un anciano con EPOC, se deberán considerar los condicionantes que éste puede tener en la evolución y el abordaje de su tratamiento20.
DEFINICIONES
Anciano. Grados de ancianidad
Definir a un sujeto como "anciano" es difícil, ya que en numerosas ocasiones la edad biológica no se corresponde con la cronológica. Desde un punto de vista práctico, se ha establecido como límite los 65 años21,22 y así la inmensa mayoría de los estudios consideran a los sujetos como "ancianos" a partir de esa edad23-25. A medida que aumenta la edad, los pacientes tienen más alteraciones del sistema inmunitario y también más comorbilidades, lo que hace que estos pacientes sean más susceptibles a las infecciones, y en concreto a las respiratorias, con una mayor morbimortalidad26-28. Por ello sería útil establecer diferentes grados de ancianidad en función de la edad. Hay que mencionar aparte a los individuos ancianos que viven en residencias, que suelen ser pacientes con mayor edad, con más enfermedades basales y con peor estado funcional, en los que las infecciones respiratorias son muy frecuentes, con una etiología más amplia y con una morbimortalidad más elevada29,30.
Bronquitis crónica
La bronquitis crónica se define clínicamente por la presencia de tos y expectoración durante más de 3 meses al año y durante más de 2 años consecutivos, que no sean debidas a otras causas conocidas6.
EPOC
La EPOC es un proceso patológico que se caracteriza por una limitación del flujo respiratorio, que no es completamente reversible. Esta limitación es, por lo general, progresiva, y se asocia con una respuesta anómala a partículas o gases nocivos, fundamentalmente al humo del tabaco4.
Exacerbación
En el curso de la EPOC, lo más característico es la presencia de exacerbaciones, que se caracterizan por un empeoramiento del paciente respecto a su situación basal, más allá de la variabilidad diaria, de comienzo agudo y que requiere un cambio en la medicación habitual31. Lo más significativo es el aumento de disnea, a lo que se suelen añadir, a veces, el aumento de expectoración y el esputo purulento.
Criterios de gravedad
Los criterios de gravedad de una exacerbación vendrán condicionados por el grado de alteración funcional respiratoria, medida por el FEV132,33, junto con la existencia de comorbilidades y una historia de agudizaciones frecuentes, así como la presencia de una serie de hallazgos físicos, como taquipnea, uso de músculos respiratorios accesorios, alteraciones hemodinámicas y persistencia de los síntomas tras el tratamiento inicial5,31.
Criterios de hospitalización
Entre el 7-10% de los pacientes con una exacerbación ingresan en el hospital. Los criterios de hospitalización serían los siguientes: presencia de comorbilidades, (incluyendo neumonía, arritmia cardíaca, fallo cardíaco congestivo, diabetes mellitus o insuficiencia renal o hepática), respuesta inadecuada al tratamiento ambulatorio; aumento importante de la disnea; incapacidad para comer o dormir debido a ella; empeoramiento de la hipoxemia o de la hipercapnia; estado mental alterado (confusión o letargia); incapacidad del paciente para cuidarse, apoyo domiciliario inadecuado; diagnóstico incierto5.
Recomendaciones cuando no hay evidencia espirométrica
Cuando hay que valorar a un paciente con EPOC que presenta una exacerbación, es fundamental conocer su grado de alteración funcional previo, revelado por su FEV1. Éste nos condicionará el tratamiento broncodilatador que se debe administrar, y en el caso de los antibióticos, este grado de obstrucción nos orientará hacia diferentes microorganismos, y nos condicionará también el tratamiento antimicrobiano33,34. Pero en la realidad clínica habitual a veces no es posible conocer su alteración funcional, y entonces habrá que considerar una serie de datos clínicos, que nos orientarán acerca de la gravedad y de la actitud terapéutica. Entre estos datos se considerarán: la edad (> 65 años); la disnea basal; la comorbilidad; el tabaquismo activo; la frecuencia de agudizaciones el año previo ($ 4 episodios); la oxigenoterapia crónica domiciliaria; el tratamiento continuado con corticoides por vía sistémica; las hospitalizaciones en el año previo y el uso de antibióticos en los 3 meses anteriores35.
RECOMENDACIONES
1. Los criterios de gravedad de una exacerbación vienen condicionados por el grado de alteración funcional del paciente, medida por el FEV1 (Nivel II).
2. Cuando no es posible conocer el FEV1 hay que evaluar algunos datos clínicos como la edad, la comorbilidad, la frecuencia de agudizaciones, la oxigenoterapia crónica domiciliaria, el tratamiento antibiótico reciente y el tratamiento continuado con corticoides por vía sistémica (Nivel II).
3. La edad (≥65 años) de forma aislada no es un criterio de gravedad, ni tampoco para el ingreso hospitalario de un paciente con agudización de EPOC (Nivel II).
QUIÉN DEBE RECIBIR ANTIBIOTICOS (tabla 1)
En la práctica clínica, y en lo que se refiere a las agudizaciones de la EPOC, los médicos deben saber diferenciar entre los pacientes que no requieren antibióticos y aquellos a los que los antibióticos les serían potencialmente beneficiosos. No todos los pacientes con EPOC que presentan una exacerbación tienen que ser tratados con antibióticos. Un metaanálisis36 que revisó ensayos clínicos controlados y aleatorizados demostró un ligero beneficio en la administración de antibióticos para las exacerbaciones de la EPOC. Este metaanálisis se publicó hace unos años y la mayoría de los antibióticos incluidos en los ensayos analizados fueron menos potentes que los antibióticos de los que se dispone actualmente.
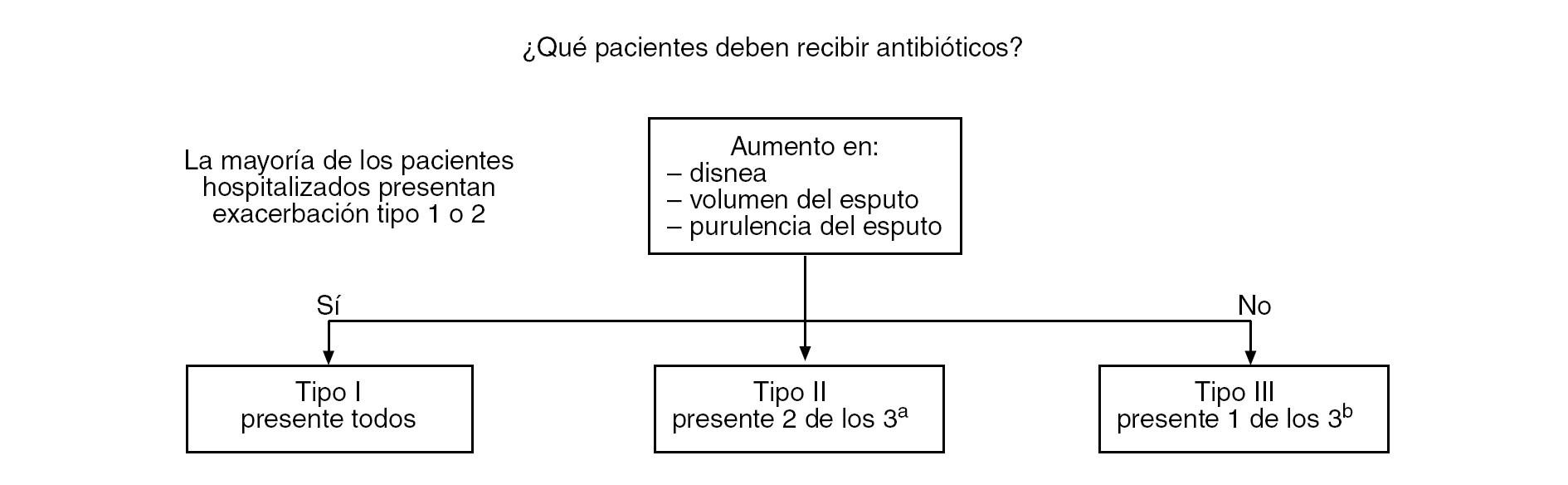
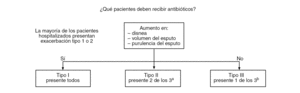
El ensayo aleatorizado de Anthonisen, publicado en 198737, demostró un efecto significativamente beneficioso de los antibióticos en los pacientes que presentaban tres síntomas cardinales: incremento de la disnea, incremento del volumen del esputo e incremento de la purulencia del mismo. A estos pacientes se les definió como pacientes de clase I. Además, la administración de antibióticos fue beneficiosa en los pacientes que presentaban dos síntomas cardinales y se les clasificó como de clase II. En la figura 1 se muestra la estratificación de los pacientes exacerbados según Anthonisen. Un artículo publicado recientemente sobre pacientes exacerbados no hospitalizados38 muestra una clara relación entre la purulencia del esputo y la presencia de bacterias. La presencia de esputo verde presentó una sensibilidad del 94% y una especificidad del 77% para el aislamiento de bacterias en concentraciones, e indica la existencia de un grupo de pacientes que pueden beneficiarse de la terapia antibiótica39. Esta información complementa el estudio de Anthonisen, en el sentido de que los pacientes con dos de los síntomas cardinales (clase II), incluyendo la purulencia del esputo (esputo verde), deben ser tratados con antibióticos. Sin embargo, el estudio de Anthonisen fue realizado en pacientes ambulatorios, y los pacientes que requirieron ingreso hospitalario posterior quedaron excluidos. Un estudio reciente ha validado los criterios de Anthonisen en pacientes hospitalizados con EPOC exacerbado, confirmando que la purulencia (subjetiva) del esputo (verde o amarillo) es el factor que mejor refleja la presencia de bacterias39.
Figura 1. ¿Qué pacientes deben recibir antibióticos? a: Incluida la purulencia. Stockley et al38. b: Más infección respiratoria superior en los 5 días previos, fiebre, aumento de sibilancias, tos, frecuencia respiratoria, frecuencia cardíaca. Anthonisen et al37.
Dos estudios aleatorizados han clarificado quién debe o no debe recibir antibióticos. Uno de ellos, que estudió a pacientes ambulatorios con síntomas leves (bronquitis crónica simple) no demostró efectos beneficiosos derivados de la administración de antibióticos40. Otro estudio de pacientes con EPOC exacerbada que requirieron ventilación artificial demostró que la no-administración de antibióticos se siguió de una mayor mortalidad y una mayor incidencia de neumonía asociada al ventilador41. No existen datos sobre si los pacientes con EPOC que requieren ventilación mecánica no invasiva necesitan imperativamente ser tratados con antibióticos, pero en la práctica clínica deberían seguir las recomendaciones establecidas para los pacientes que requieren ventilación artificial. La mayoría de los pacientes con EPOC que requieren hospitalización tienen un grado avanzado de su enfermedad y pertenecen a las clases I y II de Anthonisen.
Es importante tener en cuenta que los criterios de Anthonisen y la clasificación propuesta en este apartado no se han validado específicamente en la población anciana. La dificultad para expectorar o simplemente la falta de apreciación del color purulento del esputo por parte del paciente puede ser más frecuente en pacientes ancianos, y ello deberá tenerse en cuenta en el momento de valorar la necesidad de tratamiento antibiótico.
MICROBIOLOGIA Y DIAGNOSTICO MICROBIOLOGICO
En España, la prevalencia de la EPOC llega a ser del 40,3% en varones mayores de 60 años, fumadores de más de 30 paquetes/año, y del 14,3% en mujeres de iguales condiciones.
La exacerbación de la EPOC es una causa frecuente de consulta, tanto en atención primaria como en los servicios de urgencias hospitalarios, y de ingreso en el hospital42. La infección respiratoria, principalmente bacteriana, es la causa más frecuente de la exacerbación42. Las bacterias halladas con más frecuencia son Haemophilus influenzae, Streptococcus pneumoniae, Moraxella catarrhalis y Chlamydia pneumoniae. En pacientes con EPOC grave puede aislarse Pseudomonas aeruginosa42-44. Las demás infecciones se deben a virus (influenza A y B, el sincitial respiratorio y el parainfluenzae) y, más raramente, a otros microorganismos (los llamados "agentes atípicos" Staphylococcus aureus y los bacilos Gramnegativos).
El diagnóstico microbiológico en la exacerbación de la EPOC se complica porque muchos de los pacientes tienen bacterias en sus secreciones respiratorias incluso en fase estable de su enfermedad, y estos microorganismos pueden estar presentes en el momento de la exacerbación o pueden ser realmente sus causas45. En un elevado porcentaje de pacientes se aíslan microorganismos después del tratamiento, e incluso persisten aquellos aislados al inicio46. La dificultad de realizar un diagnóstico etiológico de la exacerbación ha llevado a la propuesta de recomendaciones en función de las características del proceso en los pacientes47.
RECOMENDACIONES
1. Tratamiento empírico, sin diagnóstico microbiológico, en los pacientes que no requieran ingreso hospitalario (Nivel II).
2. Realizar diagnóstico microbiológico (tinción de Gram de esputo y cultivo en medios habituales) en los pacientes que requieran hospitalización con riesgo de microorganismos poco habituales o resistentes a los antibióticos (tratamientos antibióticos previos, tratamiento con esteroides, curso prolongado de la enfermedad, más de 4 exacerbaciones al año y obstrucción grave de las vías respiratorias) (Nivel II).
3. Realizar diagnóstico microbiológico en los pacientes con EPOC que deban ser ingresados en una UCI. En pacientes sin vía aérea artificial se procesará una muestra de esputo, mientras que en pacientes intubados y ventilados mecánicamente se deberá obtener una muestra mediante broncoaspirado. La fibrobroncoscopia con catéter telescopado es la más fiable desde el punto microbiológico, pero no parece proporcionar una mayor rentabilidad que el broncoaspirado (Nivel II).
4. Realizar diagnóstico microbiológico en los pacientes que presentan una reagudización con mala respuesta al tratamiento empírico (persistencia de la agudización a las 72 horas de iniciado el tratamiento) (Nivel II).
Además, hay que tener en cuenta que la rentabilidad del cultivo de esputo en el anciano es más baja todavía de lo normal. La dificultad para expectorar, la escasa calidad de una expectoración y la presencia de flora habitual orofaríngea pueden dificultar el diagnóstico. En un reciente estudio, en el que se valora la utilidad del cultivo del esputo en el diagnóstico de neumonía adquirida en la comunidad, se obtuvo un esputo válido en el 31,9% de los pacientes, y sólo en el 14,4% se presentaba un morfotipo predominante48. Por otro lado, el tratamiento antibiótico previo puede alterar el rendimiento de los métodos utilizados.
Otros tipos de estudio, como el hemocultivo o la determinación de anticuerpos específicos, deberán reservarse para casos particulares.
ESTRATIFICACION PARA EL TRATAMIENTO Y RECOMENDACIONES ESPECIFICAS
El tratamiento antibiótico de la exacerbación de la EPOC, que generalmente es empírico, debe basarse en los siguientes factores:
Gravedad de la EPOC (en función del volumen espiratorio máximo en el primer segundo [FEV1]).
Existencia o no de comorbilidad significativa (diabetes mellitus, cirrosis hepática, insuficiencia renal crónica o cardiopatía).
Riesgo de infección por P. aeruginosa.
Dependiendo de qué factores estén presentes, variará la frecuencia de los principales microorganismos, así como la probabilidad de resistencia antibiótica. Diversos estudios muestran que los pacientes con una mejor función pulmonar suelen tener agudizaciones debidas a Moraxella catarrhalis, Streptococcus pneumoniae o Haemophilus influenzae, y a medida que aumenta la obstrucción (cuando el FEV1 es menor del 50%), existe mayor prevalencia de infección por H. influenzae, y por patógenos gramnegativos, incluida P. aeruginosa.
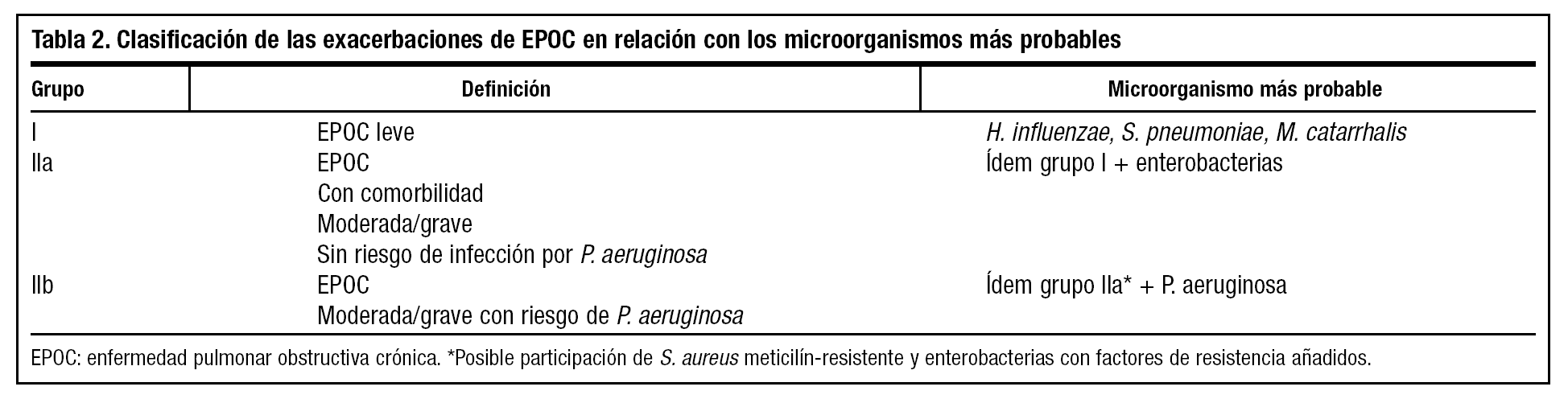
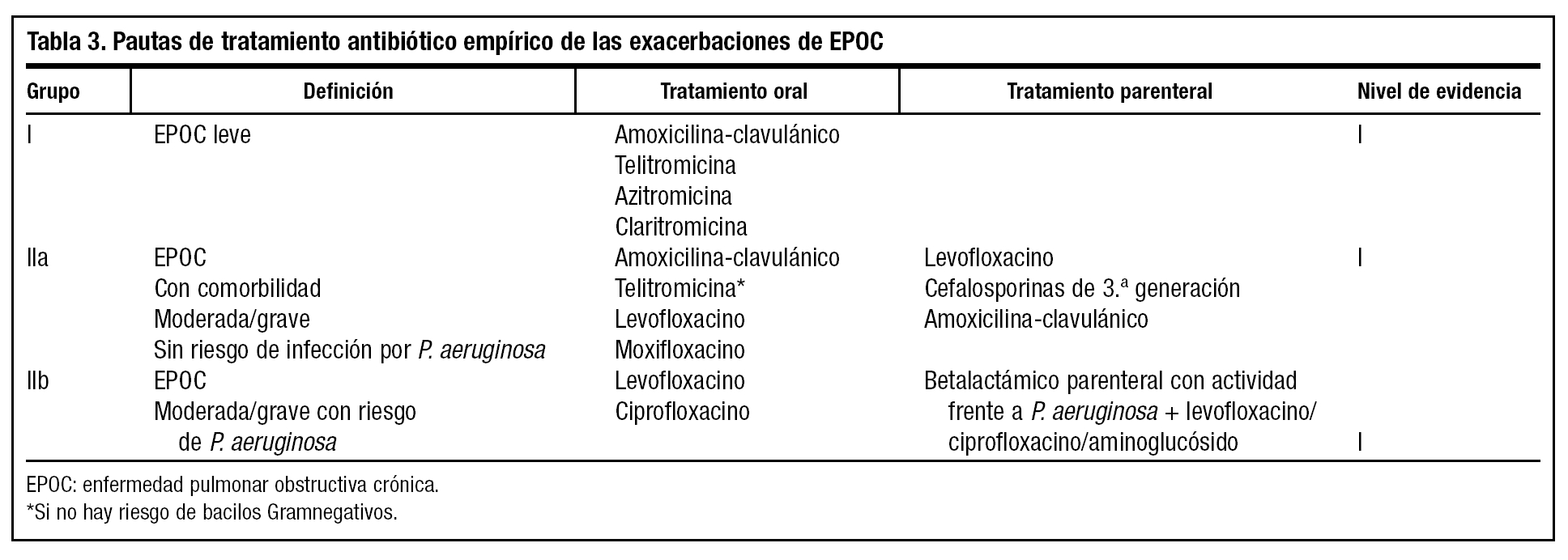
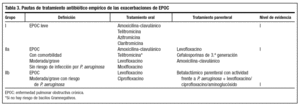
Basada en el grado de evidencia de los resultados de estudios y ensayos clínicos publicados, la clasificación recomendada de la exacerbación de la EPOC, atendiendo a los microorganismos responsables y al tratamiento antibiótico que se debe administrar, es la siguiente (tablas 2 y 3):
Grupo I. Incluye a los pacientes con EPOC leve (FEV1: 60-80%), de cualquier edad.
Grupo IIa. Incluye a los pacientes con EPOC moderada o grave (FEV1 < 60%) sin factores de riesgo para sufrir infección por P. aeruginosa y a todos los que presentan comorbilidad.
Grupo IIb. Incluye a los pacientes con EPOC moderada o grave (FEV1 < 40-60%) con factores de riesgo para P. aeruginosa.
Antes de estratificar a los pacientes para el tratamiento, se debe decidir si procede o no administrar antibióticos; en el caso de estar indicados se deben elegir a aquellos con una cobertura suficiente frente a los microorganismos más frecuentes.
Grupo I
Estudios realizados en pacientes representativos de este grupo han revelado que los microorganismos que predominan por orden de frecuencia son: H. influenzae, S. pneumoniae y M. catarrhalis49-54. En España, hasta el 40% de las cepas de H. influenzae y más del 90% de M. catarrhalis son productores de betalactamasas; en cuanto a S. pneumoniae, el 40% de cepas son resistentes a la penicilina y a los macrólidos.
Entre los antibióticos que se pueden emplear en este grupo está la asociación amoxicilina-ácido clavulánico, que es activa frente a los microorganismos predominantes. Se deben utilizar dosis altas de amoxicilina (875/125 mg cada 8 h, durante 10 días) para conseguir en el suero y las secreciones bronquiales concentraciones superiores a la concentración inhibitoria mínima (CIM) para la mayoría de las cepas de neumococo resistentes a la penicilina. La presencia de determinados factores hace sospechar la posible existencia de neumococos con sensibilidad disminuida a betalactámicos: pacientes mayores de 65 años, con enfermedad pulmonar crónica, alcohólicos, inmunodeprimidos, pacientes con múltiples enfermedades asociadas, en contacto con niños en guarderías, que hayan recibido tratamiento con betalactámicos en los últimos tres meses o que hayan sido ingresados en el hospital en los últimos meses por cualquier motivo (ver Normativas SEPAR55).
La prescripción de amoxicilina no es recomendable en nuestro medio, ya que además del inconveniente de la gran resistencia a neumococo y de la sensibilidad disminuida al Haemophilus influenzae y la Moraxella catarrhalis, productores de betalactamasas, hay estudios que muestran que su empleo en las agudizaciones de EPOC se asocia a su elevada tasa de recaídas56.
La telitromicina, antimicrobiano del grupo de los cetólidos, es activa frente a un amplio número de bacterias entre las que se incluyen, además de los microorganismos atípicos, H. influenzae, M. catarrhalis y S. pneumoniae, incluso a las cepas resistentes a betalactámicos y a macrólidos57,58. Sus mayores ventajas estriban en un espectro de actividad circunscrito a los patógenos existentes en estas infecciones y en su ventajosa posología (administración en pauta única diaria durante 5 días59). La toxicidad hepática está en discusión.
Las nuevas fluorquinolonas (moxifloxacino y levofloxacino) son activas frente a un alto porcentaje de las cepas de H. influenzae, S. pneumoniae y consiguen concentraciones en la secreción bronquial varias veces superiores a las CIM de estos microorganismos60-63. Se han descrito varios factores que indican la posible resistencia del neumococo a fluorquinolonas: presencia de EPOC, origen nosocomial de la infección, residencia en asilo de ancianos y exposición previa a fluorquinolonas, llegándose a desaconsejar la monoterapia empírica con fluorquinolonas en pacientes inmunodeprimidos tratados con dichos antibióticos en los cuatro meses previos55.
Dentro del grupo terapéutico de los macrólidos, los antibióticos que se deben utilizar son azitromicina y claritromicina. En España, alrededor del 40% de las cepas de neumococo y de H. influenzae son resistentes a los macrólidos64,65. La resistencia a los macrólidos se sitúa en nuestro país en torno al 25-40%42,66,67. Se han descrito 2 tipos de resistencia a los macrólidos: una de alto nivel (CIM a eritromicina igual o superior a 16 μg/ml), por alteraciones del ARN ribosomal, que afecta a todos los macrólidos y es insensible al incremento de las dosis; y otra de bajo nivel (CIM entre 1 y 8 μg/ml), relacionada con un incremento de la actividad de la bomba de flujo citoplasmático, que afecta sólo a las moléculas de macrólidos de 14 y 15 átomos de carbono. Esta última es minoritaria en España, y se vence al incrementar las dosis42,66,67 (Normativas SEPAR 2005). Sin embargo, este grado de resistencia parece no traducirse de una forma clara en los estudios in vivo; así, en una revisión de ensayos clínicos en los que se utilizaba claritromicina en pacientes con exacerbación, la EPOC tuvo una eficacia clínica similar a otros antibióticos68,69. Esta eficacia de la claritromicina puede ser debida, entre otras razones, a la elevada concentración del antimicrobiano en los fluidos y tejidos respiratorios o al efecto antiinflamatorio70,71. Aún así, el uso de macrólidos en áreas de alta incidencia de S. pneumoniae resistente a los macrólidos debe ser cauteloso.
Por último, en la familia de los antibióticos betalactámicos, y dentro del grupo de las cefalosporinas, un antibiótico por vía oral de reciente aparición es el cefditoreno, potencialmente útil en el tratamiento de las exacerbaciones de la EPOC dado su espectro de actividad frente a S. pneumoniae, superior a las demás cefalosporinas, y también ante H. influenzae y M. catarrhalis72,73, aunque no tiene todavía una experiencia clínica suficiente en nuestro medio.
Grupo II
En los pacientes incluidos en este grupo, a medida que disminuye el FEV1 predomina H. influenzae y M. catarrhalis sobre S. pneumoniae, apareciendo P. aeruginosa cuando la EPOC es más grave74,75.
Este grupo se subclasifica en IIa y IIb, según el riesgo de sufrir una infección por P. aeruginosa, que se establece por: padecer una EPOC grave con un FEV1 < 30%, hospitalización reciente, el aislamiento del patógeno en exacerbaciones previas o la colonización estable, el frecuente uso de antibióticos en el año previo (más de cuatro ciclos de antibióticos). En este sentido, recientes estudios revelan que el factor de riesgo más importante es el tratamiento antibiótico en los 3 meses previos76 (tabla 4).
Para los pacientes incluidos en el grupo IIa (sin criterios de riesgo de infección por P. aeruginosa y bacilos Gramentéricos) no hospitalizados, y en los ancianos en particular, la vía de administración de elección de los antibióticos es la oral. Se recomiendan el empleo de amoxicilina-ácido clavulánico, de telitromicina (si no hay riesgo de bacilos Gramnegativos) y de las nuevas fluorquinolonas (levofloxacino, moxifloxacino). Hay una hipótesis cada vez más evidente de que con el uso de fluorquinolonas se incrementa la erradicación bacteriana, lo que conllevaría a una más temprana reducción de síntomas y a un aumento de los intervalos libres de síntomas entre agudizaciones, en comparación con las cefalosporinas y los macrólidos77,78. En este sentido, parece que la telitromicina, por sus características farmacocinéticas y farmacodinámicas, podría comportarse como las fluorquinolonas. Además, estos antibióticos (telitromicina y fluorquinolonas) tienen la ventaja de que se pueden administrar una vez al día, con la consiguiente ventaja que supone mejorar el cumplimiento en las personas ancianas, que suelen estar polimedicadas por su frecuente comorbilidad.
Si el paciente está hospitalizado, se puede considerar el tratamiento parenteral con levofloxacino, amoxicilina-ácido clavulánico o cefalosporinas, como cefotaxima o ceftriaxona, las cuales tienen una buena actividad bacteriológica para los patógenos habituales en este grupo79 y también la ventaja de su posible administración, en caso necesario, una vez al día por vía intramuscular. Sin embargo, sólo el levofloxacino tiene una biodisponibilidad del 100%, lo que determina la misma concentración sérica ya sea por vía parenteral u oral, lo que se debe tener en cuenta al programar un tratamiento secuencial.
En los pacientes incluidos en el grupo IIb (con criterios de riesgo de P. aeruginosa), el tratamiento de elección es una fluorquinolona antipseudomónica: levofloxacino o ciprofloxacino. Ciprofloxacino es activo frente a H. influenzae, M. catarrhalis, P. aeruginosa y otros microorganismos Gramnegativos, y es poco activo frente a S. pneumoniae, aunque en este grupo (IIb) es un microorganismo poco frecuente. Al administrarse por vía oral, debemos usarlo a altas dosis (750 mg/12 h)80,81. Como hemos dicho, también se puede usar levofloxacino, ya que los parámetros farmacodinámicos (área bajo la curva/CIM) se pueden superponer a los de ciprofloxacino, con la ventaja de la cobertura sobre los Grampositivos y otros Gramnegativos involucrados en estas infecciones82.
Datos españoles recientes indican que hasta el 30% de los aislamientos de P. aeruginosa son resistentes a las fluorquinolonas83, por lo que en casos graves es conveniente iniciar el tratamiento por vía parenteral con un antibiótico betalactámico antiseudomónico (cefepima, imipenem, meropenem o piperacilina-tazobactam) preferiblemente asociado a una fluorquinolona antiseudomónica (levofloxacino o ciprofloxacino) o a un aminoglucósido (tobramicina o amikacina). En este sentido, cabe destacar que el uso de un aminoglucósido en infecciones respiratorias pulmonares no parece mejorar la respuesta en comparación con el betalactámico en monoterapia55,82,84-86. Así, las recientes normativas de la ATS/IDSA para el tratamiento de la neumonía nosocomial, recomiendan el uso de fluorquinolonas en estas combinaciones, por su sinergia82,85-87 y por su elevada concentración en el moco bronquial (normativas ATS/IDSA).
La duración del tratamiento de una exacerbación de EPOC es muy variable en función del antibiótico que se utilice. Existen datos que avalan que la dosis única diaria, la pauta corta y la dosis eficaz más elevada son los parámetros a seguir en la elección del antibiótico más adecuado en este tipo de pacientes (dando por hecho que la eficacia y la erradicación bacteriológica son factores inherentes a los antibióticos recomendados en este documento).
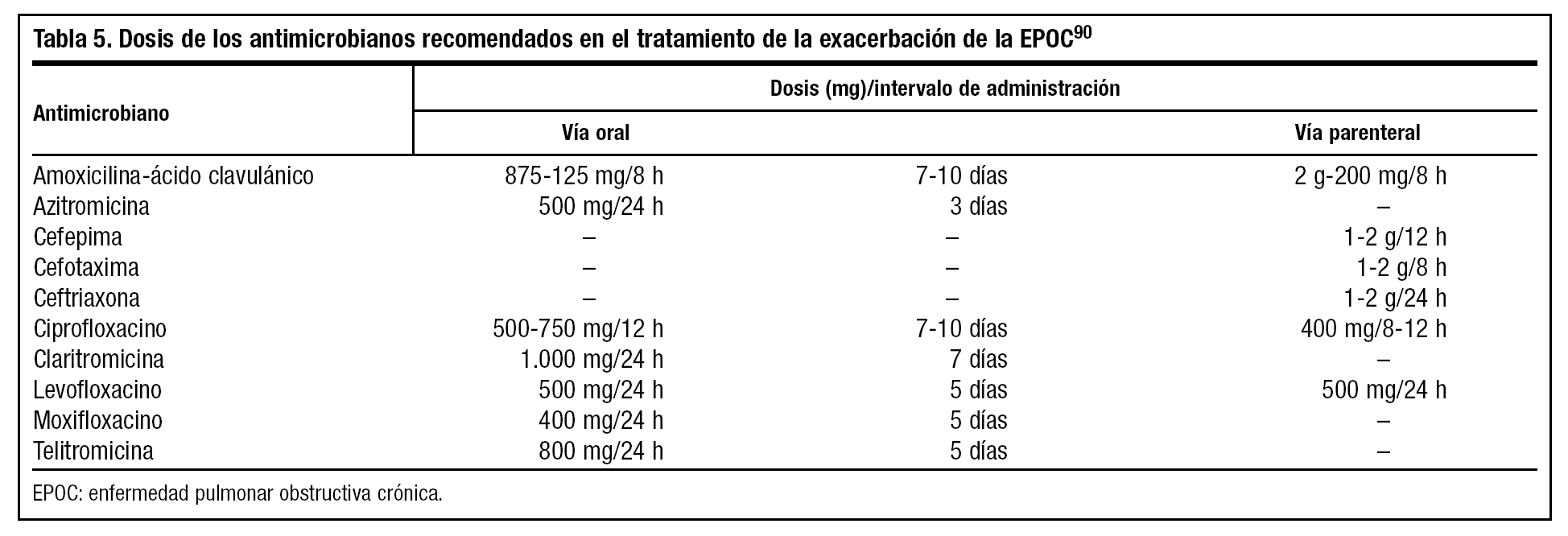
En realidad, y según la ficha técnica de los antibióticos recomendados, oscila entre los 3 y los 10 días. Sólo telitromicina y cefditoreno tienen aprobada esta indicación en 5 días. Las fluorquinolonas (levofloxacino y moxifloxacino) entre 7 y 10, y los betalactámicos entre 10 y 14. De todas formas, diversos estudios indican que el empleo de levofloxacino y moxifloxacino durante 5 días es suficiente, y comparable a los 7-10 días con antibióticos betalactámicos o macrólidos59,61,88,89.
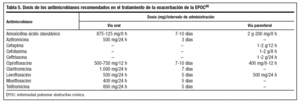
Las dosis de los diferentes antimicrobianos se resumen en la tabla 5.
Con los antibióticos descritos, es relativamente frecuente la aparición de efectos secundarios no deseados, generalmente leves o moderados, mayores en el paciente hospitalizado91. A pesar de las peculiaridades fisiológicas y de la comorbilidad en la edad geriátrica, hay estudios que no encuentran una relación significativa entre el efecto adverso y la edad de los pacientes tratados con estos antimicrobianos92,93. No obstante, hay que tener una actitud precavida, teniendo en cuenta la comorbilidad de los pacientes (hepatopatía, nefropatía, cardiopatía, etc.), la medicación coadyuvante que reciben y sus posibles interacciones (teofilinas, digoxina, diuréticos, acenocumarol, etc.). La mayoría de las veces los efectos adversos son gastrointestinales y se solucionan con dieta, cambio de antibiótico o empleando la vía sistémica.
RECOMENDACIONES
La estratificación terapéutica de la exacerbación de EPOC en 3 grupos (I, IIa, IIb) está condicionada por el estadio de la EPOC, la comorbilidad y el riesgo de infección por P. aeruginosa.
Al empeorar la función pulmonar, los patógenos que predominan son H. influenzae y P. aeruginosa.
Los antibióticos a emplear en el Grupo I incluyen: telitromicina y amoxicilina-ácido clavulánico y los macrólidos, con los comentarios reseñados en el texto.
Los antibióticos a emplear en el Grupo IIa son: fluoroquinolonas, amoxicilina-ácido clavulánico y telitromicina.*
Los antibióticos de elección para el Grupo IIb (con riesgo de infección por P. aeruginosa) son: ciprofloxacino y levofloxacino.
La vía oral es la recomendada en el ámbito ambulatorio. Se recomiendan dosis únicas diarias y pauta corta.
* Si no hay riesgo de infección por Pseudomonas aeruginosa y por bacterias gramnegativas entéricas.
PECULIARIDADES DEL TRATAMIENTO ANTIBIOTICO EN EL ANCIANO (INTERACCIONES, CUMPLIMIENTO, COMORBILIDAD, ETC.)
En el proceso de envejecimiento, además del deterioro de las funciones orgánicas y psíquicas, se producen también modificaciones que afectan al propio consumo de fármacos y a la respuesta obtenida por su utilización94. Entre los factores responsables del diferente uso de fármacos en el anciano se incluyen cambios farmacodinámicos y farmacocinéticos, factores psicosociales, polipatología e incumplimiento terapéutico. Además, la prevalencia de polifarmacia, definida como el consumo concomitante de cinco o más fármacos, es más elevada en los mayores de 65 años, en pacientes con previo ingreso hospitalario y en los ingresados en servicios de larga estancia.
Cambios farmacocinéticos
En los ancianos se producen cambios que afectan a la biodisponibilidad del fármaco, y pueden obligar a modificar sus dosis. Los cambios afectan a la absorción (tanto por la vía digestiva como por la intramuscular), a la distribución (con la alteración el volumen plasmático y la concentración y distribución de las proteínas plasmáticas), al metabolismo (incrementando la semivida de los fármacos) y a la excreción renal.
Esto podría tener importancia para algunos fármacos, como la eritromicina o las penicilinas sensibles al ácido, que se degradan en el estómago si no se vehiculan adecuadamente para su administración. En otros casos (betalactámicos, aminoglucósidos, macrólidos, cotrimoxazol, etc.) será preciso modificar las dosis o monitorizar el antibiótico. La implicación clínica será mayor para los fármacos con margen terapéutico estrecho y mayor proporción de eliminación renal.
Factores psicosociales
En los pacientes geriátricos se da una disminución de la capacidad intelectual, con las consiguientes alteraciones de memoria, que unido a la necesidad de tomar varios medicamentos en horarios distintos, la falta de supervisión y las deficiencias y dificultades secundarias a la enfermedad que frecuentemente padecen, hacen que deba investigarse de forma expresa el seguimiento de las pautas posológicas prescritas, antes de valorar el efecto conseguido.
A estos factores hay que sumar el elevado consumo de medicamentos no prescritos por parte del médico, utilizando con excesiva frecuencia los botiquines caseros para automedicarse95.
Polipatología
Diversos procesos crónicos tienen una elevada incidencia en la edad geriátrica, contribuyendo al mayor consumo de fármacos. Además, estos procesos favorecen la aparición de complicaciones como son la deshidratación, los tromboembolismos, las infecciones urinarias, las úlceras por presión o las neumonías aspirativas, que a su vez requerirán la utilización de otros fármacos.
Todas estas circunstancias son en sí mismas un riesgo potencial de interacciones y de toxicidad nada despreciables, que pueden influir por sí mismas en la respuesta atribuible a los fármacos.
Incumplimiento terapéutico en el anciano
Se entiende por cumplimiento terapéutico el grado hasta el cual la conducta del paciente, en términos de tomar los medicamentos, seguir las dietas o ejecutar los cambios en el estilo de vida, coincide con la prescripción clínica. Entre el 25 y el 50% de todos los pacientes ambulatorios no toma la pauta de tratamiento como les ha indicado el médico. Algunos estudios indican que en pacientes mayores de 65 años se duplica la proporción de los que siguen mal el tratamiento (del 32 al 69%) cuando se prescriben más de 3 fármacos, mientras que en los adultos jóvenes la diferencia es menor (del 28 al 33%). Esta situación también parece estar relacionada con el mayor número de fármacos que precisan los ancianos. Son muchos los factores que se han relacionado con el mal seguimiento terapéutico: alteraciones sensoriales, incapacidad funcional, deterioro cognitivo, trastornos afectivos, dificultades para manejar los envases y entender las instrucciones, etc. Sin embargo, el factor que mejor predice el que un anciano no siga bien una pauta terapéutica es el número total de medicamentos utilizados y de sus dosis. Además, casi la cuarta parte de los incumplimientos se debe a incomprensión de las órdenes recibidas96. Parece conveniente la utilización, en la medida de lo posible, de medicamentos con posología una vez al día, en este sentido cada vez contamos con más alternativas, como pueden ser los nuevos macrólidos: la claritromicina unidía y algunos otros.
El principal patrón de incumplimiento en cuanto a dosis es el de omisión, errores en éstas, período y frecuencia de las mismas, y el uso de fármacos no prescritos. Con objeto de conseguir una buena adhesión al tratamiento, se han sugerido múltiples estrategias, como controlar la polifarmacia, evitar dosificaciones intermitentes o que requieran muchas dosis al día, seleccionar la presentación del medicamento más adecuada para cada paciente, informarle (mejor por escrito) de la utilidad de cada medicación, cómo debe tomarla, cuáles son los efectos secundarios que pueden aparecer, conseguir que se deshaga de los medicamentos que no forman parte del régimen terapéutico definitivo, etc.96.
En España, en más del 90% de los casos de exacerbación respiratoria se prescribe un tratamiento antibiótico empírico. En 1996 las penicilinas (25-35%), las cefalosporinas (30%), los macrólidos (25-35%) y las quinolonas (10-20%) fueron los antimicrobianos más utilizados para el tratamiento de la exacerbación de la bronquitis crónica y de la EPOC en nuestro país97. En otro estudio, más reciente, los antibióticos más utilizados en la reagudización de la EPOC son los macrólidos, seguidos de las cefalosporinas98. Así, los antibióticos más utilizados en el ámbito extrahospitalario son las penicilinas, los macrólidos, las cefalosporinas y las quinolonas. Es curioso constatar que, en España, S. pneumoniae presenta resistencias a los tres primeros en porcentajes del 25 al 45%99, mientras que los médicos de atención primaria tienden a infravalorar estas resistencias100. Quizá sea debido a una aparente contradicción entre las tasas de resistencias in vitro y la mantenida eficacia clínica de algunos macrólidos68. Las resistencias frente a levofloxacino son muy bajas101.
Con respecto a H. influenzae, la sensibilidad frente a amoxicilina-ácido clavulánico y cefuroxima es superior al 99%. Los macrólidos considerados activos (claritromicina y azitromicina) muestran una sensibilidad in vitro del 89 y 98%, respectivamente. La sensibilidad de M. catarrhalis para amoxicilina-ácido clavulánico, claritromicina y azitromicina fue del 100%, para cefuroxima la sensibilidad fue del 94% y para eritromicina, del 97%. Un elevado porcentaje de cepas de ambos microorganismos es productor de betalactamasas102.
Efectos adversos
En términos generales, los antibióticos más utilizados en atención primaria son bien tolerados. Sus principales reacciones adversas son103:
1. Amoxicilina-ácido clavulánico: alteración de la flora y de la motilidad intestinal. Raramente se observan colitis pseudomembranosa, nefritis intersticial, anemia, leucopenia y trombocitopenia, aumento moderado de transaminasas y hepatitis colestásica. En los pacientes con insuficiencia renal es necesario ajustar las dosis.
2. Cefditoreno: diarrea en más de un 10% de los pacientes, estómago revuelto, sarpullido, dolor de cabeza, mareos y candidiasis vaginal. No obstante, algunos efectos secundarios pueden llegar a ser bastante serios, como algunas alteraciones gastrointestinales, entre las que destacan cólico grave, diarrea aguda (incluso colitis pseudomembranosa), náuseas, vómitos, y otros como fiebre, convulsiones, dolor inexplicado de articulaciones o músculos y piel u ojos amarillentos. Además, no debe administrarse cefditoren con antiácidos ni con inhibidores de la H2, ni con probenecid.
3. Eritromicina, azitromicina, claritromicina y telitro-micina: alteraciones gastrointestinales (dolor intestinal, náuseas y vómitos), hepatitis colestásica, cefaleas y alteraciones cutáneas. Los macrólidos potencian el efecto de corticoides, digoxina, teofilina y ciclosporina, e interfieren la absorción oral de la zidovudina. La telitromicina presenta interacciones medicamentosas con digoxina, itraconazol, cisaprida y ketoconazol. La insuficiencia renal eleva las concentraciones séricas de claritromicina.
4. Levofloxacino, moxifloxacino y ciprofloxacino: en un porcentaje muy pequeño de pacientes pueden darse alteraciones gastrointestinales (náuseas, vómitos, dolor abdominal y diarrea), efectos sobre el SNC (cefalea, mareo, insomnio, confusión, etc.) y eritema. Pueden aumentar la concentración de los antiinflamatorios no esteroideos. Por su parte, moxifloxacino puede tener más frecuentemente efectos cardiotóxicos, y ciprofloxacino puede causar reacciones adversas, principalmente gastrointestinales, con una frecuencia ligeramente mayor.
FALTA DE RESPUESTA. EVALUACION Y ACTITUD TERAPÉUTICA
Entre un 10 y un 25% de las agudizaciones presentan una falta de respuesta o fracaso en el tratamiento. Este hecho tiene su importancia, ya que ocasiona más morbilidad para el paciente y también un aumento importante del coste sanitario, ya que el paciente tiene que acudir más veces al médico, se le suele administrar un nuevo tratamiento, preferentemente antibiótico, e incluso a veces tiene que ingresar en el hospital. Ha habido diversos estudios que han sopesado los factores de riesgo de mala respuesta al tratamiento49,56,81,104-107, y haciendo un resumen de ellos, los factores más significativos son: edad mayor de 65 años, alteración funcional muy grave (con un FEV1 < 35%), disnea grave, comorbilidad significativa, más de 4 exacerbaciones en los últimos 12 meses, ingreso en el hospital por una agudización en el año previo; empleo de oxigenoterapia crónica domiciliaria, uso de esteroides por vía sistémica en los últimos 3 meses y tratamiento antibiótico inadecuado.
Ante un paciente que no responde, habría que hacer una nueva evaluación clínica, valorando en primer lugar si el tratamiento broncodilatador es el adecuado o si es insuficiente, y sobre todo si se han administrado o no corticoides sistémicos, cuya eficacia en la recuperación de estos cuadros está bien demostrada108,109. Habría que descartar también otras causas de la agudización que no sean infecciosas, (como las cardiológicas), y otras menos probables, como la embolia pulmonar, la neumonía o el neumotórax. Para ello, y si nos encontramos en el medio ambulatorio, sería conveniente hacer una radiografía de tórax, y si estamos en el medio hospitalario, pruebas más específicas.
Si la causa del fracaso parece claramente infecciosa, representada fundamentalmente por la coloración del esputo (amarillo o verde), habría que intentar obtener una muestra del mismo, para ver si el cuadro está originado por un microorganismo no cubierto o resistente al antibiótico empleado y administrar de forma empírica (hasta tener los resultados de los cultivos), un nuevo antibiótico. Dicho antibiótico debería tener una amplia cobertura, cubriendo los microorganismos más frecuentes (H. influenzae, S. pneumoniae y M. catarrhalis), enterobacterias e incluso Pseudomonas aeruginosa, si el paciente presenta algún factor de riesgo para tener este último microorganismo.
RECOMENDACIONES
1. La alteración funcional grave es el mayor factor de riesgo de mala respuesta al tratamiento (Nivel II).
2. Los corticoides sistémicos son muy eficaces en la recuperación de estas agudizaciones (Nivel I), y hay que valorar su empleo en los pacientes con carencia de respuesta.
3. Ante la falta de respuesta hay que descartar otros procesos que no sean de origen infeccioso (Nivel II).
4. Cuando el cuadro parece claramente infeccioso y hay mala respuesta, se debe cambiar el antibiótico administrado (Nivel III).
PREVENCION, SEGUIMIENTO Y ATENCION DOMICILIARIA
Prevención
Cuando el paciente presenta disnea es portador de un daño pulmonar importante, y por tanto es de especial interés abordar a la población de riesgo. Se considera como tal a aquellas personas mayores de 40 años que hayan sido o sean fumadoras de más de 200 paquetes de cigarrillos al año o equivalente, con escasa actividad física y con tos productiva matutina.
Otros aspectos de la prevención en EPOC más directamente relacionados con nuestro tema son los que puedan tomarse en relación con la prevención de las reagudizaciones (y sus complicaciones o su tratamiento a corto o largo plazo), así como una prevención para la mejora del cumplimiento terapéutico, siempre difícil en este tipo de pacientes.
Prevención de las reagudizaciones110
Es el aspecto más importante de los objetivos preventivos planteados en el tratamiento global de la EPOC.
Ciclos de antibióticos
Una revisión sistemática de 9 ensayos identifica que la administración cíclica de antibióticos no reduce de forma significativa la frecuencia de reagudizaciones por paciente, pero sí el número de días de discapacidad, aunque la asociación es débil (p = 0,05). Los propios revisores plantean dudas sobre las implicaciones clínicas de estos hallazgos. Los estudios analizados son previos al año 1970, por lo que el patrón microbiológico y de sensibilidades a antibióticos sería diferente en la actualidad y, además, esta pauta de tratamiento aumentaría potencialmente los costes, las resistencias bacterianas y otros efectos adversos111.
Mucolíticos y antioxidantes
Un metaanálisis de 23 estudios indica que estos fármacos reducen en un 29% las reagudizaciones en pacientes con EPOC así como disminución de los días de tratamiento antibiótico. No se encontró influencia en la tasa de hospitalizaciones112. No obstante, existen dudas sobre estos resultados por la heterogeneidad de los estudios y por tratarse de pacientes con EPOC leve. Un ensayo clínico recientemente publicado no encontró diferencias entre las reagudizaciones o descenso del VEMS en los pacientes tratados con 600 mg diarios de n-acetilcisteína frente a los tratados con placebo113.
Esteroides inhalados
Globalmente, existen datos que apoyan que los corticoides inhalados disminuyen la tasa de reagudizaciones un 30% mientras se mantiene el tratamiento. En el estudio TRISTAN sólo se demostraron diferencias frente a placebo sin obtenerse ventaja en las reagudizaciones del tratamiento con fluticasona frente a salmeterol114. Otros estudios, de carácter observacional, han encontrado un descenso del 29% en las rehospitalizaciones por agudización y un 20-30% en la mortalidad en pacientes tratados con esteroides inhalados115, pero estos datos están pendientes de confirmarse en ensayos clínicos en marcha116.
En los pacientes de edad avanzada, los esteroides inhalados tienen efectos sistémicos dependientes de las dosis consistentes en fragilidad cutánea, descenso de los valores de cortisol, balance óseo negativo con aumento de riesgo de fracturas vertebrales y de cadera, así como de desarrollo de cataratas y de glaucoma117.
Broncodilatadores de acción prolongada
Estos fármacos constituyen la piedra angular del tratamiento del paciente con EPOC estable118 y se han demostrado eficaces en el descenso de reagudizaciones, hospitalizaciones y, en el caso de anticolinérgicos de acción prolongada (tiotropio), el tiempo hasta la primera hospitalización. Los fármacos agonistas β2 de acción prolongada presentan similares resultados que los esteroides en la disminución de las reagudizaciones, aunque no se ha comparado tiotropio frente a esteroides inhalados.
Inmunizaciones119-123
La vacuna antigripal se ha revelado como la intervención más eficaz y mejor estudiada en pacientes de edad avanzada en general, y en aquellos con enfermedades pulmonares crónicas. Existen pocos ensayos centrados particularmente en pacientes de edad avanzada con EPOC, y por ello las evidencias son menores. En resumen podría establecerse que la vacuna antigripal en esta población reduce en un 50% los ingresos hospitalarios por infección respiratoria aguda y la mortalidad relacionada con la gripe. En pacientes con EPOC sólo se ha publicado un ensayo en nuestro medio, que también apoya estos datos.
La vacuna neumocócica parece tener un papel en el descenso de las reagudizaciones en los pacientes con EPOC, pero hay menos evidencias con la vacuna antigripal.
Rehabilitación
En general, los estudios realizados en este sentido muestran una mejoría de la disnea, de la capacidad de esfuerzo y de la calidad de vida del paciente, pero no indican que la rehabilitación respiratoria disminuya la frecuencia de reagudizaciones123-125. Un estudio pequeño reciente indicó que un programa intensivo de rehabilitación y educación orientado al autocontrol de la enfermedad por parte de los pacientes puede disminuir las reagudizaciones en un 17% y los ingresos hospitalarios en un 24%, aunque la reproductibilidad y viabilidad de este estudio en la práctica clínica habitual es dudosa126.
Prevención de la progresión de la enfermedad pulmonar obstructiva crónica
Tabaco
El abandono del hábito tabáquico o su prevención ha demostrado fehacientemente la mejora en los parámetros de función respiratoria y las variables clínicas y de calidad de vida de los pacientes con EPOC, independientemente de su edad127,128.
Oxigenoterapia
Aunque hay un consenso universal en las indicaciones y utilidad de la oxigenoterapia a largo plazo, no disponemos de evidencias que nos indiquen que este tratamiento conlleve una disminución de las reagudizaciones. Su alta recomendación en pacientes con insuficiencia respiratoria se basa en los efectos incuestionables en la supervivencia y calidad de vida indicada por el grado de disnea.
Prevención de otras complicaciones
Rehabilitación y deterioro funcional
Los beneficios indirectos de los programas de rehabilitación podrían ser la mejora de la capacidad funcional en actividades cotidianas en pacientes de edad avanzada. Aunque esto no se ha determinado en los estudios (en los que la capacidad funcional de los pacientes se mide por escalas de disnea y tolerancia al esfuerzo), sí que se ha demostrado una mejoría funcional de los pacientes de esta edad. Esta mejora es similar en los ancianos jóvenes (65-75 años) y en los más ancianos (mayores de 75 años)123.
Esteroides y desarrollo de osteoporosis y fracturas129
Los esteroides sistémicos e inhalados tienen efectos secundarios a largo plazo130-134. La indicación del tratamiento preventivo de osteoporosis y fracturas en pacientes que reciben esteroides sistémicos o ciclos frecuentes de éstos está bien definido. No es tan evidente cómo debe llevarse a cabo este tratamiento en pacientes de edad avanzada (bifosfonatos o suplementos de calcio y vitamina D), ni tampoco en pacientes cuyo tratamiento esteroide se administre por vía inhalatoria. En este último caso los estudios encuentran dificultades metodológicas para contestar a la cuestión del efecto en la masa ósea y las fracturas a largo plazo. Este efecto es dependiente de la dosis y del tiempo. Los bifosfonatos han demostrado aumentar la masa ósea de los pacientes, incluidos aquellos con enfermedades respiratorias, aunque el número de pacientes de edad avanzada incluidos en los ensayos es escaso. No obstante, los estudios en pacientes con enfermedad respiratoria se han limitado casi exclusivamente a asmáticos y se ha estudiado la mejora de la masa ósea para la disminución de las fracturas. Ante el beneficio obtenido en series generales y la mejora de la masa ósea en pacientes con asma, se recomienda su uso en los pacientes bajo tratamiento esteroide sistémico y en aquellos con tratamiento inhalado sostenido a altas dosis. Se debe administrar simultáneamente calcio y vitamina D para evitar hipocalcemia.
INICIATIVAS PARA LA MEJORA DE LA ADHERENCIA AL TRATAMIENTO Y SU CUMPLIMIENTO
Seguimiento
Atención domiciliaria135-138
Los programas de hospitalización a domicilio se han mostrado tan eficaces como la hospitalización convencional en el tratamiento de las reagudizaciones. La hospitalización a domicilio presenta unas tasas de mortalidad y frecuencia de reingreso similares a la hospitalización convencional, pero con una importante reducción de costes y una mayor preferencia por parte de los pacientes. Los criterios de hospitalización a domicilio están estandarizados para cualquier proceso patológico y los pacientes con EPOC reagudizado que se incluyeron en los ensayos no cumplían ningún criterio de hospitalización de los que habitualmente se reconocen en las guías de práctica clínica. La atención domiciliaria corre a cargo de enfermeras especializadas con la supervisión de equipos médicos especializados.
No se ha comparado la diferencia entre equipos de hospitalización a domicilio y la atención prestada en el domicilio por otro tipo de equipos, como los de atención primaria, equipos de soporte y atención domiciliaria, o equipos consultores y de seguimiento de servicios de geriatría.
RECOMENDACIONES
Medidas orientadas a la prevención de reagudizaciones:
En pacientes con EPOC moderada o grave y reagudizaciones frecuentes debe considerarse el uso de corticoides inhalados (Nivel I).
Los broncodilatadores de acción prolongada deben utilizarse como tratamiento básico de los pacientes con EPOC y disnea persistente por contar, entre otras ventajas, con la disminución de reagudizaciones (Nivel I).
Todos los pacientes de edad avanzada con EPOC deben recibir vacunación antigripal (Nivel I).
Todos los pacientes de edad avanzada con EPOC deben recibir vacuna neumocócica una vez (Nivel II).
Rehabilitación respiratoria (Nivel I).
Medidas orientadas a disminuir la progresión de la enfermedad:
Abandono del hábito tabáquico (Nivel I).
Oxigenoterapia domiciliaria (Nivel I).
Medidas orientadas a la prevención de complicaciones:
En los pacientes con corticoides sistémicos o inhalados a largo plazo debe considerarse la utilización de tratamiento preventivo de osteoporosis y fracturas (Nivel II).
Prevención del deterioro funcional con rehabilitación (Nivel I).
Medidas de seguimiento:
La hospitalización a domicilio es una alternativa asistencial tan eficaz como la hospitalización convencional en pacientes con reagudizaciones de EPOC seleccionados (Nivel I).
Correspondencia:
Dr. A. Torres.
Servicio de Neumología y Alergia Respiratoria. Hospital Clínic.
Villarroel, 170. 08036 Barcelona. España.
Correo electrónico: atorres@ub.edu
Recibido el 26-6-06; aceptado el 22-8-06.