INTRODUCCIÓN
Cuando, en un pasado no muy lejano, se planteaba la necesidad de una vía de alimentación artificial, se optaba por la colocación de sondas nasoenterales. Aunque no eran muchos los casos, todos conocíamos bien su manejo y complicaciones: obstrucciones y salidas, fortuitas o no, lesiones por presión, sinusitis, aspiraciones, etc.
Sin embargo, en las últimas décadas se han producido avances notables en el campo de la nutrición enteral, con el desarrollo de nuevas vías, fórmulas y sistemas de administración que han favorecido su extensión al ámbito comunitario1. Así, cada vez es más frecuente encontrar pacientes con un acceso enteral permanente, tanto a nivel gástrico como yeyunal. A las ventajas comunes de todas las vías enterales (efecto trófico sobre el intestino, menores dificultades técnicas y morbimortalidad que la vía parenteral) se añaden mayor duración de la sonda y escasas complicaciones a largo plazo. Por todo ello se han convertido en las técnicas de elección cuando se prevé una duración de nutrición enteral superior a 4-6 semanas2.
La gastrostomía resulta más fisiológica, al aprovechar las funciones motora y secretora del estómago y permitir la administración intermitente de la dieta. Salvo excepciones, es de elección para una alimentación a largo plazo en el domicilio3. Sólo en situaciones de reflujo gastroesofágico o gastroparesia severos, con alto riesgo de broncoaspiración, o tras cirugía abdominal que descarte el acceso gástrico, se recurre a la yeyunostomía4.
La colocación de una sonda de gastrostomía puede realizarse por endoscopia, por técnicas radiológicas o mediante cirugía4. Los resultados de los estudios que comparan las distintas técnicas son dispares. En general, se prefieren los procedimientos percutáneos, tanto endoscópicos como radiológicos, por presentar menor morbimortalidad y una más rápida recuperación e inicio de la alimentación5-8. Cuando estas técnicas no son posibles, algunos autores se decantan por la laparoscopia6 y otros por la cirugía abierta, aun a costa de un tiempo de intervención mayor8.
La conclusión evidente de esta lectura es que los resultados van a depender de la experiencia de cada centro9, aunque en general la técnica más desarrollada, al menos en España, es la gastrostomía endoscópica percutánea. Las técnicas radiológica y quirúrgica se reservan para aquellas situaciones en las que no se consiga el paso del endoscopio o, en el último supuesto, se precise cirugía por otro motivo.
LA GASTROSTOMÍA ENDOSCÓPICA PERCUTÁNEA O PRÓTESIS ENDOSCÓPICA DE GASTROSTOMÍA
La técnica, descrita en 1980 por Gauderer y Ponsky, consiste en la punción percutánea del estómago bajo control endoscópico10. Con posterioridad se han desarrollado otras variantes, con resultados similares3,4.
Sólo requiere anestesia locorregional y sedación ligera, en una sala de endoscopias con equipo de reanimación. El enfermo debe estar en ayunas para minimizar el riesgo de aspiración tras la insuflación de aire en el estómago. En conjunto, el procedimiento no dura más de 20 minutos. Como en otras intervenciones, se requiere estudio preoperatorio habitual y valoración por el equipo de Anestesia, así como consentimiento informado escrito, firmado por el paciente o su representante legal11.
La indicación debe ser electiva, evitando su realización cuando el enfermo presente descompensaciones de su patología de base, infección activa o malnutrición severa3,4. En estas situaciones es preferible mantener una sonda nasoenteral y reevaluar la indicación al cabo de 3-4 semanas12.
Su relativa simplicidad hace que sean pocas las contraindicaciones, fundamentalmente derivadas del riesgo de fracaso de la técnica o de complicaciones inmediatas (imposibilidad de paso del endoscopio, inadecuada transiluminación a través de la pared abdominal, cirugía abdominal previa, patología distal a la gastrostomía, neumonía por aspiración secundaria a reflujo gastroesofágico, etc.)12,13.
Teóricamente, las gastrostomías están indicadas siempre que no se puedan cubrir los requerimientos nutricionales por vía oral, el tracto digestivo sea funcionante y las expectativas de vida superiores a 4-6 semanas14. Dejando aparte el campo de la Pediatría, en la población adulta se emplean en dos contextos distintos en función de la temporalidad.
En ocasiones se colocan con carácter temporal, sobre todo en el ámbito hospitalario (politraumatismos, grandes quemados, enfermos sometidos a ventilación mecánica prolongada, etc.), pero también a nivel ambulatorio (hiperemesis gravídica, síndrome de intestino corto, etc.)12. En estas situaciones el seguimiento va a depender, casi exclusivamente, de Atención Especializada.
En la práctica, sin embargo, son más comunes las situaciones en las que la gastrostomía se indica con carácter definitivo. El grupo más numeroso lo constituyen procesos neurológicos que provocan disfagia neuromotora: accidentes cerebrovasculares, demencias, esclerosis múltiple, esclerosis lateral amiotrófica, traumatismos craneoencefálicos, etc.15. Algunos de estos pacientes van a realizar revisiones periódicas con sus especialistas de referencia, a veces sólo de forma temporal mientras su situación funcional lo permita. Sin embargo, todos van a mantener una estrecha relación con sus médicos y enfermeros de Atención Primaria, quienes tomarán totalmente el testigo de la atención cuando la situación de dependencia se agrave.
El segundo grupo corresponde a patologías de cavidad orofaríngea y esófago que provocan disfagia mecánica: neoplasias, fístulas, perforaciones esofágicas, estenosis por cáusticos, lesiones posrradioterapia, etc.16.
Existen finalmente otras indicaciones, casi anecdóticas, en las que la gastrostomía se ha usado para fijar un vólvulo gástrico recidivante, o como drenaje gástrico en pacientes con obstrucción intestinal completa por enfermedad neoplásica.
LA ATENCIÓN AL ENFERMO CON GASTROSTOMÍA EN EL DOMICILIO
Cuando la técnica realizada es endoscópica, el enfermo habitualmente es dado de alta a las 24 horas del procedimiento. En caso de acceso quirúrgico el alta se pospone varios días. Habitualmente un informe clínico indicará la técnica realizada, tipo de sonda, complicaciones registradas y cuidados requeridos. El proceso educativo de los cuidadores, iniciado en el hospital, deberá completarse ahora en el domicilio.
Tipo de sonda
El primer aspecto que debemos aclarar es qué tipo de sonda se ha colocado al paciente.
Cuando se introdujo la técnica endoscópica en los años 80, se usaban sondas de Pezzer10. Con posterioridad se han desarrollado equipos comerciales, de uso muy difundido. Existen modelos con distintos diámetros (10 a 22 Fr).
Las sondas que se colocan inicialmente son de silicona, transparentes u opacas, con una línea radioopaca que permite su visualización por rayos X. El extremo interno, que queda fijado sobre la mucosa gástrica, tiene forma de disco o roseta con 3-4 pestañas. En la parte externa dispone de otro disco de retención que evita desplazamientos y acodamientos de la sonda, y finalmente un conector para la administración de nutrición y fármacos. Algunos modelos disponen, además, de un clampaje de apertura rápida para evitar fuga del contenido gástrico.
Cuando la técnica ha sido quirúrgica o se ha sustituido la primera prótesis endoscópica de gastrostomía (PEG) se suelen colocar las denominadas sondas de balón. La diferencia fundamental respecto a las anteriores se encuentra en el sistema de sujeción intragástrico: en lugar de disponer de disco de retención interno de silicona, el extremo distal está rodeado de un balón que llenaremos con agua destilada una vez que la sonda se introduzca por el estoma hasta la cavidad gástrica. Por tanto, el extremo externo dispondrá de una embocadura más, para el llenado de dicho globo.
En algunos centros se emplean sondas tipo Foley de silicona en lugar de los equipos comerciales arriba descritos, con buenos resultados y menor coste17. El problema fundamental que pueden presentar es la migración de la sonda con riesgo de obstrucción intestinal y otras complicaciones digestivas18, aunque la fijación externa con suturas podría evitarla.
Finalmente, existen otras sondas, denominadas de bajo perfil, botón o tipo hongo, que se adaptan a la superficie de la piel, aportando por su pequeño tamaño una mayor comodidad. Se emplean sobre todo en el ámbito pediátrico y, por sus ventajas estéticas, en adultos que mantienen buena situación funcional.
Nutrición enteral
Cuando se manejan sondas, está indicada la nutrición artificial, regulada por ley19. Ofrece la ventaja de conocer con exactitud el contenido energético y en macro y micronutrientes que se administra. Además, la homogeneidad del preparado minimiza el riesgo de obstrucción y, si se siguen las recomendaciones habituales, el riesgo de contaminación es mínimo14.
Salvo patologías digestivas que precisen dietas específicas, habitualmente se emplean dietas poliméricas con fibra1 que suelen administrarse de forma intermitente, bien en bolus con jeringuilla o por gravedad, y menos frecuentemente con bombas de infusión20,21.
Cuidados del enfermo con gastrostomía en el domicilio
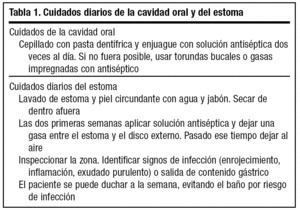
Con una educación y entrenamiento adecuados, los cuidados básicos, resumidos en las tablas 1 a 3, pueden ser realizados por los cuidadores22.
COMPLICACIONES RELACIONADAS CON LA INSERCIÓN DE LA PRÓTESIS ENDOSCÓPICA DE GASTROSTOMÍA
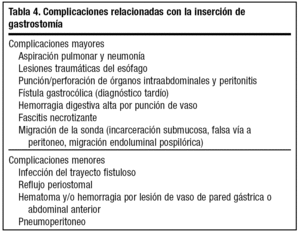
Uno de los factores que ha contribuido a la difusión de las gastrostomías es la escasa morbimortalidad del procedimiento3,5,23, condicionada más por la situación general del paciente. Aún así, se han descrito diversas complicaciones, casi todas detectables precozmente, antes de que el enfermo reciba el alta hospitalaria (tabla 4)2,12,24.
Mención especial requiere la broncoaspiración. Puede ocurrir de forma inmediata durante la técnica, favorecida por la posición del paciente y la sedación farmacológica, pero es más frecuente a lo largo de la evolución, con una elevada mortalidad12,13. Se ha asociado al antecedente de reflujo gastroesofágico25 o alteración de la motilidad gástrica y en la práctica puede ocurrir con o sin vómito, particularmente cuando existe alteración del nivel de conciencia y fallan los mecanismos de protección de la vía aérea24. La administración intragástrica de volúmenes elevados o con excesiva velocidad, en posiciones incorrectas, la alimentación nocturna y los preparados con elevada osmolaridad incrementan también el riesgo.
En estas situaciones es adecuada la indicación de fármacos procinéticos y pautas de alimentación continua, mediante gravedad o bomba de infusión, evitando la administración nocturna24. En último término, puede optarse por la realización de gastroyeyunostomía o yeyunostomía directa3,4. Aun así, ninguna técnica elimina totalmente el riesgo, ya que parte de las complicaciones respiratorias se relacionan con microaspiraciones de saliva y secreciones faríngeas difícilmente evitables.
Otras complicaciones relacionadas con la sonda y el estoma aparecen tanto de forma precoz como a largo plazo, por lo que se describen más adelante.
COMPLICACIONES DE LA PRÓTESIS ENDOSCÓPICA DE GASTROSTOMÍA DURANTE EL SEGUIMIENTO
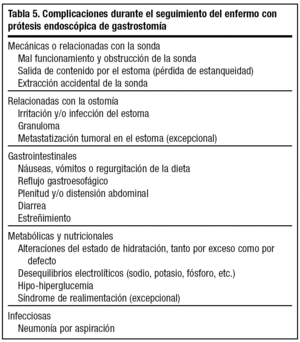
Dejando aparte la broncoaspiración, la mayor parte de las complicaciones durante el seguimiento son de carácter leve y pueden resolverse en el propio domicilio (tabla 5).
Las más frecuentes son las digestivas20. Destaca el estreñimiento, relacionado con las patologías de base, el inmovilismo o los fármacos administrados. Salvo coexistencia de problemas digestivos que lo contraindiquen, deben administrarse dietas con fibra y un aporte hídrico suficiente.
Otras complicaciones digestivas se relacionan sobre todo con la técnica de administración de la nutrición26 o incluso con las interacciones fármaco-nutriente27, por lo que en buena medida son evitables. Lo mismo ocurre con las complicaciones metabólicas, poco frecuentes cuando se realiza un seguimiento estrecho del enfermo y los cuidados son adecuados.
En nuestra experiencia, las incidencias más frecuentes durante el seguimiento están en relación con la necesidad de cambio de la sonda o con problemas locales en el estoma. La infección del estoma es la complicación temprana más frecuente5,12,28, especialmente en situaciones de inmunosupresión y malnutrición3. Se ha relacionado con la transmisión de microorganismos desde la orofaringe durante la endoscopia. Por ello se incide en una cuidadosa higiene de la cavidad oral con antiséptico antes del procedimiento20. Se recomienda también retirar antes los fármacos anti-H2 o inhibidores de la bomba de protones, que disminuyen el poder bactericida del jugo gástrico2. Finalmente, la profilaxis con antibiótico de amplio espectro ha demostrado reducir las complicaciones infecciosas locales y sistémicas29-31.
Con estas medidas y los cuidados generales resumidos en las tablas 1 y 2 se disminuye el riesgo de infección precoz del estoma5.
A lo largo del seguimiento, las comunicaciones de infección en la literatura son dispares, dependiendo de si se considera la presencia de material purulento por el estoma (incidencia superior al 30% en algunas series)28 o la presencia de abscesos o celulitis, mucho más rara.
Ante la sospecha de infección debe extremarse la higiene del estoma y usar antiséptico localmente. Se recomienda realizar cultivo del exudado y administrar antibioterapia sistémica.
Pérdida de estanqueidad del estoma
En fases iniciales puede deberse a una incisión amplia o a un estado de malnutrición que retrasa la granulación del estoma2, pero también a una administración inadecuada de la nutrición enteral (volúmenes excesivos, velocidad de infusión rápida o posición inadecuada del enfermo). Sin embargo, es más frecuente a largo plazo, sobre todo en enfermos con sondas de balón. Hemos observado con frecuencia la pérdida de volumen del mismo con el paso del tiempo, lo que provoca la fuga de contenido gástrico y mayor riesgo de salida accidental de la sonda.
Enrojecimiento periestomal
Debe descartarse en primer lugar fuga de contenido gástrico o infección periestomal. En ocasiones es debido a una presión excesiva del disco externo sobre la piel, especialmente cuando el enfermo gana peso, o a mala higiene de la zona. Raramente se observa reacción al material de la sonda, que obligaría a sustituirla por otro modelo.
Granuloma
Probablemente sea la segunda complicación local más frecuente21. Se trata de un tejido excrecente en la periferia del estoma, habitualmente sangrante al roce, que aparece por una fricción continua y excesiva de la sonda. Suele mejorar simplemente fijando la sonda a la pared abdominal, aunque en ocasiones requiere aplicaciones de nitrato de plata.
Salida del tubo de gastrostomía
Es otro problema común, ya sea fortuita o por arrancamiento. En nuestra experiencia ocurre más frecuentemente con sondas de balón, en relación con pérdida de contenido con el paso del tiempo. Por ello algunos fabricantes recomiendan comprobar periódicamente el volumen de llenado del balón.
Cuando no se reintroduce una sonda por el estoma, éste tiende a cerrarse en un plazo de 24-48 horas, aunque puede repermeabilizarse con el uso de dilatadores32. Es fundamental que los cuidadores conozcan este hecho para que, en caso de salida de la sonda, contacten con el equipo sanitario en un breve plazo de tiempo.
Si la salida ocurre en las 2-3 primeras semanas es necesario el traslado al hospital, ya que el trayecto fistuloso no habrá cicatrizado y puede crearse una falsa vía al intentar reintroducir la sonda, con graves consecuencias.
Pasado ese tiempo, con el trayecto cicatrizado, puede introducirse una sonda tipo Foley del mismo calibre, fijándola con cinta adhesiva al abdomen, hasta que se coloque una nueva.
Obstrucción de la sonda
Podemos pensar que el riesgo de obstrucción está condicionado por el calibre del tubo, pero siempre se van a asociar otros factores relacionados con los cuidados: uso de dieta casera, limpieza inadecuada de la sonda después de la administración de alimentos, reflujo o restos de contenido gástrico o intestinal en el interior del tubo, o administración inadecuada de la medicación2,27.
Es importante adiestrar a los cuidadores en el manejo de las fórmulas nutricionales y la medicación prescrita (tabla 3), y recordar que si no se emplea la sonda, también es necesario administrar agua varias veces al día para mantener su permeabilidad.
En caso de obstrucción, algunos autores introducen una guía metálica por la sonda5. En el ámbito domiciliario, y sobre todo cuando los cuidados van a recaer en personal no sanitario, es más prudente la administración de agua templada, bebidas carbonatadas tipo Coca-Cola® o preparados de enzimas pancreáticas33.
SEGUIMIENTO DESDE ATENCIÓN PRIMARIA
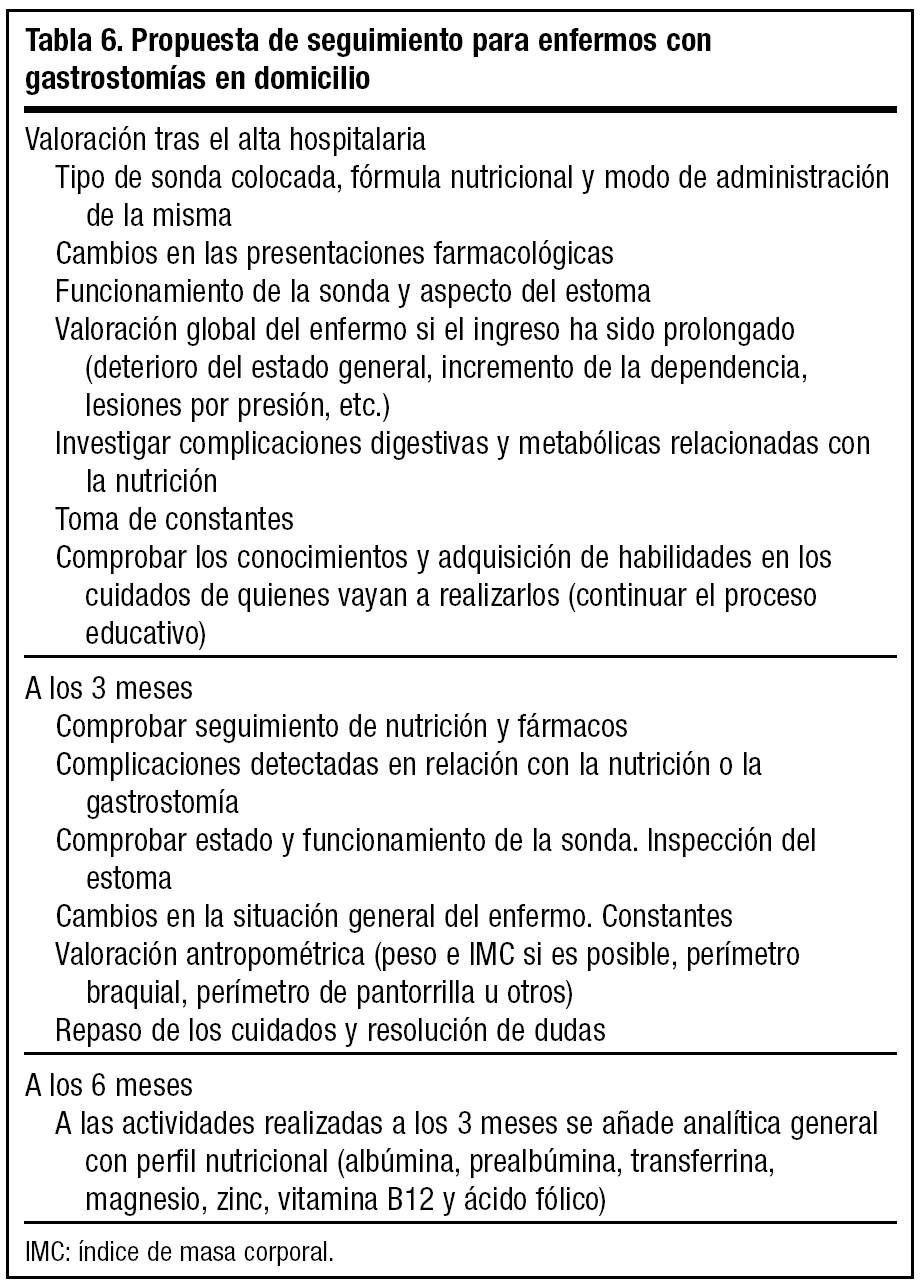
La periodicidad de los controles no está establecida (tabla 6). Parece lógico realizar una primera valoración tras el alta hospitalaria, en la que además de revisar el funcionamiento de la gastrostomía y el estoma, se repasarán los cuidados diarios y el manejo de sonda, nutrición y fármacos. No es raro que los cuidadores se sientan desbordados al regresar al domicilio: temores, dudas, bombardeo de información a veces poco comprensible o, por el contrario, ausencia de explicaciones. Pueden ser necesarias varias intervenciones para completar y evaluar el proceso educativo34, lo cual evitará en buena medida complicaciones futuras.
Con posterioridad los controles pueden espaciarse. Es recomendable una reevaluación médica a los 3 meses, incidiendo en el estado general del enfermo y en datos antropométricos, y otra a los 6 meses, que incluirá control analítico con perfil nutricional35.
En relación a los cambios de sonda no existen criterios consensuados. En algunos centros los cambios se realizan cuando la sonda se deteriora o surgen complicaciones (obstrucción no resoluble con las medidas habituales, sospecha de rotura de balón con fuga continuada, etc.)28,36. Al alargar la vida media de la sonda (estimada por los fabricantes en 3-6 meses) el contenedor interno se endurece y complica la extracción, requiriendo endoscopia para su retirada11. Nosotros, como en otros centros, programamos cambios semestrales, intentando evitar situaciones de intervención urgente sobre todo en zonas rurales alejadas de centros sanitarios.
El cambio de la sonda PEG inicial, con disco de retención interno de silicona, precisa una tracción fuerte y mantenida. Se realiza en centro hospitalario, ya que puede requerir endoscopia si no se consiguiese la extracción, o si hubiera dificultades en la colocación de la nueva sonda. En este primer cambio se coloca ya una sonda de balón que posteriormente podrá cambiarse en el domicilio del enfermo, generalmente sin complicaciones37.
CONCLUSIONES
La gastrostomía es una técnica de manejo sencillo en el domicilio, plenamente asumible desde Atención Primaria.
Como en otros campos, resulta imprescindible la coordinación con Atención Especializada o Equipos de Apoyo de Atención Domiciliaria. Aunque, en nuestra experiencia, la indicación técnica casi siempre es hospitalaria, consideramos que los profesionales de Atención Primaria deben también aportar su opinión para la toma de decisiones. Por cercanía al enfermo son conocedores de su situación, mejor que nadie son capaces casi de predecir la evolución y darán una visión realista del entorno sociofamiliar, todas ellas condiciones imprescindibles para el mantenimiento de una nutrición enteral domiciliaria.
Correspondencia: M.Á. Olalla.
Equipo de Soporte de Atención Domiciliaria (ESAD). Atención Primaria.
Pasaje Fernando de Rojas, 3.
09007 Burgos. España.
Correo electrónico: manciles@mixmail.com
Recibido el 14-09-06; aceptado para su publicación el 17-12-2007.