Describimos cinco pacientes con pioderma gangrenoso derivados desde la consulta de Atención Primaria al servicio de Dermatología de referencia. Tres de ellos presentaban patología sistémica ya conocida, y en otro paciente se diagnosticó durante el estudio una gammapatía monoclonal. El pioderma gangrenoso es una dermatosis neutrofílica no infecciosa que se manifiesta como una úlcera dolorosa de rápida evolución, que puede asociarse a enfermedad inflamatoria intestinal, discrasias sanguíneas malignas, artritis reumatoide y otras enfermedades sistémicas. Ante la presencia de una lesión ulcerosa cutánea que no mejora con el tratamiento local, con cultivos negativos y sin respuesta al tratamiento antibiótico, se debe sospechar la existencia de pioderma gangrenoso, lo que obliga a descartar patología sistémica asociada y remitir a estos pacientes a consultas de Dermatología de referencia.
We describe five patients with pyoderma gangrenosum who were refered from General Practicer to one Dermatology Department. Three of them presented previously known systemic pathology, and in another patient monoclonal gammapathy was disclosed. Pyoderma gangrenosum is a non infectious neutrophilic dermatosis that manifests as a painful festering wound with rapid evolution that may be associated to inflammatory bowel disease, hematologic malignancy, rheumatoid arthritis and other internal disorders. Pyoderma gangrenosum should be suspected whenever there is festering skin ulcer that does not improve with the local treatment, with negative cultures and without response to the antibiotic treatment. A diagnosis of pyoderma gangrenosum should be followed by a search of systemic associated disorder and the patient should be sent in consultation to the corresponding Dermatology department.
Describimos los casos de cinco pacientes con pioderma gangrenoso derivados desde la consulta de Atención Primaria al servicio de Dermatología de referencia, que son representativos de cinco aspectos diferentes de la enfermedad.
El pioderma gangrenoso es una dermatosis neutrofílica estéril caracterizada por ulceraciones cutáneas recurrentes1,2. La incidencia anual estimada en Estados Unidos es de 1 de cada 100.000 personas, con un pico máximo entre los 20 y los 50 años con predominio en el sexo femenino1.
Entre el 50 y el 70 % de los pacientes con pioderma gangrenoso presentan alguna patología sistémica asociada.
Este proceso se asocia en un 30% de los casos a enfermedad inflamatoria intestinal, mientras que sólo un 2% de los pacientes con enfermedad inflamatoria intestinal presentan pioderma gangrenoso3. En ocasiones esta dermatosis precede al desarrollo de la enfermedad inflamatoria intestinal.
El 25% de los pacientes con pioderma gangrenoso presenta asociada artropatía (tanto la espondiloartritis como la artritis reumatoide seropositiva y negativa).
Los trastornos linfoproliferativos son la tercera causa de procesos asociados a pioderma gangrenoso, incluyendo las gammapatías monoclonales, leucemias, linfomas y síndromes mielodisplásicos1,4-6. El pioderma gangrenoso no se correlaciona en su evolución con la actividad de la enfermedad de base1.
Otras causas de pioderma gangrenoso menos frecuentes son algunos fármacos como sulpirida y factores de crecimiento hematopoyéticos; recientemente se han descrito dos casos de pioderma gangrenoso asociados al consumo de cocaína7.
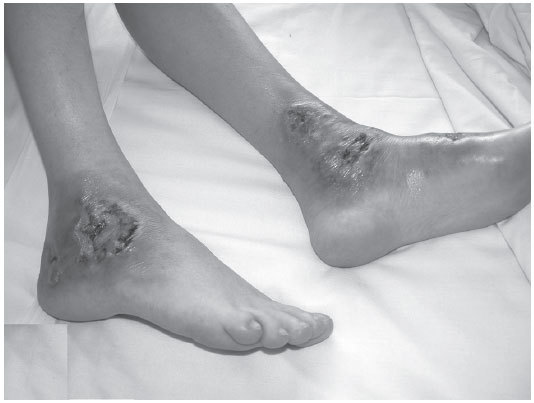
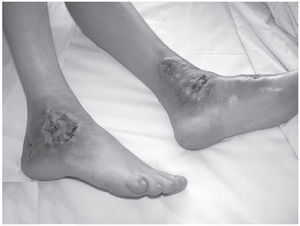
CASO 1Mujer de 49 años diagnosticada de enfermedad inflamatoria intestinal inespecífica, que durante un brote fue remitida al servicio de Dermatología por empeoramiento progresivo de unas lesiones cutáneas, maleolares, dolorosas. Inicialmente se trataba de nódulos fluctuantes, eritematosos que en 48 horas adquirieron coloración violácea y se ulceraron de forma espontánea o tras el traumatismo de la biopsia (fig. 1).
Figura 1. Pioderma gangrenoso en ambas regiones malares: úlceras de contornos geográficos, con bordes violáceos y localizadas sobre un nódulo eritematoso.
El estudio histológico mostró una paniculitis con intensa afectación inflamatoria lobulillar, con predominio de polinucleares neutrófilos y focos de abscesificación. Alguno de estos focos se extendía a las dermis profunda y media suprayacentes.
Se instauró tratamiento con prednisona a dosis de 1,5 mg/kg/día hasta la curación de las lesiones. Sin embargo, la evolución fue tórpida, ya que al descender hasta 0,5 mg/kg/día se presentaron dos nuevos brotes de lesiones, uno de ellos en forma de dermatosis neutrofílica superficial pustulosa, lo que obligó a utilizar ciclosporina y azatioprina de forma consecutiva. Finalmente se consiguió un buen control de las lesiones cutáneas.
CASO 2Mujer de 73 años que acudió a la consulta por una lesión cutánea de dos meses de evolución y rápida progresión, localizada en la pierna izquierda. Esta lesión consistía en una úlcera dolorosa de unos 10 cm de diámetro con bordes irregulares y fondo necrótico con abundante tejido de granulación. Estas características morfológicas eran parecidas a las de otras lesiones que había presentado con anterioridad. Con la sospecha clínica de pioderma gangrenoso se tomó una biopsia que mostró un infiltrado linfoide perivascular e intersticial con polinucleares neutrófilos y fragmentación nuclear, compatibles con una dermatosis neutrofílica. Se realizaron estudios complementarios en los que se descubrió una gammapatía monoclonal inespecífica. Con un tratamiento con prednisona oral a dosis de 1,5 mg/kg/día se resolvió la lesión. Se instauró una pauta descendente de corticoides hasta 5 mg a días alternos. La paciente permaneció libre de lesiones cutáneas durante 4 meses. Al suprimirse esta dosis tuvo un nuevo brote que volvió a controlarse con corticoterapia sistémica.
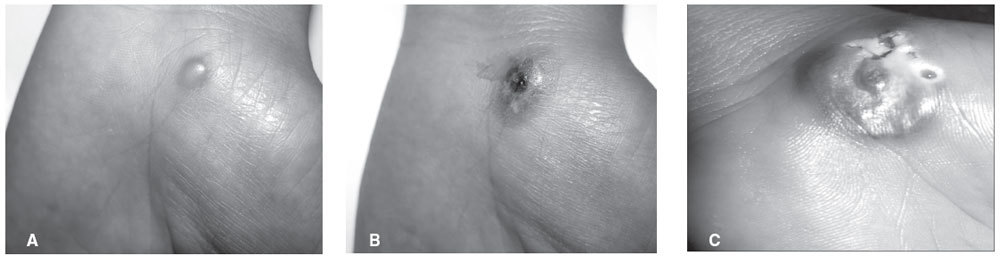
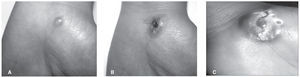
CASO 3Mujer de 35 años que fue remitida a nuestra consulta por una lesión en la palma de la mano izquierda que inicialmente consistía en una vesícula de contenido seroso (fig. 2A) y en pocos días evolucionó a una úlcera dolorosa con halo periférico violáceo sobreelevado (figs. 2B y C). La paciente refería que en el último año había tenido varias lesiones similares que habían curado espontáneamente. Se tomó una biopsia y el estudio histológico mostró una dermatosis neutrofílica compatible con pioderma gangrenoso. Recibió tratamiento con prednisona oral, a una dosis inicial de 60 mg/día que presentó una rápida respuesta, hasta llegar a la curación de la úlcera. Se solicitó una analítica básica cuyo único hallazgo destacable fue una eosinofilia de 748 U/ml y una radiografía de tórax que fue normal. La paciente no volvió a la consulta, por lo que no se pudo completar el estudio.
Figura 2. Pioderma gangrenoso en la palma de la mano:
A) lesión inicial: vesícula de contenido claro;
B) lesión a los 5 días de evolución: úlcera de bordes violáceos sobreelevados;
C) lesión a los 10 días de evolución: úlcera con características similares, aumentada de diámetro.CASO 4
Mujer de 71 años diagnosticada de policitemia vera y en tratamiento con ciclos de busulfán durante los últimos seis años. Poco después de su último ciclo comenzó con lesiones en la mucosa oral y nódulos eritematovioláceos dolorosos en los miembros inferiores, que inicialmente se interpretaron respectivamente como aftosis y paniculitis en relación con busulfán. Se tomó una biopsia de una de las lesiones del miembro inferior; a las dos semanas, cuando la paciente volvió a revisión presentaba úlceras de gran tamaño, muy dolorosas, de bordes violáceos sugestivas de pioderma gangrenoso. La histología de la lesión mostraba hallazgos compatibles con este diagnóstico. Se inició tratamiento con prednisona a dosis de 1 mg/kg/día, con buena respuesta y curación de las lesiones al cabo de cinco semanas.
CASO 5Varón de 42 años diagnosticado de espondiloartropatía inflamatoria tipo artritis reactiva HLA B27 positivo de 25 años de evolución, que fue visto en la consulta de Dermatología por la aparición de varios nódulos dolorosos eritematosos en los miembros inferiores de un mes de evolución, algunos de los cuales se habían ulcerado y presentaban bordes irregulares de coloración violácea. Ante la sospecha de pioderma gangrenoso se realizó biopsia y se inició tratamiento con prednisona 60 mg/día. Los hallazgos histológicos consistían en la presencia de un infiltrado linfocitario perivascular superficial y profundo, acompañados de un tejido estromal reactivo. Estos hallazgos no son propios del pioderma gangrenoso, pero teniendo en cuenta que la morfología era muy sugestiva y que la respuesta al tratamiento pautado fue rápida, concluimos que este era el diagnóstico más probable y que la biopsia se habría tomado de una lesión en fase residual.
DISCUSIÓNEl pioderma gangrenoso se presenta clínicamente en forma de úlceras cuya localización más frecuente es el área pretibial, si bien es cierto que pueden aparecer en el tórax, las manos, la cabeza, el cuello y la piel periostomal.
Se han descrito formas extracutáneas con afectación de la mucosa de la vía aérea superior, ojos, mucosa genital, pulmón, bazo y músculo5, aunque estas lesiones extracutáneas son muy raras.
Clínicamente el pioderma gangrenoso se incia como una pequeña pústula o vesícula de localización perifolicular que rápidamente evoluciona a una úlcera de bordes irregulares, sobreelevados, eritematovioláceos y de centro necrótico.
Además del intenso dolor que acompaña a la úlcera, con frecuencia se presentan síntomas generales inespecíficos como fiebre, mialgias, artralgias y mal estado general. Una característica de esta lesión es que presenta fenómeno de patergia, por lo que con frecuencia el paciente refiere un desencadenante traumático8.
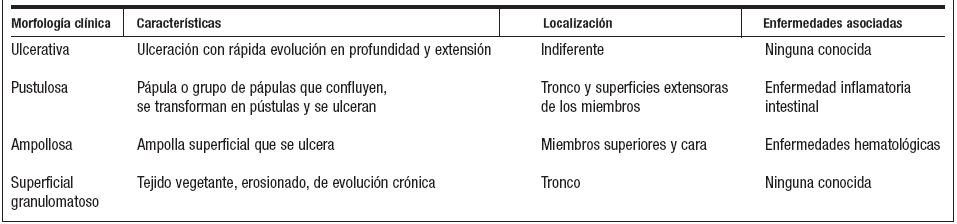
Tradicionalmente el pioderma gangrenoso se ha clasificado en 4 tipos, de acuerdo con su desarrollo y evolución (tabla 1).
Tabla 1. Formas clínicas de pioderma gangrenoso
Puesto que no existen criterios clínicos distintivos ni pruebas complementarias que permitan establecer un diagnóstico definitivo, el diagnóstico de pioderma gangrenoso se basa en la correlación de los hallazgos clínicos e histopatológicos y en la exclusión de otras entidades5,9.
En el diagnóstico diferencial se deben incluir infecciones, vasculitis cutáneas, úlceras vasculares y patología cutánea maligna. La biopsia es útil para orientar el diagnóstico (tabla 2).
Tabla 2. Diagnóstico diferencial de pioderma gangrenoso
El tratamiento en la mayoría de los casos se basa en fármacos inmunosupresores sistémicos, con los corticoides como primera elección. Como alternativa terapéutica se emplea ciclosporina. Otros inmunosupresores como azatioprina, tacrolimus e infliximab han demostrado eficacia en la mejoría y reducción de la lesiones. También han sido eficaces las gammaglobulinas intravenosas a altas dosis9,10.
En las formas superficiales y localizadas, el tratamiento tópico puede ser suficiente: se han descrito buenos resultados con corticoides de alta potencia, tacrolimus y pimecrolimus5,11.
CONCLUSIONESCorrespondencia: R. Haro Ramos
Servicio de Dermatología.
Fundación Jiménez Díaz. Avda. Reyes Católicos nº 2
28040 Madrid. España.
Correo electrónico: rosharam@yahoo.es
Recibido el 27-05-08; aceptado para su publicación el 22-05-09