Las enfermedades cardiovasculares constituyen la principal causa de muerte en la población española. La detección y control de los factores de riesgo cardiovascular es fundamental para prevenirlas. Este estudio tiene como objetivos fundamentales analizar la actitud y las decisiones terapéuticas de los médicos de Atención Primaria (AP) ante la hipertensión arterial (HTA) y la diabetes mellitus tipo 2 (DM2), con el fin de conocer la realidad y proponer estrategias de mejora para su correcto manejo.
Material y métodoEstudio ecológico de encuesta, descriptivo, transversal y multicéntrico, de ámbito nacional, con participación de médicos de AP, realizado en 2013. Se solicitó la participación en el estudio a 1.028 médicos.
ResultadosEl 92,9 y el 91,4% de los investigadores consultados sigue las guías para la evaluación, el tratamiento y el diagnóstico de HTA y DM2, respectivamente. Esta última se diagnostica sobre todo casualmente, y la HTA por búsqueda activa en pacientes con otros factores de riesgo. La terapia combinada tarda más de 6 meses en instaurarse en pacientes hipertensos y entre 8-9 meses en diabéticos. El porcentaje de incumplimiento es similar (10-40%) en ambas dolencias. Aproximadamente la mitad de los encuestados consideran buena o excelente la interacción con el especialista (46 y 57,3% en HTA y DM2, respectivamente).
ConclusionesLa práctica clínica en AP en HTA y DM2 tiene criterios básicos comunes. La interacción entre la AP y el especialista es buena. No obstante, existe margen de mejora en el tratamiento de estos factores de riesgo, particularmente en lo relativo a intensificar la terapia precozmente.
Cardiovascular diseases are the main cause of death in the Spanish population. The detection and control of cardiovascular risk factors are fundamental in the prevention of cardiovascular disease. The main objectives of this study are to analyse the attitudes and therapeutic decisions of Primary Care (PC) physicians when treating hypertension (HT) and diabetes mellitus type 2 (DM2), with the aim of establishing the situation and eventually proposing improvement strategies.
Material and methodA national ecological, multicentre, cross-sectional, and descriptive study was conducted in 2013. A questionnaire was used and 1,028 PC physicians took part in the study.
ResultsA total of 92.9% of the investigators consulted have indicated that they follow the guidelines for evaluation, treatment, and diagnosis of HT, and 91.4% in the case of diabetes. The latter is diagnosed as a casual finding, while HT is diagnosed through active investigation in patients with other risk factors. Combined therapy takes more than 6 months to take effect in patients with HT, and between 8 and 9 months in diabetic patients. The percentage of non-compliance is similar (10-40%) in both pathologies. Around half the physicians questioned considered interaction with the specialist to be good or excellent (46% HT and 57.3% DM2).
ConclusionsClinical practices in PC for HT and DM2 have some basic criteria in common. The interaction with the specialist is good, but there is a considerable margin for improvement
Las enfermedades cardiovasculares constituyen la principal causa de muerte en la población española1–4. La detección y control de los factores de riesgo cardiovascular sigue siendo la estrategia fundamental para prevenirlas4. De ellos, la hipertensión arterial (HTA) y la diabetes mellitus tipo 2 (DM2) son, quizás, los que más frecuentemente requieren un importante esfuerzo terapéutico para su control, junto con las dislipidemias.
La prevalencia de HTA (PA≥140/90mmHg y/o tratamiento farmacológico antihipertensivo) en la población adulta en España se ha establecido en aproximadamente un 35%5 en un estudio publicado en 2011. Más recientemente, el estudio IBERICAN6 encuentra cifras más elevadas: 47,5%. Se ha calculado que controlando adecuadamente la HTA se podría prevenir, en un tiempo razonable, el 20% de la mortalidad coronaria y el 24% de la cerebrovascular5.
Con respecto a la diabetes mellitus, en un reciente y amplio estudio poblacional de ámbito nacional, el estudio di@bet.es, se ha documentado que el 13,8% de la población española tiene DM2 y hasta una tercera parte lo desconoce7. El estudio IBERICAN6 arroja un porcentaje del 17,7% de pacientes con diabetes mellitus (tipo 1 y 2) en personas atendidas en consultas de Atención Primaria. A nivel poblacional, tanto el grado de control de la HTA como de la DM2 distan de ser óptimos. En el caso de la HTA, datos recientes señalan que, en el ámbito de la Atención Primaria, algo menos de la mitad de los pacientes, un 46% de los hipertensos, tienen las cifras de presión arterial controladas (<140/90mmHg)8. En relación con la DM2, una reciente publicación demuestra que más de la mitad de los diabéticos tienen cifras de HbA1c>7%9. En cuanto a los hipertensos diabéticos asistidos en Atención Primaria, el estudio PRESCAP-Diabetes 2010 muestra un mal control de la presión arterial (especialmente la sistólica) en un 43,6% de los sujetos10. Por lo tanto, en ambos casos existe un importante margen de mejora, habida cuenta de que son factores de riesgo cardiovascular infradiagnosticados, infratratados e infracontrolados11.
Aunque las razones de la falta de control de la HTA y la DM2 pueden ser múltiples, existen 2 motivos singulares que pueden jugar un papel destacado en la gran mayoría de los casos. Relacionado con el paciente, es preciso señalar el incumpliendo terapéutico. En la HTA se estima que la tercera parte de los pacientes hipertensos son incumplidores del tratamiento12, y en la diabetes las cifras oscilan entre el 45-51% en los tratados con antidiabéticos orales y el 25% en los tratados con insulina13. Relacionado con el médico y el propio sistema sanitario, se ha señalado el concepto de «inercia terapéutica», definido como aquella situación en la que el médico no inicia o intensifica el tratamiento cuando este se encuentra indicado14. Ello supone una forma de incumplimiento de las recomendaciones terapéuticas de las Guías de Práctica Clínica, con repercusiones sobre el control de los procesos crónicos citados. Estudios recientes realizados en España demuestran que la inercia terapéutica que se observa en nuestro medio para la HTA y la DM2 afecta a más de un tercio de los médicos12,15,16. Sin embargo, en ocasiones, los médicos tienen motivos para no modificar el tratamiento, lo que no debe confundirse con el concepto de inercia clínica, ya que puede indicar una práctica clínica correcta17.
El presente estudio tiene como objetivos fundamentales analizar la actitud y las decisiones terapéuticas de los médicos de Atención Primaria ante la HTA y la DM2, con el fin de conocer la realidad y generar así estrategias de mejora para la implantación de las mejores evidencias científicas.
MetodologíaDiseño del estudioSe ha realizado un estudio ecológico de encuesta, descriptivo, transversal y multicéntrico, de ámbito nacional, con participación de médicos que desempeñan su labor asistencial en centros de Atención Primaria del Sistema Nacional de Salud, realizado entre mayo y septiembre de 2013.
Se ha utilizado un protocolo diseñado específicamente para este estudio, y que fue evaluado y aprobado por el Comité Ético de Investigación Clínica del Hospital Clínico San Carlos de Madrid.
Selección de médicos participantesDe acuerdo con los criterios de inclusión, los médicos debían ejercer su actividad asistencial en el territorio nacional, tener responsabilidad asistencial sobre pacientes con HTA y/o DM, y aceptar participar en el estudio. No se valoraron criterios específicos de exclusión.
Con el fin de alcanzar el tamaño muestral definido previamente en el protocolo de 1.000 médicos, se solicitó la participación en el estudio, de forma estratificada, a 1.028 médicos de Atención Primaria de todo el territorio español que cumplían los anteriormente citados criterios de inclusión (fig. 1). Se intentó conseguir representación proporcional de médicos según las áreas Nielsen que dividen el territorio español en 10 áreas (8 peninsulares y 2 de Canarias) (ref. zonal Nielsen).
Para realizar la selección de los participantes se optó por un método no probabilístico, a través de un muestreo intencional. Se envió a un 0,28% más del número estimado en previsión de pérdidas.
La invitación a participar en el estudio se envió a través del correo electrónico. En el caso de aceptar participar y tras asumir los términos de la Ley Orgánica de Protección de Datos de acuerdo con la legislación vigente, el investigador recibía acceso a la documentación del estudio (protocolo y cuaderno de recogida de datos).
EncuestaLa encuesta diseñada específicamente para el estudio recogía la siguiente información:
Una primera parte en la que se recogían los datos demográficos de los participantes.
A continuación, se incluían en un segundo bloque 15 preguntas sobre su práctica clínica habitual en el manejo del paciente hipertenso y otras 15 sobre el manejo del paciente diabético tipo 2. Sirvan como ejemplos las siguientes: «¿Sigue usted unas guías nacionales o internacionales para la evaluación, diagnóstico y tratamiento de la HTA/diabetes? ¿Cuáles?», o «¿cómo llega con más frecuencia al diagnóstico de HTA/DM2 en su consulta?», o «¿cuáles considera las causas más frecuentes de incumplimiento por el paciente?».
En la última sección de la encuesta había 3 preguntas en relación con su interacción con la atención especializada dentro de su área sanitaria. A modo de ejemplo: «¿Existen protocolos comunes entre Atención Primaria y atención especializada en su área sanitaria?», o «¿cómo calificaría usted la interacción con atención especializada?».
Las preguntas eran en su mayoría cerradas, habiendo también algunas semicerradas. Por otra parte, las preguntas eran tanto de respuesta única como de respuesta múltiple.
Medidas de resultadosEl objetivo principal del estudio era conocer las actitudes del médico de Atención Primaria en la práctica clínica habitual en el abordaje del paciente hipertenso y en el paciente diabético, para lo que se hizo un análisis estadístico descriptivo de las respuestas relacionadas con cada una de estas dolencias.
Se establecieron 2 objetivos secundarios adicionales al principal. El primero de ellos era conocer el nivel de seguimiento y recomendaciones de práctica clínica en estas afecciones, para lo que se analizaron las respuestas del cuaderno de recogida de datos sobre el seguimiento de las guías nacionales o internacionales para la evaluación, el diagnóstico y el tratamiento de la HTA y la DM2. El segundo objetivo era conocer si existen diferencias en las actitudes y en la práctica clínica habitual de los profesionales sanitarios en virtud de las áreas geográficas donde ejercen, para lo que se tomaron como referencia las áreas Nielsen antes mencionadas.
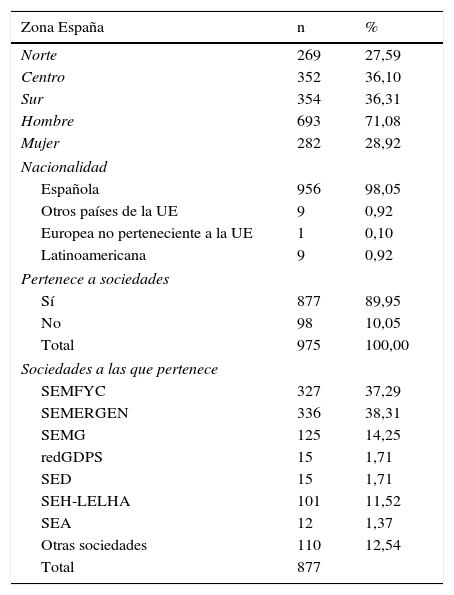
Tamaño de la muestraPara conseguir una precisión a nivel nacional del 3,1% de la estimación de los parámetros que definen la práctica clínica habitual en el paciente diabético o hipertenso, así como el seguimiento de las guías (supuesto de máxima variabilidad: 50%), se requiere una muestra de 1.000 médicos. Este tamaño muestral permitiría dar datos para 7 áreas geográficas a definir con una precisión mínima del 8,5%, que posteriormente se agruparon en 3 zonas: norte, centro y sur (tabla 1).
Características de la muestra
| Zona España | n | % |
|---|---|---|
| Norte | 269 | 27,59 |
| Centro | 352 | 36,10 |
| Sur | 354 | 36,31 |
| Hombre | 693 | 71,08 |
| Mujer | 282 | 28,92 |
| Nacionalidad | ||
| Española | 956 | 98,05 |
| Otros países de la UE | 9 | 0,92 |
| Europea no perteneciente a la UE | 1 | 0,10 |
| Latinoamericana | 9 | 0,92 |
| Pertenece a sociedades | ||
| Sí | 877 | 89,95 |
| No | 98 | 10,05 |
| Total | 975 | 100,00 |
| Sociedades a las que pertenece | ||
| SEMFYC | 327 | 37,29 |
| SEMERGEN | 336 | 38,31 |
| SEMG | 125 | 14,25 |
| redGDPS | 15 | 1,71 |
| SED | 15 | 1,71 |
| SEH-LELHA | 101 | 11,52 |
| SEA | 12 | 1,37 |
| Otras sociedades | 110 | 12,54 |
| Total | 877 | |
| Media | Desviación estándar | |
|---|---|---|
| Años en ejercicio | 25,37 | 8,58 |
Norte: Asturias, Barcelona, Burgos, Coruña, Gerona, Guipúzcoa, Huesca, La Rioja, León, Lugo, Lérida, Navarra, Orense, Palencia, Pontevedra, Tarragona, Vizcaya, Zaragoza, Cantabria.
Centro: Alicante, Ávila, Baleares, Castellón, Ciudad Real, Cuenca, Cáceres, Madrid, Salamanca, Segovia, Teruel, Toledo, Valencia, Valladolid, Zamora.
Sur: Albacete, Almería, Badajoz, Cádiz, Córdoba, Granada, Huelva, Jaén, Las Palmas, Murcia, Málaga, Santa Cruz de Tenerife, Sevilla.
Tratando de mantener una estratificación geográfica acorde con la distribución del universo en el territorio nacional, se solicitó la participación de los profesionales hasta alcanzar el tamaño muestral definido.
Análisis estadísticoSe realizó un análisis descriptivo utilizando la media y la desviación estándar para las variables cuantitativas, y las frecuencias y los porcentajes para las variables cualitativas. Posteriormente se estudió la existencia de posibles asociaciones estadísticas entre las variables recogidas y los objetivos propuestos inicialmente realizando análisis bivariados t-Student, Chi-cuadrado o ANOVA para medidas repetidas, o cuando existían más de 2 factores de estudio en el análisis de resultados. Si la distribución no seguía una curva normal o las varianzas no eran homogéneas entre grupos se realizaron dichos análisis con pruebas estadísticas no paramétricas. El nivel de significación se estableció en p<0,05, asumiendo, por lo tanto, un máximo de error alfa del 5%. La muestra total analizada fue de 975 sujetos.
El proceso de datos, los análisis y los gráficos se analizaron con el programa estadístico SPSS® 15.0.
ResultadosParticiparon en el estudio 975 médicos de Atención Primaria, distribuidos por toda la geografía española. En la tabla 1 se muestra la descripción de los médicos participantes en el estudio.
Para el análisis de los resultados geográficos se establecieron 3 áreas geográficas, que son: norte, centro y sur (tabla 1).
Práctica clínica en el manejo del paciente hipertensoEl 92,9% de los investigadores consultados ha indicado que sigue las guías para la evaluación, el tratamiento y el diagnóstico de la HTA. Cinco investigadores no respondieron a esta cuestión. En general, los médicos encuestados tienen en cuenta varías guías clínicas, siendo las más seguidas las europeas ESH/ESC (56,8%), las recomendaciones de la SEMFYC (53,3%) y las recomendaciones de SEMERGEN (43,4%). Destaca que en el norte y centro de España se utilizan más las guías ESH/ESC, mientras que en el sur se utilizan más las guías NICE (p<0,05).
El 76,0% de los investigadores consultados indicó que durante la última semana acudieron a su consulta más de 10 pacientes por motivo de la HTA.
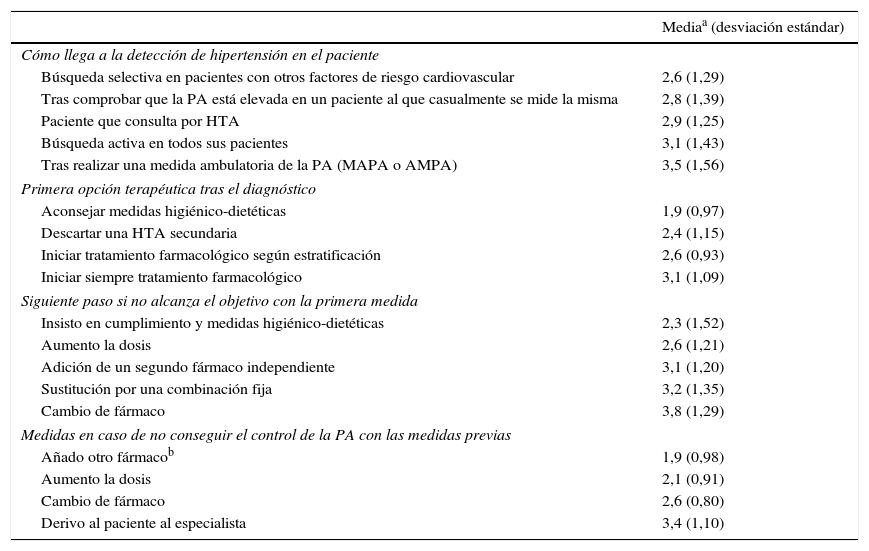
En la tabla 2 se observa a través de qué vías se detecta al paciente hipertenso, cuáles son las medidas terapéuticas de primera elección tras el diagnóstico y cuándo no se consiguen los objetivos de control. Para ello, se solicitó a los investigadores que enumeraran por orden de frecuencia las diferentes opciones de respuesta, siendo 1 la más frecuente en cada uno de los casos. Se observó que cuando el médico decide iniciar tratamiento farmacológico en un paciente de nuevo diagnóstico, el 64,7% de los investigadores responden que iniciarían con monoterapia, siendo esto más evidente en la zona norte, seguida por la zona centro y, con menos frecuencia, en la sur (p=0,016). Cuando se decide iniciar el tratamiento con monoterapia se utilizan principalmente IECA o ARA-II como primera opción, sin detectarse diferencias geográficas según las zonas (p=0,720). En determinadas situaciones, como el diagnóstico de incumplimiento del tratamiento y recomendaciones higiénico-dietéticas (22,4%), el efecto de bata blanca (20,6%) o el tiempo insuficiente para lograr los objetivos (16,6%), el médico considera justificado el no intensificar el tratamiento farmacológico.
Rasgos de la práctica clínica del paciente hipertenso
| Mediaa (desviación estándar) | |
|---|---|
| Cómo llega a la detección de hipertensión en el paciente | |
| Búsqueda selectiva en pacientes con otros factores de riesgo cardiovascular | 2,6 (1,29) |
| Tras comprobar que la PA está elevada en un paciente al que casualmente se mide la misma | 2,8 (1,39) |
| Paciente que consulta por HTA | 2,9 (1,25) |
| Búsqueda activa en todos sus pacientes | 3,1 (1,43) |
| Tras realizar una medida ambulatoria de la PA (MAPA o AMPA) | 3,5 (1,56) |
| Primera opción terapéutica tras el diagnóstico | |
| Aconsejar medidas higiénico-dietéticas | 1,9 (0,97) |
| Descartar una HTA secundaria | 2,4 (1,15) |
| Iniciar tratamiento farmacológico según estratificación | 2,6 (0,93) |
| Iniciar siempre tratamiento farmacológico | 3,1 (1,09) |
| Siguiente paso si no alcanza el objetivo con la primera medida | |
| Insisto en cumplimiento y medidas higiénico-dietéticas | 2,3 (1,52) |
| Aumento la dosis | 2,6 (1,21) |
| Adición de un segundo fármaco independiente | 3,1 (1,20) |
| Sustitución por una combinación fija | 3,2 (1,35) |
| Cambio de fármaco | 3,8 (1,29) |
| Medidas en caso de no conseguir el control de la PA con las medidas previas | |
| Añado otro fármacob | 1,9 (0,98) |
| Aumento la dosis | 2,1 (0,91) |
| Cambio de fármaco | 2,6 (0,80) |
| Derivo al paciente al especialista | 3,4 (1,10) |
AMPA: automedida de la presión arterial; HTA: hipertensión arterial; MAPA: monitorización ambulatoria de la presión arterial; PA: presión arterial.
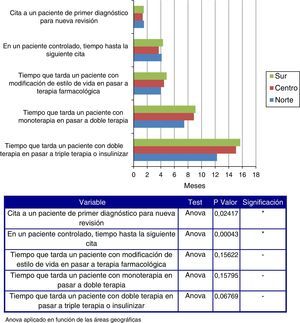
Por término medio, el enfermo es revisado al cabo de un mes tras el diagnóstico de HTA y cada 3,5 meses cuando está controlado. El tiempo hasta la siguiente cita para un paciente controlado es menor en el centro de España que en el resto del país (p=0,00017).
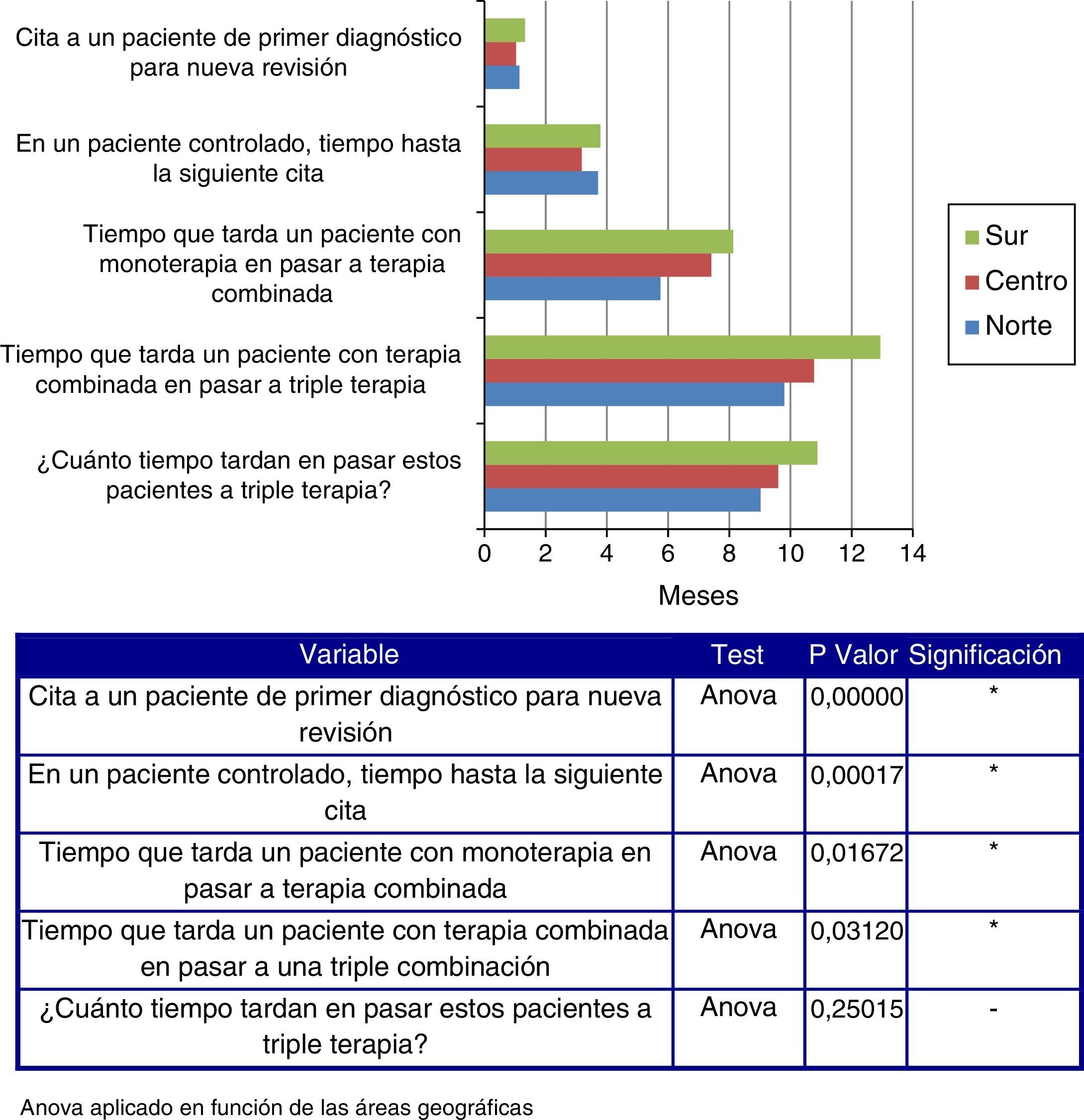
La terapia combinada suele producirse tras una media de 7 meses de monoterapia, y la triple terapia, tras una media de 11 meses de tratamiento con 2 fármacos.
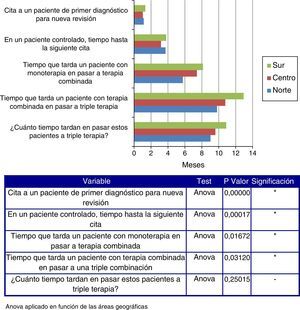
Tal y como se observa en la figura 1, a medida que se desciende por la geografía española, se incrementa el tiempo que tarda un paciente con monoterapia en pasar a terapia combinada, así como el que tarda un paciente con doble terapia en pasar a triple terapia.
El incumplimiento terapéutico se estima entre el 10-40% de los pacientes; las causas más frecuentes son la falta de información, el rechazo a tomar medicación y los efectos adversos. La tos irritativa es el acontecimiento adverso más frecuente con IECA y ARA-II, obligando a cambiar la medicación a un 95% de los investigadores; los edemas maleolares con los calcioantagonistas y la disminución de la tolerancia a la glucosa con los diuréticos.
Respecto a las opciones farmacológicas de elección para el tratamiento de la HTA en función de las características del paciente, los médicos participantes seleccionan las siguientes: en el paciente con síndrome metabólico, ARA-II (20,0%), ARA-II+diurético (18,5%) y ARA-II+calcioantagonista DHP (13,7%); en el paciente diabético, ARA-II (21,3%), ARA-II+calcioantagonista DHP (15,4%) y ARA-II+IECA (14,2%); en el paciente con riesgo cardiovascular elevado, ARA-II+diurético (16,2%), seguido de ARA-II (15,7%) y ARA-II+calcioantagonista DHP (14,6%); en el paciente con lesión de órgano diana, ARA-II (19,8%), ARA-II+calcioantagonista DHP (16,1%) y ARA-II+calcioantagonista no DHP (12,5%), y en el paciente con eventos cardiovasculares, ARA-II (15,1%), ARA-II+calcioantagonista DHP (13,3%) y ARA-II+diurético (11,3%).
Práctica clínica en el manejo del paciente diabético tipo 2Un 91,4% de los investigadores consultados han indicado que sigue guías para la evaluación, el diagnóstico y el tratamiento de la diabetes, sin diferencias estadísticamente significativas en el seguimiento de guías entre las diferentes zonas españolas. Las más seguidas son las guías ADA/EASD junto con las SED (52,6 y 52,2%, respectivamente), seguidas de la Guía de la redGDPS (44,2%). En el centro de España se utiliza más la ADA y la EASD, mientras que en el sur se utiliza más la SED, seguida de la ADA/EASD.
El 61,6% de los participantes indicaron que, en su consulta, reciben a más de 10 pacientes con DM2 cada semana. La frecuencia de pacientes consultantes por DM2 se incrementa a medida que se desciende por la geografía española.
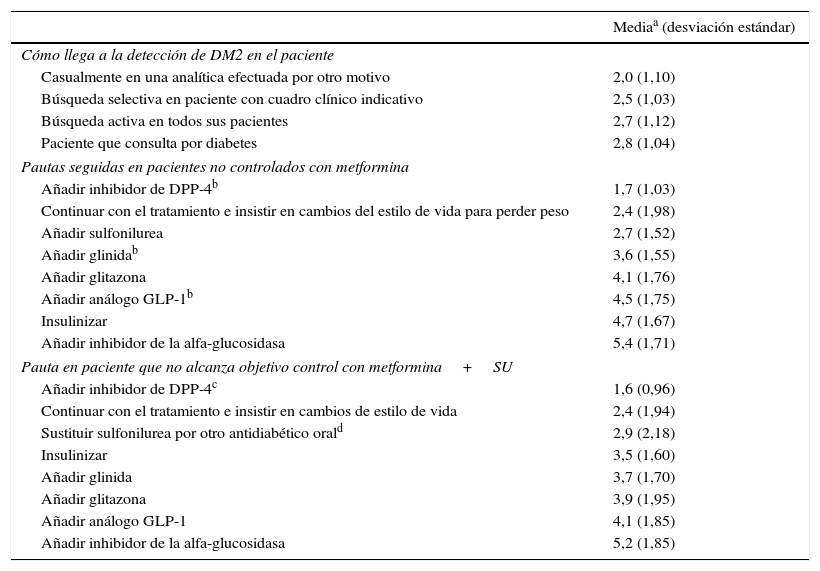
La tabla 3 resume los pasos en la detección y el seguimiento del paciente con DM2; como en la HTA, se solicitó a los investigadores que enumeraran por orden de frecuencia las diferentes opciones de respuesta, siendo 1 la más frecuente en cada uno de los casos.
Rasgos de la práctica clínica del paciente diabético
| Mediaa (desviación estándar) | |
|---|---|
| Cómo llega a la detección de DM2 en el paciente | |
| Casualmente en una analítica efectuada por otro motivo | 2,0 (1,10) |
| Búsqueda selectiva en paciente con cuadro clínico indicativo | 2,5 (1,03) |
| Búsqueda activa en todos sus pacientes | 2,7 (1,12) |
| Paciente que consulta por diabetes | 2,8 (1,04) |
| Pautas seguidas en pacientes no controlados con metformina | |
| Añadir inhibidor de DPP-4b | 1,7 (1,03) |
| Continuar con el tratamiento e insistir en cambios del estilo de vida para perder peso | 2,4 (1,98) |
| Añadir sulfonilurea | 2,7 (1,52) |
| Añadir glinidab | 3,6 (1,55) |
| Añadir glitazona | 4,1 (1,76) |
| Añadir análogo GLP-1b | 4,5 (1,75) |
| Insulinizar | 4,7 (1,67) |
| Añadir inhibidor de la alfa-glucosidasa | 5,4 (1,71) |
| Pauta en paciente que no alcanza objetivo control con metformina+SU | |
| Añadir inhibidor de DPP-4c | 1,6 (0,96) |
| Continuar con el tratamiento e insistir en cambios de estilo de vida | 2,4 (1,94) |
| Sustituir sulfonilurea por otro antidiabético orald | 2,9 (2,18) |
| Insulinizar | 3,5 (1,60) |
| Añadir glinida | 3,7 (1,70) |
| Añadir glitazona | 3,9 (1,95) |
| Añadir análogo GLP-1 | 4,1 (1,85) |
| Añadir inhibidor de la alfa-glucosidasa | 5,2 (1,85) |
DM2: diabetes mellitus tipo 2; DPP-4: dipeptidil peptidasa 4; GLP-1: péptido similar al glucagón tipo 1; SU: sulfonilureas.
El médico encuestado debía seleccionar la puntuación entre una escala del 1 al 5, siendo 1 la opción considerada más frecuente y 5 la menos frecuente.
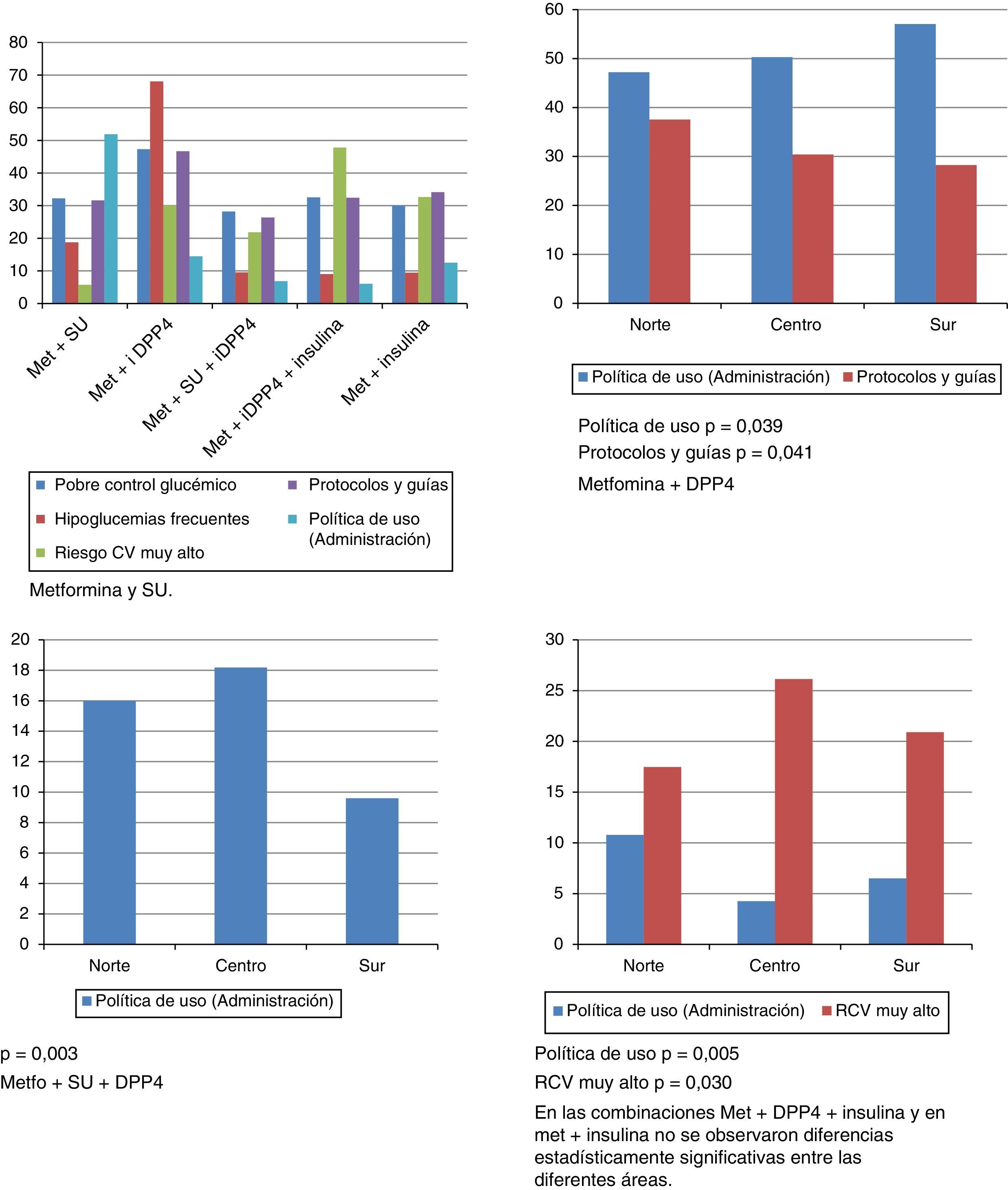
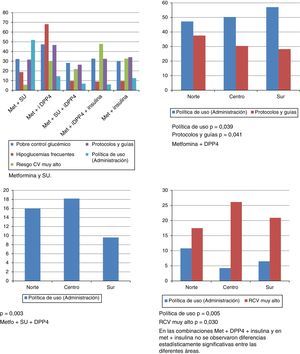
Según indica el 40,0% de los investigadores, en su práctica clínica diaria el primer escalón terapéutico es metformina, con una dosis máxima de 850mg/3v día. La falta de control induce con más frecuencia a añadir un inhibidor de DPP-4 o una sulfonilurea adicional (o sustitutiva del inhibidor de DPP-4). Las razones son: políticas de uso, grado de control y efectos secundarios (hipoglucemias, coexistencia de insuficiencia cardiaca o trastornos gastrointestinales). El nivel de riesgo cardiovascular suele condicionar el empleo de insulina más precozmente.
Las complicaciones macrovasculares observadas por orden de frecuencia son cardiopatía isquémica, enfermedad arterial periférica y enfermedad cerebrovascular, y las microvasculares son retinopatía y nefropatía con igual frecuencia y neuropatía en último lugar. El 94% de los participantes afirman dedicar tiempo a explicar a sus pacientes las consecuencias de estas complicaciones y, en la mayoría de los casos en que no lo hacen, es porque es enfermería quien se encarga de ello, sin observarse diferencias entre las áreas geográficas (p=0,55).
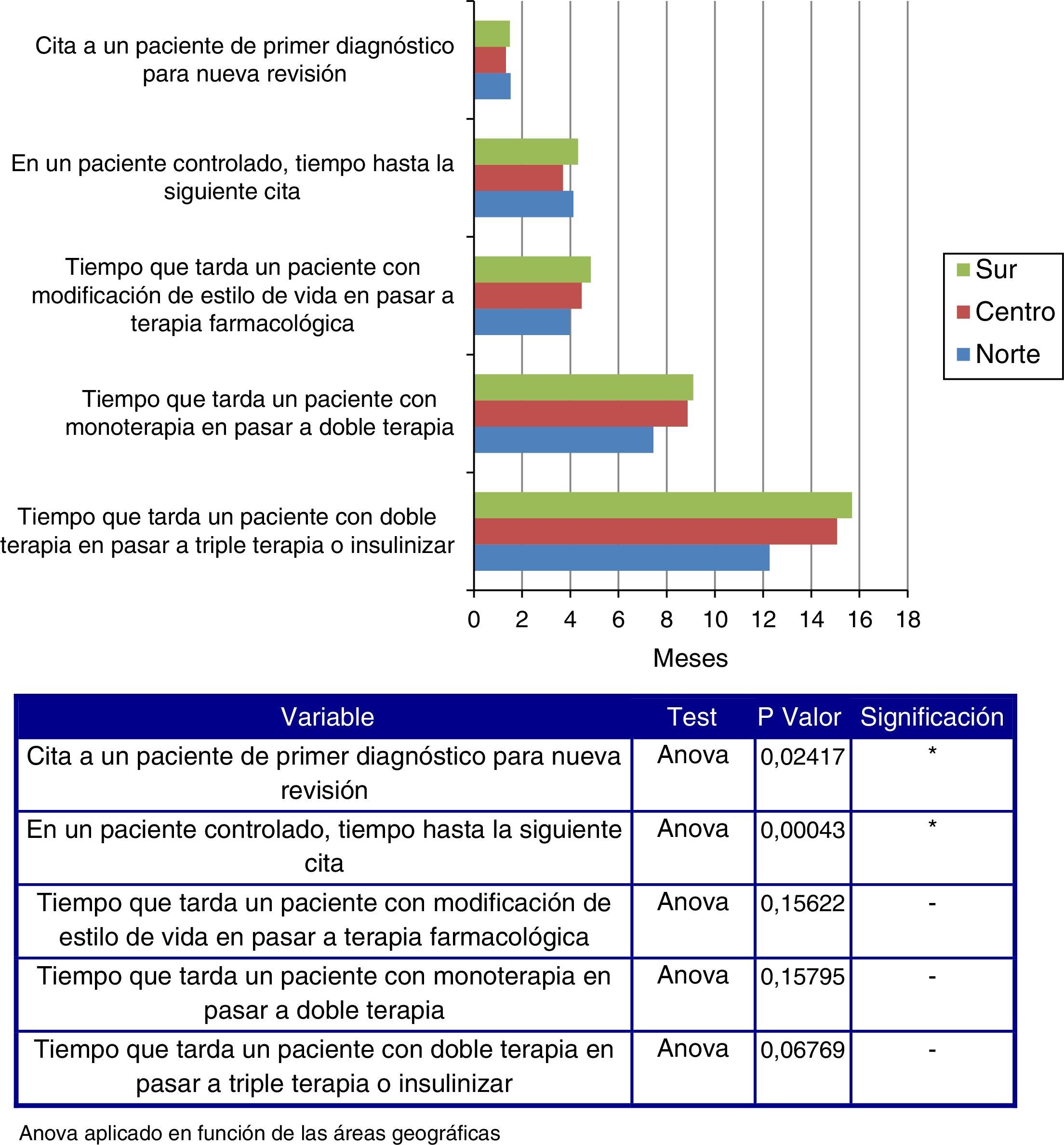
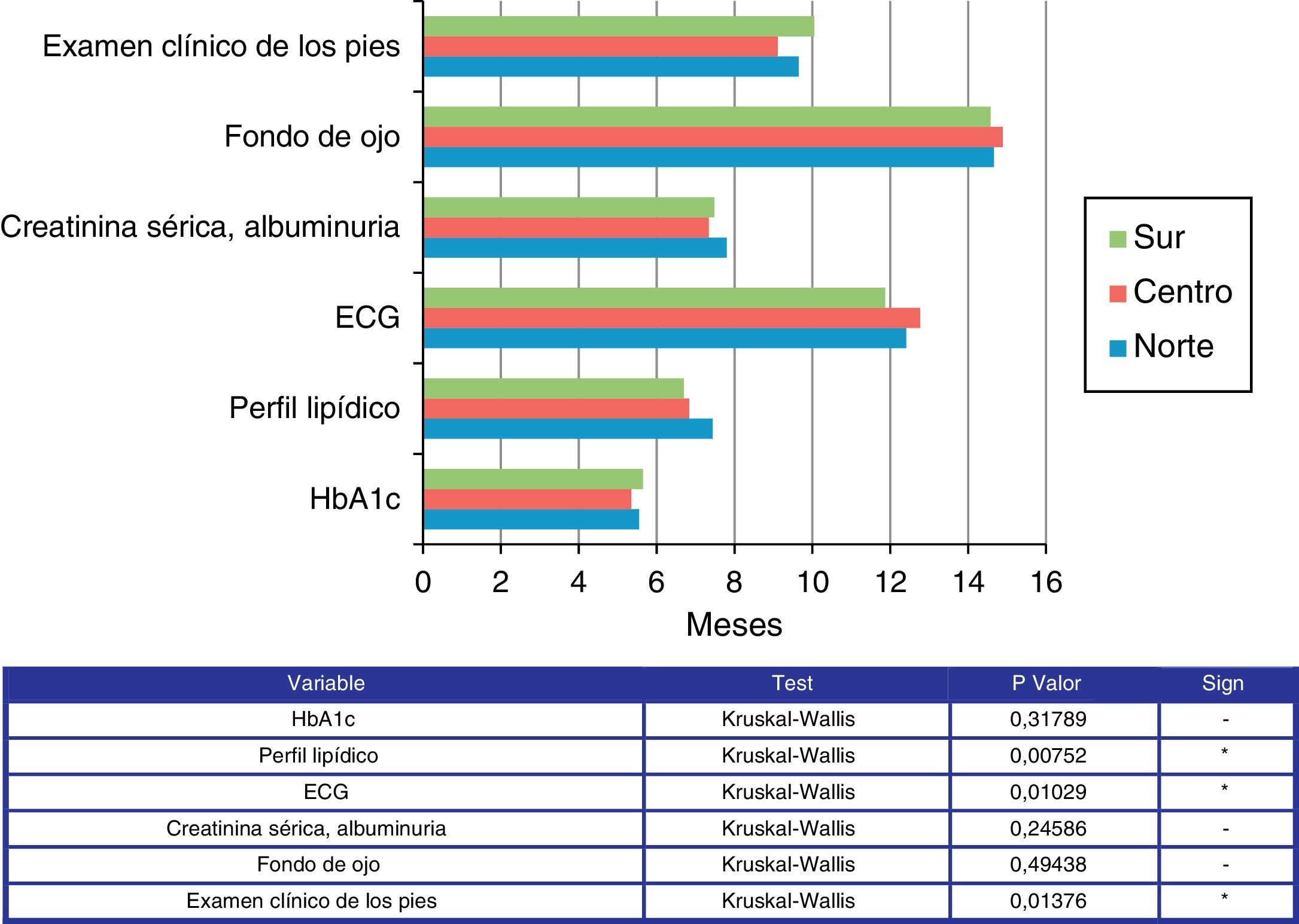
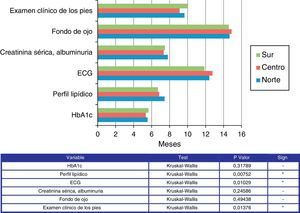
Tras la instauración de tratamiento, el enfermo es revisado al mes y medio (media 1,4 meses, DE 0,96) y cada 4 meses cuando está controlado (media 4,04 meses, DE 2,11). El hecho de añadir fármacos a las modificaciones del estilo de vida suele producirse entre los 4 y 6 meses (media 4,48, meses DE 5,43); y añadir un segundo o tercer fármaco, a los 8-9 meses (media 8,56 meses, DE 11,23) y 14-15 meses (media 14,52 meses, DE 18,97), respectivamente. Los controles para complicaciones macro o microvasculares se realizan de media cada 6-12 meses. La media y DE en meses para cada una de ellas es: HbA1c 5,51 (2,22), perfil lipídico 6,95 (2,97), ECG 12,34 (5,58), creatinina sérica, albuminuria 7,52 (3,19), fondo de ojo 14,71 (7,03), examen clínico de los pies 9,60 (5,70).
De media, se tarda más tiempo en citar a un paciente de primer diagnóstico para una nueva revisión en el norte y en el sur en comparación con el centro de España (p=0,02), al igual que en citar a un paciente controlado para la siguiente visita (p=0,00043) (fig. 2).
La figura 3 muestra la frecuencia de las exploraciones/recomendaciones en las distintas áreas geográficas.
Frecuencia con la que realiza las siguientes exploraciones/recomendaciones.
El perfil lipídico se recomienda de una forma más rápida cuanto más al sur del país, el ECG se solicita más rápidamente en el sur y menos en el centro, y el examen clínico de los pies se recomienda de una forma más tardía en el sur del país, y de una forma más rápida en el centro.
Los motivos de prescripción de las diferentes opciones farmacológicas se detallan en la figura 4.
Principales motivos para la prescripción de distintas combinaciones farmacológicas en porcentaje. Se muestran además en los gráficos inferiores cuando existen diferencias significativas entre las diferentes áreas establecidas.
En las combinaciones Met+inhibidores de DPP-4+insulina y en Met+insulina no se observaron diferencias estadísticamente significativas entre las diferentes áreas.
Según un 64% de los investigadores consultados, el rango de incumplidores es del 10-40%, siendo el desconocimiento y el olvido las causas más frecuentes. El incumplimiento es, además, la principal causa de no intensificar el tratamiento a pesar de un pobre control metabólico (21,55%), seguido de tiempo insuficiente para alcanzar los objetivos (19,07%) y efectos secundarios (18,74%).
Al preguntar al médico sobre las reacciones adversas de los medicamentos, en el caso de metformina las más frecuente son los trastornos gastrointestinales (seleccionados con mayor frecuencia en el centro), que obligan a cambiar la medicación a un 75% de los médicos. Con respecto a SU es la hipoglucemia (que indican con menor frecuencia en el área norte), que obliga a modificar la medicación al 88% de los investigadores. El edema y la ganancia de peso son los acontecimientos adversos más frecuentes de las glitazonas indicados por los investigadores, y en cuanto a la necesidad de cambio de medicación, el 93% de los investigadores consultados se ve obligado a cambiar a otra medicación en caso de insuficiencia cardíaca, y el 88% en caso de fracturas óseas. En relación con las gliptinas, los mareos, las cefaleas, el estreñimiento y las hipoglucemias aparecen con frecuencias similares; la hipoglucemia es causa de modificación del tratamiento en el 65% de los investigadores. En relación con las insulinas, el efecto adverso más frecuente es la hipoglucemia, que lleva a cambiar la medicación a un 29% de los participantes.
Programas de formaciónEn cuanto a la hipertensión, un 68% de los investigadores consultados indican que en su centro de trabajo se realizan programas de formación continuada específica. Un 97% de los que tienen acceso a estos programas participa en ellos. De los investigadores que han participado en programas de formación, el 72% ha indicado que la última formación la recibió en los 6 meses anteriores.
Respecto a la diabetes, un 70% de los investigadores consultados indican que en su centro de trabajo se realizan programas de formación continuada específica. Un 96% de los que tienen acceso a estos programas participa en ellos. De los investigadores que han participado en programas de formación, el 78% ha indicado que la última formación la recibió en los 6 meses anteriores.
En el ámbito de la formación no se observan diferencias entre las 3 áreas geográficas definidas.
Interacción con atención especializadaEn relación con la pregunta sobre la existencia de protocolos comunes en el manejo del paciente hipertenso y diabético con la atención especializada, cerca del 45% de los investigadores consultados han indicado que en su área sanitaria existen protocolos comunes entre Atención Primaria y especializada para el manejo de la hipertensión y el 51% para el manejo de la DM2.
En cuanto a la relación entre Atención Primaria y especializada, los investigadores participantes indicaron que esta es excelente o buena en un 46,6% en el tratamiento de la HTA y en un 57,3% en el de la DM2.
El 44,8 y el 52,9% de los investigadores indican que más de la mitad de los pacientes con HTA y DM2, respectivamente, aportan un informe clínico del especialista que, en su opinión, contiene la información suficiente para el correcto seguimiento del enfermo. En este caso tampoco se han observado diferencias entre las 3 áreas geográficas definidas (p=0,45 para HTA y p=0,23 para DM2).
El perfil lipídico se recomienda de una forma más rápida cuanto más al sur del país, el ECG se solicita más rápido en el sur y menos en el centro del país, y el examen clínico de los pies se recomienda de una forma más tardía en el sur, y de una forma más rápida en el centro del país.
En las combinaciones Met+inhibidor de DPP-4+insulina y en Met+insulina no se observaron diferencias estadísticamente significativas entre las diferentes áreas.
DiscusiónEste estudio muestra las actitudes de una selección de médicos de Atención Primaria en el abordaje del paciente hipertenso y del diabético. Un alto porcentaje de los médicos participantes atienden al menos a 10 pacientes hipertensos y otros tantos diabéticos por semana, que consideramos suficiente para acreditar un conocimiento amplio en el manejo de ambas dolencias. Los médicos participantes afirman que siguen las guías terapéuticas en ambas enfermedades, lo que se refleja en el primer escalón terapéutico de la HTA donde inhibidores del sistema renina angiotensina (IECA y ARA-II) son, con diferencia, los fármacos de elección tal y como indican las actuales guías de práctica clínica de la ESH/ESC 2013, JNC8 o las guías NICE18–20; también en el caso de la diabetes vemos que el algoritmo de tratamiento reflejado en los resultados concuerda con el de las guías ADA/EASD 201221.
En general, los médicos participantes siguen con mayor frecuencia las guías internacionales que las nacionales, detectándose variaciones en las áreas geográficas, probablemente atribuibles a las políticas e indicaciones de las diferentes comunidades autónomas.
Según se desprende de las respuestas de los médicos encuestados, en el caso de la diabetes, cuando no se alcanza el control con dosis máximas tolerables de metformina la opción terapéutica más frecuentemente utilizada por los médicos encuestados es añadir un inhibidor de DPP-4, lo que es consistente con los resultados del estudio IBERICAN6, donde se demuestra que la metformina es el fármaco más utilizado en los pacientes diabéticos seguido de los inhibidores de DPP-4.
Según los resultados del estudio, la terapia combinada tarda más de 6 meses en instaurarse en pacientes con HTA y entre 8 y 9 meses en los diabéticos, lo que es una llamada de atención para realizar un esfuerzo adicional, no retrasar la intensificación del tratamiento y evitar incurrir en inercia terapéutica. Esto concuerda con los resultados de otros estudios como el PRESCAP22, que concluye que el médico de Atención Primaria modifica el tratamiento antihipertensivo en tan solo 4 de cada 10 hipertensos mal controlados.
Aunque la inercia terapéutica no era el objetivo principal de nuestro estudio, encontramos que ante la falta de control tensional o metabólico los médicos justifican de forma razonada su actitud. Recientemente se han publicado estudios cuyo objetivo principal es determinar el grado de inercia y los factores asociados a la misma, como el estudio KONTROL23, en HTA, que reflejó que en 7 de cada 10 visitas de estos pacientes en la Atención Primaria se produce inercia, o el INERCIA24, en diabetes, donde se concluye que en la mitad de los pacientes con DM2 no insulinizados y en tratamiento con antidiabéticos orales se comete inercia terapéutica.
En nuestro estudio, la percepción de incumplimiento que tiene el médico de Atención Primaria es de un 10-40%, en línea con el observado en otros estudios25,26.
Un aspecto relevante es el elevado nivel de acceso a la formación reflejado por los médicos. En la mayoría de los centros de salud se realiza formación continuada a la que todos tienen acceso y la mayoría de los investigadores ha participado en estas sesiones en los últimos 6 meses, lo que nos lleva a concluir que este es un área bien desarrollada. Donde se ha detectado una potencial área de mejora es en la relación entre el médico de Atención Primaria y el especialista, ya que solo la mitad de los participantes indican que existen protocolos comunes y clasifican su relación con los especialistas como buena o muy buena. Además, un elevado porcentaje de los encuestados opina que la información de los informes emitidos por los especialistas no siempre es suficiente. Por tanto, potenciar la interrelación entre los especialistas y la Atención Primaria debe ser una prioridad.
Entre las limitaciones que presenta este estudio cabe destacar la subjetividad que impregna los resultados, al tratarse de un cuestionario contestado por médicos sobre su percepción en el manejo de sus pacientes hipertensos o diabéticos. También hemos de tener en cuenta que el tamaño de la muestra permite una aproximación inicial a la práctica clínica diaria, pero sería necesario un estudio a mayor escala para confirmar estos hallazgos. El hecho de que la media de años de ejercicio de los participantes sea de 25 puede explicar algunos de los resultados observados, en el sentido de que son profesionales con una amplia experiencia profesional y un gran conocimiento del sistema sanitario y de sus propios pacientes, ya que la HTA y la diabetes son enfermedades crónicas. Esto podría explicar la aparente contradicción entre el grado de aplicación y aceptación de guías de práctica clínica y protocolos de actuación y el nivel de seguimiento de las mismas en la práctica diaria observados en los resultados.
En conclusión, la práctica clínica en Atención Primaria en HTA y DM2 tiene unos criterios básicos comunes; a pesar del elevado porcentaje de seguimiento de las guías se observa una cierta inercia terapéutica justificada que podría relacionarse con la propia experiencia clínica de los participantes. La interacción con el especialista es buena, pero existe todavía un cierto margen de mejora. Sería necesario realizar nuevos estudios ad hoc, cuyo objetivo principal estuviese enfocado a ahondar en estos aspectos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesEste estudio ha recibido financiación de Mylan.