Paciente varón de 57 años, consulta por malestar perianal persistente desde hacía varios días. Explicó que tras clínica que él orienta como gastroenteritis se tomó loperamida, remitiendo el cuadro de deposiciones líquidas, pero con aparición de estreñimiento posterior. Presentó varios días después una deposición más dura y se inició la citada clínica de malestar perianal sin otros síntomas acompañantes. A la exploración tacto rectal molesto, sin evidenciar fisura ni hemorroides externas, por lo que se pauta analgesia si precisa para la molestia y se propone visita de control.
Díez días después presenta, de nuevo, cambio en el ritmo deposicional con aumento de frecuencia a 5-10 deposiciones al día, de escasa cantidad y líquidas, precedidas de molestia en hipogastrio y quedando dolor perianal posterior. No presentaba sangre en las heces, síntomas sistémicos ni síndrome tóxico.
Como antecedentes patológicos destaca: VIH desde 2003 (con carga viral indetectable) en tratamiento antirretroviral, EPOC en tratamiento broncodilatador, hipertensión arterial en tratamiento con losartán y dislipemia en tratamiento con atorvastatina. Sífilis hace más de 10 años tratada. Constaba colonoscopia sin alteraciones hacía 2 años, realizada por malestar abdominal y por antecedente de cáncer de colon de su padre.
La exploración física, tanto abdominal como rectal, realizada en esta segunda visita no detecta anomalías. Tampoco se palpan adenopatías.
Se decide solicitar colonoscopia para completar estudio, dada la presencia de alteración del ritmo deposicional y el antecedente familiar de cáncer de colon. En el informe de la misma consta: presencia de hemorroides internas. Ulceraciones rectales inflamatorios vs. infeccioso.
El informe anatomopatológico de las biopsias realizadas: fragmentos de mucosa cólica parcialmente ulcerados, con signos de colitis activa severa, sin evidencia de criterios histológicos de infección herpética ni citomegalovírica.
En la visita de seguimiento el paciente refiere que persisten las deposiciones, ahora con sangre y el dolor tras defecación. Reinterrogando refiere pareja estable y relaciones sexuales con protección, excepto en relaciones orales. Se solicita analítica de sangre incluyendo serologías ETS y PCR rectal.
Del resultado destacaba VSG 49 con PCR 1,96. Anticuerpos Treponema pallidum TPHA positivos, siendo negativos los reagínicos y PCR rectal positivo para Chlamydia trachomatis linfogranuloma venéreo (LGV).
Se pautó tratamiento con doxiciclina con remisión de los síntomas en 10 días.
Breve revisiónSe define como proctitis a la inflamación de la mucosa rectal que puede causar tenesmo, urgencia en la defecación, diarrea con sangre y/o moco acompañado por dolor anal. Cuando tiene mayor extensión (proctocolitis) puede añadir dolor abdominal, hinchazón y meteorismo.
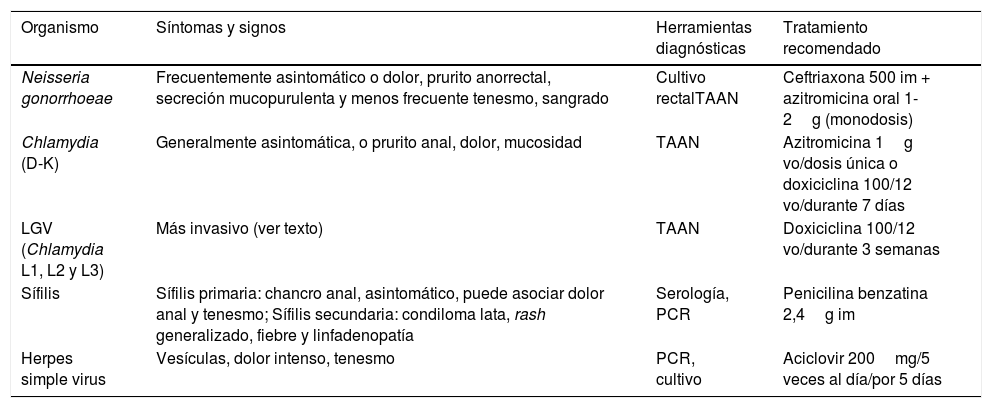
La causa más frecuente de proctitis son las enfermedades inflamatorias intestinales (EII), fundamentalmente la colitis ulcerosa, pero también la enfermedad de Crohn. Otras causas de proctitis son la asociada a radiación, la isquémica, el síndrome de Behçet y las proctitis de origen infeccioso, siendo los patógenos más frecuentes Escherichia coli, Shigella, Salmonella, Campylobacter, Clostridium difficile, Giardia lamblia y Entamoeba histolytica, patógenos que en algunos casos se han descrito por transmisión por sexo oro-anal. A estos debemos añadir algunas infecciones de transmisión sexual que también pueden presentar proctitis (y que presentan un aumento en su incidencia) como infecciones por Neisseria gonorrhoeae, Chlamydia trachomatis, Herpes simple virus y Treponema pallidum1 (tabla 1).
Principales organismos causantes de proctitis como enfermedad de transmisión sexual, diagnóstico y tratamiento
| Organismo | Síntomas y signos | Herramientas diagnósticas | Tratamiento recomendado |
|---|---|---|---|
| Neisseria gonorrhoeae | Frecuentemente asintomático o dolor, prurito anorrectal, secreción mucopurulenta y menos frecuente tenesmo, sangrado | Cultivo rectalTAAN | Ceftriaxona 500 im + azitromicina oral 1-2g (monodosis) |
| Chlamydia (D-K) | Generalmente asintomática, o prurito anal, dolor, mucosidad | TAAN | Azitromicina 1g vo/dosis única o doxiciclina 100/12 vo/durante 7 días |
| LGV (Chlamydia L1, L2 y L3) | Más invasivo (ver texto) | TAAN | Doxiciclina 100/12 vo/durante 3 semanas |
| Sífilis | Sífilis primaria: chancro anal, asintomático, puede asociar dolor anal y tenesmo; Sífilis secundaria: condiloma lata, rash generalizado, fiebre y linfadenopatía | Serología, PCR | Penicilina benzatina 2,4g im |
| Herpes simple virus | Vesículas, dolor intenso, tenesmo | PCR, cultivo | Aciclovir 200mg/5 veces al día/por 5 días |
LGV: linfogranuloma venéreo; PCR: reacción en cadena de la polimerasa; TAAN: técnicas de amplificación de ácidos nucleicos.
Fuente: actualizada de Hamlyn y Taylor1.
El LGV es una enfermedad de transmisión sexual causada por los serotipos L1, L2 y L3 de C. trachomatis, que causa infección del sistema linfático.
Es propia de áreas tropicales y subtropicales; sin embargo, a partir del año 2003 ha aparecido en Europa en forma de brotes con afectación importante de los hombres que tienen sexo con hombres (HSH), muchos de los cuales estaban también infectados por el virus de la inmunodeficiencia humana (VIH), siendo también frecuente la coinfección con sífilis, gonorrea y hepatitis C. Esta asociación se relaciona con el carácter ulcerativo del LGV y con prácticas como sexo anal o oro-anal sin preservativo, fisting o el uso de juguetes sexuales.
Su periodo de incubación varía de una a 4 semanas. Clínicamente presenta 3 estadios: la primera etapa (3-30 días después de la práctica de riesgo) se caracteriza por una lesión o lesiones ulcerativas o herpetiformes en la mucosa genital o piel adyacente, autolimitada (aproximadamente dura una semana) y generalmente asintomática o con síntomas leves. Puede presentar secreción mucopurulenta uretral, cervical o rectal.
La segunda etapa se produce 2-6 semanas después y se caracteriza por una linfadenopatía inguinal eritematosa y dolorosa (bubones), generalmente unilateral o linfadenopatías intraabdominales. Los bubones pueden romperse espontáneamente, drenando pus. Todos ellos pueden acompañarse de síntomas constitucionales como fiebre, mialgias y artralgias.
La tercera etapa implica complicaciones severas como el engrosamiento hipertrófico crónico con ulceración de los genitales externos que puede llegar a elefantiasis e infertilidad.
La inoculación anal es la forma de presentación más frecuente en HSH y en algunas mujeres, presentan signos y síntomas de proctocolitis indistinguible tanto clínica como endoscópicamente de otras causas como EII, carcinoma anal o linfoma.
Para su diagnóstico junto a la sospecha clínica podemos identificar la bacteria por cultivo del fondo de la úlcera o punción-aspiración de la adenopatía o, como en nuestro caso, usar métodos de detección de ADN (PCR) de muestras de las lesiones rectales (que disponen de gran sensibilidad).
El tratamiento de elección es doxiciclina 100mg/12h/por 3 semanas, con resolución de la clínica en 1-2 semanas. Se aconseja seguimiento hasta 3 meses tras su resolución y estudio de otras ETS (incluidos VHB y VHC) y estudio de contactos sexuales de los 3 meses previos2–4.
Aunque en nuestro paciente, la primera hipótesis diagnóstica era descartar una neoplasia de colon dada la edad, la clínica y los antecedentes, dada la evolución del caso y la revisión de la bibliografía hemos aprendido que es importante la sospecha de la ETS ante cualquier caso de proctitis. Para ello realizar una anamnesis detallada que incluya la historia de las ETS (parejas, días desde el último contacto sexual, número de parejas en los últimos 3-6 meses, hábitos sexuales, uso de preservativo, etc.) nos puede ayudar en la orientación clínica.
Confidencialidad de los datosSe ha contado con el consentimiento del paciente y se han seguido los protocolos de los centro de trabajo sobre tratamiento de la información de los pacientes.