En nuestro país, se ha producido un reconocimiento progresivo de los derechos de los pacientes y de su autonomía, desembocando en el derecho a plasmar instrucciones previas, a través de la Ley estatal 41/2002 y de los diferentes desarrollos legislativos de las comunidades autónomas, aunque hay que destacar las diferencias que se aprecian entre ellos.
El desarrollo y aplicación de las instrucciones previas, como cualquier innovación debería ser cuidadosamente planteado. Si no se hace adecuadamente o se lleva a cabo con precipitación, no será entendida ni por los usuarios ni por los profesionales.
Si son consideradas como un proceso y no solo como acto documental; como parte de la ética de la relación clínica y no como acto legal, se convertirán en un recurso fundamental en la relación profesionales de la salud-paciente.
El riesgo al que nos enfrentamos es que al igual que ha pasado en algunos casos con el consentimiento informado, transformado en el mero acto de firmar un documento, más o menos elaborado, pero con una utilidad real prácticamente nula, y con el único objetivo de un acto de «medicina defensiva»; los documentos de instrucciones previas, sean entendidos de la misma forma: reduciéndolos a simples documentos firmados, convirtiéndolos en actos de «autonomía defensiva». Esto es, llevados a cabo básicamente por grupos que creen que sus valores y creencias pueden estar en riesgo durante la atención sanitaria, o en previsión de un hipotético encarnizamiento terapéutico.
De nada servirán documentos administrativamente muy depurados si el proceso no reúne las características de claridad (entendimiento por parte de todos los involucrados de qué son y para qué sirven), facilidad (establecimiento de procedimientos dialógicos y deliberativos que permitan su cumplimentación y registro de forma sencilla) y utilidad (que cuando sea preciso su uso responda a las expectativas depositadas por el otorgante).
In our country, there has been a gradual recognition of patients’ rights and their decision autonomy, which has leading to take the form of advance directives through the State Law 41/2002 and the different laws of the Autonomous Regions. But we must emphasize the differences between them.
The development and the implementation of the advance directives, as any other innovation, should be carefully planned. If it is not done properly or it is done precipitately, it will not be understood neither the clients/patients nor the health professionals.
When the advance directives are considered as a process but not just as a simple document; as part of the ethic in the clinic relationship but not as a legal approach, they will became a key factor in the relationship between health professionals and clients/patients.
But we are at the risk to face with the documents of advance directives in the same way what has happened, in some cases, with the informed consent. They can be considered as mere signing documents, without a real value and converting them into simple acts of “defensive medicine”. And they can be considered, mainly, by groups that think their values and believes can be at risk when the health care is delivered.
Administratively highly purified documents will not be useful if the process does not meet the following characteristics: clearness (anyone involved in the process must understand what they are and what they are for), simplicity (establishing easy procedures to be carried out and to be recordered) and usefulness (if necessary, their use have to respond to the legitimate expectations of the grantor).
La publicación de la Ley 41/2002 de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica1, supone, en lo referente a las instrucciones previas, la base legislativa para su desarrollo en nuestro país. En dicha regulación, y más concretamente en su artículo 11, las conceptúa y establece los requisitos para su otorgamiento, posibles contenidos, eficacia, revocación y registro. Por el documento de instrucciones previas, una persona mayor de edad, capaz y libre, manifiesta anticipadamente su voluntad, con el objeto de que esta se cumpla en el momento en el que llegue a situaciones en cuyas circunstancias no sea capaz de expresarlo personalmente, sobre los cuidados y el tratamiento de su salud o, una vez llegado el fallecimiento, sobre el destino de su cuerpo o de los órganos del mismo. El otorgante del documento puede designar, además, un representante para que, llegado el caso, sirva como interlocutor suyo con el médico o el equipo sanitario para procurar el cumplimiento de las instrucciones previas (art. 11.1).
Las instrucciones previas se convierten, por tanto, en una forma de consentimiento previo o de asegurar una atención sanitaria basada en la ética de máximos a través del ejercicio de la autonomía de forma prospectiva. Adquieren una gran relevancia, sobre todo teniendo en cuenta, el aumento de la expectativa de vida con el consiguiente envejecimiento de la población, y que en la actualidad, fruto de la investigación, la cantidad y la rapidez con la que se generan nuevos conocimientos, hace que nos situemos continuamente en un escenario de posibilidades nuevas e insospechadas.
Por otra parte, debemos reflexionar sobre la realidad de que en las sociedades industrializadas la muerte se produce en el 80% de los casos aproximadamente en los hospitales, y de ellas en el 70% tras un periodo más o menos largo de incapacidad para tomar decisiones por uno mismo2.
Si las instrucciones previas son consideradas como un proceso y no solo como acto documental; como parte de la ética de la relación clínica y no como acto legal, se convertirán sin lugar a dudas en un recurso fundamental en las relaciones profesionales salud-paciente, especialmente en la etapa del final de la vida. Permitiendo al paciente influir en las futuras decisiones asistenciales, constituyendo el reconocimiento de su autonomía moral, y facilitando a los profesionales de la salud la toma de decisiones respetuosas con la voluntad del enfermo en momentos de gran incertidumbre.
Recordemos que el consentimiento informado persigue la profundización y la mejora de la autodeterminación en la toma de decisiones en todo lo concerniente a materia de salud, convirtiéndose en la piedra angular para el ejercicio de dicha autonomía. Las instrucciones previas son la expresión última de dicho derecho en el ejercicio de una autonomía de carácter prospectivo.
En nuestro país, se ha ido produciendo un reconocimiento y una consolidación progresiva de los derechos de los pacientes y del ejercicio de su autonomía, para desembocar en el derecho a plasmar instrucciones previas. Todo ello como consecuencia de una evolución en el contexto de la relación médico-paciente, que ha pasado de la tradición paternalista secular a otra diferente basada en la consideración y el respeto a la voluntad del paciente y que aún cuesta asumir en algunos sectores sanitarios.
Dicha evolución se ha visto impulsada, sin lugar a dudas, por las iniciativas pioneras que se dieron en otros países, especialmente en los Estados Unidos a partir de finales de los años 60 y 70 del pasado siglo y que han sido estudiadas y plasmadas por Simón y Barrio3,4. En Europa, encontramos las primeras referencias, en los cantones francófonos de Suiza. Concretamente, en junio de 1995, el gran Consejo del Estado de Ginebra aprueba la modificación de la Ley referente a la relación entre los profesionales de la salud y los pacientes vigente desde 19875, y su artículo tercero pasa a decir: «Las últimas directivas anticipadas, redactadas o expresadas por el paciente antes de convertirse en incapaz de discernimiento, deben ser respetadas por los profesionales de la salud, teniendo en cuenta el aviso de los allegados o del médico tratante, si intervienen en una situación terapéutica que el paciente hubiera contemplado en sus directivas».
El derecho del paciente a participar en las decisiones que afecten a su vida, es hoy en día, en nuestro país justo e incuestionable. El germen de dicho derecho fundamental, se enmarca en la Constitución Española6, con el reconocimiento a la libertad (art. 1), a la dignidad y el libre desarrollo de la personalidad (art. 10), derecho a la igualdad (art. 14), en los derechos fundamentales a la vida y a la integridad física y moral (art. 15), libertad religiosa y de culto (art. 16), intimidad personal (art. 18), protección a la salud (art. 43) y la consideración de que los disminuidos pueden disfrutar de todos los derechos constitucionales (art. 49).
En 1986, se publicó en nuestro país, la Ley general de sanidad7, primera legislación que va a favorecer la autonomía mediante el reconocimiento de los derechos de los pacientes, especialmente los referentes a la información, al consentimiento previo y al consentimiento por representación.
En abril de 1997 se firma en Oviedo el «Convenio para la protección de los Derechos Humanos y la dignidad del ser humano con respecto a las aplicaciones de la biología y la medicina»8. Su entrada en vigor en el Estado español, se produce el 1 de enero de 2000 con la publicación del instrumento ratificación de dicho convenio9. «Serán tomados en consideración, los deseos expresados anteriormente con respecto a una intervención médica por un paciente que, en el momento de la intervención no se encuentre en situación de expresar su voluntad (art. 9)».
A partir de ese momento, al amparo de las competencias que les otorga la Constitución, algunas comunidades autónomas comenzaron el desarrollo legislativo de dicho derecho, siendo pionera la Comunidad de Cataluña10 ya en el año 2000, que usará la denominación de voluntades anticipadas, al igual que las posteriores de Aragón, Navarra o País Vasco.
A nivel estatal, es la ya mencionada Ley 41/2002 la que va a consolidar el derecho a plasmar instrucciones previas, siendo la denominación que quedó reflejada tras el trámite parlamentario, aunque, como veremos después, no fue este el término recogido en algunas legislaciones autonómicas posteriores.
Finalmente se ha publicado el Real Decreto 124/200711, de 2 de febrero, por el que se regula el Registro Nacional de instrucciones previas y el correspondiente fichero automatizado de datos de carácter personal. En su preámbulo recalca que la efectividad de este derecho del paciente exige que el documento de instrucciones previas, independientemente del lugar en el que haya sido formalizado, pueda ser conocido precisa y oportunamente por los profesionales de la salud a los que, en su momento, corresponda la responsabilidad de la asistencia sanitaria que deba prestársele.
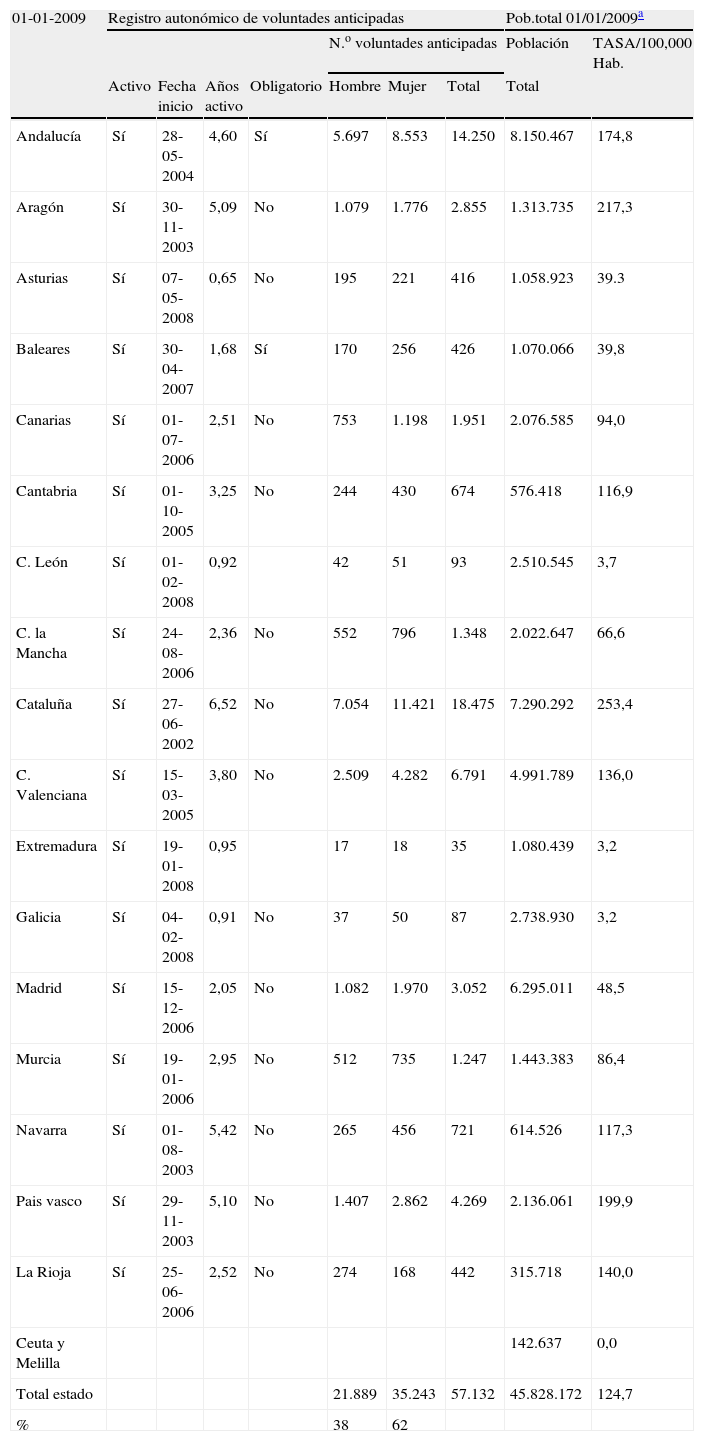
En la actualidad ha finalizado este mismo año el desarrollo legislativo por parte de la totalidad de las Comunidades Autónomas, aunque con diferentes grados en su implantación y funcionamiento efectivo, quedando solamente por implantarse en Ceuta y Melilla (tabla 1).
Situación en España de los diferentes registros autonómicos de instrucciones previas a 1 de enero de 2009¿
| 01-01-2009 | Registro autonómico de voluntades anticipadas | Pob.total 01/01/2009a | |||||||
| N.o voluntades anticipadas | Población | TASA/100,000 Hab. | |||||||
| Activo | Fecha inicio | Años activo | Obligatorio | Hombre | Mujer | Total | Total | ||
| Andalucía | Sí | 28-05-2004 | 4,60 | Sí | 5.697 | 8.553 | 14.250 | 8.150.467 | 174,8 |
| Aragón | Sí | 30-11-2003 | 5,09 | No | 1.079 | 1.776 | 2.855 | 1.313.735 | 217,3 |
| Asturias | Sí | 07-05-2008 | 0,65 | No | 195 | 221 | 416 | 1.058.923 | 39.3 |
| Baleares | Sí | 30-04-2007 | 1,68 | Sí | 170 | 256 | 426 | 1.070.066 | 39,8 |
| Canarias | Sí | 01-07-2006 | 2,51 | No | 753 | 1.198 | 1.951 | 2.076.585 | 94,0 |
| Cantabria | Sí | 01-10-2005 | 3,25 | No | 244 | 430 | 674 | 576.418 | 116,9 |
| C. León | Sí | 01-02-2008 | 0,92 | 42 | 51 | 93 | 2.510.545 | 3,7 | |
| C. la Mancha | Sí | 24-08-2006 | 2,36 | No | 552 | 796 | 1.348 | 2.022.647 | 66,6 |
| Cataluña | Sí | 27-06-2002 | 6,52 | No | 7.054 | 11.421 | 18.475 | 7.290.292 | 253,4 |
| C. Valenciana | Sí | 15-03-2005 | 3,80 | No | 2.509 | 4.282 | 6.791 | 4.991.789 | 136,0 |
| Extremadura | Sí | 19-01-2008 | 0,95 | 17 | 18 | 35 | 1.080.439 | 3,2 | |
| Galicia | Sí | 04-02-2008 | 0,91 | No | 37 | 50 | 87 | 2.738.930 | 3,2 |
| Madrid | Sí | 15-12-2006 | 2,05 | No | 1.082 | 1.970 | 3.052 | 6.295.011 | 48,5 |
| Murcia | Sí | 19-01-2006 | 2,95 | No | 512 | 735 | 1.247 | 1.443.383 | 86,4 |
| Navarra | Sí | 01-08-2003 | 5,42 | No | 265 | 456 | 721 | 614.526 | 117,3 |
| Pais vasco | Sí | 29-11-2003 | 5,10 | No | 1.407 | 2.862 | 4.269 | 2.136.061 | 199,9 |
| La Rioja | Sí | 25-06-2006 | 2,52 | No | 274 | 168 | 442 | 315.718 | 140,0 |
| Ceuta y Melilla | 142.637 | 0,0 | |||||||
| Total estado | 21.889 | 35.243 | 57.132 | 45.828.172 | 124,7 | ||||
| % | 38 | 62 | |||||||
Sin dudar que las legislaciones autonómicas a este respecto constituyen una pieza fundamental, hay que destacar las importantes diferencias que se aprecian entre ellas, y en ocasiones con la regulación estatal. Seoane12 afirma en este sentido que «junto a leyes o decretos resultado de un proceso de madurez y de deliberación social, profesional y política o parlamentaria que representan instrumentos valiosos para orientar los procesos de toma de decisiones, hallamos normas precipitadas, imprecisas y confusas e incluso contradictorias». Igualmente, el magistrado del Tribunal Supremo Martinez-Vares13, señalaba esta «falta de uniformidad legislativa, que puede suscitar algunos problemas», en una reciente Jornada sobre Autonomía del Paciente en el Consejo General del Poder Judicial.
La primera constatación de las diferencias la encontramos en las denominaciones y conceptualizaciones que se plasman en los diferentes desarrollos legislativos. En la actualidad, las denominaciones que aparecen reflejadas son un total de 6:
- 1)
Instrucciones previas (Castilla y León, Madrid, Murcia, Galicia, La Rioja y Asturias)
- 2)
Voluntades anticipadas (Cataluña, Aragón, Baleares, Castilla La Mancha, Comunidad Valenciana, Navarra y País Vasco)
- 3)
Manifestaciones anticipadas de voluntad (Canarias)
- 4)
Voluntades previas (Cantabria)
- 5)
Expresión anticipada de voluntades (Extremadura)
- 6)
Voluntades vitales anticipadas (Andalucía)
La denominación de instrucciones previas aparece en 6 comunidades y la de voluntades anticipadas en 7, siendo la más frecuente, probablemente por la influencia de denominación de las comunidades pioneras. Destaca la dispersión terminológica, sobre todo en comunidades autónomas cuya legislación ha sido posterior a la publicación de la Ley básica 41/2002 y llama poderosamente la atención que cuatro comunidades hayan optado por denominaciones únicas y diferenciadas. Son la prueba palpable de la falta de una deliberación común previa y constituyen un adelanto de otras diferencias como la forma de otorgamiento, edad mínima para hacerlo, distintos modelos o diferentes maneras de gestionarlas (formas de acceso al registro, profesionales autorizados para ello, etc.), analizadas por varios autores4,14,15.
Por otra parte diversos estudios han plasmado que las cuestiones referentes a las instrucciones previas siguen siendo en algunos aspectos unas grandes desconocidas, tanto para los profesionales de la salud16,17, como para los usuarios18,19. En esta línea, la Asociación Nacional de Consumidores y Usuarios de Servicios de Salud20 hace referencia a que la normativa no está suficientemente desarrollada, es poco conocida y, en consecuencia, se utiliza poco.
Asimismo, en la jornada que organizó el Departament de Salut de la Generalitat en el quinto aniversario de la implantación de su Ley 21/2000, pionera en este campo, la conclusión principal fue la constatación del poco uso que de este instrumento se había hecho hasta la fecha21. Similar opinión se observó en las consideraciones realizadas en la Jornada Anual de Registros de instrucciones previas desarrollada en Granada en noviembre de 200722, coordinada por Pablo Simón.
Frente a estos datos los ciudadanos demuestran un alto interés por el tema cuando son informados, expresando la mayoría de los encuestados su intención favorable a cumplimentar este tipo de instrucciones23. Así quedó reflejado en las conclusiones de la I Jornada sobre voluntades previas celebrada en Santander en diciembre de 2008, organizada por la Consejería de Sanidad. En dichas conclusiones se solicitaba una mayor información hacia los profesionales sanitarios y hacia la población general, mayor claridad en los términos de los modelos de declaración y más facilidades para registrarlas, instando a la generalización de la vía del otorgamiento ante el funcionario encargado del registro, como existe en algunas comunidades autónomas. Asimismo en este encuentro se reclamó una mayor participación de los profesionales de enfermería en este campo, solicitando a la Administración sanitaria mayores facilidades para ejercer esa participación.
Mirando al futuro, aprendiendo del pasadoQueda pendiente la tarea de hacer una difusión de información accesible y clara a nivel social, de qué son y para qué sirven las instrucciones previas. Deben ser el fruto de un proceso de reflexión y maduración personal en el que el papel del profesional sanitario se perfila como fundamental24, sobre todo cuando estudios hechos en países pioneros, demuestran que aumentan cuando en las consultas de médicos y enfermeras se habla de ello25. En este sentido, diferentes trabajos han puesto de manifiesto, por una parte, la escasa información que poseen en este tema muchos profesionales sanitarios y, por otra, el importante papel que pueden jugar para fomentar la utilización de estos documentos26–29. Las ventajas para los pacientes y para el propio médico son muy claras, mejorando la relación mutua y fortaleciendo la confianza, aunque precisa de un esfuerzo por parte del profesional en cuanto a la formación previa y a disponer del tiempo necesario para dedicara a su paciente30.
Tras una larga experiencia, y a la vista de la constatación de planteamientos erróneos previos, como los constatados en el estudio SUPPORT (Study to Understand Prognoses and Preferences for Outcomes and Risk of Treatment)31, han surgido en Norteamérica y Canadá nuevos modelos para intentar subsanar las deficiencias. En ellos se plantea la planificación con el apoyo de personal sanitario formado, el formato estandarizado de órdenes médicas que sean más accesibles, la participación de profesionales de enfermería, otros profesionales del equipo y ser sometidos a mejoras de calidad32.
En todo caso lo que está claro a la luz de dichas experiencias, es la necesidad de transitar hacia una toma de decisiones más integradora y con capacidad para superar el modelo burocrático basado íntegramente en un formulario. Esa nueva perspectiva es lo que algunos autores han denominado «planificación anticipada de decisiones»33–35. Sería un error tratar de buscar soluciones de forma dilemática; las cuestiones del final de la vida son problemáticas y por tanto debemos volver a insistir en que el documento como tal, es simplemente una parte del proceso; en eso creemos que consiste la verdadera integración en el mundo sanitario.
La plasmación de las instrucciones previas debe ser el final de un proceso dialógico y deliberativo basado en los valores, creencias e intereses personales del otorgante, con los límites de la ética de mínimos encuadrados por los principios de justicia y no maleficencia.
David Thomasma36, uno de los pioneros de la Bioética y con más de 30 años de experiencia en la aplicación de directivas anticipadas, afirma que su implantación es imposible sin una mejora paralela de la relación clínica y que su aplicación debe ser siempre desde el prisma del respeto a la dignidad y los valores de la persona.
Asimismo, una vez transcurridos alrededor de 15 años de la Federal Self-Determination Act, Jezewski et al37 han publicado muy recientemente una investigación analizando la efectividad de las intervenciones para incrementar el cumplimiento en todos los niveles de la directivas anticipadas en Estados Unidos.
Tras proceder a una revisión sistemática de la literatura publicada en los últimos años. Los criterios de inclusión de los artículos en relación a las intervenciones llevadas a cabo, fueron de dos tipos:
- a)
Didácticas: donde la información se proporcionaba a través de programas educativos, en consulta clínica o por correo.
- b)
Interactivas: con interacción persona a persona, teniendo los participantes la oportunidad de plantear preguntas o recibir asistencia para rellenar los formularios.
Los datos son concluyentes en la línea de que cuando la estrategia es didáctica no se producen aumentos significativos, mientras que las estrategias interactivas producen mejoras espectaculares de resultados en todos los niveles. Estos datos son relevantes para todos los grupos de edad, pero en especial para la población anciana.
Los autores señalan como de una importancia capital que en el diseño de las intervenciones se tenga en cuenta la trascendencia que para los otorgantes supone la posibilidad de plantear preguntas y saber a quién dirigirse.
Las conclusiones de esta investigación retrospectiva vienen a consolidar la necesidad del establecimiento de una asesoría profesional que garantice que el documento, como parte del proceso, sea un elemento de calidad, puesto que para ciudadanos no profesionales de la salud puede ser difícil entender o expresar los contenidos con la claridad, que por otra parte en ocasiones luego se demanda.
En suma, debemos prever que la cumplimentación del documento de instrucciones previas se va a desarrollar básicamente en dos escenarios. Uno, en el que ya esté iniciada una relación clínica y por tanto el documento final debiera ser el resultado del proceso continuo reflexivo y dialógico que debe sustentar dicha relación. Pero un segundo escenario es el de personas que en situación de salud o en las que no existan razones desde el punto de vista sanitario para esperar una muerte cercana, ejerzan este derecho con el objeto de prever situaciones que hipotéticamente se pudieran dar en el futuro.
Estudios realizados en Cataluña38, que recordemos que es la comunidad pionera en nuestro país, constatan que este segundo escenario es el más habitual, al ser el otorgante una persona que no padece enfermedad que ponga en peligro su vida en el momento de realizar el documento. Sin lugar a dudas, el equipo de atención primaria o la posibilidad de recurrir a una asesoría profesional serían de gran ayuda en estos supuestos, puesto que lo que hay que asegurar es la libre formación de la voluntad del otorgante, y esto solo es posible con la seguridad de que disponga de toda la información necesaria, y además de que no se verá desvirtuada por una trascripción inadecuada del contenido de dicha voluntad.
A modo de reflexiónEstamos viviendo un momento especialmente importante en el desarrollo y aplicación de las instrucciones previas, y como en cualquier innovación debería ser cuidadosamente planteada. Si no se hace adecuadamente o se lleva a cabo con precipitación, no será entendida ni por los usuarios ni por los profesionales.
Las instrucciones previas como herramienta suponen una reafirmación de la autonomía en momentos de incapacidad para la toma de decisiones, de mejora previa de la relación clínica y una mayor aceptación de la idea de la muerte. Su objetivo final es mejorar la toma de decisiones en los momentos de gran incertidumbre que se producen al final de la vida, pero también un esfuerzo de humanización en el ámbito sanitario basado en el respeto a la libertad de la persona y a los derechos de los pacientes.
Por otra parte tal como afirma Sánchez39, «en el estado actual del debate, es preciso reconocer que las instrucciones previas tienen un fundamento ético sólido que obliga a tenerlas en cuenta prima facie», puesto que presentan beneficios para:
- a)
El paciente (disminución del temor a situaciones inaceptables para él y aumento de la autoestima)
- b)
La relación médico paciente (aumento de la comunicación, la cooperación y la confianza del enfermo)
- c)
El médico (orientación y ayuda ante decisiones difíciles o conflictivas y protección contra reclamaciones y denuncias)
- d)
Los familiares (alivio moral ante decisiones dudosas o potencialmente culpabilizadoras).
- e)
La sociedad (ahorro de recursos sanitarios escasos)
Los profesionales de la salud debemos interiorizar que el diálogo deliberativo no solo se convierte en generador de conocimiento, sino que es, en sí mismo, un instrumento de exploración y un modo o camino de adentramiento en unos espacios morales y culturales que, en principio, nos son ajenos, pero que debemos conocer para adecuar nuestra actuación en la provisión de los cuidados de la salud.
Asimismo debemos en este sentido evolucionar hacia un cambio de sentimientos, evitando pensamientos negativos y culpabilizadores de «dejar de hacer algo por el paciente» y pasando, como dice Verdú Pascual40, al concepto positivo de «hacer algo bueno para él, no pensar en orden de no resucitar, sino en dejar morir naturalmente».
En un sentido de un pluralismo más radical Engelhardt41 afirmaba que hay innumerables maneras en las que los hombres y mujeres pueden desear luchar con sus enfermedades e incapacidades, y que deben ser toleradas siempre que estén dentro de la moralidad del respeto mutuo.
No hay formas «ideales» de morir, cada persona debe tener la capacidad de decidir lo que para ella es una muerte digna o en paz, los profesionales debemos acostumbrarnos a ser respetuosos con lo que cada uno entiende como dignidad, contribuyendo a la construcción de una sociedad en la que existan unos mínimos morales compartidos por todos y en paralelo, respetando los máximos que cada ciudadano considera necesarios para la realización de su proyecto de vida, de realización como ser humano único, desde la subjetividad que solo él puede comprender.
Un aprecio y respeto por las diferencias culturales en lo referente a las decisiones al final de la vida pueden llevar al incremento de la confianza, a la consecución de mejores resultados clínicos y a aumentar la satisfacción de pacientes y familiares42.
El riesgo al que nos enfrentamos es que al igual que ha pasado en algunos casos con el consentimiento informado, que ha sido transformado en el mero acto de firmar un documento, más o menos elaborado, pero con una utilidad real prácticamente nula, y con el único objetivo de un acto de «medicina defensiva»; los documentos de instrucciones previas, sean entendidos de la misma forma: reduciéndolos a simples documentos firmados, convirtiéndolos en actos de «autonomía defensiva», llevados a cabo básicamente por grupos que creen que sus valores y creencias pueden estar en riesgo durante la atención sanitaria, o en previsión de un hipotético encarnizamiento terapéutico, término un tanto drástico que hoy se prefiere sustituir por el de obstinación o sobreesfuerzo terapéutico.
Un estudio reciente de Kim, Van Dorn et al43 pone de manifiesto su validez como herramienta para potenciar la autonomía y para fortalecer la relación paciente-profesionales de la salud, resaltando que para el desafío de la implementación de las instrucciones previas es necesaria la familiarización y educación de los profesionales y que sus beneficios sean percibidos por los pacientes. En la misma línea, en 2005, Hickman, et al44, desde la prestigiosa revista The Hastings Center Report, ya habían afirmado que se debe ir más allá de los documentos escritos clásicos que no habían alcanzado su objetivo; es más, estos deberían ser el final de un proceso de comunicación entre todos los elementos de la relación clínica (pacientes, profesionales de la salud, familia, allegados…), cuya finalidad residiría en el respeto al proyecto de vida en todas sus dimensiones (social, cultural, moral, emocional…).
Martínez Urionabarrenetxea45 reafirma a Broggi46 en el sentido de que no vienen a complicarnos el trabajo, sino que son el reflejo de la complejidad de la situación en la que ya nos movemos y apunta que se deben tratar como un proceso permanente dentro de la relación clínica y no como un acto de firma de un documento. Deben facilitar la deliberación sobre valores y preferencias, llevar la deliberación a la comunidad y a la unidad familiar y promover la formación de los profesionales de la salud sobre los problemas del final de la vida.
Se hace ineludible un esfuerzo meditado, sobre todo, por las instituciones responsables para que el resultado no sea un éxito que tan solo se plasme en las memorias institucionales, sin el contenido que debiera tener tanto a nivel práctico, como en el cambio de la cultura sanitaria. Además sería deseable una mayor homogeneización de las legislaciones para asegurar una ética de mínimos común, sin olvidar por otra parte que en nuestra sociedad conviven personas y grupos con distintos ideales de vida buena y con distintos modelos de felicidad y de autorrealización personal, esto es, lo que constituiría la ética de máximos y el respeto a lo mejor que hemos aprendido tras siglos de historia: el valor de la autonomía humana47.
De nada servirán documentos administrativamente muy depurados si no son el inicio o la continuación de un proceso que reúna las características de claridad (entendimiento por parte de todos los involucrados de qué son y para qué sirven), facilidad (establecimiento de procedimientos dialógicos y deliberativos que permitan su cumplimentación, seguimiento y registro de forma sencilla) y utilidad (que en el momento en el que sea preciso su activación, responda a las expectativas depositadas por todos los participantes y específicamente a las del otorgante).