La enfermedad pulmonar obstructiva crónica (EPOC) constituye una importante causa de muerte y discapacidad y un frecuente motivo de consulta en Atención Primaria. Pretendemos estudiar la utilidad y seguridad de la prueba de la marcha durante 6 min (PM6M) para valorar el estado funcional de los pacientes.
Material y métodosEstudio de valoración de una prueba funcional en atención primaria con 94 pacientes (media: 72,34 años; el 77,77% eran hombres) con EPOC que realizaron la PM6M.
ResultadosNuestros pacientes caminaron una media de 360,39m, la distancia correlacionó significativamente con el volumen espiratorio forzado en un segundo en litros (r=0,423), la probabilidad de supervivencia a los 10 años (r=0,403), con la talla (r=0,236), la saturación de oxígeno (r=0,226) y el porcentaje del volumen espiratorio forzado en un segundo (r=0,214); observamos correlaciones inversas significativas con la edad (r=−0,458), el índice de Charlson ajustado (r=−0,290) y el estadio de su enfermedad (r=−0,215). Tanto la frecuencia cardiaca que pasó de 78,26 a 85,70ppm como la saturación de oxígeno (del 94,07 al 95,84%), la presión arterial sistólica (de 146,82 a 158,77mmHg), la presión arterial diastólica (80,79 a 83,78mmHg), así como la sensación de disnea (de 0,72 a 2,83) y el cansancio (0,69–2,36) medidas con la escala de Borg aumentaron de forma muy significativa en el transcurso de la prueba (p<0,0001). No hubo complicaciones y todos los pacientes, menos uno, finalizaron correctamente el test.
ConclusiónLos pacientes más mayores con otras patologías y en un estadio avanzado de EPOC conseguían caminar distancias significativamente menores; la PM6M resultó una prueba útil para valorar la gravedad de la enfermedad, resultando además ser sencilla y segura.
Given the frequency and importance of COPD, we need to know the functional performance of our patients. Therefore we have sought to evaluate their exercise capacity using the 6-min walk test (6MWT), evaluating its utility and safety.
Material and methodsAn evaluation study of a functional test in Primary Care with 94 COPD patients (mean, 72.34 years; 77.77%, men) who performed the 6MWT.
ResultsOur patients walked a mean of 360.39 meters. The distance significantly correlated with the FEV1 in liters (r=0.423), with the 10-year likelihood of survival (r=0.403), with height (r=0.236), with O2 saturation (r=0.226) and with FEV1% (r=0.214). Significant inverse correlations were observed with age (r=−0.458), adapted Charlson index (r=−0.290), and with their disease stage (r=−0.215). Heart rate, that went from 78.26 to 85.70bpm, and oxygen saturation (94.07% to 95.84%), systolic blood pressure (146.82mmHg to 158.77), diastolic blood pressure (80.79mmHg to 83.78) and the sensation of dyspnea (from 0.72 to 2.83) and tiredness (0.69 to 2.36) measured with the Borg scale significantly increased during the test (p<0.0001). There were no complications and all the patients, except for one, correctly completed the test.
ConclusionThe older patients with other conditions and with an advanced COPD stage were able to walk significantly shorter distances. The 6MWT was a useful test to evaluate the severity of the disease, and was also easy and safe.
La enfermedad pulmonar obstructiva crónica (EPOC) es una de las principales causas de muerte y de discapacidad que se caracteriza por la limitación del flujo aéreo y por la poca reversibilidad en el volumen espiratorio forzado en un segundo (FEV1), que se traduce en síntomas de disnea y de cansancio1,2. Los pacientes con EPOC frecuentemente refieren que caminan más lento que otras personas de su misma edad, teniendo que dejar de caminar para respirar y no salir de casa a causa de su disnea3. Según datos epidemiológicos derivados del estudio IBERPOC, la prevalencia de la EPOC en España para la población situada entre los 40–69 años es del 9,1%4.
El control de los pacientes con EPOC incluye la educación, los cuidados preventivos, el dejar de fumar, la terapia farmacológica, el oxígeno y la rehabilitación pulmonar5–7. Tradicionalmente, la gravedad de la EPOC se clasifica según el grado de limitación al flujo aéreo, expresada por el FEV1 después de usar un broncodilatador1, se trata de una prueba sencilla y útil, además, las características que definen el FEV1 y la evolución de los pacientes con EPOC han sido bien estudiados8. A pesar de estas características, el FEV1 no se correlaciona bien con la disnea, este es el síntoma más frecuentemente descrito por los pacientes con EPOC; también es un mal predictor de la supervivencia, de la frecuencia de hospitalizaciones y de la capacidad funcional pulmonar en los pacientes más graves5,9. Estudios recientes sugieren que existen parámetros distintos al FEV1 que son importantes factores pronósticos predictivos independientes de la gravedad de la EPOC y que algunos son, de hecho, mejores marcadores que el FEV1. Estos parámetros son los siguientes: índice de masa corporal (IMC), grado de disnea, calidad de vida, saturación de oxígeno, índice de BODE10, uso crónico de oxígeno y la distancia recorrida en la prueba de la marcha durante 6min (PM6M)11,12.
La PM6M es una prueba utilizada para evaluar el estado funcional de los pacientes con EPOC, introducida en 1976 como una prueba de 12min que medía la capacidad del ejercicio en pacientes con enfermedad pulmonar crónica13. Con el tiempo ha demostrado ser fiable, objetiva, poco costosa y fácil de aplicar, independientemente de la edad del paciente o del nivel educativo14–16. Debido a estas ventajas y a su estandarización17, la PM6M se utiliza cada vez más para completar la evaluación de los pacientes con EPOC.
En nuestro ámbito, la PM6M ha sido poco utilizada para valorar la situación funcional de los pacientes con EPOC, por lo que nos propusimos al realizar el presente trabajo conocer la capacidad para el ejercicio de nuestros pacientes y valorar la utilidad y seguridad de la PM6M.
Materiales y métodosDurante los meses de junio y julio del año 2008 se solicitó su consentimiento a todos los pacientes diagnosticados de EPOC de nuestro centro de salud que usaban dispositivos de inhalación (incluidos en un estudio más amplio sobre la influencia de una intervención educativa en la correcta utilización de los dispositivos) para realizarles la PM6M. Los criterios de exclusión fueron incapacidad para la marcha (pacientes encamados o en silla de ruedas), dificultad de comprensión de las instrucciones para realizar la prueba y haber tenido algún episodio de angina inestable o infarto de miocardio durante los 3 meses previos al estudio.
Los pacientes que aceptaron participar en el estudio y no tenían criterios de exclusión fueron citados al centro, indicándoles que acudieran con ropa y zapatos cómodos.
A cada uno de ellos se los midió y se los talló calculando el IMC (peso [kg]/talla [cm2]), se les preguntó el número de dispositivos inhalados y su tipo (Accuhaler®, Turbuhaler®, Aerolizer®, cartucho presurizado, cámaras de inhalación y Handihaler®) y se les realizó una espirometría con prueba broncodilatadora, siguiendo los criterios de la Sociedad Española de Patología Respiratoria (SEPAR)18, clasificando a los pacientes según la Global Initiative for Chronic Obstructive Lung Disease (GOLD)1 como EPOC leve, moderada, grave y muy grave, de acuerdo al porcentaje de FEV1. Por último, se calculó el índice de comorbilidad de Charlson, que valora la existencia de patología asociada como diabetes mellitus, insuficiencia cardíaca, demencia, enfermedad renal o hepática, etc.; la puntuación oscila entre 0–33 puntos, ajustándola por la edad, y calcula la supervivencia estimada a los 10 años de cada paciente (http://www.medalreg.com/qhc/medal/ch1/1_13/01-13-01-ver9.php3)19.
Tras un descanso de 15min y con los pacientes sentados se les midió la presión arterial (PA), la frecuencia cardíaca (FC) y la saturación de oxígeno; se registró mediante la escala de Borg (tabla 1)20 el grado de disnea y de cansancio, y se procedió a realizar la PM6M en un espacio cerrado climatizado con superficie dura y plana y con una longitud de 20m de distancia, los cuales estaban divididos y señalizados cada 2m mediante una marca luminosa. El comienzo y el final de cada vuelta se señalaron mediante conos luminosos de tráfico. Junto al paciente y en posición de partida se dijo a cada uno: «El objetivo de esta prueba es caminar durante 6min alrededor de los conos lo más rápido que pueda sin correr. Si en algún momento de la prueba notara falta de aire, cansancio o algún tipo de dolor usted puede disminuir el paso e inclusive parar y cuando se encuentre bien puede continuar».
Escala de Borg para disnea y cansancio
| 0 | Nada |
| 0,5 | Muy muy poco |
| 1 | Muy poco |
| 2 | Poco |
| 3 | Regular |
| 4 | Algo marcado |
| 5 | Marcado |
| 6 | |
| 7 | Muy marcado |
| 8 | |
| 9 | |
| 10 | Muy muy marcado (máximo) |
Tras esta explicación se les indicaba que podían comenzar, poniendo en marcha el cronómetro.
Al transcurrir cada minuto se decían ciertas frases en un mismo tono de voz firme:
Tras el primer minuto: «Usted lo está haciendo muy bien, le quedan 5min».
Al segundo minuto: «Buen trabajo, le quedan 4min».
Al tercer minuto: «Usted lo está haciendo muy bien, ya tiene la mitad hecha».
Al cuarto minuto: «Buen trabajo, solo le quedan 2min».
Al quinto minuto: «Usted lo está haciendo muy bien solo le falta 1min».
Quince segundos antes de finalizar se decía: «En un momento le diré que se detenga».
Cuando el cronómetro marcaba los 6min se decía: «Pare ahí»17.
Durante esta prueba uno de los observadores contaba cada vuelta que daba el paciente. Al finalizar se ofreció tomar asiento y se medía nuevamente la FC, la PA, la saturación de oxígeno, la disnea y el cansancio mediante la escala de Borg; felicitando al paciente por el trabajo hecho.
Todos los datos fueron registrados en una hoja de recogida de datos. Se realizó un análisis descriptivo univariable seguido de un análisis bivariable, utilizando las técnicas de la chi-cuadrado, t-test, ANOVA y correlación lineal. Utilizamos el paquete estadístico SPSS versión 15.
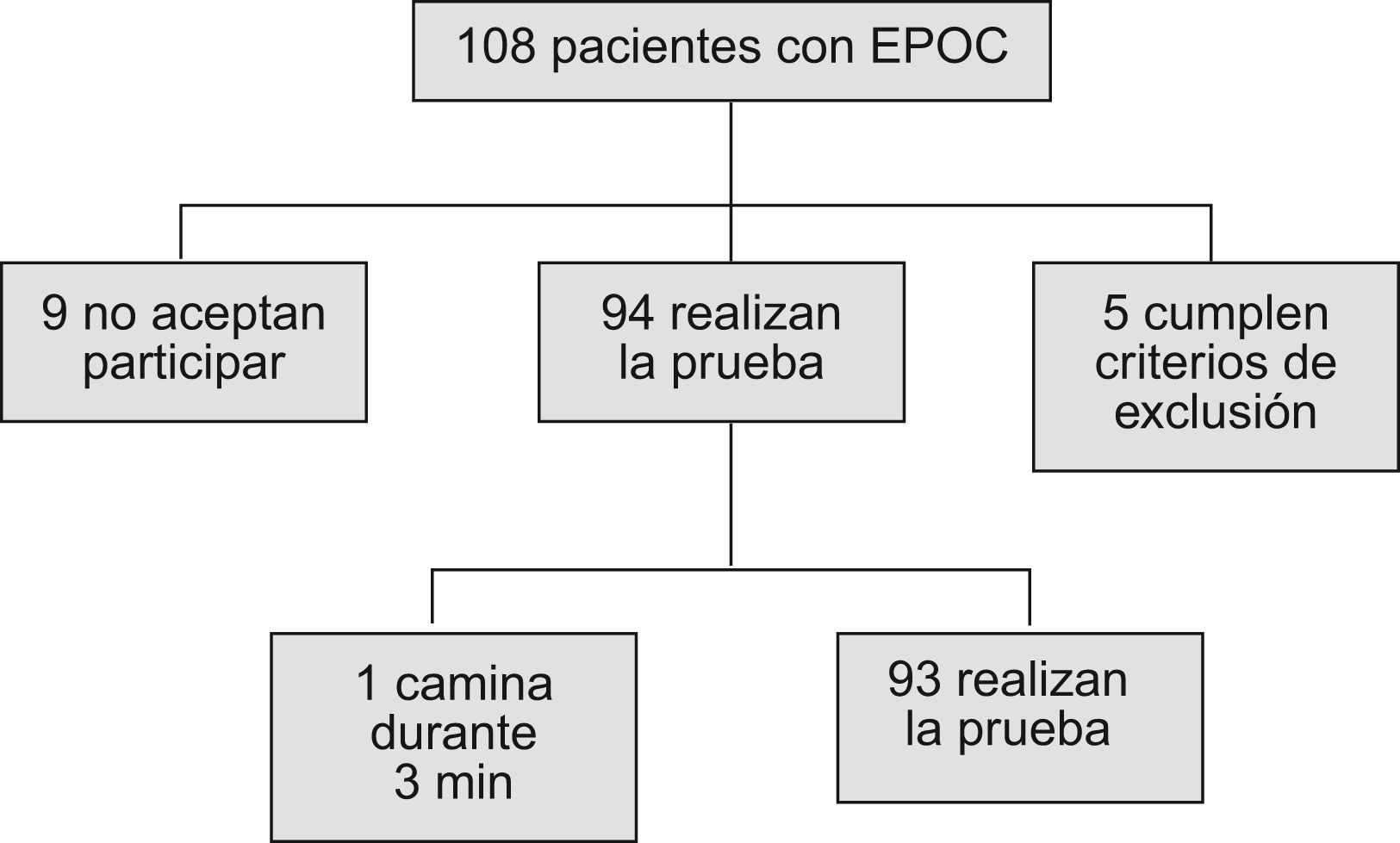
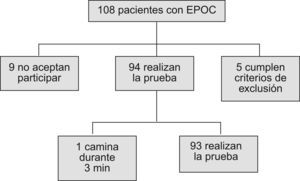
ResultadosDe los 108 pacientes de nuestro centro de salud diagnosticados de EPOC y que usaban dispositivos de inhalación, 9 pacientes (8,33%) se negaron a participar en el estudio fundamentalmente por problemas de horario y 5 pacientes (4,63%) cumplían criterios de exclusión, por lo que la muestra final quedó reducida a 94 pacientes de los que 73 (77,77%) eran hombres y 21 eran mujeres; todos ellos realizaron la PM6M (fig. 1).
La edad media de las personas incluidas en nuestro trabajo fue de 72,34 años; gran parte de nuestros pacientes no sabían leer ni escribir (45 de ellos [47,9%]), el resto tenían estudios primarios, salvo un paciente con estudios secundarios.
En cuanto al consumo de tabaco, la media de paquetes/año (cigarrillos por día×número de años fumando/20) fue de 40,23. La media para el índice de comorbilidad de Charlson fue de 2,14, que al ajustar por edad fue de 4,86, con una supervivencia media a los 10 años del 33,72%.
El FEV1% medio fue de 63,70 y clasificamos a los pacientes según la GOLD (tabla 2):
- •
Estadio leve: 21 (22,3%).
- •
Estadio moderado: 48 (51,1%).
- •
Estadio grave: 21 (22,3%).
- •
Estadio muy grave: 4 (4,3%).
Clasificación espirométrica de la gravedad de la enfermedad pulmonar obstructiva crónica basada en la prueba posbroncodilatador del volumen espiratorio forzado en un segundo según la Global Initiative for Chronic Obstructive Lung Disease
| Estadio I: leve, FEV1/FVC <0,70 |
| FEV1 ≥80% predicho |
| Estadio II: moderado, FEV1/FVC <0,70 |
| FEV1 entre 50–80% predicho |
| Estadio III: severa, FEV1/FVC <0,70 |
| FEV1 entre 30–50% predicho |
| Estadio IV: muy grave, FEV1/FVC <0,70 |
| FEV1<30% del predicho |
FEV1: volumen espiratorio forzado en un segundo; FVC: capacidad vital forzada.
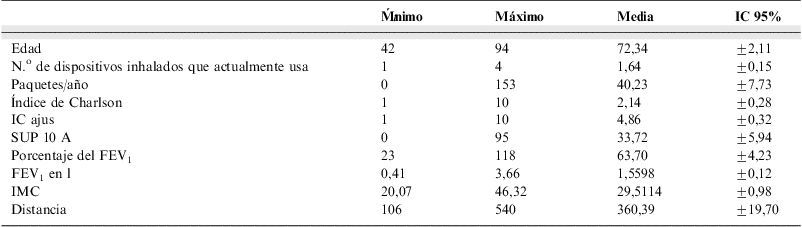
El IMC medio de nuestros pacientes era de 29,5 y la distancia caminada durante los 6min oscilaba entre 106–540m (tabla 3).
Análisis descriptivo univariable
| Mínimo | Máximo | Media | IC 95% | |
| Edad | 42 | 94 | 72,34 | ±2,11 |
| N.o de dispositivos inhalados que actualmente usa | 1 | 4 | 1,64 | ±0,15 |
| Paquetes/año | 0 | 153 | 40,23 | ±7,73 |
| Índice de Charlson | 1 | 10 | 2,14 | ±0,28 |
| IC ajus | 1 | 10 | 4,86 | ±0,32 |
| SUP 10 A | 0 | 95 | 33,72 | ±5,94 |
| Porcentaje del FEV1 | 23 | 118 | 63,70 | ±4,23 |
| FEV1 en l | 0,41 | 3,66 | 1,5598 | ±0,12 |
| IMC | 20,07 | 46,32 | 29,5114 | ±0,98 |
| Distancia | 106 | 540 | 360,39 | ±19,70 |
FEV1: volumen espiratorio forzado en un segundo; IC: intervalo de confianza; IC ajus: índice de Charlson ajustado a la edad; IMC: índice de masa corporal; SUP 10 A: porcentaje de supervivencia a los 10 años según el índice de Charlson.
Solo un paciente no pudo terminar la prueba por claudicación en ambas piernas, finalizándola a los 3min.
Todos los pacientes usaban al menos un dispositivo inhalado, 45 pacientes (47,87%) usaban 2 dispositivos, 14 pacientes usaban 3 dispositivos y solo 1 paciente usaba 4 dispositivos.
Un total de 57 pacientes (60,6%) caminaron 350m o más, 26 pacientes anduvieron entre 349–250m, 6 pacientes solo consiguieron caminar entre 249–150m y 5 pacientes no pasaron de los 149m.
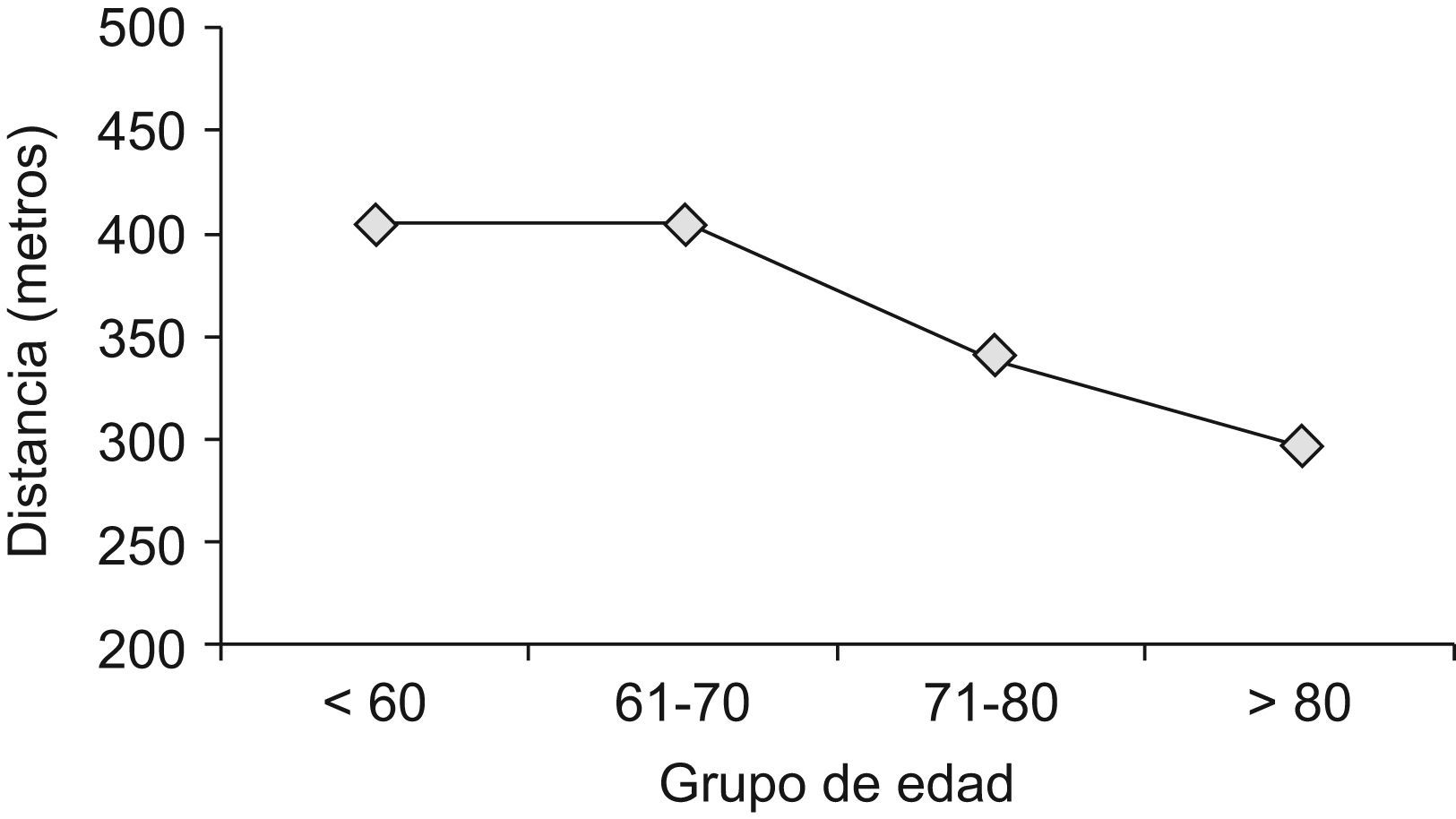
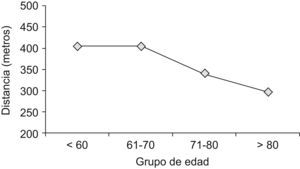
La distancia caminada disminuía con la edad:
- •
Menores de 60 años caminaron una media de 406,11m (IC 95%: ±39,02).
- •
De 61 a 70 años caminaron una media de 406,44m (IC 95%: ±29,23).
- •
De 71 a 80 años caminaron una media de 340,72m (IC 95%: ±33,15).
- •
De 81 años o más caminaron una media de 296,45m (IC 95%: ±38,83) (fig. 2).
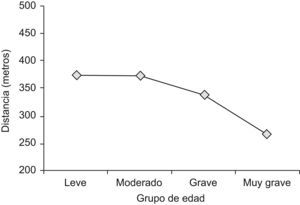
Igualmente disminuía la distancia al aumentar la gravedad de la EPOC:
- •
EPOC leve: caminaron una media de 374,71m (IC 95%: ±34,70).
- •
EPOC moderada: caminaron una media de 371,81m (IC 95%: ±27,28).
- •
EPOC grave: caminaron una media de 338,00m (IC 95%: ±43,88).
- •
EPOC muy grave: caminaron una media de 265,75m (IC 95%: ±123,44) (fig. 3).
Mediante el t-test de comparación de medias comparamos la distancia caminada según el sexo, observando que aunque los hombres caminaron más que las mujeres (367 y 337m, respectivamente), la diferencia no fue estadísticamente significativa. Tampoco observamos diferencias en la distancia al comparar los niveles de instrucción.
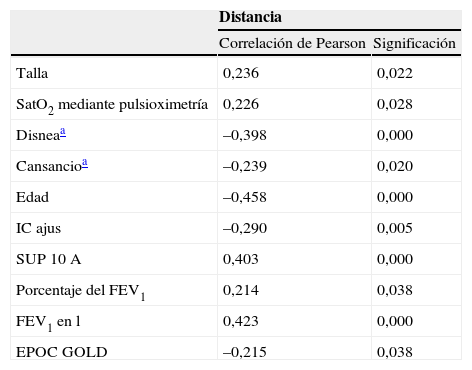
Observamos una correlación inversa de la distancia en metros caminados:
- •
p<0,01: con la edad, el índice de Charlson ajustado y la sensación disneica medida según la escala de Borg
- •
p<0,05: con la sensación de cansancio medida mediante la escala de Borg y el grado de EPOC según la GOLD, y aquellos pacientes con EPOC grave o muy grave son los que caminan una distancia menor.
Además se observó una correlación directa de la distancia en metros caminados:
- •
p<0,01: con la supervivencia a los 10 años según el índice de Charlson y con el FEV1 en litros
- •
p<0,05: con la talla, la saturación de oxígeno y el FEV1% (tabla 4).
Tabla 4.Correlación significativa de las variables con la distancia
Distancia Correlación de Pearson Significación Talla 0,236 0,022 SatO2 mediante pulsioximetría 0,226 0,028 Disneaa –0,398 0,000 Cansancioa –0,239 0,020 Edad –0,458 0,000 IC ajus –0,290 0,005 SUP 10 A 0,403 0,000 Porcentaje del FEV1 0,214 0,038 FEV1 en l 0,423 0,000 EPOC GOLD –0,215 0,038 EPOC GOLD: clasificación de la enfermedad pulmonar obstructiva crónica según la Global Initiative for Chronic Obstructive Lung Disease; IC ajus: índice de morbilidad de Charlson ajustado por edad; SatO2: saturación de oxígeno; SUP 10 A: supervivencia a los 10 años según el índice de Charlson.
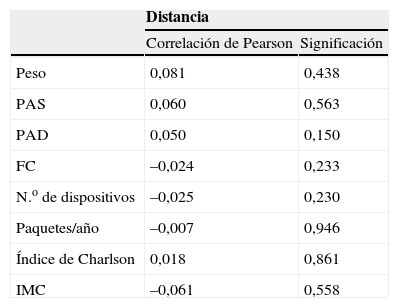
La correlación de la distancia con el peso, la PA sistólica y diastólica, la FC, el n.o de dispositivos utilizados, el n.o paquetes/año, el índice de Charlson y el IMC no resultaron significativas (tabla 5).
Correlación no significativa de las variables con la distancia
| Distancia | ||
| Correlación de Pearson | Significación | |
| Peso | 0,081 | 0,438 |
| PAS | 0,060 | 0,563 |
| PAD | 0,050 | 0,150 |
| FC | –0,024 | 0,233 |
| N.o de dispositivos | –0,025 | 0,230 |
| Paquetes/año | –0,007 | 0,946 |
| Índice de Charlson | 0,018 | 0,861 |
| IMC | –0,061 | 0,558 |
FC: frecuencia cardíaca; IMC: índice de masa corporal; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
La edad tuvo una fuerte correlación negativa con el peso, la talla, la PA diastólica, la distancia, con la supervivencia de vida a los 10 años, con el FEV1 en litros y con el IMC; mientras que tuvo una correlación positiva con el índice de Charlson ajustado a la edad.
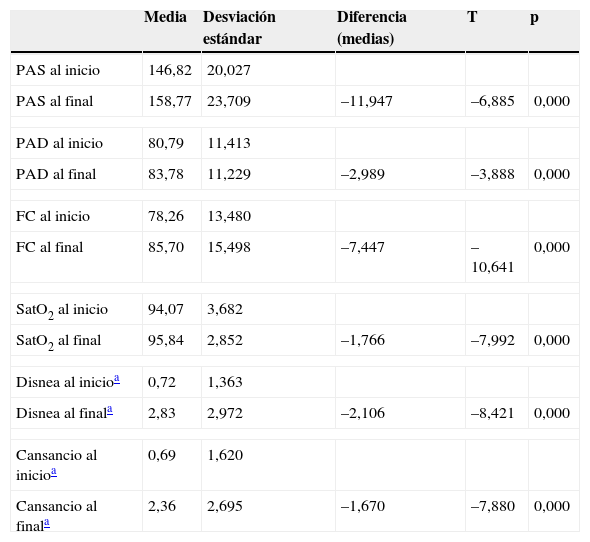
Comparando la PA al inicio y al final de la prueba, observamos que tanto la PA sistólica (de 146,82 a 158,77mmHg) como la PA diastólica (de 80,79 a 83,78mmHg) se elevaron de forma muy significativa. Lo mismo ocurrió con la FC (de 78,26 a 85,70 ppm) y la saturación de oxígeno medida con pulsioximetría (de 94,07 a 95,84%) (tabla 6).
T-test para datos apareados que comparan variables antes y después
| Media | Desviación estándar | Diferencia (medias) | T | p | |
| PAS al inicio | 146,82 | 20,027 | |||
| PAS al final | 158,77 | 23,709 | –11,947 | –6,885 | 0,000 |
| PAD al inicio | 80,79 | 11,413 | |||
| PAD al final | 83,78 | 11,229 | –2,989 | –3,888 | 0,000 |
| FC al inicio | 78,26 | 13,480 | |||
| FC al final | 85,70 | 15,498 | –7,447 | –10,641 | 0,000 |
| SatO2 al inicio | 94,07 | 3,682 | |||
| SatO2 al final | 95,84 | 2,852 | –1,766 | –7,992 | 0,000 |
| Disnea al inicioa | 0,72 | 1,363 | |||
| Disnea al finala | 2,83 | 2,972 | –2,106 | –8,421 | 0,000 |
| Cansancio al inicioa | 0,69 | 1,620 | |||
| Cansancio al finala | 2,36 | 2,695 | –1,670 | –7,880 | 0,000 |
FC: frecuencia cardiaca; PAD: presión arterial diastólica; PAS: presión arterial sistólica; SatO2: saturación de oxígeno.
No se produjo ningún caso de dolor torácico isquémico ni ningún otro efecto adverso.
La sensación disneica medida en la escala de Borg (tabla 1) aumentó del 0,72 (muy muy poco) a 2,83 (poco-regular) y la sensación de cansancio medida con la misma escala igualmente se incrementó de 0,69 (muy muy poco) a 2,36 (poco), en ambos casos la diferencia fue estadísticamente muy significativa pero clínicamente poco relevante, no requiriendo ninguna intervención médica.
DiscusiónLa gran mayoría de los pacientes pudieron realizar la prueba de la marcha hasta el final, independientemente de la patología asociada, con una sola excepción, lo que pone de manifiesto que se trata de una prueba práctica, de fácil comprensión y realización; además, es una prueba sencilla y rápida que nos puede ayudar a determinar el estado funcional de los pacientes con EPOC. Durante la prueba no se produjo ninguna complicación que requiriera algún tipo de intervención médica, lo que apoya la seguridad de la PM6M.
La distancia caminada durante la PM6M es utilizada para calcular el índice sintético de BODE11 cuyo objetivo es valorar la supervivencia a los 10 años de los pacientes con EPOC, considerando normales las distancias superiores a 350m y patológicas las menores a ésta, motivo por el cual a menor distancia menor probabilidad de supervivencia. En otros estudios han observado que tanto los pacientes con EPOC como aquéllos con insuficiencia cardíaca e hipertensión pulmonar y que caminaron menos de 300m durante la PM6M tuvieron mayor probabilidad de muerte o ingresos hospitalarios21–23. En nuestro estudio la mayoría (60,6%) de los pacientes caminaron más de 350m, el 27,7% caminó entre 250–349m y muy pocos caminaron menos de 250m, a pesar de que la mayoría de los pacientes tenían edad avanzada; esto puede ser debido a que se encontraban en estadios leve-moderado en la clasificación de la EPOC.
Parece ser muy útil la prueba no solo para la valoración inicial de la enfermedad, sino para su seguimiento, puesto que se ha visto que la distancia caminada disminuye conforme el paciente va empeorando y es mejor indicador de la progresión de la enfermedad que otras determinaciones, como el FEV1.
En la mayoría de los estudios en los que se evalúa la funcionalidad de los pacientes con EPOC se utiliza el FEV1 como medida de valoración del estado funcional respiratorio, observando que dicho parámetro no se correlaciona con el grado de disnea y cansancio que refieren los pacientes. En nuestro caso, en cambio, sí hallamos una fuerte correlación entre la distancia recorrida y el grado de disnea. También correlacionó la distancia con el FEV1 (más en litros que en porcentaje). Quizás la mejor explicación es que la distancia caminada no solo depende de la función respiratoria, sino también del estado cardiocirculatorio, la nutrición y el estado de la musculatura esquelética.
Los pacientes con mayor morbilidad medida mediante el índice de Charlson ajustado por edad caminaban menos distancia de una manera muy significativa y además su supervivencia a los 10 años era también menor.
Al igual que en otros estudios, no encontramos una asociación entre el IMC y la distancia caminada, tampoco con el peso de los pacientes, pero sí con la talla, quizás por una mayor zancada de aquellos más altos.
La edad fue un factor predominante en nuestro estudio ya que prácticamente tenía una correlación significativa inversa con todas las variables estudiadas.
Durante la marcha los pacientes experimentaron un aumento significativo de la PA, tanto sistólica como diastólica, la FC y la saturación de oxígeno (quizás por el aumento de la frecuencia respiratoria), y tuvieron sensación disneica y de cansancio según la escala de Borg. Aunque durante la realización de la prueba no se produjo ningún signo o síntoma de alarma, habría que ser cautos antes de realizar la PM6M en pacientes con hipertensión mal controlada, con FC rápida o en aquéllos con patología cardiorrespiratoria descompensada.
Con las anteriores precauciones, la prueba sería de gran interés para utilizarla en centros de salud como complemento de la espirometría, ya que nos podría ayudar a valorar la capacidad funcional cardiorrespiratoria de nuestros pacientes teniendo en cuenta, además, la situación osteoarticular y de la musculatura y la circulación periférica, así como la situación nutricional del paciente y su funcionalidad para las actividades de la vida cotidiana, estableciendo además, como han señalado otros estudios, un pronóstico de su enfermedad.
Los pacientes que componen nuestra muestra son la mayoría ancianos, con un muy bajo nivel de instrucción y con EPOC en estadio leve o moderado (73,4%), lo que dificulta la generalización de estos resultados a otras poblaciones; por esto sería conveniente la realización de nuevos estudios con la PM6M.
FinanciaciónTrabajo autofinanciado.