INTRODUCCIÓN
La acroqueratosis paraneoplásica (síndrome de Bazex [SB]) es una rara dermatosis descrita por Bazex et al en 1965. Se caracteriza por la presencia de placas eritematosas, psoriasiformes, que típicamente afectan a las manos, los pies, la nariz y los pabellones auriculares. Este proceso se asocia a neoplasias internas, especialmente a carcinoma epidermoide del tracto aerodigestivo superior, o a metástasis de los ganglios linfáticos cervicales por tumor de origen desconocido1. Bolognia encontró en aproximadamente el 67% de los casos de SB que las lesiones cutáneas precedían el diagnóstico de la neoplasia y en el 15% las lesiones se desarrollaban tras el descubrimiento de la misma2. Es importante el reconocimiento de estas lesiones para realizar un diagnóstico precoz de un proceso maligno subyacente.
CASO CLINICO
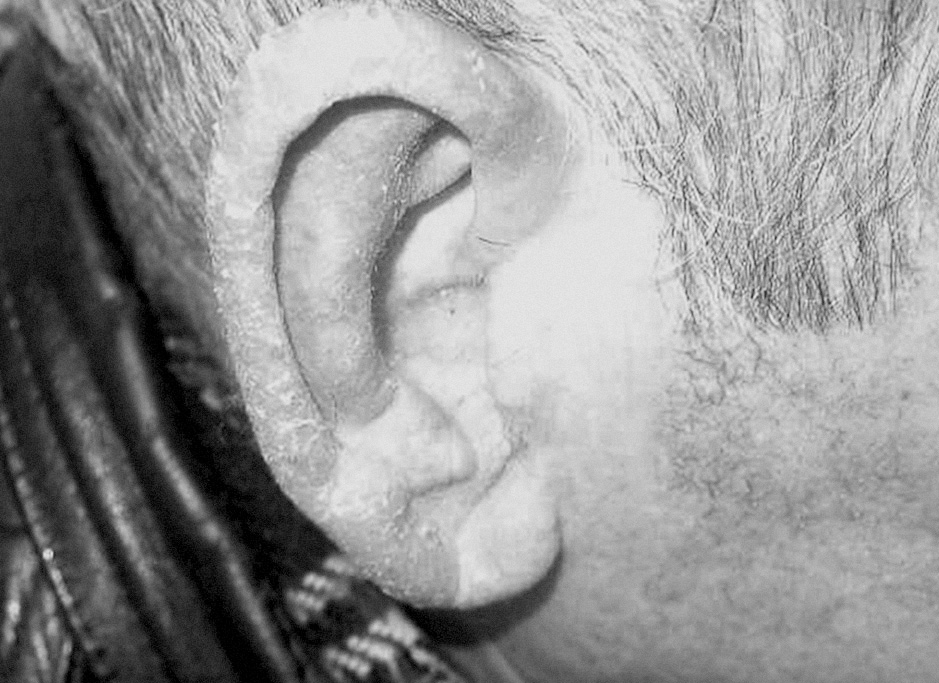
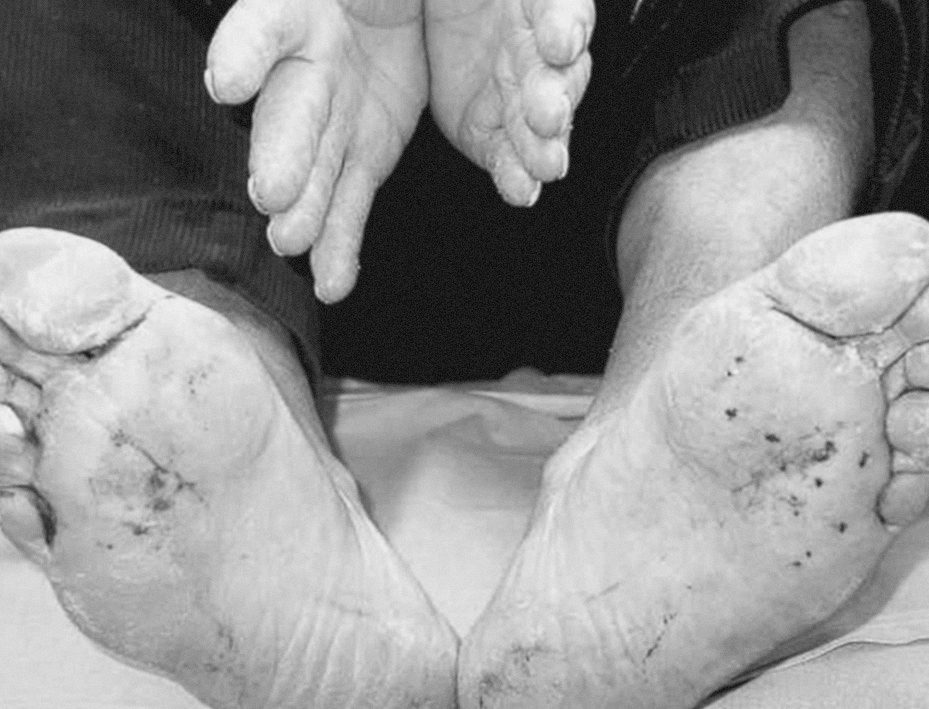
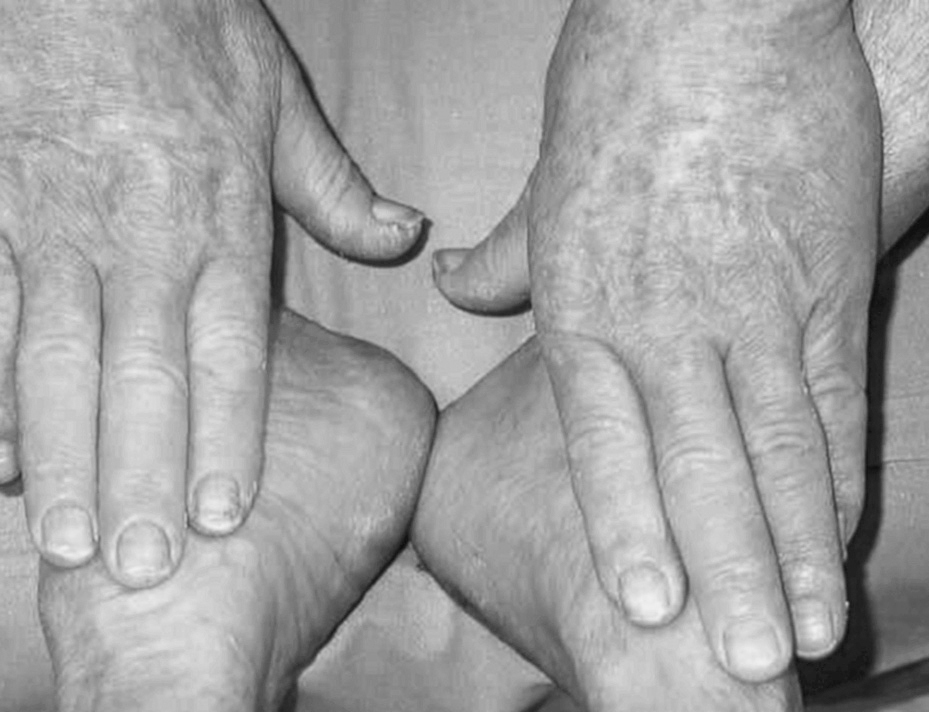
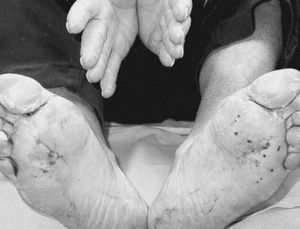
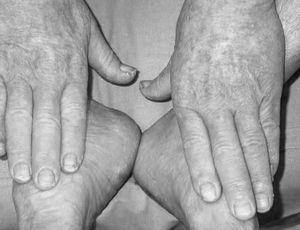
Se presenta el caso de un varón de 72 años con antecedentes personales de carcinoma epidermoide de paladar blando que se había intervenido hacía 4 años, practicándose linfadenectomía cervical. Acude a nuestra consulta por la aparición 2 meses antes de unas lesiones cutáneas asintomáticas, de crecimiento progresivo en los pabellones auriculares, las palmas y las plantas, que no habían recibido ningún tratamiento. La exploración física mostraba unas placas hiperqueratósicas, amarillo-parduscas, fisuradas, distribuidas de forma bilateral y simétrica en ambos hélix de los pabellones auriculares (fig. 1), palmas y plantas (figs. 2 y 3). Dados los antecedentes de carcinoma, y sospechando SB, solicitamos hemograma, estudio de coagulación, tomografía axial computarizada (TAC) toraco-abdómino-pélvico con contraste, siendo normales. En la bioquímica sérica se detectó una discreta elevación de GOT (154 UI/l), GPT (127UI/l), lacticodeshidrogenasa (LDH) (484UI/l) y velocidad de sedimentación globular (VSG) (14 mm/h). Instauramos un tratamiento con corticoides tópicos, con escasa respuesta clínica. El paciente prosiguió con revisiones en cirugía máxilofacial, donde le efectuaron una biopsia de una placa blanquecina en la proximidad de la intervención del carcinoma de paladar blando, con el diagnóstico histológico de carcinoma epidermoide. También se comenzó un estudio simultáneo en gastroenterología por pérdida de 7 kg de peso en los últimos 9 meses y por disfagia. Se practicó una endoscopia con visualización de una lesión infiltrante en el tercio medio del esófago que afectaba al 25% de la circunferencia. En ese mismo acto se tomó una muestra para biopsia, con el resultado de carcinoma poco diferenciado con marcadores de diferenciación neuroendocrina negativos. Se decidió iniciar un tratamiento de quimioterapia (cisplatino+5-fluoruracilo+paclitaxel) durante 3 meses y radioterapia (con el que continúa en la actualidad). El paciente en la última revisión (febrero de 2006) presentaba un discreto estado general y leve edema de hemicara izquierda.
Figura 1. Placas queratósicas de aspecto psoriasiforme en los pabellones auriculares.
Figura 2. Afectación bilateral y simétrica, con placas hiperqueratósicas, compactas, en las palmas y plantas.
Figura 3. Afectación dorsal de las manos y los pies.
DISCUSION
El SB es un marcador específico de neoplasia subyacente, y generalmente afecta a varones blancos de mediana edad1. Las manifestaciones clínicas incluyen placas rojo violáceas, psoriasiformes, de márgenes muy bien definidos, característicamente simétricas, bilaterales y de distribución acral: afecta a las manos, pies, orejas, nariz y en casos más extensos a los codos y las rodillas. La hiperpigmentación predomina en personas de piel oscura1. La piel está engrosada en los dedos y en el hélix de las orejas. La queratodermia palmo-plantar característicamente se localiza en los puntos de presión. Puede producirse afectación ungueal de manera precoz y se presenta en tres cuartas partes de los pacientes con hiperqueratosis subungueal, onicolisis, estrías longitudinales y pigmentación. También puede asociarse a síndrome del túnel carpiano1 y aparecer simultáneamente ictiosis adquirida paraneoplásica. Los hallazgos histopatológicos son inespecíficos, por lo que el diagnóstico se debe basar en los hallazgos clínicos: hiperqueratosis con focos de paraqueratosis, acantosis, necrosis aislada de queratinocitos. El estudio con inmunofluorescencia habitualmente es negativo2. Debe establecerse diagnóstico diferencial con psoriasis, infecciones fúngicas y eccemas resistentes a tratamiento. El SB tiene característicamente afectado el hélix del pabellón auricular. La patogenia de SB es desconocida. Se postula que están implicados mecanismos inmunológicos: se han encontrado depósitos de inmunoglobulina G (IgG), IgA, IgM y complemento en la membrana basal de la piel sana. Otros autores han observado en los casos en los que niveles del antígeno del carcinoma escamoso eran paralelos a la severidad de las lesiones cutáneas3,4. También se ha descrito la asociación con otras enfermedades autoinmunes: alopecia areata o vitíligo, lo que se relacionaría con la hipótesis autoinmune3. Ellis et al detectaron un incremento del factor de crecimiento epidérmico5,6. Estos hallazgos sugieren que las células tumorales secretarían este factor y que desempeñaría un papel muy importante en los trastornos paraneoplásicos hiperproliferativos.
Bolognia estudió 113 pacientes con SB y encontró que el tumor primario era el 48,6% de orofaringe y laringe; el 17,7% de pulmón; el 16% de localización desconocida; el 10,6% de esófago; el 1,7% de próstata y casos aislados en estómago, hígado, timo, útero, vulva y médula ósea.
Cuando nos encontremos con un caso de SB debemos pensar que estamos ante un marcador temprano de una neoplasia subyacente y se debe efectuar un estudio del paciente. Primero se efectuará una anamnesis detallada y una exploración física general rigurosa, que nos orientarán a ulteriores exploraciones complementarias. Posteriormente se realizará un examen otorrinolaringológico completo, radiografía de tórax, hemograma completo, VSG, perfil bioquímico, estudio de hierro, marcadores tumorales y sangre oculta en heces. Ya en base a la historia clínica, y si existe anemia o sangre oculta en heces, se requerirá la realización de TAC torácica, abdominal o pélvica, así como endoscopia o colonoscopia. Cuando la sospecha clínica de SB sea muy alta, se requiere el seguimiento del paciente cada 3 meses, repitiendo, especialmente, la anamnesis y la exploración física detallada que nos orienten a la realización de las exploraciones complementarias más idóneas. El tratamiento de este proceso consiste en la eliminación del tumor primario, mejorando las lesiones cutáneas cuando éste ha sido tratado1. Ocasionalmente hay reaparición de las lesiones cutáneas cuando se produce recidiva tumoral. Se ha descrito un tratamiento con corticoides tópicos y sistémicos, ácido salicílico y análogos de la vitamina D por vía tópica, con resultados muy variables. También se han publicado casos de remisión espontánea de las lesiones cutáneas sin tratamiento de la neoplasia subyacente7,8.
En resumen, presentamos un caso de SB en un varón de 72 años que presentó 2 tumores simultáneos. Queremos reseñar que ante la sospecha de este cuadro se debe iniciar con la mayor brevedad posible el estudio de una neoplasia subyacente, y así instaurar el tratamiento más adecuado. También queremos destacar la coexistencia en el mismo paciente de dos tumores de presentación sincrónica: por un lado recidiva de carcinoma de paladar blando y por otro un tumor primario esofágico (poco diferenciado), que se detectaron tras la evaluación de las lesiones cutáneas altamente sospechosas de SB. Tras la revisión en la literatura médica, no hemos encontrado que en ningún caso de SB exista colisión de dos o más tumores.
Correspondencia: J.M.ª Fernández Recio.
Avda. Jaime Montero de Espinosa, 15, 1.º B.
06010 Badajoz. España.
Correo electrónico: frjosemaria@yahoo.es
Recibido el 01-03-06; aceptado para su publicación el 12-07-06.