El dolor agudo es una respuesta fisiológica de corta duración ante un estímulo adverso, asociada a cirugía, traumatismos o enfermedad aguda. Debe realizarse siempre una correcta valoración, recogiendo la medida de la intensidad por escalas sencillas, rápidas y prácticas. La mejor estrategia de intervención es la que consiga mayor bienestar con mínimos efectos adversos. La propuesta debe tener en cuenta el perfil de riesgo y la comorbilidad. En dolor leve, la primera opción es paracetamol. Cuando el dolor es moderado, los AINE solos o asociados a opioides menores son eficaces, y, si deben evitarse, la asociación de paracetamol con opioides menores es una alternativa válida. La utilización combinada de analgésicos con distinto mecanismo de acción consigue mejor eficacia analgésica con menos toxicidad. No deberían asociarse dos AINE, por la mayor frecuencia de aparición de efectos adversos. Cuando el dolor es intenso, la mayor eficacia analgésica se consigue con opioides potentes. El escalonamiento analgésico prolonga el sufrimiento del paciente.
Acute pain is a physiological short-term response to an adverse stimulus associated with surgery, trauma or acute disease. A correct evaluation should be made, using simple, quick and useful pain intensity scales.
The best interventional strategy should be to achieve a greater well-being with the least adverse effects. This should take into account the patient risk profile and the comorbidities.
Acetaminophen (paracetamol) is the first option in acute pain treatment. NSAIDs, as monotherapy or associated with weak opioids, are effective for moderate pain. However when they must be avoided, the combination of acetaminophen with weak opioids is a good alternative.
A combination of drugs with different mechanisms of action offers a greater analgesic effect with less toxicity. NSAIDs should not be combined due to the higher incidence of adverse events. Strong opioids have a greater analgesic effect for intense pain.
Step by step strategy in analgesic therapy extends patient suffering.
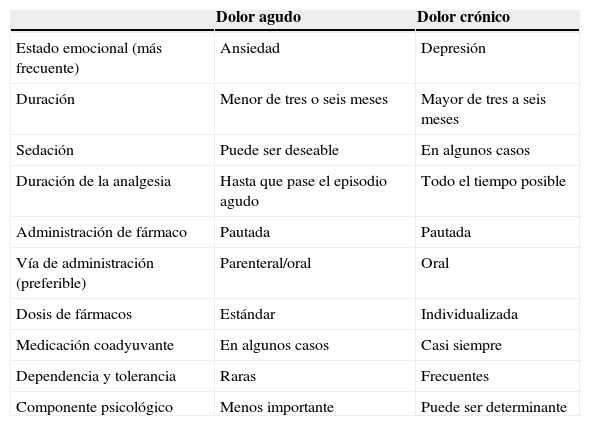
El dolor agudo es una respuesta fisiológica ante un estímulo adverso (mecánico, térmico o químico), asociada a cirugía, traumatismos o enfermedad aguda. Cesa cuando lo hace la causa que lo provocó, comportándose como un «signo de alarma»1. Tiene normalmente una duración inferior al mes, aunque puede extenderse hasta los seis meses2. Cuando es superior a quince días se acepta el término «subagudo». En la tabla 1 se presentan algunas diferencias con el dolor crónico.
Comparación entre dolor agudo y dolor crónico
| Dolor agudo | Dolor crónico | |
| Estado emocional (más frecuente) | Ansiedad | Depresión |
| Duración | Menor de tres o seis meses | Mayor de tres a seis meses |
| Sedación | Puede ser deseable | En algunos casos |
| Duración de la analgesia | Hasta que pase el episodio agudo | Todo el tiempo posible |
| Administración de fármaco | Pautada | Pautada |
| Vía de administración (preferible) | Parenteral/oral | Oral |
| Dosis de fármacos | Estándar | Individualizada |
| Medicación coadyuvante | En algunos casos | Casi siempre |
| Dependencia y tolerancia | Raras | Frecuentes |
| Componente psicológico | Menos importante | Puede ser determinante |
Muriel C. Europharma S.A. 1993.
Es frecuente en las consultas de atención primaria y en los servicios de urgencias. Atendiendo a la causa, puede ser postoperatorio, traumático, orofacial, por dismenorreas o cefaleas, dolor cólico, etc. El dolor postoperatorio adquiere relevancia en atención primaria por la extensión de la cirugía mayor ambulatoria a procesos cada vez más complejos y dolorosos, superando ya el 50% de toda la actividad quirúrgica.
El objetivo de esta revisión es ofrecer información actualizada al médico de atención primaria del arsenal terapéutico disponible para aliviar el dolor agudo, minimizar los riesgos derivados de su empleo y proponer estrategias combinadas de intervención farmacológica.
Valoración del dolorEs muy importante realizar una correcta valoración y clasificación del dolor3. En la historia clínica deben constar la antigüedad, la localización, la extensión, el carácter, las circunstancias que lo modifican y los fenómenos asociados. La intensidad es una variable muy importante para planificar el tratamiento y observar la evolución. La escala visual analógica es una escala unidimensional sencilla y práctica para su uso en atención primaria. Consiste en una línea horizontal orientada de izquierda a derecha de 10cm de longitud en cuyos extremos se señalan el mínimo y el máximo nivel de dolor. El paciente señala en la línea la intensidad con la que percibe su dolor. Otras escalas útiles y que tienen una alta correlación con la anterior son las numéricas (del 0–10) y las verbales simples (ninguno, leve, moderado, intenso, muy intenso)4. Sus ventajas son la rapidez y la fácil comprensión, interesantes en dolor agudo y ancianos. Un valor en la escala numérica menor de 4 se considera de intensidad leve, y de 4–6, moderado o de intensidad media.
El conocimiento de la etiología y la identificación del mecanismo de producción del dolor son necesarios para planificar el tratamiento. El tipo de dolor agudo más frecuente es el nociceptivo5.
Tratamiento farmacológicoEl tratamiento del dolor agudo debe actuar sobre la causa y, además, en la mayoría de los casos serán necesarios fármacos para aliviar el dolor. Los que se utilizan son los siguientes:
- •
Analgésicos antiinflamatorios no esteroideos (AINE)
- ○
Con escasa o nula capacidad antiinflamatoria: paracetamol, metamizol
- ○
Inhibidores no selectivos
- –
Ácido acetilsalicílico y derivados
- –
AINE convencionales
- –
- ○
Inhibidores selectivos de la ciclooxigenasa (COX) 2 (COXIB)
- ○
- •
Opioides
- ○
Menores: codeína, tramadol
- ○
Mayores: morfina, fentanilo
- ○
- •
Coadyuvantes
El mecanismo de acción común es la inhibición de la síntesis de prostaglandinas por bloqueo de las COX. El bloqueo de la COX-1 se relaciona con los efectos indeseables gástricos y renales. La inhibición de la COX-2 tiene que ver con la actividad antiinflamatoria. Tienen techo analgésico, es decir, a partir de una cierta dosis no consiguen más alivio del dolor y sí más efectos secundarios.
ParacetamolEl paracetamol tiene un perfil de eficacia-tolerabilidad favorable y está recomendado como analgésico de primera línea en estados de dolor agudo y como componente importante de la analgesia multimodal6. Tiene escasa toxicidad gastrointestinal, pero se ha advertido una mayor incidencia de reacciones adversas en dosis superiores a 2,6g7. El umbral de hepatotoxicidad es relativamente bajo, y es una de las consecuencias más comunes de la sobredosificación de paracetamol, pudiendo desencadenar una insuficiencia hepática aguda8. Puede utilizarse en pacientes con insuficiencia renal y cardiaca, y que tomen anticoagulantes. La eficacia analgésica y la seguridad del paracetamol se han evaluado en diversos modelos de dolor postoperatorio. En un metaanálisis en el que se incluyeron 4.171 pacientes, en dosis de 1.000mg tuvo un número necesario de pacientes por tratar (NNT)1 de 4,6 (IC del 95%: 3,8–5,4) en comparación con placebo9,10. En una revisión sistemática con 4.186 pacientes, los valores de NNT con dosis de 1.000mg fueron de 3,8 (IC del 95%: 3,4–4,4)11. El NNT fue menor con menos dosis en ambos trabajos. El paracetamol solo o asociado con opioides es eficaz para disminuir la intensidad del dolor en la lumbalgia aguda (grado de recomendación A)12. No existen revisiones sistemáticas disponibles en otros modelos, pero los resultados pueden extrapolarse a otros estados de dolor agudo, como la migraña o el dolor musculoesquelético.
MetamizolEl metamizol es un analgésico con escasa actividad antiinflamatoria, efecto antitérmico y ligera acción relajante de la musculatura lisa. En modelos de dolor postoperatorio, para la dosis única de 500mg, el NNT fue de 2,4 (IC del 95%: 1,9–3,2), y para 1g fue de 1,9 (IC del 95%: 1,5–2,7). Dado el reducido número de pacientes incluidos, la información sobre los efectos adversos fue escasa, y obliga a interpretar los resultados con cautela13. El uso de metamizol no incrementa de forma significativa el riesgo gastrointestinal, aunque haya que tener precaución con dosis altas. En estas dosis puede potenciar el efecto de los anticoagulantes. La incidencia de agranulocitosis es rara, pero el riesgo relativo es superior a otros AINE. Es eficaz en el dolor moderado de cualquier etiología y en el dolor cólico.
Ácido acetilsalicílico y derivadosSu eficacia en el dolor agudo es similar a la del paracetamol, pero su perfil de efectos adversos es mayor14. Su uso en dosis bajas para la protección cardiovascular no está exento de efectos secundarios gastrointestinales, pero su empleo no contraindica el uso simultáneo de otros AINE, previa valoración del riesgo de manera individualizada15,16.
Antiinflamatorios no esteroideos convencionalesSon excelentes analgésicos, muy útiles en síndromes dolorosos leves a moderados. Tienen interacciones y efectos secundarios importantes. La toxicidad gastrointestinal es local, ácido dependiente y sistémica, por inhibición de la síntesis de prostaglandinas, lo que explica la aparición de lesiones de manera independiente de la vía de administración utilizada. Los AINE pueden producir síntomas menores, como dolor epigástrico, dispepsia, pirosis, estreñimiento y diarrea. También, síntomas más importantes, como erosiones y úlceras confirmadas por endoscopia, y complicaciones severas, como hemorragias y perforaciones. Las consecuencias en el tracto digestivo inferior pueden ser la anemia por pérdidas ocultas de sangre, hemorragias y perforaciones, no suficientemente explicadas. En un estudio retrospectivo realizado en nuestro país en 10 hospitales entre los años 1996–2005, las tasas de complicaciones altas se redujeron desde 87/100.000 personas en 1996 a 47/100.000 en 2005. El uso de AINE sin inhibidores de la bomba de protones (IBP) fue la causa más frecuente en las complicaciones altas. Las complicaciones en el tracto inferior pasaron de 20 a 33/100.000, advirtiéndose una tendencia a la convergencia. La mortalidad por complicaciones en el tracto inferior fue superior17.
Son factores de riesgo gastrointestinal los siguientes:
- •
Edad mayor de 60 años
- •
Dosis altas
- •
Aquellos con mayor potencial gastrolesivo
- •
Historial de hemorragia digestiva o úlcera no complicada
- •
Terapia con corticoides (no en dosis bajas)
- •
Uso de anticoagulantes
- •
Las asociaciones (incluyendo la aspirina en baja dosis)
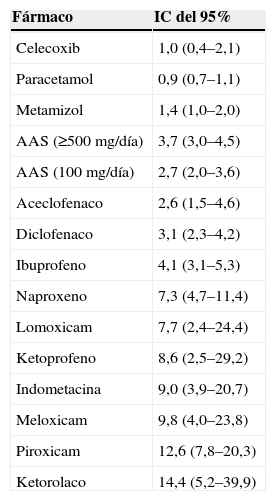
El uso concomitante de AINE y esteroides en dosis bajas en pacientes con enfermedad reumática no parece incrementar el riesgo de eventos adversos gastrointestinales18. Un tiempo de exposición prolongado aumenta la probabilidad de efectos adversos, si bien el riesgo se mantiene constante16. El riesgo relativo de hemorragia digestiva entre los diversos AINE es distinto (tabla 2). El uso de COXIB o AINE tradicionales con IBP puede reducir las complicaciones. La aspirina en bajas dosis está asociada a complicaciones ulcerosas gástricas y duodenales y hemorragias. La seguridad de los COXIB es menor cuando se asocian. El riesgo de sangrado no es menor con otros antiagregantes, como clopidogrel o ticlopidina16,19.
Riesgo relativo de hemorragia digestiva alta
| Fármaco | IC del 95% |
| Celecoxib | 1,0 (0,4–2,1) |
| Paracetamol | 0,9 (0,7–1,1) |
| Metamizol | 1,4 (1,0–2,0) |
| AAS (≥500mg/día) | 3,7 (3,0–4,5) |
| AAS (100mg/día) | 2,7 (2,0–3,6) |
| Aceclofenaco | 2,6 (1,5–4,6) |
| Diclofenaco | 3,1 (2,3–4,2) |
| Ibuprofeno | 4,1 (3,1–5,3) |
| Naproxeno | 7,3 (4,7–11,4) |
| Lomoxicam | 7,7 (2,4–24,4) |
| Ketoprofeno | 8,6 (2,5–29,2) |
| Indometacina | 9,0 (3,9–20,7) |
| Meloxicam | 9,8 (4,0–23,8) |
| Piroxicam | 12,6 (7,8–20,3) |
| Ketorolaco | 14,4 (5,2–39,9) |
Estudio de casos (2.777) y controles (5.532).
Lanas A et al. Gut. 2006.
AAS: ácido acetilsalicílico; IC: intervalo de confianza.
La mejor estrategia es evitar los AINE convencionales cuando hay riesgo, y, en caso necesario, utilizar COXIB o asociar un fármaco efectivo para la prevención. Los IBP son los agentes que mayor eficacia han demostrado con menor incidencia de efectos secundarios20,21. El misoprostol en dosis de 800μg/24h tiene un efecto similar, pero causa con frecuencia diarrea y dolor abdominal22. Cuando el riesgo es alto pueden valorarse COXIB e IBP21. Quien recibe tratamiento con un AINE convencional o un COXIB asociado con aspirina en dosis bajas debe recibir tratamiento con IBP. En pacientes anticoagulados debe evitarse el uso concomitante de AINE convencionales. Lo más recomendable es el empleo de paracetamol y/u opioides menores. En caso de que sea imprescindible, son preferibles los COXIB por su mayor seguridad gastrointestinal, su menor interferencia con los anticoagulantes orales y la ausencia de efecto antiagregante. No se pueden establecer estrategias con el conocimiento actual para prevenir los sangrados intestinales. Las tasas de sangrado intestinal no se reducen por el empleo de COXIB o la asociación de AINE con IBP23.
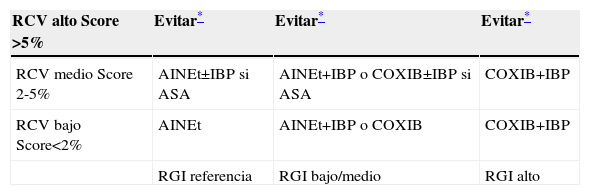
Los AINE tradicionales y los COXIB incrementan la tensión arterial en pacientes hipertensos y deben evitarse en pacientes con insuficiencia cardiaca o renal. Los cambios observados pueden estar relacionados con el fármaco, la dosis, la duración del tratamiento y las características del paciente24. Además, interaccionan con diuréticos de asa, tiazidas, betabloqueantes, alfabloqueantes e inhibidores de la enzima convertidora de la angiotensina. El ibuprofeno puede reducir el efecto cardioprotector de la aspirina25. Los COXIB se asocian a un mayor perfil de riesgo cardiovascular con respecto a placebo, pero también ocurre con dosis altas de diclofenaco o ibuprofeno26. El naproxeno podría ser el AINE con mejor perfil cardiovascular, pero la evidencia no es suficiente27,28. En la tabla 3 se propone una estrategia de intervención basada en la valoración del perfil de riesgo del paciente.
Estrategia de intervención en perfiles de riesgo
| RCV alto Score >5% | Evitar* | Evitar* | Evitar* |
| RCV medio Score 2-5% | AINEt±IBP si ASA | AINEt+IBP o COXIB±IBP si ASA | COXIB+IBP |
| RCV bajo Score<2% | AINEt | AINEt+IBP o COXIB | COXIB+IBP |
| RGI referencia | RGI bajo/medio | RGI alto |
AINEt: antiinflamatorios convencionales; ASA: aspirina; COXIB: inhibidor selectivo de la COX-2; IBP: inhibidor de la bomba de protones; RCV: riesgo cardiovascular; RGI: riesgo gastrointestinal.
Una revisión sistemática reciente no encontró argumentos suficientes que claramente contraindiquen debido a efectos secundarios el uso concomitante de AINE e hipoglucemiantes29. No obstante, la prescripción de AINE en diabéticos debe ser muy cautelosa, y, en caso de ser imprescindible, hacerlo en las dosis más bajas posibles y durante el tiempo más corto (dolor agudo o exacerbación de dolor crónico). Los AINE pueden ser hepatotóxicos, y en tratamientos prolongados es necesario monitorizar los enzimas hepáticos. Los efectos secundarios neurológicos más frecuentes son confusión, mareo o somnolencia, y sobre todo deben ser tenidos en cuenta en ancianos. Los AINE también pueden precipitar una crisis de asma o causar reacciones anafilácticas.
Los AINE son superiores al paracetamol cuando el dolor es moderado30. No hay diferencias importantes en la eficacia analgésica de los diferentes AINE, si bien el perfil de riesgo es diferente17. El diclofenaco está indicado en dolor traumático, dolor postoperatorio, gota, dolor cólico, dismenorrea, crisis de migraña y dolor dental31,32. El ibuprofeno puede utilizarse en dismenorrea, cefaleas, dolor postoperatorio, dolor traumático, dolor dental o dolor orofacial. En dosis analgésicas de 400mg tiene una excelente tolerabilidad gástrica y es recomendado como primera opción33. En dosis más altas tiene mayor actividad antiinflamatoria, pero sus efectos adversos son también mayores. En el dolor postoperatorio, los NNT para ibuprofeno de 400mg fueron de 2,7 (IC del 95%: 2,5–3,0), 2,4 (IC del 95%: 1,9–3,3) para el ibuprofeno de 600mg, 2,3 (IC del 95%: 2,0–2,7) para el diclofenaco de 50mg y 1,8 (IC del 95%: 1,5–2,1) para el diclofenaco de 100mg34. La indometacina tiene gran potencia antiinflamatoria, pero su empleo se ha reducido debido a la frecuencia de efectos adversos. Tiene indicación en ataques de gota. El ketorolaco es un analgésico potente indicado en dolor postoperatorio y en el tratamiento del cólico renal35. El naproxeno tiene indicación en cefaleas, crisis de gota, dismenorrea, síndromes traumáticos y dolor postoperatorio36. En una revisión de nueve estudios (784 participantes) en dolor postoperatorio que utilizaron 500/550mg de naproxeno o naproxeno sódico, el NNT fue de 2,7 (IC del 95%: 2,3–3,2)37.
Inhibidores selectivos de la ciclooxigenasa 2Son fármacos con mejor perfil de seguridad gastrointestinal que los AINE tradicionales. Son tan efectivos en la prevención de complicaciones gastrointestinales como la asociación de un AINE tradicional y un IBP38,39. La adición de IBP a celecoxib proporciona una protección superior a IBP y AINE no selectivo, COXIB solo o AINE no selectivo con misoprostol21. No deben utilizarse en cardiopatía isquémica, hipertensión no controlada, antecedentes de accidente cerebrovascular agudo e insuficiencia cardiaca. El celecoxib está indicado en dolor postoperatorio. El NNT para dosis de 200 y 400mg fue, respectivamente, de 4,2 (IC del 95%: 3,4–5,6) y de 2,5 (IC del 95%: 2,2–2,9)40. El etoricoxib está indicado en la crisis de gota en dosis única diaria de 120mg41. En una revisión sistemática en dolor postoperatorio en la que se incluyeron 880 participantes, el NNT para una dosis única de 120mg fue de 1,9 (IC del 95%: 1,7–2,1). Los eventos adversos se informaron en una tasa similar al placebo42.
OpioidesSon compuestos que se fijan a receptores específicos en el SNC y producen analgesia. Atendiendo a su potencia analgésica pueden clasificarse en menores y mayores.
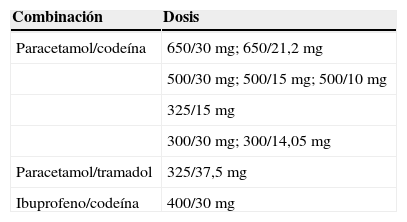
Opioides menoresLos opioides menores están indicados en el tratamiento del dolor moderado. La codeína tiene una eficacia analgésica relativamente baja e impredecible, y presenta, además, efecto techo. Puede provocar vómitos, estreñimiento, vértigo y somnolencia, que se producen con más frecuencia en dosis altas. La combinación con analgésicos no opioides mejora la eficacia analgésica. El paracetamol de 600/650mg con codeína de 60mg tiene un NNT de 3,6 (IC del 95%: 2,9–4,5). Los autores concluyen que el agregado de codeína de 60mg al paracetamol produce alivio del dolor adicional incluso en dosis únicas orales, pero puede estar acompañado por un aumento del adormecimiento y vértigos11. La eficacia analgésica de codeína e ibuprofeno ha sido evaluada en un metaanálisis, siendo la combinación de 400mg de ibuprofeno con 60mg de codeína superior al ibuprofeno solo, contribuyendo el opioide a incrementar el alivio del dolor en un 8%. Los efectos adversos fueron mayores probablemente por la dosis alta de codeína43. La combinación de ibuprofeno de 400mg y codeína de 30mg ha sido considerada óptima por conseguir una buena eficacia analgésica con menos efectos adversos44. El tramadol tiene indicación en dolor moderado. Una sola dosis de 100mg por vía oral en dolor postoperatorio tuvo un NNT de 4,6 (IC del 95%: 3,6–6,4)45. El mareo, las náuseas y los vómitos son sus efectos adversos más frecuentes. La eficacia y tolerabilidad de la combinación de paracetamol de 325mg y tramadol de 37,5mg comparada con tramadol solo en la lumbalgia subaguda obtuvo similar analgesia con menos efectos adversos46. La combinación en dosis fijas se ha mostrado también eficaz en dolor postoperatorio47. En la tabla 4 se muestran las combinaciones en dosis fijas con opioides comercializadas actualmente en nuestro país.
Combinaciones fijas con opioides menores comercializadas en España
| Combinación | Dosis |
| Paracetamol/codeína | 650/30mg; 650/21,2mg |
| 500/30mg; 500/15mg; 500/10mg | |
| 325/15mg | |
| 300/30mg; 300/14,05mg | |
| Paracetamol/tramadol | 325/37,5mg |
| Ibuprofeno/codeína | 400/30mg |
https://www.sinaem4.agemed.es/consaem/fichasTecnicas/.
La morfina es el opioide de elección para el alivio inmediato del dolor severo o muy severo. Está indicada en infarto agudo de miocardio, ángor inestable prolongado, síndromes traumáticos severos y dolores viscerales intensos48. La morfina puede producir un aumento de la presión intrabiliar por su acción sobre el esfínter de Oddi, no estando recomendada en el alivio del dolor en los cólicos biliares49. La oxicodona es un agonista opioide disponible por vía oral en comprimidos de liberación rápida y controlada. La combinación de oxicodona de 10mg y paracetamol de 650mg se ha evaluado en una revisión sistemática con más de 1.000 pacientes. El NNT fue de 2,7 (IC del 95%: 2,4–3,1). Se presentaron eventos adversos con mayor frecuencia para el tratamiento combinado que para el placebo, pero generalmente se describieron como leves a moderados50.
CoadyuvantesSon medicamentos que se utilizan para aliviar el dolor, solos o asociados con analgésicos, o que tratan síntomas que lo acompañan, como el insomnio, la ansiedad y la depresión. Son menos necesarios en dolor agudo. Las benzodiacepinas se utilizan para tratar la ansiedad asociada o cuando existe la sospecha de un dolor psicógeno.
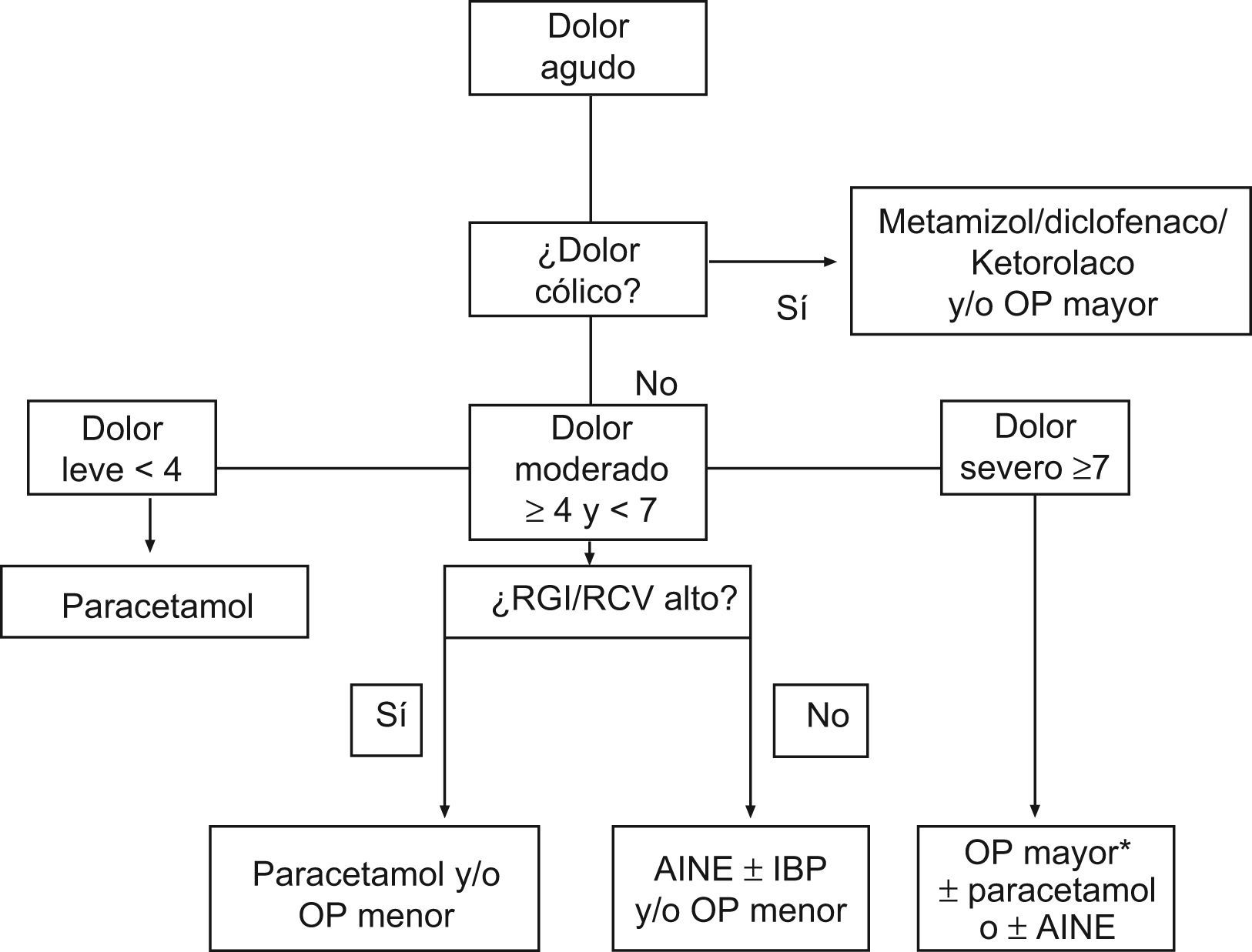
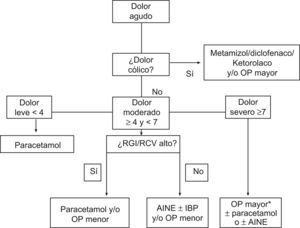
Estrategias de intervención: analgesia multimodalLa estrategia ideal será aquella que logre el máximo bienestar del paciente con mínimos efectos adversos. La propuesta debe tener en cuenta la edad, el tipo de dolor, la intensidad, el perfil de riesgo y la comorbilidad. En muchos casos puede ser suficiente un solo fármaco. En otros, será precisa la utilización de dos o más fármacos con el objetivo de alcanzar el máximo bienestar del paciente. La asociación de analgésicos con distinto mecanismo de acción consigue mayor eficacia analgésica con menor toxicidad. No deberían asociarse dos AINE por la mayor frecuencia de aparición de efectos adversos. Pueden exceptuarse AINE con aspirina en baja dosis e IBP asociados51,52. El escalonamiento analgésico en dolor agudo prolonga el sufrimiento del paciente. En dolor leve, la primera opción es paracetamol. Cuando el dolor es moderado, los AINE solos o asociados a opioides menores son más eficaces, y si deben evitarse, la asociación de paracetamol con opioides menores es una alternativa válida. Cuando el dolor es de tipo cólico pueden ser utilizados metamizol o AINE como diclofenaco o ketorolaco. En dolor severo puede ser útil introducir opioides potentes, solos o asociados con paracetamol, metamizol o AINE. En la figura 1 se presenta una estrategia actualizada de manejo del dolor agudo.
ConclusionesLa mejor estrategia en el tratamiento de dolor agudo es la que consiga mayor bienestar con mínimos efectos adversos. La propuesta debe tener en cuenta la valoración del dolor, el perfil de riesgo y la comorbilidad. En dolor leve, la primera opción es paracetamol. Cuando el dolor es moderado, los AINE solos o asociados a opioides menores son de elección, y, si deben evitarse, la asociación de paracetamol con opioides menores es una alternativa válida. En dolor severo, los opioides potentes consiguen la máxima eficacia. La utilización combinada de fármacos con distinto mecanismo de acción consigue más eficacia analgésica con menos efectos adversos. El escalonamiento analgésico prolonga el sufrimiento del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.