La enfermedad por el nuevo coronavirus 2019-nCoV (COVID-19) hasta hace unos años era desconocida. Por tanto, hemos tenido que ir investigando en el ámbito de su fisiopatología, diagnóstico y tratamiento, al mismo tiempo que luchábamos contra la enfermedad. Esta pandemia por el virus SARS-CoV-2 cursa con un espectro clínico amplio, desde síntomas leves e inespecíficos como fiebre, odinofagia y tos seca, hasta neumonía severa y síndrome de distrés respiratorio agudo junto con una respuesta inflamatoria sistémica que puede conducir al fallecimiento del paciente. Posteriormente, a lo largo de los meses, se han ido publicado otras manifestaciones clínicas de la infección por SARS-CoV-2 que afectan a otros sistemas del organismo: no solo es capaz de afectar al aparato respiratorio, sino que afecta al sistema de coagulación, activándolo. Esta afectación se caracteriza por niveles plasmáticos elevados de dímero-D, un biomarcador de la degradación de la fibrina1.
La infección por SARS-CoV-2 ha sido asociada a un estado protrombótico en el paciente que padece la enfermedad COVID-19. Este perfil alterado de coagulación confiere un mayor riesgo de trombosis venosa profunda y embolia pulmonar y un mayor riesgo de mortalidad2.
Describimos el caso de una paciente con COVID-19 que presentó inicialmente una trombosis venosa superficial en miembro inferior.
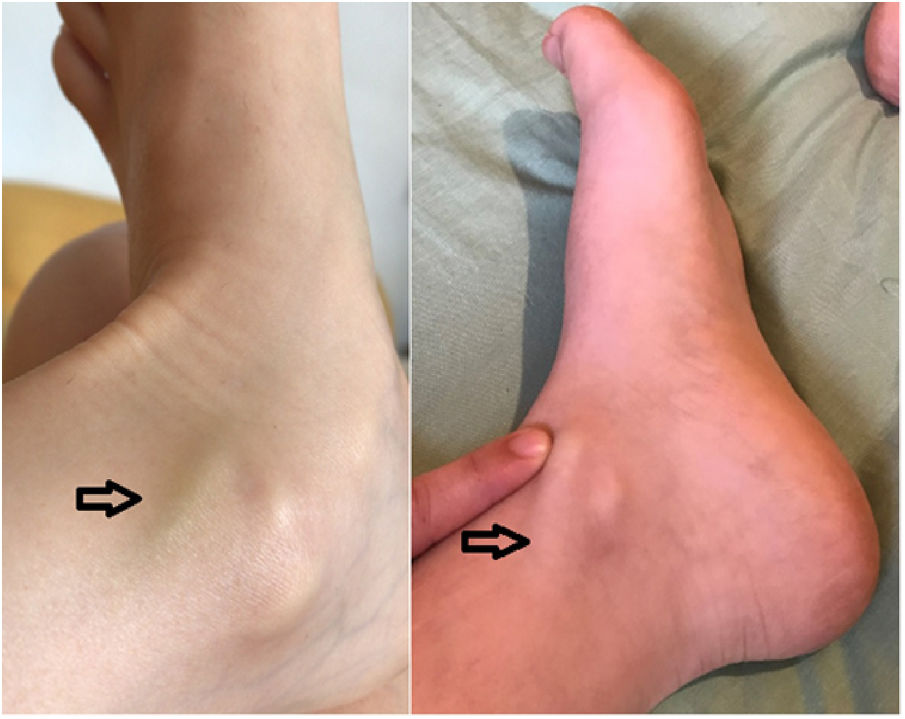
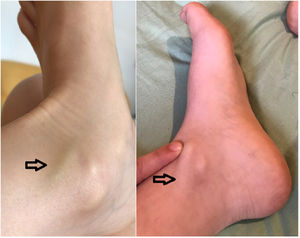
Paciente mujer médico de 29años de edad, sin antecedentes médicos de interés y en tratamiento con anticonceptivos combinados hormonales orales (ACHO) desde hace cuatro años, inicia cuadro febril y amigdalitis aguda pultácea tratado con antibioterapia de amplio espectro en marzo de 2020. Según el protocolo sanitario, en ese momento no se solicitó estudio de infección por SARS-CoV-2 puesto que el síndrome febril tenía un claro foco faríngeo. A los pocos días de comenzar el tratamiento antibiótico la paciente mejoró clínicamente. Sin embargo, diez días después comenzó con febrícula de 37°C y edema en tobillo y pie izquierdo, dolor e impotencia funcional, apareciendo al cabo de unos días un cordón venoso visible y palpable (fig. 1). La paciente acudió a los servicios de urgencias y se le practicaron estudios complementarios, entre ellos hemograma y bioquímica general, normales. Dímero-D 1.750ng/ml [0-500] y proteínaC reactiva normal.
Se le realizó radiografía de tórax, que resultó normal, y ecografía-doppler de miembro inferior izquierdo, donde se apreciaba la vena safena interna distal con trombo hiperecoico infragenicular que se extendía hasta el tobillo y las venas del dorso del pie, confirmando el diagnóstico de trombosis venosa superficial.
La paciente fue tratada con heparina de bajo peso molecular (HBPM: enoxaparina 80mg subcutánea cada 24h), medias de compresión fuerte y se derivó a consulta rápida de Neumología.
La paciente insistió en descartar infección por SARS-CoV-2 debido al estado de pandemia y no presentar otros factores de riesgo de trombosis; sin embargo, la prueba diagnóstica en ese momento solo se realizaba bajo criterios específicos del Servicio de Epidemiología a los sanitarios y a los pacientes hospitalizados con manifestaciones típicas de COVID-19.
Finalmente, dos semanas después se realizó serología de coronavirus COVID-19 por técnica de inmunocromatografía, obteniéndose resultados de IgM+, IgG++, compatible con caso confirmado de coronavirus con infección resuelta. Esta paciente no había presentado ninguna otra sintomatología más que el cuadro trombótico de inicio con el antecedente previo del episodio de faringoamigdalitis aguda resuelta con antibioterapia.
La paciente fue revisada en citas sucesivas en consulta de Cirugía Vascular, presentando una cronificación del trombo a nivel de vena safena interna distal y sin secuelas físicas, pudiéndose incorporar a su trabajo con normalidad. Tanto el estudio de trombofilia como otros estudios fueron negativos. Por tanto, se descartaron otras causas secundarias de trombosis venosa profunda.
Los pacientes hospitalizados por COVID-19 presentan un mayor de riesgo de enfermedad tromboembólica venosa, en especial los ingresados en unidades de cuidados intensivos. Por otro lado, los anticonceptivos hormonales combinados inducen cambios bioquímicos que generan un estado de hipercoagulabilidad. Ambas circunstancias provocan un efecto sinérgico incrementado de riesgo tromboembólico. En las personas infectadas con factores de riesgo adicionales la terapia anticoagulante puede mejorar el pronóstico y reducir la morbimortalidad2.
Se han observado niveles altos de dímero-D en pacientes hospitalizados con COVID-19, asociados con un mayor riesgo de mortalidad, donde el tromboembolismo venoso es más frecuente que el arterial. La trombosis pulmonar y la trombosis microvascular se han constatado además en estudios de autopsia, lo cual justifica la hipoxia grave observada en pacientes con COVID-19. Es probable que en la etiopatogenia de la trombosis en pacientes con COVID-19 estén implicados otros sistemas del organismo, como la activación de la coagulación, la activación plaquetaria, la hipofibrinólisis, la alteración endotelial, la inflamación y el sistema del complemento. Usar estos sistemas del organismo alterados como dianas terapéuticas puede reducir la trombosis, mejorar la evolución y, finalmente, el pronóstico de la enfermedad por COVID-193.
En mujeres con diagnóstico de COVID-19 en tratamiento con ACHO en aislamiento domiciliario leve, sin factores de riesgo trombótico adicionales como obesidad, tabaquismo, diabetes e hipertensión, entre otros, el tratamiento puede mantenerse2.
La guía Semergen «COVID-19 y tromboprofilaxis: recomendaciones para nuestra práctica clínica en atención primaria»4 aconseja valorar de forma individualizada y continua el riesgo trombótico en pacientes con COVID-19 y establecer una profilaxis antitrombótica con HBPM como fármaco de primera línea en pacientes de alto riesgo trombótico. En mujeres con infección SARS-CoV-2 en tratamiento con ACHO se recomienda valorar su suspensión temporal cuando tenga únicamente motivación anticonceptiva y no como tratamiento por patología ginecológica. Para el cálculo del riesgo trombótico existen escalas de valoración por las que podemos guiarnos: la escala Padua, que indica un riesgo alto ≥4 puntos5, o la escala IMPROVE, que estima un riesgo alto ≥2 puntos6.
La relevancia de este caso clínico radica en la presentación de un fenómeno de trombosis en una paciente joven y sin factores de riesgo precipitantes, con un cálculo de riesgo bajo de trombosis según la escala Padua (1punto) y la escala IMPROVE (0puntos).
En este caso, la trombosis en esta paciente se asoció a la infección producida por el SARS-CoV-2, al no hallar otra etiología.
A lo largo de estos meses se está detectando una alta incidencia de complicaciones trombóticas en pacientes afectos de COVID-19, sobre todo tromboembolismos pulmonares en pacientes graves ingresados en la unidad de cuidados intensivos7.
Sin embargo, se está viendo que la alteración de la coagulación por esta infección SARS-CoV-2 va mucho más allá. Se han descrito tromboembolismos en pacientes ingresados que ya estaban recibiendo tratamiento profiláctico con heparina7; se han descrito casos de trombosis venosa portal, con síntomas de dolor e hinchazón abdominal y alteración de transaminasas y bilirrubina como signos de sospecha8; se han descrito casos, aunque poco frecuentes, de rápido deterioro, coagulopatía y muerte maternal en pacientes gestantes con SARS-CoV-2. El caso que reportamos y otros muchos que van describiéndose día a día nos obligan a seguir investigando y actualizando las recomendaciones de profilaxis en pacientes infectados.
Como conclusión, necesitamos más estudios para entender los mecanismos fisiopatológicos por los que el virus SARS-CoV-2 afecta al organismo humano y cómo contribuye la trombosis a la morbimortalidad de estos pacientes. Optimizar el tratamiento antitrombótico para pacientes con COVID-19 y equilibrar el riesgo de trombosis y sangrado será todo un desafío en estos pacientes.
Responsabilidades éticasSe ha contado con el consentimiento del paciente y se han seguido los protocolos de los centros de trabajo sobre tratamiento de la información de los pacientes.
FinanciaciónNo se ha recibido ninguna fuente de financiación para la elaboración de este artículo.
Conflicto de interesesNo existe conflicto de intereses en la realización de este artículo.