Dado que la presión arterial (PA) es una variable biológica cuantitativa continua, cuya influencia nociva sigue una correlación lineal con el valor de presión sin que exista un límite franco entre normalidad y enfermedad, el criterio de definición de hipertensión es arbitrario. En este sentido, Sir George Pickering afirmaba en 1972 que «...la relación entre presión arterial y mortalidad es cuantitativa; cuanto más alta es la presión peor es el pronóstico...». Aun siendo conceptualmente una descripción impecable, los médicos necesitan una clara definición de los límites de la normalidad y de la patología en la que poder basarse a la hora de tomar decisiones en la práctica clínica diaria.
Por tanto, se hace necesario definir un determinado valor de PA en el que el beneficio de una conducta activa con reducción de las cifras de PA supere el riesgo de una conducta expectante. Basándose en la evaluación de riesgos y beneficios, el VI informe del Comité Conjunto Norteamericano para la Prevención, Detección, Evaluación y Tratamiento de la Hipertensión Arterial1, publicado en 1997, y el Informe de la Organización Mundial de la Salud/ Sociedad Internacional de Hipertensión2, publicado en 1999, han definido la HTA por criterios operativos. Sobre la base de la evidencia científica acumulada desde la publicación del V Informe en 1992, el JNC modificó en 1997 el criterio de normotensión y de hipertensión para los individuos mayores de 18 años sin tratamiento antihipertensivo. A fin de simplificar la clasificación se redefinieron los siguientes grupos1:
Presión arterial óptima: PAS < 120 y PAD < 80 mmHg.
Presión arterial normal: PAS < 130 y PAD < 85 mmHg.
Presión arterial normal alta: PAS 130-139 o PAD 85-89 mmHg.
HTA estadio 1: PAS 140-159 o PAD 90-99 mmHg.
HTA estadio 2: PAS 160-179 o PAD 100-109 mmHg.
HTA estadio 3: PAS > 180 o PAD > 110 mmHg.
HTA sistólica aislada: PAS > 140 y PAD < 90 mmHg.
Una de las novedades de esta definición es la clasificación de la HTA sistólica aislada en estadios. Por ejemplo, un paciente con cifras de PA de 170/82 mmHg se definiría como HTA sistólica aislada estadio 2.
En la segunda clasificación, esencialmente idéntica a la del JNC-VI, se mantienen los conceptos clásicos de HTA «ligera», «moderada» y «grave» por ser de uso común entre los clínicos, aunque tales términos únicamente describen valores progresivamente superiores de PA y no la gravedad de la situación clínica o de sus complicaciones. Además, se incluye también el concepto de HTA sistólica aislada2:
Presión arterial óptima: PAS < 120 y PAD < 80 mmHg.
Presión arterial normal: PAS < 130 y PAD < 85 mmHg.
Presión arterial normal alta: PAS 130-139 y PAD 85-89 mmHg.
HTA ligera (grado 1): PAS 140-159 o PAD 90-99 mmHg.
HTA moderada (grado 2): PAS 160-179 o PAD 100-109 mmHg.
HTA severa (grado 3): PAS >= 180 o PAD >= 110 mmHg.
HTA sistólica aislada: PAS >= 140 y PAD < 90 mmHg.
Al igual que en la definición del JNC-VI, los valores más altos de PA, sea del componente sistólico o diastólico, definen el grado o estadio de la HTA. Por ejemplo, un sujeto con cifras de 162/92 mmHg se clasificaría como HTA grado 2 (moderada).
Medida de la presión arterial
Aunque la medida de la PA es hoy una exploración rutinaria, el hecho de que las cifras de PA definan la hipertensión arterial con independencia de otros criterios clínicos, biológicos o anatomoclínicos, concede una extraordinaria importancia a la determinación en sí misma. La sobrestimación de los valores de PA puede inducir a un diagnóstico erróneo en un paciente sano, con la probable aplicación de un tratamiento innecesario no exento de riesgo. Por tanto, la determinación de la PA debe ser realizada con una sistemática y unos aparatos de medida que garanticen la fiabilidad de los resultados obtenidos y su reproducibilidad individual e interindividual. Como es fácil imaginar, al ser la PA una variable cuantitativa dinámica íntimamente dependiente del flujo sanguíneo y de la resistencia circulatoria, estará sujeta a importantes oscilaciones dependientes de la actividad física, posición en el espacio, momento del día, estrés mental y condiciones ambientales, además de la influencia debida a las características propias del aparato de medida. Todos estos elementos condicionan los requisitos necesarios para una correcta medida de la PA, que todos los profesionales de la medicina deben conocer.
La medida indirecta de la PA es la única asequible en la clínica médica habitual y se practica con una metodología que se ha modificado muy poco desde la descripción original por Koroktoff en 1905. La técnica se basa en interrumpir el flujo arterial mediante la aplicación de una presión a través de la piel y el tejido celular subcutáneo sobre la parte externa de la arteria. Cuando la presión aplicada es mayor que la del interior del vaso, éste se colapsa y el flujo se detiene. Su reanudación al disminuir la presión externa con un flujo alterado da lugar a la aparición de ruidos que permiten la estimación de la PAS y de la PAD. Koroktoff3 describió cinco ruidos o sonidos determinantes para la medición de la PA, que hoy conocemos como fases:
Fase I. Auscultación de un sonido súbito, alto y progresivamente intenso. Es indicativo de que la PAS del vaso ha sobrepasado la presión de inflado del manguito distensible.
Fase II. El sonido se hace más intenso y prolongado, y se percibe claro e inequívoco.
Fase III. El sonido continúa alto y claro, aunque comienza a percibirse un breve murmullo en su inicio y desaparición.
Fase IV. En esta fase hay una pérdida brusca de la intensidad del sonido, que se hace más tenue, acompañado de un ligero murmullo casi continuo. En ocasiones es el último sonido que se ausculta.
Fase V. Desaparición total de los ruidos al hacerse el flujo laminar. Esta fase determina el valor de la PAD. De forma inhabitual puede prolongarse más allá de las verdaderas presiones diastólicas, escuchándose hasta el desinflado total del manguito.
El manguito de tela no distensible, que contiene en su interior el mecanismo inflable, se coloca rodeando el brazo y dejando en su parte inferior un espacio suficiente para la colocación del estetoscopio. El manguito será insuflado lo más rápidamente posible hasta que su presión sobrepase la PAS estimada, lo que podemos comprobar por la desaparición del pulso radial. En ese momento deja de fluir la sangre a través de la arteria humeral, al ser sobrepasada su propia presión por la de inflado del manguito elástico. Desde ese valor de presión se inicia el proceso de desinsuflar el mecanismo distensible del manguito de forma lenta y progresiva. En un preciso momento del desinflado, la presión del manguito y la de la arteria humeral se hacen prácticamente idénticas, y la presión del vaso es capaz de superar ligeramente en cada sístole la del mecanismo inflable. En este momento asistimos a la aparición, de forma saltona y súbita, del pulso radial perdido y en el estetoscopio se escucha un sonido intenso golpeante que acompaña a cada onda de pulso (fase I de Koroktoff, que define el valor de la PAS). A medida que se desinfla el manguito los sonidos van tomando las conocidas características de cada fase de Koroktoff hasta un determinado valor de presión en que se hacen imperceptibles y desaparecen (fase V de Koroktoff, que define el valor de la PAD). Este valor corresponde al momento en que la presión de inflado es menor que la PA durante la fase diastólica.
Para el diagnóstico sindrómico de hipertensión arterial no es suficiente con una medida única de PA. Las directrices de todos los Comités de Expertos coinciden en afirmar que son precisas al menos tres determinaciones superiores a 140/90 mmHg, en 3 días diferentes separados por intervalos de una semana, para confirmar el diagnóstico e iniciar el proceso de evaluación clínica del riesgo cardiovascular.
En cualquier caso, para la correcta medida de PA hay que considerar y normalizar también otros factores, tales como4:
El ambiente. El entorno que rodea al paciente debe ser el más tranquilo posible, en una habitación sin ruidos y a una temperatura adecuada.
El paciente. Deberá permanecer en reposo durante 5 min antes de efectuar la toma de presión, a ser posible sentado confortablemente en una silla o sillón con respaldo y el antebrazo a explorar relajado y apoyado (fig. 1). El brazo estará totalmente descubierto hasta el hombro y la palma de la mano permanecerá hacia arriba. Es re comendable que el paciente no haya ingerido café o bebidas alcohólicas ni fumado al menos desde una hora antes de la determinación.
Fig. 1. Medida de la presión arterial en la consulta mediante un esfigmomanómetro de mercurio de pared. Tras permanecer 5 min en reposo en sedestación y en un ambiente silencioso y relajado, se ciñe el manguito a la altura del corazón previa selección del tamaño adecuado al perímetro del brazo y, con el antebrazo cómodamente apoyado en el sillón, se procede a la primera lectura de presión arterial.
El explorador. Los profesionales que realizan las lecturas de PA, sean médicos o enfermeras, deberán tener un entrenamiento similar con el objeto de limitar el sesgo debido al observador. En el examen inicial la medida de PA se hará en ambos brazos. Posteriormente, en los sucesivos controles se hará en el brazo en que se hayan detectado las mayores cifras de PA y que llamaremos «brazo control». Deberán practicarse tres tomas consecutivas de PA separadas por intervalos de 3 min en posición sedente o en decúbito supino. Tras la última determinación, el paciente se pondrá de pie y al cabo de 1 min en esta posición ortostática se procederá a una nueva lectura. Esto será de gran ayuda en el análisis de la eficacia del tratamiento farmacológico y de su relación con la respuesta del aparato circulatorio al cambio postural.
El equipo de medida. El equipo preciso para la medida de PA está constituido por el estetoscopio y el esfigmomanómetro. El estetoscopio se debe colocar sobre el límite inferior de la arteria humeral, en el pliegue del codo. En los pacientes obesos se consigue una mejor audición empleando la campana del aparato ya que los sonidos transmitidos por las arterias suelen ser de baja frecuencia. El esfigmomanómetro es propiamente el aparato de medida y está compuesto por varios elementos. El manómetro puede ser de mercurio, aneroide o electrónico. El manguito consta de una cámara inflable de caucho situada en el interior de una funda de tela no flexible que engloba la cámara y únicamente permite un abombamiento en su superficie interna (debe tener la anchura adecuada para evitar medidas falsas: un brazal demasiado ancho subestima las cifras de PA, mientras que uno excesivamente estrecho las sobrevalora). La funda del manguito debe disponer de un cierre seguro y su longitud debe ser suficiente para envolver completamente el brazo y asegurar el cierre. El sistema de inflado-desinflado, la válvula y los distintos tubos de conexión completan el equipo. Hay tres tipos diferentes de manómetros:
1. Manómetro de mercurio. Es el de referencia. Debe ser revisado periódicamente con el fin de evitar pérdidas en el nivel del metal líquido, cuyo menisco debe estar siempre en el cero de la escala. El manómetro debe estar permanentemente en posición vertical, tanto para la medida correcta de la PA como para evitar pérdidas de mercurio con el declive.
2. Manómetro aneroide. Es el de uso rutinario más corriente por su pequeño tamaño y fácil transporte. Aunque vienen correctamente calibrados de fábrica precisan comprobaciones periódicas cada 6 meses. Además, pueden verse afectados por condiciones extremas de frío o calor5. La comprobación y calibración de estos aparatos se efectúa conectando un tubo en T entre el manómetro aneroide y un manómetro de mercurio que disponga de sistema de inflado.
3. Manómetro electrónico. Se trata de aparatos más sofisticados que los de uso habitual en la clínica y presentan la gran ventaja de eliminar los errores debidos al observador6,7. La mayoría de estos equipos son oscilométricos y controlan automáticamente el inflado del manguito (fig. 2). En la tabla 1 se describen algunos aparatos validados para uso clínico tras superar los estrictos criterios exigidos por la American Association of Medical Instrumentation (AAMI). Algunos equipos, como el de la figura 2, han superado también los controles de la Sociedad Británica de Hipertensión7. La fiabilidad de estos equipos y la sencillez de su manejo los hace muy útiles para la automedida domiciliaria de presión (AMPA) siempre que se mantengan bien calibrados6,7. En otros equipos electrónicos el inflado del manguito es manual.
Fig. 2. Esfigmomanómetro electrónico oscilométrico que permite la medida de los valores de presión arterial y frecuencia cardíaca en el brazo no dominante del paciente tras acoplar el manguito al tamaño del brazo mediante un ajustador manual. El inicio de la medición se decide voluntariamente oprimiendo el correspondiente pulsador, que insufla automáticamente el brazal y muestra en una pantalla de cristal líquido
Problemas que pueden aparecer en la medida de presión arterial
Posición del brazo
El brazo en el que se ajusta el manguito debe adoptar una posición que permita que el brazal se halle a la altura del corazón. La modificación espacial del manguito por elevación o descenso respecto a las cavidades cardíacas modifica las cifras de PA.
Arritmias cardíacas
Modifican la duración de la diástole precedente a cada latido, lo que determina modificaciones puntuales de los valores de PAS y PAD. En presencia de extrasis tolia aislada es mejor ignorar los latidos ectópicos y medir la PA en los latidos normales. Más difícil de resolver es el problema de una fibrilación o flúter auricular con conducción variable e irregular. En estos casos la PAS será tanto mayor cuanto más larga sea
la pausa diastólica precedente, mientras que la PAD será tanto menor cuanto más largo sea el ciclo cardíaco en que la obtengamos. Para minimizar estos problemas es recomendable obtener entre tres y cinco tomas de PA en diferentes ciclos y obtener la media de todas ellas.
Seudohipertensión
En relación al propio proceso de envejecimiento de la pared vascular y a fenómenos ligados a la aterosclerosis y calcificación parietal, los pacientes ancianos presentan con frecuencia una rigidez intensa de las arterias que determina la detección de cifras elevadas de PAS, sin cambios de la PAD, y sin otros signos clínicos que sugieran enfermedad hipertensiva. Estas arterias son difícilmente comprimibles con el manguito, por lo que se requieren presiones de inflado mucho más altas para su colapso que las que se obtendrían en un registro directo intraarterial. Este fenómeno es conocido como «seudohipertensión» y la disparidad puede ser a veces tan clara que alcance los 50 o 60 mmHg. Podemos sospechar la seudohipertensión mediante la maniobra de Osler consistente en la palpación de una arteria radial rígida y dura, como un cordón arrosariado, que no se colapsa después de alcanzar presiones de inflado muy por encima de la presión sistólica. Además, en ocasiones la radiología convencional permitirá observar calcificaciones de la pared arterial4.
Automedida de la presión arterial
La medida de PA en la consulta del médico proporciona datos erróneos en algunos hipertensos, sobre todo cuando se trata de pacientes con una clara labilidad emocional, o cuando son visitados por primera vez. También es una experiencia común la constatación de que tras unos minutos de relajación, las cifras de PA descienden habitualmente a valores más bajos, tanto en pacientes hipertensos como en normotensos. Aunque es cierto que las visitas periódicas y la confianza que el paciente tenga en su médico reducen habitualmente este tipo de error, existe un grupo de enfermos con hipertensión arterial ligera en los que realmente no sabemos qué ocurre con el valor de PA durante su vida cotidiana. Actualmente, además de utilizar la monitorización ambulatoria de presión arterial de 24 h (MAPA) que comentaremos a continuación, las modernas directrices de las sociedades internacionales1,2 preconizan las técnicas de automedida de la presión arterial (AMPA) para los pacientes con un buen nivel sociocultural. Con ello no sólo se evitan numerosas visitas al consultorio sino que, además, se consigue compar-
tir la responsabilidad de la afección con el paciente, haciéndolo partícipe de su propio control. Su indicación más evidente en el diagnóstico y evaluación clí nica del hipertenso es la sospecha de fenómeno de «bata blanca». Por otra parte, este sistema permite al médico un mejor seguimiento de la respuesta de las cifras de PA al tratamiento prescrito, con tomas frecuentes en su entorno y en distintos momentos de su vida cotidiana.
Aunque todos los esfigmomanómetros son válidos para la MAPA, es aconsejable la utilización de los más simples y de aquellos que permitan al paciente un adecuado ajuste del manguito en el brazo no dominante. Los aparatos semiautomáticos (fig. 2) parecen los más recomendables para la mayoría de pacientes pues, además de eliminar los posibles errores debidos al observador, son de sencillo y fácil manejo.
Desde el punto de vista metodológico, es bueno recordar que el paciente que realiza una AMPA de forma rutinaria para el control de su tratamiento debe medir la PA al final del intervalo de dosificación del fármaco, lo que en la práctica significa realizar la AMPA por la mañana antes de tomar la medicación. De este modo, no sólo la medida en sí misma es más reproducible, sino que al transcribir los valores de PA a un soporte de papel (diario o cuaderno) para su visualización por el médico, éste podrá comprobar si el efecto del fármaco prescrito se mantiene durante todo el período de 24 h. Al igual que en la medida de PA en la consulta, es aconsejable rechazar la primera medida, pues la PAS suele estar falsamente elevada por la reacción de alerta. Este proceso no debe realizarse más que un día por semana (o cada 2 semanas), preferentemente siempre el mismo día y a la misma hora, entre lunes y viernes. Finalmente, es necesario recordar que no se conocen con precisión los valores de normalidad de la AMPA. No obstante, las cifras de PA obtenidas por AMPA son inferiores a las obtenidas en la consulta, aunque superiores a las obtenidas por MAPA8,9.
Monitorización ambulatoria de la presión arterial
La variabilidad de la presión arterial es un hecho conocido desde hace tiempo, pero su comportamiento circadiano no ha podido ser estudiado en detalle hasta fechas más recientes. En efecto, tal como se detalla en la figura 3, en una monitorización de PA de 24 h de un individuo sano normotenso se puede observar un descenso progresivo tanto de los valores de PAS como de PAD al comienzo de la noche, coincidiendo con la primera etapa del sueño, para alcanzar sus valores más bajos entre las 2 y las 3 de la madrugada. Posteriormente, continúa una fase estable de «meseta» para, de forma progresiva, iniciar un ascenso paulatino a partir de las 5 o 6 de la madrugada y alcanzar sus valores más elevados coincidiendo con el despertar y los primeros movimientos del día. Este tipo de perfil fisiológico en el que se produce un descenso nocturno igual o superior al 10% de la PA se conoce como dipper o reductor10. Por el contrario, cuando no se produce tal descenso hablamos de perfil no reductor o non-dipper. Aunque es un tema actualmente en debate, hay datos clínicos que sugieren que el perfil de tipo no reductor nocturno (non-dipper) se asocia a mayor lesión de órganos diana y mayor morbimortalidad cardiovascular11-13. Las oscilaciones circadianas de la curva de presión no suponen un ritmo intrínseco sino que están ligadas a la actividad y al sueño, se observan en ambos sexos (más claramente en la mujer) y a cualquier edad, tanto en normotensos como en hipertensos, con independencia del tratamiento farmacológico.
Fig. 3. Monitorización ambulatoria de presión arterial durante un período de 24 h en un individuo con HTA ligera. Muy pocos valores de PAS superan los 140 mmHg durante el período diurno (8:00 a 23:00) o los 120 mmHg durante el período nocturno (23:00 a 8:00). Por el contrario, gran parte de los valores de PAD superan los 90 mmHg durante el período diurno o los 80 mmHg durante el período nocturno. Los valores medios de PAS/PAD en 24 h son de 124/83 mmHg y se mantiene un ritmo circadiano (perfil dipper), en el que los valores medios diurnos de 138/96 mmHg superan en más del 10% a los valores 114/78 mmHg observados durante el reposo nocturno.
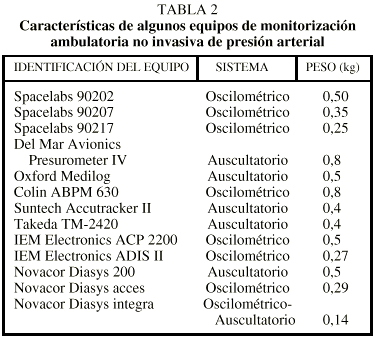
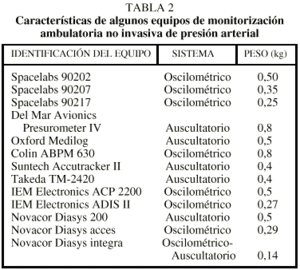
Aunque los sistemas de MAPA (tabla 2) son muy fiables, la mayoría de los aparatos tienden a subestimar ligeramente el valor de la PAS y a sobrestimar el de la PAD, aunque sin alcanzar diferencias estadísticamente significativas14-18. En cualquier caso, la gran mayoría de los equipos de MAPA actualmente disponibles han superado las más duras exigencias de validación17,18 y están perfectamente capacitados para establecer con rigor el perfil circadiano de PA, los valores promedio de los componentes sistólico y diastólico de PA, y los valores promedio de la frecuencia cardíaca en diferentes períodos. No debe, pues, sorprender que las directrices más recientes1.2 recomienden su uso clínico para determinadas indicaciones. Los parámetros a evaluar por la MAPA se describen en la tabla 3 y las indicaciones de su uso en la tabla 4. En cualquier caso, la MAPA es un método de enorme utilidad para uso clínico restringido1,2, no para su aplicación rutinaria a toda la población hipertensa.