Durante la última mitad del siglo xx, las enfermedades cardiovasculares, entre las que se incluye la enfermedad coronaria, el accidente cerebrovascular, la insuficiencia cardíaca y la arteriopatía obliterante periférica, se han convertido en la primera causa de muerte en
todos los países del mundo industrializado. Ya en los primeros años del siglo xx se pudo observar que, pa ralelamente al aumento de la esperanza de vida de la población, se producía un incremento de las muer tes por enfermedad cardiovascular, a la par que un descenso de mortalidad por otras causas, hecho que se manifestó de forma constante desde el fin de la Se gunda Guerra Mundial. A pesar de que las modernas terapéuticas surgidas en las dos últimas décadas han conseguido reducir el número de muertes por cau sa cardiovascular, ésta sigue siendo la principal causa de mortalidad en la mayoría de países del mundo actual1,2.
El análisis exhaustivo de este fenómeno desde el punto de vista epidemiológico ha permitido reconocer, en poblaciones aparentemente sanas, la existencia de unas variables biológicas denominadas factores de riesgo de enfermedad cardiovascular, capaces de influenciar la probabilidad del padecimiento de accidentes cerebrovasculares, enfermedad coronaria, insuficiencia cardíaca o arteriopatía periférica. Los principales factores de riesgo, detectados en virtualmente todos los estudios3, han sido la hipertensión arterial, la hiperlipidemia, la intolerancia hidrocarbonada, el estilo de vida y la predisposición hereditaria (tabla 1). Cada uno de ellos es capaz de modificar de forma independiente la probabilidad de padecer enfermedad cardiovascular. Por otra parte, la interacción de todos ellos entre sí de manera compleja y no totalmente conocida confiere un aumento exponencial del riesgo en aquellos individuos con más de uno de dichos factores.
Aunque todos los factores mencionados deben ser considerados a la hora de evaluar el riesgo individual y establecer planes de intervención, la hipertensión arterial (HTA) es uno de los más importantes, tanto desde el punto de vista cuantitativo como cualitativo y es, en nuestros días, uno de los mayores focos de atención por parte de las estructuras sanitarias de todos los países desarrollados.
Riesgo aterogénico de la hipertensión arterial
Las secuelas cardiovasculares derivadas de la arteriosclerosis que incluyen los accidentes cerebrovasculares, la enfermedad coronaria, la arteriopatía periférica y la insuficiencia cardíaca congestiva, se presentan con una frecuencia entre 2 y 4 veces mayor en los pacientes hipertensos respecto a los normotensos de la misma edad y sexo. El riesgo relativo es mayor para el accidente cerebrovascular (ACV) y la insuficiencia cardíaca aunque, dada su mayor incidencia, la enfermedad coronaria es la principal secuela de la HTA.
La relación epidemiológica entre las elevadas cifras de presión arterial y la incidencia de enfermedad cardiovascular fue puesta de manifiesto a finales de los años cincuenta en un estudio realizado por las compañías americanas de seguros de vida. Posteriormente, la evidencia científica se ha visto reforzada a raíz de varios estudios epidemiológicos observacionales, entre los que cabe destacar el estudio Framingham3 y el estudio MRFIT4 (Multiple Risk Factor Intervention Trial).
El estudio Framingham es una prospección epidemiológica que incluyó a dos tercios de la población de la ciudad de Framingham, en el Estado norteamericano de Massachusetts, reclutados en 1948 y con un seguimiento actual de casi 50 años. La HTA se definió mediante unas cifras de PA superiores a 160 mmHg de PA sistólica (PAS) y/o superiores a 95 mmHg de PA diastólica (PAD). Desde su diseño hasta nuestros días se han ido publicando diferentes análisis. Desde un punto de vista general ha sido el principal estudio que nos ha permitido conocer los diferentes factores de riesgo y su importancia relativa en la aparición de la enfermedad cardiovascular. De hecho, los episodios y muertes cardiovasculares acontecidos en Framingham son la base epidemiológica a partir de la cual se han desarrollado diferentes algoritmos que calculan el riesgo cardiovascular de un individuo en función de di versos parámetros biológicos. Por lo que respecta específicamente a la importancia relativa de la HTA, los resultados del estudio Framingham han constatado que la incidencia de todas las complicaciones cardiovasculares observadas en el seguimiento de dichos individuos ha resultado ser claramente superior en los pacientes hipertensos respecto a los individuos normotensos3,5.
Por otra parte, el impacto relativo de la PAS y de la PAD en la aparición de enfermedad cardiovascular ha sido puesto de manifiesto en el estudio MRFIT4. Clásicamente se había considerado a la PAD como el principal predictor de riesgo cardiovascular, al ser el prin-
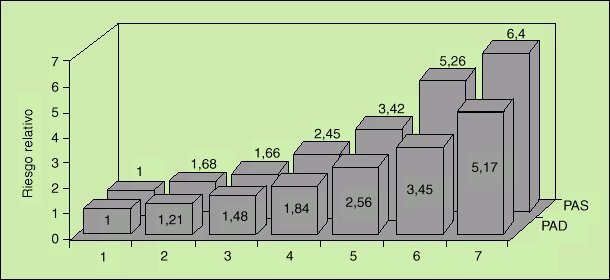
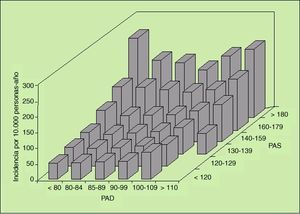
cipal reflejo del estado de las resistencias periféricas. No obstante, la evidencia obtenida del estudio MRFIT ha podido deshacer esta falsedad4,6. La figura 1 presenta el riesgo relativo de mortalidad coronaria (izquierda) o por ACV (derecha) en relación a las cifras de PAS y PAD en los casi 350.000 individuos incluidos en el estudio MRFIT. En ambos casos puede observarse que tanto la elevación de la PAS (desde cifras inferiores a 120 mmHg hasta cifras superiores a 210 mmHg) como la elevación de la PAD (desde cifras inferiores a 80 mmHg hasta cifras superiores a 120 mmHg) producen incrementos en el riesgo de mortalidad por ambas causas, mortalidad que es directamente proporcional a las elevaciones de la PA y que, en ambos casos, alcanza riesgos mayores para el valor superior de PAS respecto al valor superior de PAD.
Fig. 1. Riesgo relativo de mortalidad coronaria (izquierda) y de mortalidad por accidente cerebrovascular (arriba) en función de las cifras de PAS y PAD. Las 7 categorías de presión corresponden a los límites fijados por el JNC V. Las categorías, de la 1 a la 7 son (en mmHg): para la PAS, < 120, 120-129, 130-139, 140-159, 160-179, 180-209 y >= 210, y para la PAD, < 80, 80-84, 85-89, 90-99, 100-109, 110-119 y >= 120.
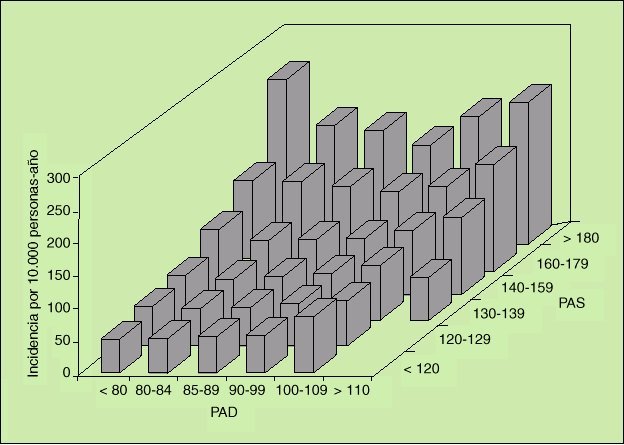
La figura 2 resume los efectos conjuntos de la PAS y la PAD en la mortalidad global, demostrando que ambos componentes de la PA, especialmente la PAS, tienen un peso específico en la mortalidad global. De una incidencia esperada de 49 muertes por 10.000 personas y año para aquellos individuos con una PA óptima (<120/80 mmHg), se llega a una incidencia superior a 200 muertes por 10.000 personas y año en aquellos situados en los valores más elevados de PA6.
Fig. 2. Efectos conjuntos de la PAS y la PAD en la mortalidad global (incidencia anual por 10.000 personas-año).
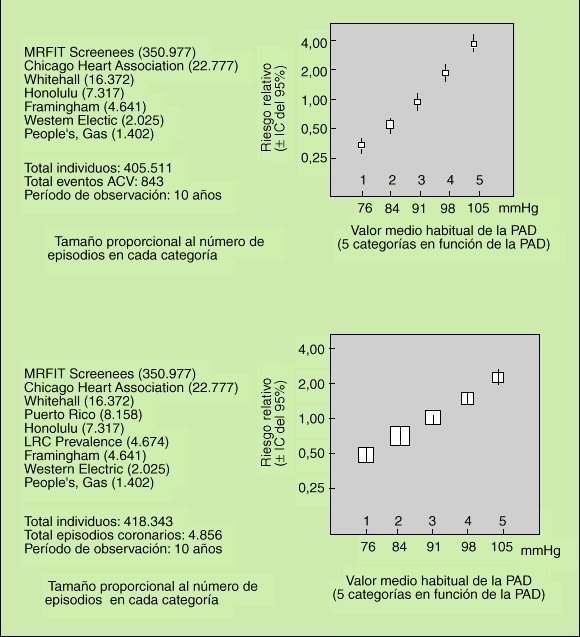
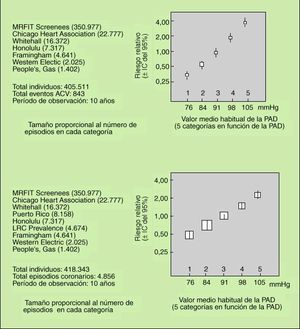
La existencia de algunos datos contradictorios en la reducción de la incidencia de enfermedad cardiovascular con el tratamiento antihipertensivo llevó a algunos autores a afirmar que la relación entre PA y mortalidad cardiovascular no seguía una relación lineal, por el con trario constituía una curva en J, de forma que a partir de un cierto valor de presión, descensos adicionales de la misma se acompañaban de un aumento en la mortalidad. Esta hipótesis fue posteriormente rechazada a raíz de un metaanálisis de MacMahon et al7, en el que se analizaban nueve estudios prospectivos que medían el impacto de las cifras de PA sobre la incidencia de ACV y de enfermedad coronaria y entre los que estaban incluidos los dos antes citados. Los principales resultados de este análisis aparecen en la figura 3. Puede observarse que al dividir a los individuos en 5 categorías en función de su PAD (desde 76 mmHg hasta 105 mmHg), el riesgo relativo de aparición de ACV y de enfermedad coronaria aumenta de forma evidente en cada una de las categorías, sin que se evidencie dicho fenómeno de curva en J.
Fig. 3. Riesgo relativo de accidente cerebrovascular (arriba) y de enfermedad coronaria (abajo) en función de las cifras habituales
de PAD, estimado a partir de los resultados combinados de estu dios prospectivos observacionales. (Adaptada de MacMahon et al8.)
Correlación con otros factores de riesgo
La posibilidad de desarrollo de complicaciones cardiovasculares en el paciente hipertenso viene claramente influenciada por la existencia o ausencia de otros factores concomitantes. La existencia o no de estos otros factores en el paciente hipertenso es crucial a la hora de tomar una decisión terapéutica, tanto por lo que res pecta al grado de HTA como a la elección del fárma co. Asimismo, la decisión terapéutica debe integrarse en una modificación de todos los posibles factores de riesgo.
Edad y sexo
Excepto en algunas sociedades primitivas, la prevalencia de HTA aumenta con la edad. Aunque en términos absolutos el daño y las complicaciones de la HTA son independientes de la edad, es el hipertenso joven quien a la larga tiene más que perder, al disminuir notablemente sus posibilidades de llegar a una edad avanzada8.
La HTA en el anciano supone un particular problema. Puesto que la PA aumenta con la edad, parecería lógico encontrar una presión más elevada en los individuos ancianos. No obstante, hoy en día está demostrado que la enfermedad, la incapacidad y la muerte por accidentes cardiovasculares en personas de edad avanzada se hallan en estrecha relación con los valores de PA. Este problema viene agravado por el hecho de que la ele vada prevalencia de HTA en el anciano lo es, muy comúnmente, a expensas de la PAS, con habitual normalidad de la PAD. Ello hace que los esquemas de tratamiento clásico para el resto de grupos de edad, basados fundamentalmente en la HTA diastólica, sean más difíciles de aplicar en el anciano.
Por lo que respecta al sexo, es bien conocido que los varones tienen un mayor riesgo vascular que las mujeres, aunque en ambos sexos el riesgo de morbimortalidad cardiovascular es directamente proporcional a los valores de PA.
Factores familiares y genéticos
La historia familiar de enfermedad cardiovascular, especialmente en edades tempranas de la vida, es un potente predictor de riesgo. Los sujetos del estudio Framingham que tenían un hermano con enfermedad coronaria presentaban un riesgo cardiovascular dos veces superior a los individuos sin historia familiar. Además, la existencia de cardiopatía isquémica en uno de los progenitores se asociaba con un incremento del 30% del riesgo cardiovascular, fenómeno que no se explicaba totalmente por la existencia de otros factores de riesgo compartidos9.
En los últimos años se han identificado algunos genes candidatos a ser los responsables de dicho incremento del riesgo. Concretamente, algunos genotipos hallados en polimorfismos de los genes del sistema renina-angiotensina-aldosterona (polimorfismo M235T del gen del angiotensinógeno, polimorfismo I/D del gen de la enzima conversiva de la angiotensina II, polimorfismo A1166C del gen del receptor AT1 de la angiotensina II y polimorfismo C344T del gen promotor de la aldosterona sintasa) se asocian con una mayor incidencia de HTA, así como con el desarrollo de las complicaciones cardiovasculares asociadas.
Lípidos plasmáticos
La cantidad y calidad de las lipoproteínas plasmáticas es determinante del desarrollo del proceso arteriosclerótico y de su impacto en la aterogénesis que se asocia a la HTA. La asociación entre colesterol sérico y cardiopatía isquémica es conocida desde hace ya muchos años y afecta, además, a la relación entre HTA y enfermedad coronaria10. Esta asociación se basa fundamentalmente en los valores del colesterol ligado a proteínas de baja densidad (cLDL) mientras que el ligado a proteínas de alta densidad (cHDL) tiene un efecto claramente beneficioso11.
Algunos de los fármacos más comúnmente utilizados en el tratamiento de la HTA, como los diuréticos tiazídicos y los bloqueadores betaadrenérgicos, pueden afectar de manera negativa el perfil lipídico, factor que debe ser considerado en el momento de evaluar el cociente riesgo-beneficio12. Por otro lado, las medidas usualmente recomendadas en la prevención de la cardiopatía isquémica tales como el ejercicio, la reducción de peso y el cese del hábito tabáquico también contribuyen al aumento de los valores de cHDL.
Dieta y estilo de vida
El estilo de vida que favorece la aparición de enfermedad cardiovascular se caracteriza por el aumento progresivo de peso, la falta de ejercicio y el consumo de tabaco. Recientemente, se han relacionado algunas características de la dieta con la hipertensión y el riesgo aterogénico. Comparaciones internacionales, es tudios de poblaciones emigradas y trabajos experimentales indican que existe una importante influencia
ambiental en los valores de colesterol de una pobla ción determinada. De hecho, la dieta es el determinante fundamental del colesterol aterogénico, es decir, el cLDL. Tanto el exceso de calorías, como las grasas saturadas y, posiblemente, las proteínas de origen animal tienden a elevar los valores de cLDL. Por otra parte, la reducción de peso, las grasas poliinsaturadas, la fibra y las proteínas de origen vegetal parecen te-
ner un efecto beneficioso. Asimismo, los ácidos grasos eicosapentanoicos que contienen algunos pescados aumentan los valores de cHDL, con la consiguiente reducción de la relación LDL/HDL y del riesgo aterogénico13.
En otro orden de cosas, el consumo de algunos elementos iónicos, como el sodio14, el calcio15, el potasio16 y el magnesio17, pueden producir modificaciones de la PA. En este sentido, la restricción de cloruro sódico y el aumento del consumo de calcio, potasio y magnesio en la dieta pueden disminuir en diferente medida los valores de PA.
En suma, modificaciones dietéticas apropiadas pueden reducir el riesgo aterogénico modificando la PA, el colesterol, la obesidad y la intolerancia hidrocarbonada. Asimismo, dichas modificaciones pueden contrarrestar efectos deletéreos producidos por el consumo de algunos fármacos antihipertensivos.
Intolerancia a la glucosa y diabetes
La resistencia a la insulina, la hiperinsulinemia y la intolerancia hidrocarbonada son aterogénicas18. En prácticamente todos los estudios epidemiológicos se ha podido constatar que la presencia de diabetes en la población hipertensa incrementa el riesgo de todas las manifestaciones clínicas de la enfermedad cardiovascular. Además, en las personas diabéticas suelen coexistir con mayor frecuencia que en el resto de la población otros factores de riesgo aterogénicos, como una mayor prevalencia de HTA, un aumento del cociente colesterol total/cHDL, unos valores elevados de sustancias procoagulantes, como el fibrinógeno y el inhibidor del activador del plasminógeno (PAI-1), así como mayor prevalencia de hipertrofia ventricular izquierda; factores, todos ellos, que inciden en el cómputo del riesgo cardiovascular total.
Tanto los sujetos diabéticos como los hipertensos presentan un mayor riesgo de infarto de miocardio sub clínico, lo que obliga a realizar exámenes electrocar diográficos periódicos. La asociación de HTA, intolerancia hidrocarbonada, obesidad, hipertrigliceridemia, hiperinsulinemia y valores bajos de cHDL conforma el llamado síndrome X, cuyo nexo patogénico común es un estado de resistencia a la insulina19. Estudios prospectivos han demostrado que las cifras de insulina en ayunas, o determinadas 2 h después de una sobrecarga oral de glucosa, poseen un valor predictivo independiente sobre el riesgo cardiovascular global del indi-
viduo.
Obesidad
La prevalencia de obesidad es claramente mayor en la población de hipertensos que entre los normotensos. Los individuos obesos poseen un riesgo incrementa do de complicaciones cardiovasculares con inclusión del ACV y la cardiopatía isquémica20. El papel determinante de la obesidad es de difícil demostración, al relacionarse íntimamente con otras alteraciones me tabólicas además de la hipertensión. En efecto, los individuos obesos tienen una elevada frecuencia de alteraciones lipídicas e intolerancia hidrocarbonada, ambos determinantes de la enfermedad cardiovascu lar. Por otra parte, está claramente establecido que la reducción del peso corporal modifica de manera fa vorable todos los factores de riesgo, incluida la HTA en sí misma y, además, contrarresta posibles efectos deletéreos producidos por los fármacos antihiperten-
sivos.
En conclusión, la HTA es uno de los principales factores de riesgo cardiovascular. No obstante, la coexistencia de otras condiciones concomitantes influye en gran medida en el pronóstico final del paciente. Como veremos en sucesivos capítulos, la estratificación de riesgo es uno de los prinicipales pasos que servirán poste riormente para la adecuación de la toma de decisión terapéutica.