El presente artículo es un documento conjunto de la Sociedad Española de Geriatría y Gerontología, la Sociedad Española de Cuidados Paliativos y la Sección de Cardiología Geriátrica de la Sociedad Española de Cardiología. Su objetivo es paliar la laguna que existe en España en lo que respecta al manejo de los desfibriladores automáticos implantables (DAI) en las fases finales de la vida. Cada vez es más frecuente encontrarse enfermos portadores de DAI en fase terminal de una enfermedad avanzada, como insuficiencia cardíaca refractaria, enfermedades oncológicas, otras insuficiencias orgánicas o enfermedades neurodegenerativas con mal pronóstico a corto plazo. La enorme mayoría de estos pacientes tiene más de 65 años, por ello el documento se enfoca de forma particular a los ancianos que se encuentran en esta situación, aunque el proceso de toma de decisiones es similar en portadores de DAI más jóvenes que están en la fase final de su vida.
This article is a joint document of the Spanish Society of Geriatrics and Gerontology, the Spanish Society of Palliative Care and the Section of Geriatric Cardiology of the Spanish Society of Cardiology. Its aim is to address the huge gap that exists in Spain with regard to the management of implantable cardioverter defibrillators (ICDs) in the final stages of life. It is increasingly common to find patients carrying these devices that are in the terminal stage of an advanced disease. This occurs in patients with advanced heart disease and subsequent heart failure refractory to treatment but also in a patient with an ICD who develops cancer disease, organ failure or other neurodegenerative diseases with poor short-term prognosis. The vast majority of these patients are over 65, so the paper focuses particularly on the elderly who are in this situation, but the decision-making process is similar in younger patients with ICDs who are in the final phase of their life.
Los desfibriladores automáticos implantables (DAI) son dispositivos que están indicados en pacientes con cardiopatía severa que han tenido muerte súbita por taquiarritmias ventriculares o que tienen alto riesgo de tenerla. Su utilización ha ido en aumento y en España ya se implantan más de 5.000 DAI al año, con una tasa de 116 implantaciones por millón de habitantes, cifra muy inferior a la media europea de 269 implantaciones por millón de habitantes1. Cada vez es más frecuente encontrarse con pacientes portadores de DAI en fase terminal y esto ha hecho que algunos autores recomienden en los programas de cuidados paliativos un despistaje rutinario para detectar a portadores de DAI y actuar en consecuencia2. En estos pacientes la permanencia de estos dispositivos activos puede prolongar sufrimientos innecesarios ya que, con frecuencia, reciben descargas del dispositivo que son dolorosas y disminuyen su calidad de vida3. Además, estos enfermos a menudo son atendidos por profesionales que no están suficientemente preparados para afrontar estas situaciones. El presente documento se destina fundamentalmente a médicos, pero también a enfermeras y a profesionales de la industria que interactúan con pacientes portadores de estos dispositivos. Como la gran mayoría de estos enfermos tiene más de 65 años4, el documento se orienta a pacientes ancianos, sin embargo la toma de decisiones es similar en portadores de DAI más jóvenes en situación terminal5.
Los estudios previos han mostrado que los enfermos reciben escasa información relacionada con la toma de decisiones y gestión de los DAI en los momentos finales de la vida y, en concreto, que pocos pacientes con DAI reciben información de sus profesionales de referencia sobre los beneficios y peligros de estos dispositivos en las etapas avanzadas de la enfermedad y, en consecuencia, en pocos se plantea su desactivación3,6,7. La transmisión de una información adecuada es un derecho del paciente y una obligación ética para el médico pero, además, permite la participación del enfermo en las decisiones clínicas complejas que tomamos al final de la vida, facilita la adaptación y la percepción de control al disminuir la incertidumbre y permite la posibilidad de planificarse con objetivos reales. No se trata solo de informar sobre el diagnóstico y pronóstico de una determinada enfermedad sino de descubrir los valores y preferencias del paciente, incorporarle al proceso de toma de decisiones y hacerle activo en el proceso final de vida8. Por otra parte, desde el punto de vista ético, la limitación del esfuerzo terapéutico consiste en no aplicar medidas extraordinarias o desproporcionadas para la finalidad terapéutica que se plantea, en un paciente con mal pronóstico vital y/o mala calidad de vida. En este contexto y puesto que la desactivación del DAI no implica la muerte inmediata del enfermo, debe ser considerada como una forma de limitación del esfuerzo terapéutico. Las voluntades anticipadas permiten fomentar la participación del paciente en la toma de decisiones en situaciones en las que no puede expresarlas por sí mismo. Un estudio reciente demuestra que los enfermos que han preparado sus voluntades anticipadas reciben cuidados asociados a sus preferencias9. Además, constituyen una oportunidad para el diálogo con los enfermos, facilitando las decisiones clínicas, fomentando la sensación de control del paciente y mejorando la relación clinicoasistencial.
Con el ánimo de paliar la laguna que existe en nuestro país en el manejo de los DAI en las fases finales de la vida la Sociedad Española de Geriatría y Gerontología, la Sociedad Española de Cuidados Paliativos y la Sección de Cardiología Geriátrica de la Sociedad Española de Cardiología han desarrollado el presente documento. Sus objetivos son: (1) detallar los aspectos éticos, legales y clínicos relacionados con la desactivación de los DAI en pacientes en situación terminal; (2) poner de relieve la importancia de la comunicación y el abordaje multidisciplinar; y (3) proporcionar esquemas de tomas de decisiones para orientar al clínico en la asistencia a este tipo de pacientes.
MetodologíaEl presente consenso se gestó en la reunión «Cuidados Paliativos en Cardiología» celebrada en Madrid en noviembre de 2012. Se trató de una reunión no patrocinada, de inscripción gratuita, con 120 asistentes, abierta a todos los profesionales. Al constatar la dificultad del manejo de estos pacientes se creó un grupo de trabajo multidisciplinar para desarrollar este documento.
Evaluación del paciente. Valoración geriátrica integralLa valoración geriátrica es un término amplio utilizado para describir la evaluación de la salud del anciano con énfasis en componentes y resultados diferentes a los de una valoración médica estándar. Esta aproximación asume que el estado de salud de las personas mayores depende de diversas influencias más allá de las manifestaciones propias de la enfermedad. Entre estas influencias están la esfera social, la salud psicológica y mental, y los factores ambientales. Principios similares a estos pueden usarse para enfermos en la fase final de la vida independientemente de su edad. La utilidad de la valoración geriátrica integral en el proceso de toma de decisiones es doble. Por un lado nos informará del pronóstico del enfermo relacionado con la enfermedad y la funcionalidad, y por otro, nos informará del grado de competencia para la toma de una decisión tan compleja. Uno de los aspectos claves en la valoración geriátrica es la evaluación del estado funcional, ya que es uno de los principales factores que condicionan el pronóstico10–13. Algunas escalas como el índice de dependencia de Katz pueden ser útiles a la hora de realizar esta valoración14. Los componentes de la valoración geriátrica incluyen, además de la valoración tradicional de los síntomas de la enfermedad y sus tratamientos, una evaluación cognitiva, afectiva, funcional, socioeconómica y espiritual especialmente en lo referente a las directrices avanzadas. Esta valoración geriátrica debe realizarse antes de la colocación del DAI si se trata de un paciente geriátrico y/o en cada uno de los episodios de empeoramiento claro de la enfermedad, especialmente si requieren ingreso hospitalario.
Conversación con el paciente: objetivosUna conversación abierta en la que el paciente, tras comprender la enfermedad y la evolución de la misma, toma un papel activo dirigiendo los objetivos del tratamiento mejora los resultados finales de calidad de vida y satisfacción de paciente15. Sin embargo, pocos portadores de un DAI discuten con sus médicos los aspectos relacionados con la desactivación del dispositivo o son conscientes de que dicha desactivación es una opción correcta y éticamente válida3,16. En un estudio realizado en hospicios de EE. UU. se mostró que a la mayoría de los portadores de DAI con enfermedades terminales no se les había planteado su desactivación y muchos recibían choques repetidos al final de su vida17 y, aunque algunos trabajos sugieren cierta mejoría en el grado de información que reciben los pacientes18, queda mucho por hacer. Algunos aspectos clave que deben ser tratados en la conversación con el paciente son:
- 1)
El enfermo debe entender que aunque el tratamiento con un DAI es una opción terapéutica cuyo objetivo fundamental es prevenir la muerte súbita de origen arrítmico, conforme avanza la enfermedad cardíaca o cuando se llega a la fase final de la vida por otra enfermedad coexistente el pronóstico puede venir determinado por otros aspectos diferentes al riesgo de muerte súbita. También debe ser consciente de que en las fases de preagonía el dispositivo puede realizar choques eléctricos múltiples intentando evitar la parada cardíaca, con el consiguiente sufrimiento y detrimento de la calidad de vida del paciente en unos momentos en los que el bienestar y la paz son más importantes que unas horas más de vida. Así pues, el objetivo preventivo con el que se va a colocar el DAI puede dejar de ser prioritario en un determinado momento y convertirse incluso en una fuente de molestia.
- 2)
Cuando el tiempo de supervivencia es determinado por la enfermedad en sí misma, la desactivación de la función de choque eléctrico es legal y éticamente correcta, no va dirigida a reducir el tiempo de vida y no es una forma de eutanasia.
- 3)
También debe quedar claro desde el primer momento que la decisión de una posible desactivación del dispositivo, que deberá ser discutida ampliamente con el equipo médico, es en última instancia una decisión del paciente o de la persona en la que el paciente delegue los cuidados, en caso de perder la capacidad de decisión. Esta decisión además puede cambiar en el tiempo dependiendo de las circunstancias y los objetivos terapéuticos esenciales conforme avanza la enfermedad. Se puede decidir una desactivación que inicialmente se rechazó o reactivar una función desactivada previamente.
- 4)
Es importante explicar bien que existen múltiples opciones de tratamiento que dependen del dispositivo siendo posible desactivar solamente algunas de ellas y que desactivar la función de electroshock no significa la muerte en un periodo inmediato.
- 5)
Además de la desactivación existe otra opción posible para la suspensión del tratamiento: no reemplazar el dispositivo cuando se haya agotado su batería. Se debe de tener en cuenta que este recambio supone una técnica invasiva con riesgo de complicaciones.
La decisión de desactivar el dispositivo puede ser muy difícil para el paciente, que siempre deberá disponer del tiempo necesario para pensarla, consultar y comentar todas las dudas al respecto y tomarla posteriormente con tranquilidad. Los resultados de esta decisión deben quedar siempre reflejados en el historial clínico del enfermo.
Competencia del paciente para la toma de decisionesEl médico debe documentar si, en su opinión, el paciente es capaz de entender la discusión y si tiene la suficiente estabilidad emocional como para ser competente en la decisión de desconexión del DAI. Una depresión subyacente puede distorsionar la capacidad de juicio y conducir a una solicitud inapropiada de desconexión de todas las funciones del DAI. En estos casos, una evaluación psiquiátrica específica y formas de apoyo psicológico deben ser consideradas antes de la toma de decisiones. También se debe ofrecer apoyo religioso en el caso de que el paciente, debido a sus creencias y convicciones profundas, lo considere necesario para tomar una decisión. El grado de competencia exigido para las distintas decisiones es diferente19, el exigido para comprender y tomar la decisión de desactivar un dispositivo como el DAI sería similar al de la participación en un ensayo clínico. Ocasionalmente, la evaluación de la competencia puede ser un proceso complejo y disponemos de herramientas normalizadas para su uso (prueba de McArthur, documento Sitges)20,21 especialmente diseñadas para pacientes con trastornos cognitivos. Por otra parte, consideramos que la importancia de la decisión aconseja dejar constancia documental del procedimiento de información realizado y del consentimiento del paciente o de su representante. La tabla 1 puede ser de utilidad para guiar los pasos de la conversación.
Pasos necesarios en las conversaciones previas a la toma de decisión sobre una desactivación de un desfibrilador automático implantable
| 1. Identificar la situación de terminalidad |
| 2. Identificar la etiología de la misma (cardiológica u otra) |
| 3. Balance riesgo/beneficio de la no desactivación |
| 4. Evaluación de la capacidad y competencia del enfermo para la decisión |
| 5. Aconsejar la opción terapéutica más coherente con el objetivo global del paciente |
| 6. Respetar cualquier decisión del paciente |
| 7. Registrar en la historia e informes la decisión tomada |
La discusión con el paciente sobre posibles situaciones en las que podría plantearse la desactivación del DAI debería ser previa a la implantación del dispositivo22-24 (tabla 2) y las opciones de desactivación del DAI se deberían incluir en el consentimiento informado antes de la implantación. En cada visita de control del dispositivo se deben considerar cualquier cambio en su salud, nuevos diagnósticos o el empeoramiento de las patologías previamente conocidas. Cuando el deterioro de la salud del paciente se hace muy significativo puede decidirse un cambio en la actitud terapéutica, centrando los objetivos de la misma en el bienestar del paciente y pudiendo tomarse la decisión de no reanimación21. En esta etapa de la enfermedad se hace imprescindible la discusión sobre la desactivación del DAI. En paralelo, se hace necesaria una comunicación muy fluida entre los diferentes especialistas, desde el clínico a cargo del paciente (médico de familia-equipos de soporte domiciliario, internista, geriatra o cardiólogo) hasta el electrofisiólogo para evitar dar informaciones contradictorias y que todo el equipo asistencial comparta opiniones y criterios como si de un interlocutor único se tratara. No parece apropiado que el electrofisiólogo sea el único médico responsable de la decisión de desactivación por lo que es de capital importancia identificar al profesional de referencia para el paciente. Aunque la realización técnica de la modificación de las características del DAI habitualmente se lleva a cabo en la unidad de arritmias, siempre ha de venir precedida de un procedimiento diagnóstico de la situación de terminalidad y de la idoneidad de la des-/reprogramación del dispositivo.
Momentos en los que es necesaria la conversación sobre desactivación de un desfibrilador automático implantable
| Previamente a la implantación | El paciente debe comprender los beneficios e inconvenientes que el dispositivo aporta y todos los aspectos clave referentes a la desactivación |
| Cada vez que existe un agravamiento | Reevaluar los beneficios e inconvenientes del DAI y evaluar la funcionalidad, calidad de vida y síntomas. Hablar sobre cuál es el objetivo fundamental del tratamiento en esta nueva fase |
| Tras descargas repetidas | Discutir otras alternativas o si ajustes del dispositivo pueden mejorar la calidad de vida |
| Al plasmar la orden de «no reanimar» | Reevaluar beneficios del DAI y coherencia de que siga activado en todas sus funciones. Aportar apoyo psicológico |
| En la fase final de la vida | Reevaluar aspectos positivos y negativos del DAI y si merece la pena mantenerlo activo |
DAI: desfibrilador automático implantable.
La decisión compartida con los seres queridos es muy importante. En muchas ocasiones en las fases avanzadas de la enfermedad, los pacientes, especialmente los ancianos, tienden a perder su deseo de controlar la situación y confiar más en sus seres queridos delegando en ellos la toma de decisiones complejas. La familia adopta un papel aún más relevante en las situaciones en las que el paciente está cognitivamente incapacitado y no hay instrucciones previas. Se deberá instruir a la familia para que sea capaz de tomar decisiones intentando que se basen en lo que consideren la voluntad previa del paciente y no siguiendo sus propios deseos. Cuando no exista un representante elegido por el paciente o nombrado legalmente, y no haya acuerdo entre los miembros de la familia, se debería consultar a un Comité de Ética. Una situación potencialmente problemática puede surgir cuando exista desacuerdo entre la voluntad que un paciente incapacitado expresó mucho tiempo antes de su enfermedad actual y un enfoque diferente percibido por la familia para actuar en la situación actual del paciente. Los deseos del paciente siempre tienen prioridad sobre los de la familia.
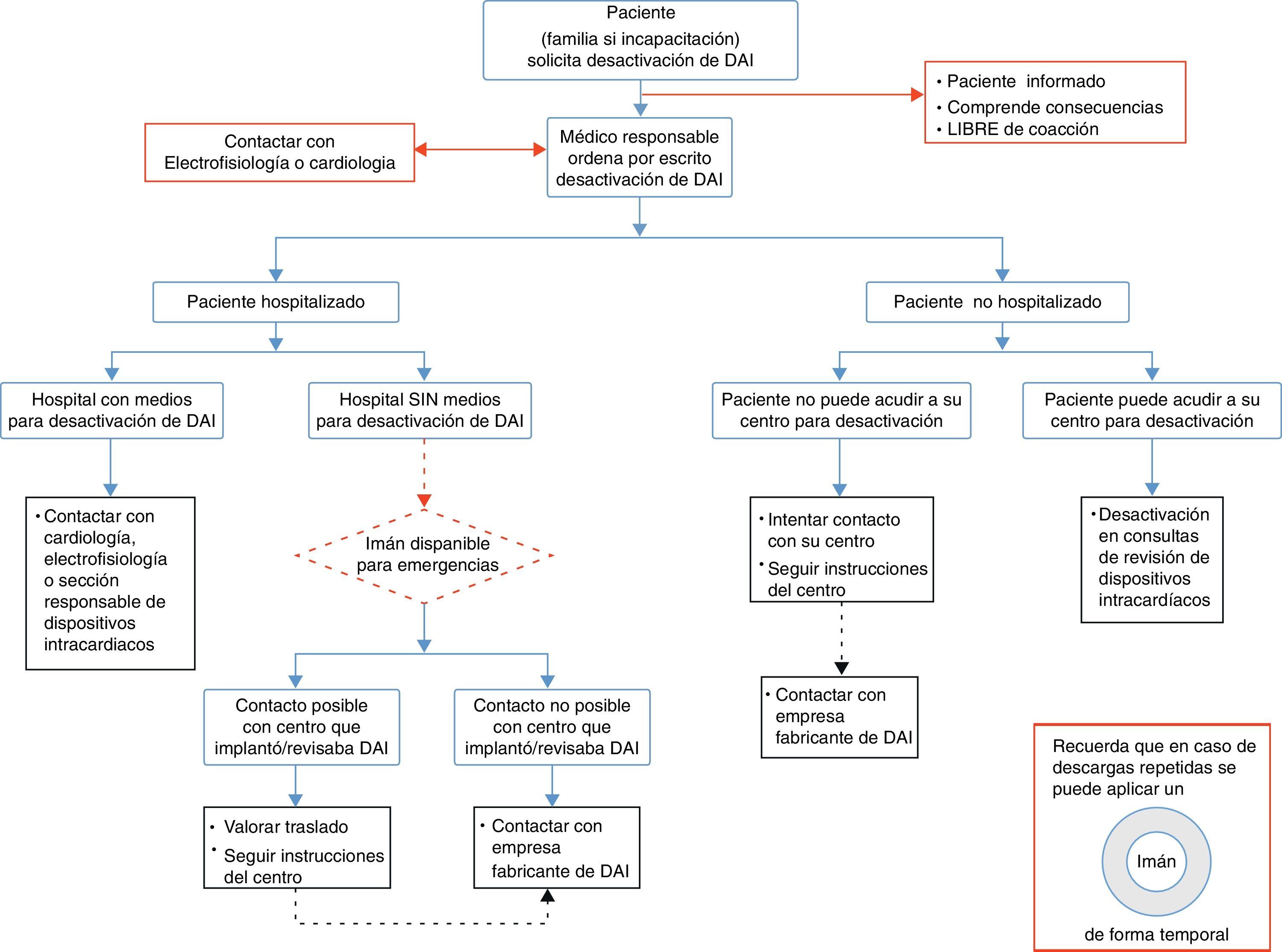
Logística de la desactivaciónEn la figura 1 se describe en forma de algoritmo la logística completa del proceso de desactivación. En todo este proceso se debe conocer que los datos relativos al centro implantador, modelo y fabricante del dispositivo aparecen en la tarjeta de que todo portador de DAI dispone y que debería llevar siempre consigo. Uno de los primeros pasos a seguir antes de ordenar la desactivación del DAI es determinar si el paciente se encuentra realmente en plena disposición de tomar esa decisión de forma libre e informada. Ante determinados casos puede que el médico que desea ordenar la desactivación estime previamente necesario consultar o solicitar la participación de un electrofisiólogo o cardiólogo. Ello puede ser obligado si su grado de conocimiento del funcionamiento del DAI no es adecuado y limita por ello la información que puede aportar, o recomendable si tras la desactivación de determinadas terapias cree que se puede producir un deterioro clínico significativo que precise de un ajuste de la medicación cardiológica (por ejemplo, ante un paciente con taquicardias ventriculares y/o bradicardias que puedan provocar empeoramiento de clase funcional, palpitaciones o síncopes).
El médico que sigue de forma más habitual al paciente debe ser el encargado de dar la orden de desactivar el DAI, siempre de acuerdo con el enfermo, y esta decisión debiera registrarse por escrito antes de la desactivación. Tan solo en situaciones de urgencia esa orden podría ser verbal, aunque en estos casos debería siempre detallarse en la historia clínica del paciente en las siguientes 24h. Según las recomendaciones de las principales sociedades científicas europeas y americanas25,26, el contenido de la orden de desactivación del DAI debería siempre confirmar que:
- 1)
es el enfermo (o su representante) quien ha solicitado la desactivación,
- 2)
el paciente (o su representante) posee la capacidad para tomar este tipo de decisión,
- 3)
se han discutido el resto de alternativas terapéuticas disponibles
- 4)
se han aclarado las consecuencias de la desactivación,
- 5)
se han especificado claramente las terapias del DAI que se van a desactivar, y
- 6)
se informa a la familia de que se va a proceder a la desactivación, toda vez que el paciente así lo solicite y/o acepte.
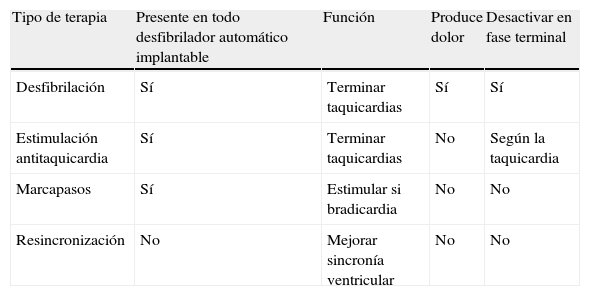
Es recomendable que la desactivación del dispositivo la realice un cardiólogo con experiencia en la programación de DAI, o personal técnico de compañías especializadas en estos dispositivos, siempre bajo las indicaciones del personal médico. Siempre que se pueda, es mejor desactivar las terapias en presencia de algún familiar. Si el personal sanitario o el técnico responsable de realizar desactivación prefieren no llevarla a cabo, debe designar a otra persona cualificada que no tenga dicho rechazo. En cuanto a la reprogramación en sí misma, hay que tener en cuenta que (tabla 3):
- a)
Generalmente lo deseado es evitar el dolor que producen las descargas para cardiovertir las taquicardias. Esto se consigue desprogramando la detección y/o todas las terapias. Ahora bien, los DAI también suelen tener programadas otro tipo de terapias para quitar las taquicardias que no son dolorosas. Estas terapias lo que hacen es estimular el ventrículo más deprisa que la taquicardia para intentar quitarla (conocidas como «estimulación antitaquicardia» o más comúnmente por sus iniciales en inglés ATP). Si las taquicardias ventriculares son rápidas y potencialmente pueden generar muerte súbita, el desactivar las ATP podría tener como objetivo evitar prolongar la vida del paciente. En cambio, las taquicardias ventriculares lentas no suelen ocasionar la muerte directamente y en cambio pueden empeorar los síntomas de insuficiencia cardíaca. En estos casos se suele recomendar desactivar las descargas eléctricas dejando las ATP.
- b)
No suele tener ningún sentido desactivar la función de marcapasos, ya que generalmente no son pacientes dependientes de la función de marcapasos. Si el paciente estuviese bradicárdico, la estimulación del marcapasos no es dolorosa y evita los síntomas secundarios a la bradicardia (mareo, presíncope, disnea…) que no son en absoluto deseables y solo empeoran la calidad de vida del paciente.
- c)
En DAI con función de resincronizador, esta terapia no es dolorosa y puede disminuir los síntomas de la insuficiencia cardíaca. Así pues, en general, debería mantenerse la actividad de resincronización cardíaca.
- d)
En situaciones de urgencia en las que el paciente recibe terapias dolorosas de forma repetitiva (lo que generalmente conocemos como tormenta eléctrica), si no se puede llevar a cabo la desactivación con el programador rápidamente puede aplicarse un imán sobre el generador del DAI, lo cual suspendería temporalmente todas las terapias antitaquicardia, manteniendo la función antibradicardia. Existen imanes especialmente diseñados con dicho objetivo, con forma redondeada (por lo que habitualmente se los llama «donuts»). Es muy recomendable que estén accesibles en aquellos centros que atienden a pacientes portadores de DAI. En situación desesperada se pueden utilizar imanes domésticos, ya que se ha descrito que pueden desactivar los DAI27.
Terapias programables del desfibrilador automático implantable y recomendaciones generales sobre su reprogramación en el paciente terminal
| Tipo de terapia | Presente en todo desfibrilador automático implantable | Función | Produce dolor | Desactivar en fase terminal |
| Desfibrilación | Sí | Terminar taquicardias | Sí | Sí |
| Estimulación antitaquicardia | Sí | Terminar taquicardias | No | Según la taquicardia |
| Marcapasos | Sí | Estimular si bradicardia | No | No |
| Resincronización | No | Mejorar sincronía ventricular | No | No |
Si el paciente se encuentra hospitalizado nos podemos encontrar ante 2 situaciones:
- a)
Hospital con medios y personal autosuficiente para el manejo del DAI: el médico responsable registra la orden de desactivar y contacta con la sección encargada de la programación y seguimiento de los dispositivos intracardíacos que reprogramará el DAI conforme a lo solicitado, registrando el modo en el que deja programado el DAI (si se apagan todas la terapias o si se mantiene la terapia antibradicardia y/o la terapia antitaquicardia).
- b)
Hospital sin medios o personal autosuficiente para la desactivación: el médico responsable debería contactar con el centro que ha estado realizando las revisiones periódicas. Se puede plantear un traslado puntual a dicho centro para la desactivación siempre y cuando esto no suponga molestias significativas al paciente. Si el traslado no es adecuado, el centro que realizó el implante del DAI o su seguimiento puede enviar los medios personales y materiales para llevar a cabo la desactivación. Si no existe posibilidad de contacto con ningún centro cercano con personal entrenado en el manejo de DAI se debe de contactar con la empresa fabricante para que facilite el programador y las instrucciones necesarias para llevar a cabo la desactivación. Dada la carga emocional que produce la desactivación del DAI6,16, es recomendable que esta desactivación sea llevada a cabo en presencia del médico responsable.
En el caso de pacientes no hospitalizados nuevamente se pueden plantear 2 situaciones:
- a)
Paciente que acude al centro donde realiza habitualmente las revisiones del DAI. En estos casos, su solicitud personal que cumpla con los requisitos descritos previamente debería ser suficiente para que se lleve a cabo la desactivación. La actitud activa del personal que realiza estas revisiones, informando al paciente sobre la posibilidad de desconexión del DAI en caso de detección de una enfermedad terminal, reduce significativamente el número de descargas sufridas por el paciente en los últimos días de vida28.
- b)
Paciente que no puede acudir a un centro para la desactivación. El médico responsable contactaría con el centro donde se realizó el implante y/o las revisiones habituales, por si puede facilitar los medios materiales y personales. Como último recurso se contactará con la empresa fabricante para que facilite dichos recursos. En este ambiente no hospitalario es aún más necesaria y recomendable la presencia del médico responsable mientras se lleva a cabo la desactivación6,16. La desactivación por control remoto no creemos que deba ser recomendada en ninguno de los escenarios descritos; de hecho es rechazada por la mayoría de los médicos europeos encuestados de distintas especialidades28.
- A.
Una vez que el paciente ha dado el consentimiento de desactivar el DAI, debe llevarse a cabo solo después de que el médico responsable haya dado la orden por escrito, salvo en los casos de urgencia.
- B.
La desactivación debe llevarse a cabo dentro de un conjunto de otros cuidados paliativos.
- C.
El médico responsable, bajo la supervisión de un cardiólogo experto en DAI, debe indicar las terapias concretas a reprogramar. El punto central suele ser desactivar las terapias de desfibrilación, que son dolorosas (en situación de urgencia se puede hacer de forma temporal aplicando un imán sobre el generador).
Los autores declaran que no tienen conflicto de intereses.
De acuerdo con los autores y los editores, este artículo se publica simultáneamente y de forma íntegra en Revista Clínica Española http://dx.doi.org/10.1016/j.rce.2013.08.009 y en Revista Española de Geriatría y Gerontología http://dx.doi.org/10.1016/j.regg.2013.09.003