La anticoncepción permite a la mujer evitar embarazos no planificados. Además de garantizarse el acceso a métodos anticonceptivos, es importante que la mujer disponga del método más adecuado según sus necesidades y su estilo de vida, de forma que se garantice su uso adecuado y su continuidad. De ahí la importancia del asesoramiento anticonceptivo, una práctica que debe ser una parte fundamental del cuidado de la mujer en edad fértil. En el presente documento, elaborado por un panel de expertos en el que están representadas las principales profesiones sanitarias implicadas en la provisión de consejo anticonceptivo en nuestro país, se presentan los elementos necesarios para ofrecer a la mujer un asesoramiento anticonceptivo de calidad, con un enfoque multidisciplinar y adaptado a las necesidades específicas de nuestro entorno. En él se incluyen aspectos de relevancia como a qué mujeres y cuándo debe brindarse asesoramiento anticonceptivo, cuáles son las competencias necesarias para este asesoramiento, cómo ha de ser el entorno en el que se ofrece y cuáles son los elementos fundamentales que ha de incluir.
Contraception allows women to avoid unplanned pregnancies. Not only should access to contraceptive methods be readily available to women, it is also important that they use the most appropriate birth control method that suits their needs and lifestyle in order to ensure proper use and continuity. This highlights the importance of contraceptive counselling, a practice that should be an integral part of the care of childbearing-age women. This document, prepared by a panel of experts representing the main healthcare professions involved in the provision of contraceptive advice in our country, describes the elements needed to offer women quality contraceptive advice using a multidisciplinary approach adapted to the specific individual needs. It includes relevant aspects, such as which women and at what time should contraceptive counselling be provided. The skills required for this counselling and the environment where contraceptive counselling should be provided, and the essential components it should cover are also included.
Se estima que en España cerca del 35% de los embarazos ocurren sin un deseo o una planificación previa, y que la mitad de estos finalizan en una interrupción voluntaria de embarazo (IVE) (Lete et al., 2015b). Datos recientes muestran que, en nuestro país, el 35% de las mujeres que ha realizado una IVE no había usado ningún método anticonceptivo, mientras que el 38% había tenido incidencias o había hecho un uso inadecuado de métodos barrera (24,8%) u hormonales (13,6%) (MSSSI, 2015). Esto no es de extrañar si se tiene en cuenta que, según una encuesta reciente llevada a cabo por la Sociedad Española de Contracepción (SEC), el 16,4% de las mujeres fértiles sexualmente activas no usa ningún método anticonceptivo y que los métodos más usados son el preservativo (28,4%) y la píldora (21,7%) (SEC, 2016), métodos en los que la eficacia disminuye por la elevada dependencia que tienen de la usuaria para un uso correcto (Trussell, 2011). Otra encuesta llevada a cabo por esta misma sociedad ha puesto también de manifiesto la elevada tasa de abandono del método anticonceptivo durante el primer año (24,6%), siendo la píldora el método con mayor porcentaje de abandono (51,8%) (SEC, 2014). Los embarazos no planificados pueden tener importantes consecuencias psicológicas, sociales y económicas para la mujer y sus familias, e importantes repercusiones para el sistema sanitario (Cheng et al., 2009; Shah et al., 2011; Lete et al., 2015b), por lo que han de ser considerados una prioridad social y sanitaria.
La anticoncepción permite a la mujer evitar embarazos no planificados. Para lograrlo, no solo debe garantizarse el acceso a métodos anticonceptivos, además es importante que la mujer disponga del método más adecuado según sus necesidades y su estilo de vida, de forma que se garantice su uso adecuado y su continuidad. De ahí la importancia del asesoramiento anticonceptivo, una práctica que debe ser una parte fundamental del cuidado de la mujer en edad fértil.
El asesoramiento anticonceptivoEl asesoramiento anticonceptivo se define como la práctica sanitaria que, mediante la aportación de información objetiva y equilibrada, permite la elección del método más idóneo —según las características individuales de la mujer o de la pareja— para lograr un óptimo estado de salud sexual y reproductiva (SEGO, 2006). El objetivo último del asesoramiento anticonceptivo es que la mujer disponga y use de forma continuada el método con el que se sienta más cómoda en función de sus preferencias personales, sus intereses y sus preocupaciones, teniendo en cuenta además su estilo de vida (NICE, 2013).
La importancia del asesoramiento anticonceptivo no solo radica en una adecuada elección del método: una vez seleccionado, el asesoramiento ha de contribuir a que la mujer use el método correctamente y de forma continuada, lo que aumenta su efectividad anticonceptiva (CDC, 2014), así como a contrarrestar las creencias erróneas acerca del método (NICE, 2013). El asesoramiento anticonceptivo permite, además, que la mujer y el profesional sanitario puedan crear juntos un plan de cuidados personalizado que incluya las necesidades reproductivas a lo largo de la vida de la mujer. El asesoramiento anticonceptivo ha de contribuir también a reducir el riesgo de contraer infecciones de transmisión sexual (ITS).
Necesidades en materia de asesoramiento anticonceptivoDiversas organizaciones de ámbito internacional, como la Organización Mundial de la Salud (OMS) (WHO, 2014a), el Centers for Disease Control and Prevention (CDC) (CDC, 2014), el American College of Obstetricians and Gynaecologists (ACOG) (ACOG, 2014) o el National Institute for Healthcare Excellence (NICE) (NICE, 2013), han reconocido la importancia de optimizar el asesoramiento anticonceptivo en diversas guías. Pese a la validez de estas recomendaciones a nivel global, el día a día del profesional sanitario se ve afectado por la coyuntura en la que desempeña su actividad, por lo que resulta adecuado disponer de guías o recomendaciones que tengan en cuenta estas particularidades. En el contexto de la asistencia sanitaria española, el asesoramiento anticonceptivo se dispensa desde distintos niveles asistenciales, cada uno de ellos con diferentes fortalezas y debilidades a la hora de poder abordar este aspecto fundamental de la salud de la mujer durante su vida reproductiva. Así, en nuestro país esta responsabilidad recae en el médico especialista en Obstetricia y Ginecología y en médicos y enfermería especializada (matronas) de la atención primaria. Este último nivel es especialmente relevante, como puerta de entrada al Sistema Nacional de Salud, en aquellas comunidades autónomas que carecen de servicios específicos de planificación familiar.
Por otro lado, a la hora de ofrecer asesoramiento anticonceptivo no hay que olvidar que la percepción de la anticoncepción por parte de la mujer española y, por tanto, sus hábitos anticonceptivos, se ven aún en cierta forma influenciados por las circunstancias políticas, socioeconómicas y religiosas dominantes durante gran parte del siglo pasado. No en vano, los hábitos anticonceptivos en España presentan diferencias destacables con respecto a otros países europeos (The reproductive health report, 2011). Así, mientras que en nuestro país el uso del preservativo es muy superior, seguramente impulsado por las campañas a favor de su uso en las décadas de los 80 y 90 del siglo pasado, el de la píldora es inferior, debido a la prohibición de su uso y a las sucesivas campañas de desprestigio que tuvieron lugar hasta finales de la década de 1970. El uso de métodos altamente efectivos, como los métodos de larga duración reversibles o LARC (por sus siglas en inglés de long-acting reversible contraception), es aún bajo: apenas un 8% de mujeres los usan (SEC, 2016). Nos hallamos por tanto ante un escenario en el que es necesario asesorar y dar respuesta efectiva a las necesidades anticonceptivas de la mujer de acuerdo con su estilo de vida.
ObjetivosEl objetivo del presente documento es exponer los elementos necesarios para ofrecer a la mujer un asesoramiento anticonceptivo de calidad con un enfoque multidisciplinar y adaptado a las necesidades de nuestro entorno. En él ha participado un panel de expertos en el que están representadas las principales profesiones sanitarias implicadas en la provisión de consejo anticonceptivo en nuestro país.
MetodologíaEl panel de expertos estuvo constituido por 3 ginecólogos de atención especializada (JC, IC y PL), 2 matronas (GF y PC), un ginecólogo de centro de salud sexual y reproductiva (MO) y un médico de atención primaria especialista en sexología (ARJ). El panel se reunió 4 veces: el 5 de julio y 5 de octubre de 2016 y el 30 de marzo y 13 julio de 2017. JC actuó como moderador de las sesiones. En la primera reunión se analizaron las fortalezas y debilidades del asesoramiento anticonceptivo en España, de forma que sirviera de base para la elaboración del presente documento. Asimismo, se establecieron los ejes sobre los que debía construirse el asesoramiento anticonceptivo: i) a qué mujeres debe brindarse y cuándo; ii) las competencias necesarias; iii) el entorno en el que debe llevarse a cabo, y iv) sus componentes. Estos aspectos fueron trabajados de forma independiente por cada uno de los miembros del panel, tanto desde el punto de vista de la evidencia científica disponible sobre los diversos puntos abordados como desde la propia experiencia clínica. Para la revisión de la evidencia científica se llevó a cabo una búsqueda de guías o recomendaciones publicadas por organismos como la OMS, la NICE o el CDC, la sociedad médica americana ACOG y las nacionales Sociedad Española de Obstetricia y Ginecología (SEGO) y SEC, así como de artículos publicados en PubMed. El idioma de búsqueda fue el inglés. Los términos de búsqueda fueron «contraceptive» o «contraception» y «counselling» (inglés británico) o «counseling» (inglés americano). Las conclusiones individuales fueron debatidas y consensuadas en las dos reuniones siguientes. Los aspectos discutidos y consensuados durante las reuniones se recogieron en un documento cuya edición final fue llevada a cabo por un experto en redacción médica. Una vez completado el texto, fue revisado de forma independiente por todos los expertos. En la última reunión (julio de 2017), se terminaron de debatir y consensuar diferentes aspectos del documento hasta alcanzar su versión final.
ResultadosA qué mujeres y cuándo debe brindarse asesoramiento anticonceptivoPese a que el abordaje de la anticoncepción ha estado tradicionalmente restringido a las mujeres que acuden a servicios de salud con el fin de satisfacer sus necesidades anticonceptivas, hoy en día se considera que la salud sexual y reproductiva de la mujer, y con ello sus necesidades anticonceptivas, debe ampliarse a todas las mujeres en edad fértil y desde los primeros niveles asistenciales, incluso cuando el motivo de consulta no sea la anticoncepción (CDC, 2014). Esto es especialmente importante en colectivos más vulnerables, como las adolescentes (WHO, 2016), o también en casos en los que un embarazo pondría en situación de riesgo a la madre (CDC, 2014).
El abordaje de la anticoncepción es también fundamental en situaciones especiales de la mujer como son el periodo prenatal o el posparto (inmediatamente después del parto y durante el año siguiente a este) (WHO, 2014b). La planificación familiar posparto (PFPP) se define como la prevención de embarazos no planificados y de intervalos intergenésicos cortos durante los primeros 12 meses después del parto (WHO, 2014b). También debería incluirse en las mujeres que demandan una IVE (WHO, 2012).
Competencias en el asesoramiento anticonceptivoEl asesoramiento anticonceptivo requiere la adquisición y actualización de conocimientos en materia de salud sexual y reproductiva, la interiorización de principios de bioética relativos al desempeño asistencial —especialmente en relación con la prestación de asesoramiento—, y el desarrollo de habilidades y actitudes necesarias para una comunicación eficiente.
Adquisición y actualización de conocimientosLa adquisición de conocimientos debe comenzar por la formación reglada en materia de salud sexual y reproductiva. Dado que esta formación varía según los profesionales implicados, es fundamental una formación continuada especializada que actualice los conocimientos sobre las diferentes alternativas anticonceptivas así como en los criterios médicos de elegibilidad para cada uno de los métodos. Esta información está recogida en los «Criterios médicos de elegibilidad para el uso de anticonceptivos» de la OMS (WHO, 2015). En nuestro país, la SEC, la SEGO, la Sociedad Española de Medicina Familiar y Comunitaria (semFYC) y la Sociedad Española de Médicos de Atención Primaria (SEMERGEN), así como la Federación Española de Matronas de España (FAME), entre otras, ofrecen formación, guías, recomendaciones e información acerca de cada uno de los métodos anticonceptivos.
Interiorización de principios de bioéticaEstos principios, fundamentales en la prestación de servicios asistenciales sanitarios, se basan en:
- •
La beneficencia y no maleficencia, o el interés para mejorar la salud de las mujeres de forma que se cuide el proceso reproductivo y se dé la opción de adecuar el intervalo intergenésico, lo que mejorará la calidad de la crianza y la salud de los hijos y evitará los embarazos no deseados.
- •
La equidad y justicia, o la garantía de una utilización equitativa, no discriminatoria y eficiente de los recursos, permitiendo el acceso a estos de forma rápida y efectiva, con especial consideración y prioridad a las mujeres en situaciones de vulnerabilidad.
- •
La autonomía y el respeto por las personas y sus entornos culturales que apoye la libertad de decisión respecto a su sexualidad y su reproducción, así como sus preferencias.
La comunicación es, en nuestros días, una competencia fundamental en el ámbito sanitario dado que redunda en una mejor atención de los usuarios y de sus condiciones de salud y, por ende, en su satisfacción (Cleries, 2010; Salazar-Blanco et al., 2014). En el asesoramiento anticonceptivo, la comunicación adquiere especial relevancia tanto en la entrevista clínica —con el desarrollo de habilidades como la escucha activa o la atención a la comunicación no verbal (actitud corporal, expresión facial, voz, etc.)— como en la transmisión de recomendaciones, donde adquieren especial importancia habilidades de comunicación verbal, como la capacidad de síntesis o de elegir el registro adecuado para los distintos perfiles socioculturales. La información facilitada debe ser objetiva, entendible por la usuaria y carente de juicios de valor.
Es importante resaltar que el asesoramiento anticonceptivo debe estar centrado en la mujer, a la que hay que hacer partícipe en la toma de decisiones mediante una relación más colaborativa y menos paternalista en la que, de acuerdo con la Ley 41/2002 de autonomía del paciente (MSSSI, 2002), se tenga en cuenta su opinión y se respeten sus decisiones. Para este fin son necesarias actitudes como la empatía, la asertividad, el respeto a los demás y a la diversidad o el mantenimiento de la confidencialidad (Cleries, 2010, Salazar-Blanco et al., 2014, CDC, 2014), que faciliten el establecimiento de una comunicación cercana, basada en la confianza y participativa, que evite posiciones autoritativas.
El entorno en el asesoramiento anticonceptivoEs importante que el asesoramiento se lleve a cabo en un entorno adecuado que proteja la privacidad y garantice una atmósfera relajada que la mujer perciba como segura. Idealmente, se debería disponer del tiempo necesario para llevar a cabo las diferentes partes del asesoramiento anticonceptivo.
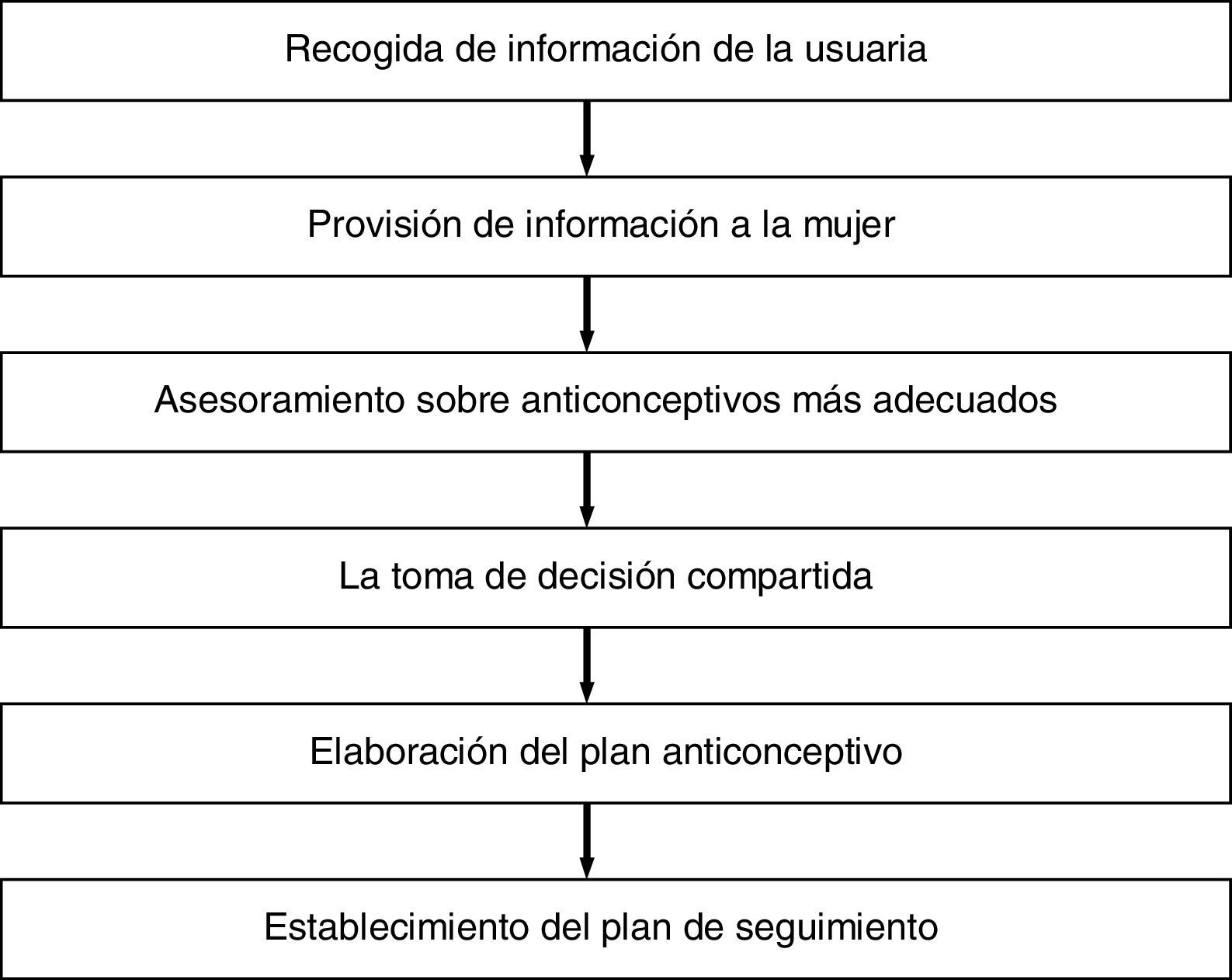
Componentes del asesoramiento anticonceptivoLa figura 1 muestra cada una de las partes que componen el asesoramiento anticonceptivo, que se comentarán en detalle a continuación.
Componentes del asesoramiento anticonceptivo.
Fuente: adaptado de Recommendations of CDC and the U.S. Office of Population Affairs (CDC, 2014).
Esta primera parte tiene como objetivo recabar información de utilidad para la elección del método, tanto desde el punto de vista médico como de necesidades y preferencias de la mujer que desea usar algún método anticonceptivo, tanto si acude a consulta con alguna idea preconcebida o no. Esta información, de carácter general, incluye los siguientes aspectos (ver tabla 1 para más información):
- •
Plan reproductivo: de acuerdo con el ACOG, este plan consistiría en «una serie de objetivos personales acerca de si tener hijos, cuándo y cómo tenerlos basado en prioridades individuales, recursos y valores» (ACOG, 2016). También conviene indagar la existencia de creencias erróneas acerca de una baja susceptibilidad a quedarse embarazada (Dehlendorf et al., 2014).
- •
Experiencia anticonceptiva (pasada y actual) y necesidad de anticoncepción de urgencia.
- •
Anamnesis clínica general (antecedentes personales y familiares, hábitos tóxicos y tratamientos concomitantes), con el fin de que los métodos considerados sean seguros para cada caso concreto (WHO, 2015; CDC, 2014).
- •
Anamnesis dirigida a la historia sexual y reproductiva (historia clínica obstétrico-ginecológica e historia sexual).
- •
Expectativas del método y conocimiento de las diferentes opciones, incidiendo en los prejuicios con respecto a algunas de estas.
- •
Aspectos socioculturales de interés, hábitos y estilo de vida que puedan influir en el tipo de método anticonceptivo (Lete et al., 2015a), y el papel de la pareja, de familiares o amigas en la elección o uso del método.
- •
Entre otra información de interés, también es útil indagar acerca de la tolerabilidad frente a diferentes formas de administración, las posibles barreras al uso consistente y correcto de métodos dependientes de la usuaria o la pareja (p.ej., píldora, preservativos) y su profesión.
Información a recoger de la mujer durante el asesoramiento anticonceptivo
| Datos personales | Edad |
| Plan reproductivo | Planes de embarazo para el/los siguiente/s año/s Creencias erróneas acerca de una baja susceptibilidad a quedarse embarazada |
| Experiencia anticonceptiva | Anticoncepción usada en el pasado y en la actualidad (cuál / durante cuánto tiempo) Experiencia (dificultades / efectos adversos / adherencia / satisfacción) Conocimiento riesgo-beneficio de esos métodos El porqué del cambio (si hubo) Necesidad de anticoncepción de urgencia en alguna ocasión y motivo |
| Anamnesis clínica general | |
| Antecedentes personales | Alergias |
| Enfermedades que aumenten el riesgo cardiovascular | |
| Episodios trombóticos previos | |
| Problemas hepáticos/vesícula biliar | |
| Migraña con o sin aura | |
| Enfermedades autoinmunes | |
| Cáncer de mama actual o pasado | |
| ITS | |
| Hábitos tóxicos | Tabaquismo |
| Uso de drogas o alcohol | |
| Antecedentes familiares | Cardiovasculares y trombóticos |
| Tratamientos concomitantes | Tratamientos que puedan interferir en la metabolización de los métodos hormonales |
| Anamnesis dirigida a la historia sexual y reproductiva | |
| Historia clínica obstétrico-ginecológica | Historia de embarazo / IVE / hijos / tiempo desde último parto |
| Motivos IVE (si hubo) relacionados con el uso de anticonceptivos | |
| Complicaciones en el embarazo (si las hubo) | |
| Si la mujer menstrúa: regularidad, dismenorrea/sangrado menstrual excesivo, síntomas premenstruales, fecha última menstruación. Actitud ante la menstruación / posibilidad amenorrea | |
| Si no menstrúa: motivo, fecha de la última menstruación | |
| Historia sexual | Hábitos de la sexualidad |
| Riesgo de ITS | |
| Otras conductas de riesgo | |
| Expectativas y conocimiento de métodos | Preferencias: por su experiencia / la de otros Barreras: por su experiencia / la de otros ¿Vienen con la idea de algún método concreto? ¿Por qué? Expectativas del método (método preseleccionado o no) En el caso de método preseleccionado: ¿ha participado la pareja (si la hay) en la elección? |
| Aspectos socioculturales | Creencias religiosas que afecten a usos de métodos |
| Hábitos y estilo de vida | Hábitos de vida en relación con posibles métodos (p.ej., horarios) |
| La pareja / familiares | Papel de la pareja / familiares / amigas en la elección / uso del método anticonceptivo. Valorar la posibilidad de que acompañe a la mujer en la próxima consulta |
| Otra información de interés | Tolerabilidad para la medicación oral, vaginal, transdérmica, inyectada o relacionada con el coito Indagar posibles barreras al uso consistente y correcto de métodos dependientes de la usuaria o la pareja Profesión |
IVE: interrupción voluntaria del embarazo; ITS: infección de transmisión sexual.
En mujeres a quienes se pregunte proactivamente acerca de sus necesidades anticonceptivas (acuden a consulta por otro motivo), la recogida de información debe comenzar por preguntar si son sexualmente activas y, en caso afirmativo, si usan algún método de anticoncepción, su experiencia anticonceptiva y el plan reproductivo (tabla 1). En caso de desear un cambio de método, se abordarían el resto de aspectos de esta tabla.
Provisión de información a la mujerEs necesario informar a la mujer, de forma que sea fácilmente entendible, acerca de todas las opciones anticonceptivas compatibles con su perfil y que puedan satisfacer su necesidad de anticoncepción, teniendo en cuenta sus preferencias. Esto es especialmente importante, ya que se ha visto que las mujeres que eligen métodos que no son adecuados para sus necesidades y/o preferencias son menos proclives a adherirse al método o a continuar su uso (Madden et al., 2015). La mujer debe sopesar las ventajas y desventajas de cada método disponible, incluidos los efectos adversos, de forma que se asegure en lo posible la continuidad del uso (SEGO, 2006; Madden et al., 2015).
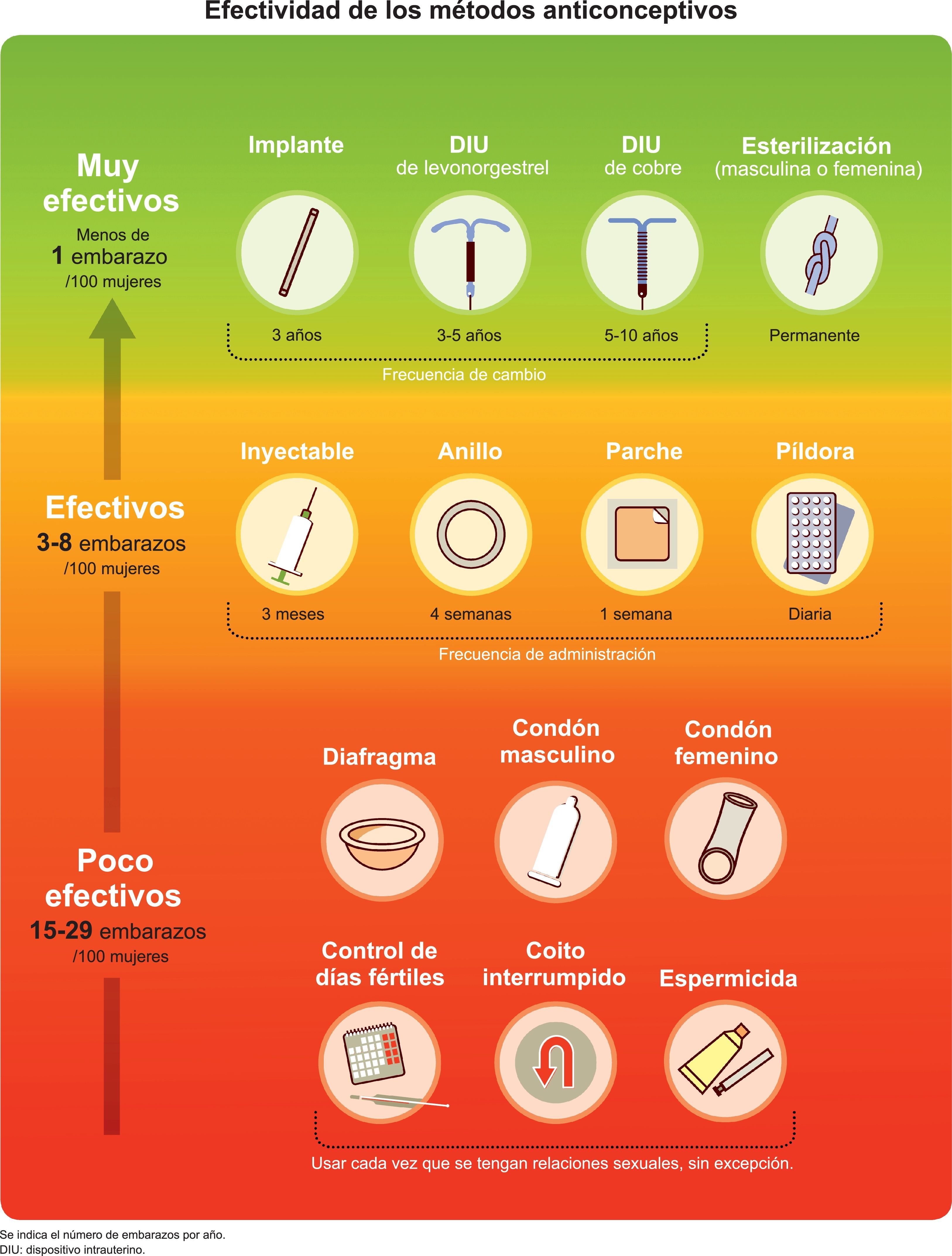
Los aspectos acerca de los que es necesario informar a la mujer se muestran en la tabla 2. Entre ellos, la efectividad es uno de los factores más importantes a la hora de elegir el método (Madden et al., 2015). Transmitir esta información de forma comprensible es un reto. Una forma adecuada de presentar esta información consiste en clasificar los métodos en tres categorías según su efectividad —muy efectivos, efectivos y poco efectivos— en base al uso típico, es decir, considerando su uso en condiciones reales, con desviaciones de la pauta (fig. 2) (Wiegratz y Thaler, 2011; CCP y WHO, 2011). Cuando se proporcione información acerca de la efectividad de los distintos métodos, debería informarse de que los LARC son efectivos y seguros para la mayoría de las mujeres, incluso en nuligestas (CDC, 2014; NICE, 2013). La seguridad es otro de los aspectos más valorados a la hora de elegir el método. Conocer los beneficios no anticonceptivos de los métodos puede ayudar también a la elección (Madden et al., 2015).
Aspectos sobre los que informar a la mujer al presentar las diferentes opciones anticonceptivas
| Efectividad |
| Riesgos y efectos adversos (frecuencia y duración). Posibilidad de efectos adversos graves y signos de alarma |
| Funcionamiento del método. Relación con el coito. Participación de la usuaria. ¿Se adapta a sus necesidades/modo de vida? |
| Necesidad de prescripción e instauración por el profesional sanitario. Necesidad de visitas sucesivas |
| Duración del efecto anticonceptivo y la posibilidad de suspender su uso |
| Cómo usarlo correctamente |
| Reversibilidad y retorno a la fertilidad tras el cese del uso del método |
| Protección frente a las ITS |
| Accesibilidad: coste mensual y coste total durante el tiempo de utilización. Financiación por el SNS o seguro privado |
| Efecto sobre el ciclo menstrual y el patrón de sangrado |
| Beneficios no anticonceptivos |
ITS: infecciones de transmisión sexual; SNS: Sistema Nacional de Salud.
Material de apoyo para la presentación de los diferentes métodos anticonceptivos, su efectividad y su duración (Wiegratz y Thaler, 2011; CCP y WHO, 2011).
Cuando la mujer acude a consulta con un método preconcebido o muestra preferencia por una opción concreta, pueden comentarse las ventajas e inconvenientes de estos, así como los beneficios de otros métodos que puedan ajustarse a su perfil. Cuando se detecten barreras hacia el uso de ciertos métodos compatibles con el perfil de la mujer, deberán contrarrestarse de forma respetuosa, afrontando las ideas preconcebidas con información objetiva. Ante un riesgo potencial de contraer una ITS, debe informarse acerca del doble método (SEGO, 2006).
Si no se dispusiera de tiempo suficiente para proporcionar la información necesaria acerca de cada método, pueden facilitarse webs y apps donde pueda encontrar información de utilidad o bien materiales impresos. En caso necesario, puede concertarse una nueva cita para concluir el proceso de asesoramiento y la toma de decisión del método.
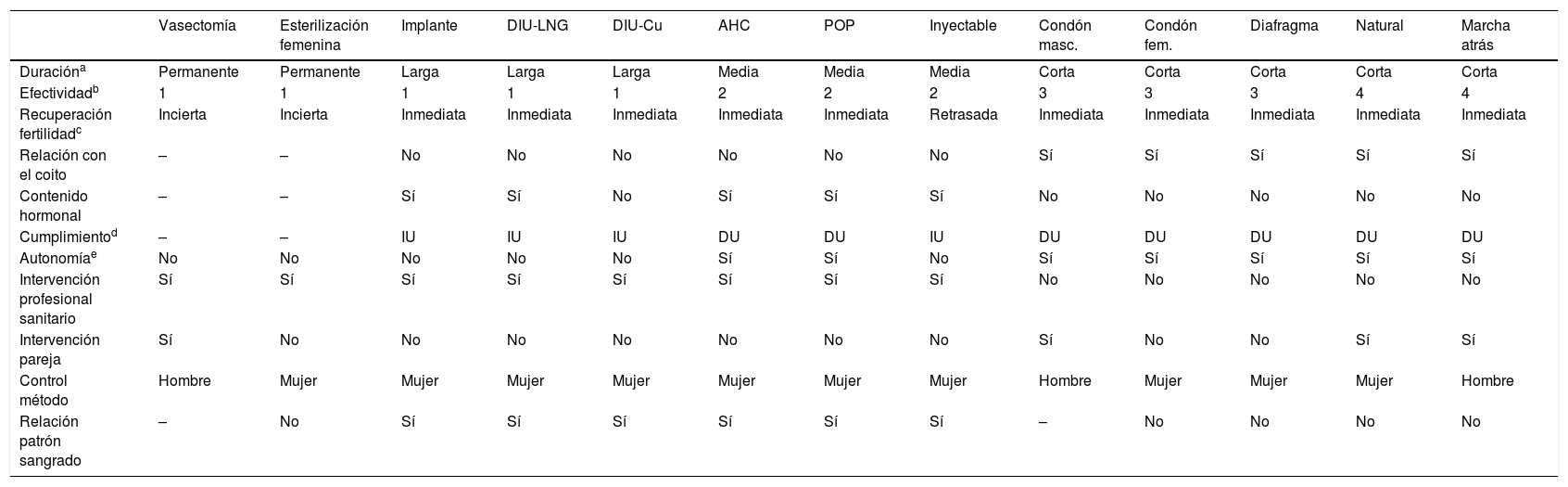
Asesoramiento sobre los métodos anticonceptivos más adecuadosLa provisión de información debe ir acompañada de un asesoramiento acerca de todos los métodos elegibles en función del perfil de la mujer. La tabla 3 orienta acerca de los criterios a tener en cuenta a la hora de asesorar un método anticonceptivo.
Criterios a tener en cuenta a la hora de asesorar un método anticonceptivo a la mujer
| Vasectomía | Esterilización femenina | Implante | DIU-LNG | DIU-Cu | AHC | POP | Inyectable | Condón masc. | Condón fem. | Diafragma | Natural | Marcha atrás | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Duracióna | Permanente | Permanente | Larga | Larga | Larga | Media | Media | Media | Corta | Corta | Corta | Corta | Corta |
| Efectividadb | 1 | 1 | 1 | 1 | 1 | 2 | 2 | 2 | 3 | 3 | 3 | 4 | 4 |
| Recuperación fertilidadc | Incierta | Incierta | Inmediata | Inmediata | Inmediata | Inmediata | Inmediata | Retrasada | Inmediata | Inmediata | Inmediata | Inmediata | Inmediata |
| Relación con el coito | – | – | No | No | No | No | No | No | Sí | Sí | Sí | Sí | Sí |
| Contenido hormonal | – | – | Sí | Sí | No | Sí | Sí | Sí | No | No | No | No | No |
| Cumplimientod | – | – | IU | IU | IU | DU | DU | IU | DU | DU | DU | DU | DU |
| Autonomíae | No | No | No | No | No | Sí | Sí | No | Sí | Sí | Sí | Sí | Sí |
| Intervención profesional sanitario | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí | No | No | No | No | No |
| Intervención pareja | Sí | No | No | No | No | No | No | No | Sí | No | No | Sí | Sí |
| Control método | Hombre | Mujer | Mujer | Mujer | Mujer | Mujer | Mujer | Mujer | Hombre | Mujer | Mujer | Mujer | Hombre |
| Relación patrón sangrado | – | No | Sí | Sí | Sí | Sí | Sí | Sí | – | No | No | No | No |
Los datos se han tratado de forma dicotómica.
Los métodos naturales incluyen la abstinencia y el control de la fertilidad mediante el método del ritmo o del calendario (Ogino-Knaus), del moco cervical (Billings) o de la temperatura basal o el conjunto de todos ellos, métodos sintotérmicos.
AHC: anticoncepción hormonal combinada (píldora, parche y anillo vaginal); DIU: dispositivo intrauterino; DIU-Cu: DIU de cobre; DIU-LNG: DIU liberador de levonorgestrel; POP: píldora de sólo progestágeno.
Duración corta: momento del coito; duración media: 1 mes (AHC) - 3 meses (inyectable); duración larga: 1-10 años.
La autonomía se refiere a la posibilidad de adquirirlo y usarlo sin intervención del profesional sanitario.
Fuente: adaptado de Festin et al. (2016).
+ efectivo
– efectivo
Las recomendaciones ofrecidas deben ir seguidas de un tiempo para el intercambio de opiniones y la resolución de dudas que puedan planteársele a la mujer. Idealmente, debería disponerse de un conjunto de métodos de demostración que proporcionen una idea más real de cada método. Este proceso debe culminar en un resumen que ayude a aclarar conceptos y a solucionar posibles malentendidos.
Hay que resaltar la importancia de considerar el patrón de comportamiento de las mujeres durante el proceso de asesoramiento anticonceptivo (rasgo principal de personalidad, cómo toma las decisiones, qué preguntas hace, cómo aconsejarla), personalizando así la información que se le ofrece.
La toma de decisión compartidaLa elección del método anticonceptivo debe basarse en una toma de decisión compartida entre el profesional sanitario y la usuaria. Este modelo, que permite el intercambio de información entre las dos partes (conocimiento de métodos basado en la evidencia por parte del profesional sanitario frente a valores y preferencias por parte de la mujer), se considera hoy en día más apropiado que sus dos polos contrapuestos: la selección informada, basada únicamente en la información ofrecida y carente de consejo, y la recomendación unilateral, más afín a un modelo de atención paternalista (Dehlendorf et al., 2014; Makoul y Clayman, 2006). Se ha comprobado que la toma de decisión compartida se asocia a una mayor satisfacción con el asesoramiento recibido frente a la recomendación unilateral de un método concreto (Dehlendorf et al., 2017). También se asocia a una mayor satisfacción con el método elegido con respecto a cuando la elección recae únicamente sobre la mujer (Dehlendorf et al., 2017).
Si la mujer acude a consulta con un método en mente o muestra preferencia por un método concreto y se mantiene firme tras el asesoramiento, debe respetarse su autonomía y capacidad de decisión. En tal caso, es necesario proveer la información e instrucciones necesarias para garantizar la adherencia al método elegido.
La selección del método más apropiado para la mujer no debería verse afectada por la falta de acceso a todas las opciones anticonceptivas ni por restricciones de tiempo. Lamentablemente, las limitaciones de tiempo son una realidad, lo que hace necesario el desarrollo de herramientas que faciliten la elección del método anticonceptivo más adecuado en función del perfil de la mujer en un tiempo breve. La figura 2 ilustra un ejemplo de este tipo de herramientas.
Elaboración del plan anticonceptivoUna vez decidido el método, es necesario excluir la posibilidad de embarazo (CDC, 2014; WHO, 2016). Puede descartarse esta posibilidad si la mujer no muestra síntomas y cumple alguno de los siguientes criterios: hace ≤7 días que comenzó la menstruación, no ha tenido relaciones sexuales sin protección desde el último periodo menstrual, ha estado usando algún método anticonceptivo de forma correcta y consistente, hace ≤7 días de un aborto, está dentro de las 4 semanas posparto (si la lactancia es artificial), está en lactancia materna exclusiva o casi exclusiva, amenorreica y antes de los 6 meses posparto (CDC, 2014). También es necesario llevar a cabo una serie de exploraciones complementarias específicas para cada método. Entre estas, se consideran esenciales la valoración de la presión arterial en el caso de la anticoncepción oral combinada o la exploración bimanual y la inspección cervical en el caso de los dispositivos intrauterinos (DIU) (CDC, 2014; WHO, 2016).
El momento en el que puede comenzarse cada uno de los métodos anticonceptivos está recogido en las «Recomendaciones seleccionadas para el uso de métodos anticonceptivos» de la OMS (WHO, 2016). El inicio del método debe tener lugar preferiblemente en la misma visita del asesoramiento, una vez descartada la posibilidad de embarazo. Es lo que se conoce como «Quick start» (CDC, 2014). En caso necesario, debe proporcionarse un método anticonceptivo provisional hasta la instauración del método definitivo (CDC, 2014). En el caso de anticonceptivos de corta duración (≤3 meses), debe prescribirse por el máximo periodo legal de prescripción y facilitarse sistemas de renovación de la prescripción.
La provisión del método anticonceptivo debe ir acompañada de las instrucciones pertinentes que aseguren un uso correcto, y finalizar con una revisión de los aspectos más importantes en relación con el método seleccionado. Debe elaborarse un plan conjunto de uso correcto del método de forma que se anticipen las situaciones de riesgo y qué hacer en caso de que ocurran (p.ej., anticoncepción de urgencia, puntos de información y asesoramiento, etc.) (CDC, 2014; Dehlendorf et al., 2014).
Establecimiento del plan de seguimientoEl seguimiento del método anticonceptivo difiere en función del método elegido. Es recomendable una primera visita de control tras el inicio del método, especialmente si este es hormonal: 3 meses tras el inicio de anticoncepción hormonal combinada o de solo progestágeno; después de la primera menstruación o a las 6 semanas de la inserción en usuarias de un DIU. Posteriormente, es recomendable hacer una segunda visita al cabo de un año. La primera visita ofrece la oportunidad de comentar dudas o dificultades experimentadas o de valorar la consistencia del uso. Para el seguimiento sucesivo, pueden facilitarse vías de comunicación alternativas a la visita física, como el teléfono o las nuevas tecnologías de comunicación. Si se detectasen dificultades de uso o un uso incorrecto, debe proponerse un método alternativo (CDC, 2014). Entre estos, debe considerarse los LARC, dada su alta tasa de continuidad en comparación con otros métodos reversibles (Trussell, 2011).
ConclusionesLa provisión de asesoramiento anticonceptivo es un parte fundamental de la atención sanitaria a la mujer en edad fértil. El asesoramiento anticonceptivo ha de estar centrado en la mujer, con la que se ha de llegar a una decisión compartida. La selección del método debe basarse en las preferencias y el perfil de la mujer, una vez se haya ofrecido la información acerca de todos los métodos adecuados y se haya asesorado al respecto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen el apoyo de Beatriz Viejo, PhD, en la redacción y edición del presente documento. La elaboración del mismo ha sido financiada por Bayer Hispania, que no tuvo ninguna influencia en los contenidos. La opiniones incluidas en este documento corresponden sólo a la de los autores..