La terapia endovascular en el ictus agudo es un tratamiento de efectividad ya más que demostrada1. Las guías internacionales establecen como candidato a este tratamiento a aquellos pacientes con una oclusión demostrada de un segmento proximal de arteria cerebral y una puntuación en la escala NIH≥62. Sin embargo, hay que tener en cuenta que al inicio, un paciente con una oclusión de arteria proximal puede presentar puntuaciones bajas en la escala NIH hasta el momento en que empiezan a colapsar los mecanismos compensatorios y se establece un cuadro clínico grave que es el que suele asociarse a oclusiones de gran vaso.
Presentamos el caso de una paciente que llega a urgencias con un ictus isquémico que puntúa 1 en la escala NIH, con un trombo presente en el segmento terminal de la arteria carótida interna derecha y que se extiende hasta el segmento M1 de la arteria cerebral media, el cuál es extraído mediante trombectomía mecánica.
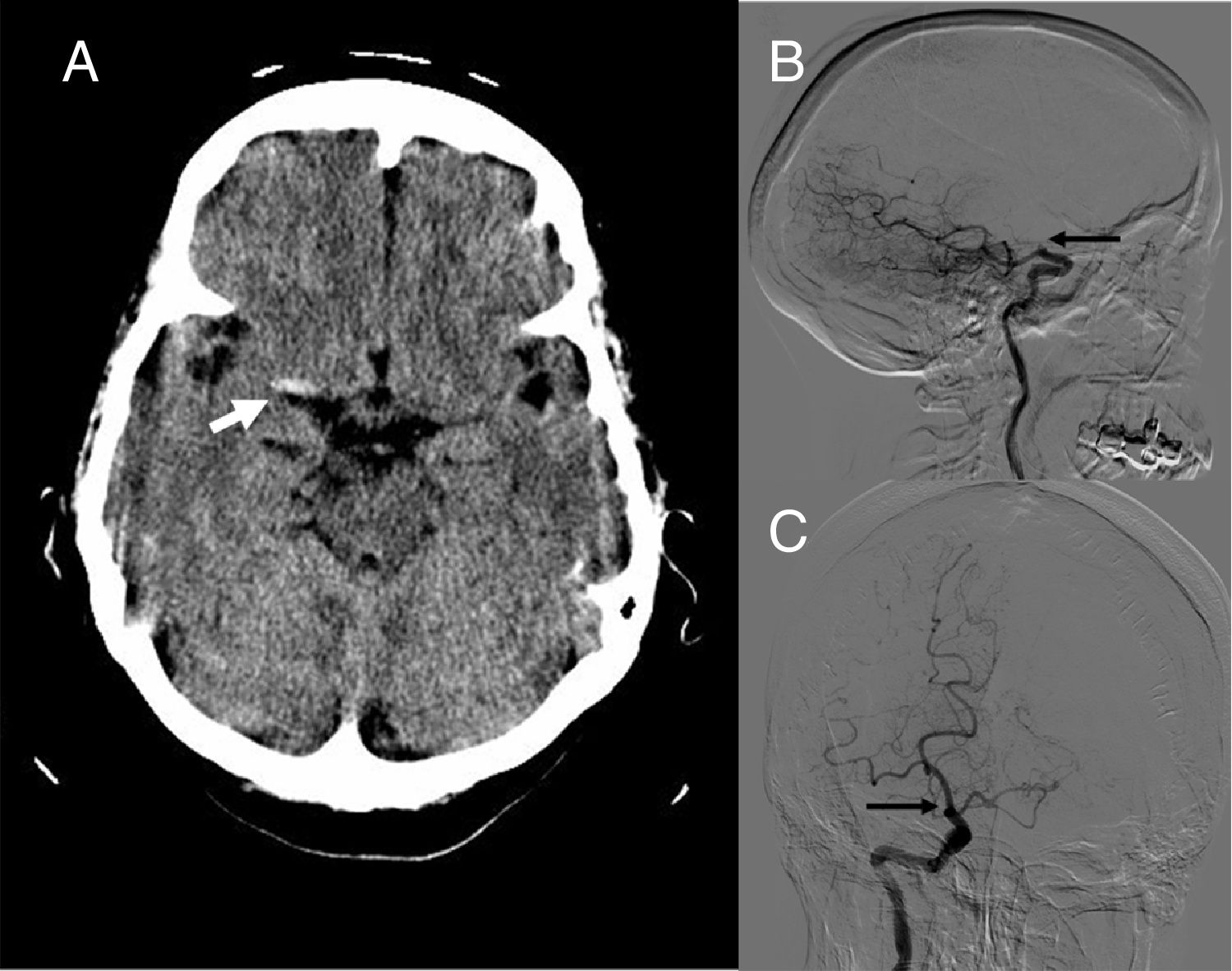
Caso clínicoMujer de 71 años de edad, con hipertensión arterial y antecedente de fibrilación auricular en tratamiento con acenocumarol. Es traída a urgencias por presentar de forma brusca y desde hace 2h un cuadro de dificultad para articular las palabras, sensación de hormigueo en extremidad inferior izquierda y leve debilidad de extremidades izquierdas. A la exploración neurológica se evidenció solo una leve paresia de extremidad inferior izquierda, puntuando 1 en la escala NIH. La analítica sanguínea reflejó un INR de 2,07. Se le realizó una TC cerebral urgente que mostró una arteria cerebral media derecha hiperdensa (fig. 1A) sin otro signo de isquemia aguda o hemorragia intracraneal puntuando 10 en la escala ASPECT, y en la angio-TC se observó una oclusión a nivel del segmento terminal de arteria carótida interna derecha.
A) TC cerebral sin contraste en donde se aprecia el signo de la «arteria cerebral hiperdensa» (flecha), sugestivo de presencia de trombo a dicho nivel. Proyección sagital (B) y coronal (C) de arteriografía con sustracción digital en donde se aprecia obstrucción del paso de contraste a nivel del segmento terminal de arteria carótida interna por encima de la salida de la arteria comunicante posterior (flecha).
Durante el traslado a la sala de neurointervencionismo, la paciente presentó un empeoramiento de la clínica, objetivándose una cuadrantanopsia homónima inferior izquierda, paresia facial supranuclear izquierda, hipoestesia en miembro superior izquierdo y una hemiparesia izquierda leve que puntuaban 5 en la escala NIH. Al realizar el estudio angiográfico se confirma hallazgo de angio-TC (figs. 1 B yC) y se procede a realizar la extracción del trombo mediante trombectomía mecánica con dispositivo stent-retriever, consiguiendo una recanalización completa (TICI 3) tras un solo intento.
Al día siguiente, la paciente se encontraba asintomática (NIH=0), situación en la que persistió hasta el momento del alta hospitalaria.
DiscusiónLas guías clínicas de la AHA establecen dentro de sus recomendaciones una puntuación ≥6 en la escala NIH para plantearse el tratamiento endovascular en el manejo del ictus isquémico agudo (Clase I, Nivel de evidencia A)2. Sin embargo, en ocasiones nos encontramos con una oclusión de arteria cerebral de gran calibre que se manifiesta con puntuaciones bajas en la escala NIH; Maas et al. encontraron en su serie de casos que hasta un 29% de pacientes con NIH inicial de 0 tenía una oclusión en un segmento arterial accesible a tratamiento endovascular3. Esta situación se explica porque en un ictus isquémico, los síntomas aparecen tras una disminución del flujo sanguíneo cerebral por debajo de 18-22ml/100g/min4, pero gracias a la activación de sistemas dinámicos como la vasodilatación arteriolar y la circulación colateral se consigue mantener el flujo sanguíneo cerebral por encima de este umbral.
No obstante, entre el 62-71% de los casos, estos sistemas terminan claudicando si es que no se consigue reinstaurar el flujo de la arteria que brinda el aporte sanguíneo principal a ese territorio cerebral, produciendo un empeoramiento de la clínica y crecimiento del área infartada5–7.
La probabilidad de conseguir recanalizar una oclusión de arteria intracraneal por la presencia de un trombo en su segmento proximal mediante FBL IV es del 30% o menos, y sería menor aún si se espera conseguir esto solo mediante los mecanismos de lisis endógena del paciente. Un hallazgo interesante obtenido en los trabajos de Bhogal et al.8 y Pfaff et al.9 respecto a trombectomía mecánica en pacientes con puntuaciones bajas en la escala NIH, es que la longitud media de sus trombos fue de 12mm (RIQ 10-12mm) y 10mm (rango: 4,6-23,1mm), respectivamente, y es sabido que la probabilidad de recanalización en trombos mayores de 8mm de longitud tras una fibrinólisis intravenosa es extremadamente baja10.
Frente a lo expuesto, realizar una trombectomía mecánica en este momento, en el que un paciente con una oclusión proximal de arteria cerebral puntúa bajo en la escala NIH, nos permitiría optimizar los resultados obtenidos, teniendo en cuenta que una vez que colapsa la circulación colateral, el empeoramiento de la clínica del paciente y el crecimiento del área infartada ocurren de forma más acelerada que al comienzo del cuadro por tener ya agotados los distintos mecanismos compensatorios.
Nuestra paciente empeoró durante su traslado a la sala de neurointervencionismo de modo que pocos minutos antes de la punción inguinal ya puntuaba 5 en la escala NIH, probablemente porque sus sistemas compensatorios del flujo cerebral estaban colapsando.
Respecto al pronóstico funcional de los pacientes que en estas circunstancias se les realiza una trombectomía mecánica, en la serie de Bhogal et al. (pacientes con oclusión a nivel de segmento M1 de arteria cerebral media que recibieron tratamiento endovascular con NIH≤5), alrededor del 75% tuvo un mRS≤2 a los 3 meses8, siendo esperable un buen resultado en nuestra paciente considerando que se fue asintomática (mRS 0) al alta.
A manera de conclusión y en función de lo expuesto, creemos que ante la detección de una oclusión de la arteria cerebral proximal en los pacientes que llegan prontamente al hospital, probablemente deberíamos plantearnos el tratamiento revascularizador independientemente de su puntuación en la escala NIH.