En nuestro hospital se está trabajando en un plan de mejora de la calidad de urgencias mediante la protocolización de patologías pediátricas1–6, con el fin de unificar y consensuar criterios de actuación y optimizar la docencia y la práctica asistencial. Los protocolos siguen unas normas de metodología y formato establecidas por la comisión de tecnología y adecuación de recursos, y son evaluados y actualizados periódicamente para su adecuada aplicación. Este estudio revisa datos epidemiológicos y el cumplimiento de los indicadores del protocolo de la ataxia aguda en urgencias.
La ataxia aguda es un motivo de consulta poco frecuente de urgencias de pediatría. Su origen más frecuente suele ser patología banal, como fármacos, infecciones o tóxicos, pero en ocasiones, puede ser signo de patología de gravedad que es necesario descartar mediante una correcta anamnesis, exploración física y exámenes complementarios. Por este motivo, y de acuerdo con la bibliografía revisada7,8, en nuestro protocolo se establecía la realización de estudios de neuroimagen de urgencia (TC, si estaba disponible RM), así como ingreso, en aquellos pacientes que presentasen papiledema u otros datos de hipertensión endocraneal, clara focalidad neurológica, afectación del nivel de conciencia, o en los que no existiese un diagnóstico etiológico claro tras las primeras horas. En los casos no resueltos tras esta investigación inicial, se recomendaba la realización de RM.
El protocolo de la ataxia aguda, elaborado conjuntamente por neuropediatras y especialistas en urgencias pediátricas en octubre 2004, fue revisado en diciembre de 2006, con la inclusión de criterios e indicadores de calidad y nuevamente actualizado tras revisión bibliográfica en enero de 2009, proponiéndose asimismo un algoritmo de actuación.
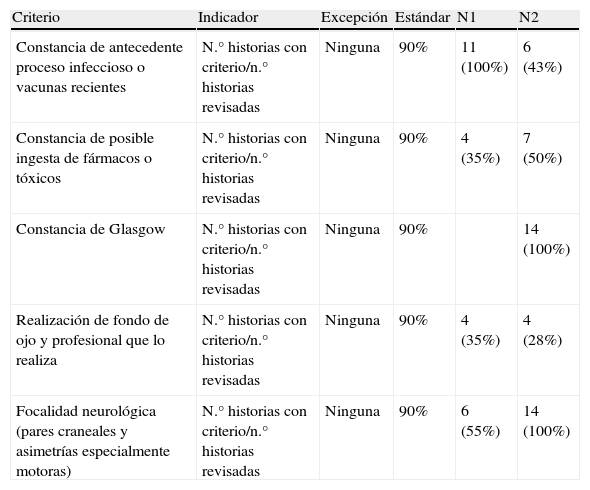
Con objeto de evaluar la actuación y la utilidad del protocolo y proponer acciones de mejora se han revisado los criterios de calidad establecidos (tabla 1), comparándolos con la evaluación previa realizada en 2006.
Indicadores de calidad y porcentaje de cumplimiento
| Criterio | Indicador | Excepción | Estándar | N1 | N2 |
| Constancia de antecedente proceso infeccioso o vacunas recientes | N.° historias con criterio/n.° historias revisadas | Ninguna | 90% | 11 (100%) | 6 (43%) |
| Constancia de posible ingesta de fármacos o tóxicos | N.° historias con criterio/n.° historias revisadas | Ninguna | 90% | 4 (35%) | 7 (50%) |
| Constancia de Glasgow | N.° historias con criterio/n.° historias revisadas | Ninguna | 90% | 14 (100%) | |
| Realización de fondo de ojo y profesional que lo realiza | N.° historias con criterio/n.° historias revisadas | Ninguna | 90% | 4 (35%) | 4 (28%) |
| Focalidad neurológica (pares craneales y asimetrías especialmente motoras) | N.° historias con criterio/n.° historias revisadas | Ninguna | 90% | 6 (55%) | 14 (100%) |
Total de casos: n1 (revisión de los casos diagnosticados entre enero de 2005 y enero de 2007) 11; n2 (revisión de los casos diagnosticados entre enero de 2007 y enero de 2009) 14.
Los datos actuales se han obtenido mediante revisión de los informes de aquellos pacientes registrados en la unidad de observación de urgencias con motivo de consulta o diagnóstico de ataxia o inestabilidad y de aquéllos con diagnósticos al alta de: ataxia aguda, alteración de la marcha, ataxia posvaricelosa9 y ataxia locomotriz (CIE 9: 781.3, 781.2, 052.7, y 094.0, respectivamente), entre enero de 2007 y enero de 2009.
Se revisaron la edad de presentación, el tiempo de evolución a su llegada a urgencias, la presencia de sintomatología asociada, las pruebas complementarias realizadas, la necesidad de ingreso en planta o unidad de cuidados intensivos, los diagnósticos finales, el control posterior en la consulta de neuropediatría y el cumplimiento de los indicadores de calidad.
Entre enero de 2007 y enero de 2009 se atendió a 451.413 niños en urgencias de pediatría, encontrándose 14 casos de ataxia aguda, siendo 6 varones y 8 mujeres.
La edad de presentación media fue de 5,3 años, siendo 8 (57%) pacientes menores de 3 años. La mayoría de los pacientes acudieron a urgencias en las primeras 24h desde el comienzo de los síntomas. Dos casos que mostraron una evolución más prolongada, aproximadamente de 72h hasta la atención en urgencias, resultaron una encefalomielitis aguda diseminada (EMAD) y un tumor de fosa posterior. De los 14 pacientes, presentaron 7 ataxia aislada, 2 asociaban focalidad neurológica y los otros 5 manifestaciones vegetativas.
Se realizó una TC craneal urgente en 10 pacientes, siendo 8 normales (cuyos diagnósticos finales fueron 2 intoxicaciones, por ingesta de ambientador y de benzodiacepinas, respectivamente, 1 traumatismo craneo-encefálico, un cuadro conversivo y 3 casos de ataxia cuyo origen no logró filiarse). Los 2 casos que mostraron TC alterada fueron el tumor de fosa posterior y una hidrocefalia triventricular por probable estenosis del acueducto de Silvio, que presentó ataxia asociada a signos de hipertensión endocraneal; en ambos casos, se completó el estudio con RM, que también se realizó y fue diagnóstica en el caso de EMAD.
Los 4 casos en los que no se realizaron técnicas de neuroimagen fueron 1 ataxia posvaricelosa, 1 intoxicación, 1 cuadro presincopal y 1 episodio vertiginoso.
Todos los pacientes fueron ingresados, salvo un cuadro de intoxicación que presentó clínica transitoria y se le dio de alta al ceder ésta desde la unidad de observación de urgencias, y un episodio vertiginoso; ninguno ingresó en la unidad de cuidados intensivos. Se siguieron en la consulta de neuropediatría tras el alta los casos de ataxia secundarios a EMAD, TCE, ingesta de ambientador y aquellos que quedaron sin filiar durante el ingreso.
Los resultados del cumplimiento de los criterios de calidad en el primer y segundo periodo se reflejan en la tabla 1. Tras la primera revisión, insistimos en la importancia de la constancia por escrito de los criterios de calidad, especialmente de la ingesta de tóxicos o fármacos, la realización del fondo de ojo o la presencia de focalidad neurológica, que presentaban menor porcentaje de cumplimiento, y se introdujo como criterio de calidad la constancia de la escala de Glasgow.
En la segunda autoevaluación objetivamos un grado de cumplimiento escaso de la constancia de realización del fondo de ojo y de datos relevantes de la anamnesis, como la ingesta de fármacos o tóxicos y o el antecedente infeccioso o vacunal, aunque creemos que son informaciones recogidas en nuestra práctica rutinaria pero no reflejados por escrito. En cualquier caso, la actualización del protocolo fue presentada en sesión clínica en nuestro hospital, prestando especial atención a los criterios de menor cumplimiento o registro.
Comparando ambos grupos, cabe destacar la mejoría en el registro en nuestras historias clínicas de la presencia o ausencia de focalidad neurológica. Aunque la constancia de la escala de Glasgow era un criterio de nueva inclusión, se analizó retrospectivamente su cumplimiento, siendo en ambos casos del 100%.
La realización de protocolos y su autoevaluación constituyen un instrumento para disminuir la variabilidad y optimizar la práctica asistencial, representando un método de primer orden en la formación médica10,11; la evidencia sugiere que el audit con su feedback basado en sus indicadores pueden ser efectivos en el cambio de la práctica profesional12,13; en nuestro caso se realiza mediante la presentación de los resultados en sesión clínica con las consiguientes propuestas de mejora; para este proceso de evaluación y monitorización continua se requiere una actualización bibliográfica periódica, con revisión de las últimas evidencias existentes. La protocolización supone un aspecto importante de la calidad y su evaluación nos ha introducido en un ciclo de aprendizaje y mejora que no tiene punto final.
Presentado como póster en Reunión Nacional la Sociedad española de Neurología Pediatría. Bilbao, mayo de 2009.