El bloqueo anestésico de nervios pericraneales es utilizado con frecuencia en el tratamiento de diferentes cefaleas. No hay evidencia acerca de su indicación en pacientes migrañosos. Pretendemos evaluar su eficacia como tratamiento preventivo de migraña con criterios determinados.
MétodosEntre enero del 2009 y mayo del 2013 se ofreció este tratamiento a migrañosos con fracaso o intolerancia de fármacos preventivos. Seleccionamos a aquellos con sensibilidad a la palpación en al menos un nervio supraorbitario u occipital mayor. A los 3 meses, consideramos la respuesta completa (sin dolor), parcial (reducción al menos de un 50% en severidad y/o frecuencia de episodios) o ausente.
ResultadosSe practicó un bloqueo anestésico en 60 pacientes (52 mujeres, 8 varones, edad media ± desviación estándar: 40,6±12,4 años, rango 19-76). El procedimiento más habitual fue el bloqueo de ambos nervios occipitales y supraorbitarios. Hubo respuesta completa de al menos 2 semanas en 23 (38,3%), parcial en 24 (40%) y ausente en 13 (21,7%). En el grupo con respuesta completa, la edad y el tiempo de evolución de la migraña eran significativamente inferiores. Sin efectos adversos significativos. Tiempo de respuesta entre 2 semanas y 3 meses.
ConclusionesEl bloqueo anestésico de nervios pericraneales utilizando la sensibilidad a la palpación como criterio de selección es un procedimiento seguro y potencialmente eficaz como tratamiento preventivo de migraña. Las mayores respuestas en nuestra serie se observan en pacientes jóvenes con menos tiempo de evolución de la migraña.
Anaesthetic blockade of pericranial nerves is frequently used to treat headache disorders. There is no evidence on indication of this treatment for migraine. We aim to evaluate its effectiveness as a preventive treatment for migraine using specific indication criteria.
MethodsBetween January 2009 and May 2013 we offered pericranial nerve blockade to migraine patients with a history of preventive drug intolerance or failure. We selected patients with tenderness to palpation of at least one greater occipital nerve (GON) or supraorbital nerve (SON). Responses at 3 months were categorised as complete response (no pain), partial response (reduction of at least 50% in severity or frequency of headache episodes), or no response.
ResultsAnaesthetic blockade was performed in 60 patients (52 females, 8 males; mean age 40.6 ± 12.4 years, range 19-76). The most common procedure was blockade of GON and SON on both sides. Complete response lasting at least 2 weeks was recorded in 23 patients (38.3%), with partial response in 24 patients (40%), and no response in 13 (21.7%). In the group presenting complete response, age and length of history of migraine were significantly lower. No severe side effects were detected. Response time ranged from 2 weeks to 3 months.
ConclusionsPericranial nerves blockade using tenderness to palpation as an inclusion criterion is safe and potentially effective as prophylactic treatment for migraine. The best responses in our series were observed in younger patients with shorter histories of migraine.
Hablamos de migraña para referirnos a una cefalea primaria con unas características clínicas bien definidas que se recogen en la iii edición de la Clasificación Internacional de las Cefaleas (CIC-3)1. Afecta al 11,5% de la población adulta en todo el mundo2, siendo, por sí misma, la causa del 1,3% de todos los años de vida perdidos por discapacidad3. Ocasiona un importante gasto en la sociedad, estimándose un coste anual por persona de 1.200 €, principalmente en relación con la reducción de la productividad y el absentismo laboral4. Este coste es entre 1,5 y 3,6 veces mayor en la migraña crónica que en la episódica5. Por ello, parece evidente que, alcanzando un adecuado control de los síntomas, reduciríamos la discapacidad asociada y, por ende, las consecuencias sociales de la misma.
Por desgracia, con las herramientas terapéuticas habituales, y con ello nos referimos a las medidas higienicodietéticas, fármacos sintomáticos y fármacos preventivos, quedan aún pacientes en los que no se logra un control satisfactorio del dolor. En los últimos años se ha avanzado mucho en el estudio, el desarrollo y la estandarización de líneas de tratamiento que ofrecen nuevas opciones a los pacientes migrañosos de difícil control. Entre ellas se encuentra la inyección de onabotulinumtoxina A, la cual ha mostrado su eficacia en el tratamiento preventivo para la migraña crónica en el estudio PREEMPT6, varios sistemas de neuroestimulación, o el bloqueo nervioso con anestésicos locales.
El bloqueo de nervios pericraneales, principalmente los occipitales, se está utilizando cada vez más en el tratamiento de múltiples cefaleas primarias, cefaleas secundarias y neuralgias. Sin embargo, en la migraña, a pesar que disponemos de estudios descriptivos y consensos de expertos que apoyan su utilidad, no existe aún una evidencia claramente establecida.
Pretendemos evaluar la eficacia y la seguridad del bloqueo anestésico de nervios pericraneales como tratamiento preventivo de la migraña con un protocolo concreto de utilización, tanto en su selección como técnica.
Pacientes y métodosLos pacientes fueron reclutados, de forma prospectiva, desde una consulta monográfica de cefaleas de un hospital terciario entre enero del 2009 y marzo del 2013. El diagnóstico de migraña se llevó a cabo de acuerdo con los criterios de la segunda edición de la CIC7 y el de migraña crónica y uso excesivo de medicación siguiendo la revisión llevada a cabo en 20068. Se seleccionó a pacientes consecutivos en los que se había ensayado algún tratamiento preventivo (siempre al menos un betabloqueante o un neuromodulador), sin eficacia o con mala tolerancia de los mismos. En todos los pacientes se exploraban los puntos de salida de los nervios occipitales mayores (NOM) y supraorbitarios (NSO), de modo que para ser incluidos en el estudio debían presentar sensibilidad a la palpación a la salida de al menos uno de los 4 nervios, realizándose el bloqueo anestésico solo en los nervios sensibles.
Todos los pacientes migrañosos de nuestra consulta son adiestrados para llevar un diario en el que se recoge el número de días de dolor, la intensidad del mismo, los días en los que toman medicación sintomática incluyendo triptanes, y si han tenido que recurrir en algún momento a un servicio de urgencias para control de su cefalea. En cada paciente recogimos edad, sexo, edad al inicio de la migraña y la evolución de la misma en años. Determinamos si se trataba de una migraña episódica o crónica, o si había criterios de uso excesivo de medicación. Consideramos en cada caso el tipo de fármacos preventivos utilizados en el momento del primer bloqueo (betabloqueante, neuromodulador, antidepresivo o calcio-antagonista).
La sensibilidad a la palpación se definió como la aparición de dolor al presionar sobre la zona de salida de los nervios evaluados. En cuanto al anestésico local, se utilizó una mezcla de bupivacaína 0,5% y mepivacaína 2%, con una proporción 1:1.
Para el NOM se palpaba sobre la región occipital, en la línea imaginaria que uniría la mastoides con la protuberancia occipital. En estos casos se infiltraba una dosis de 2 ml y la inyección se realizaba en el punto que presentaba sensibilidad a la palpación sobre la línea imaginaria referida, habitualmente en el punto de unión entre el tercio medio y el tercio medial. Se realizaban al menos 2 cambios de dirección en las punciones del NOM, cubriéndose un ángulo de unos 60°, con una compresión posterior para favorecer la mayor diseminación del fármaco.
Para el NSO se palpaba el área próxima a la escotadura del mismo. Se infiltró una dosis de 0,5 ml, introduciendo la aguja en el tejido celular subcutáneo cercano a la escotadura del NSO, dirigida hacia la frente, con una angulación de unos 45°. Igualmente, se realizaba compresión en la zona infiltrada tras la punción. En el momento del procedimiento, no se realizó ningún cambio en el tratamiento preventivo que utilizara el paciente.
A los 3 meses del tratamiento, los pacientes eran revisados en la consulta de cefaleas, donde se evaluaba la respuesta clínica. Se consideró respuesta completa la consecución de un periodo libre de dolor durante un mínimo de 2 semanas y respuesta parcial a la reducción de al menos un 50% del número de días de dolor y/o su intensidad durante un mínimo de 2 semanas.
En caso de no haber obtenido respuesta tras un primer procedimiento, se les ofrecía a los pacientes repetir de nuevo la técnica. En los casos en los que se hubiese logrado una respuesta parcial o completa al primer bloqueo anestésico, el procedimiento se repetía según la evolución y la preferencia del paciente.
Se analizó si la edad, el tiempo de evolución de la migraña, el patrón episódico o crónico, o el uso excesivo de medicación se relacionaban con la respuesta al primer bloqueo anestésico. Utilizamos la prueba de t de Student o el test de la chi al cuadrado según conveniencia y empleamos para todo ello el software SPSS 20.0.
ResultadosDurante el periodo descrito (4 años y 3 meses), se incluyó a 60 pacientes (52 mujeres, 8 varones), con una edad media ± desviación estándar de 40,6±12,3 años (rango: 19-76) y un tiempo en años desde el inicio de la migraña de 16,1±11,5 (1-44). Cuarenta y tres pacientes (71,7%) presentaban una migraña crónica y en 24 de ellos (55,8%) había uso excesivo de medicación sintomática. Durante el mes previo al bloqueo, el número de días de dolor en estos 60 casos fue de 19,6±10,6 (3-30), requiriendo algún fármaco sintomático 14,3±9,2 días (0-30) y algún triptán 2,8±4,1 días (0-20). La severidad de la migraña en el momento del bloqueo medida por la escala HIT-6 fue de 65,8±6,5 (52-76) y en el 86,6% de los casos era al menos moderada (HIT-6 > 55).
Todos los pacientes habían recibido como mínimo un tipo de tratamiento preventivo a dosis adecuadas y durante al menos 3 meses, salvo intolerancia; este tratamiento siempre incluía al menos un betabloqueante o un neuromodulador. En el momento del bloqueo, 44 pacientes (73,3%) recibían uno o más fármacos preventivos: 33 (55%) neuromoduladores, 14 (23,3%) betabloqueantes, 7 (11,6%) calcio-antagonistas y 6 (10%) antidepresivos.
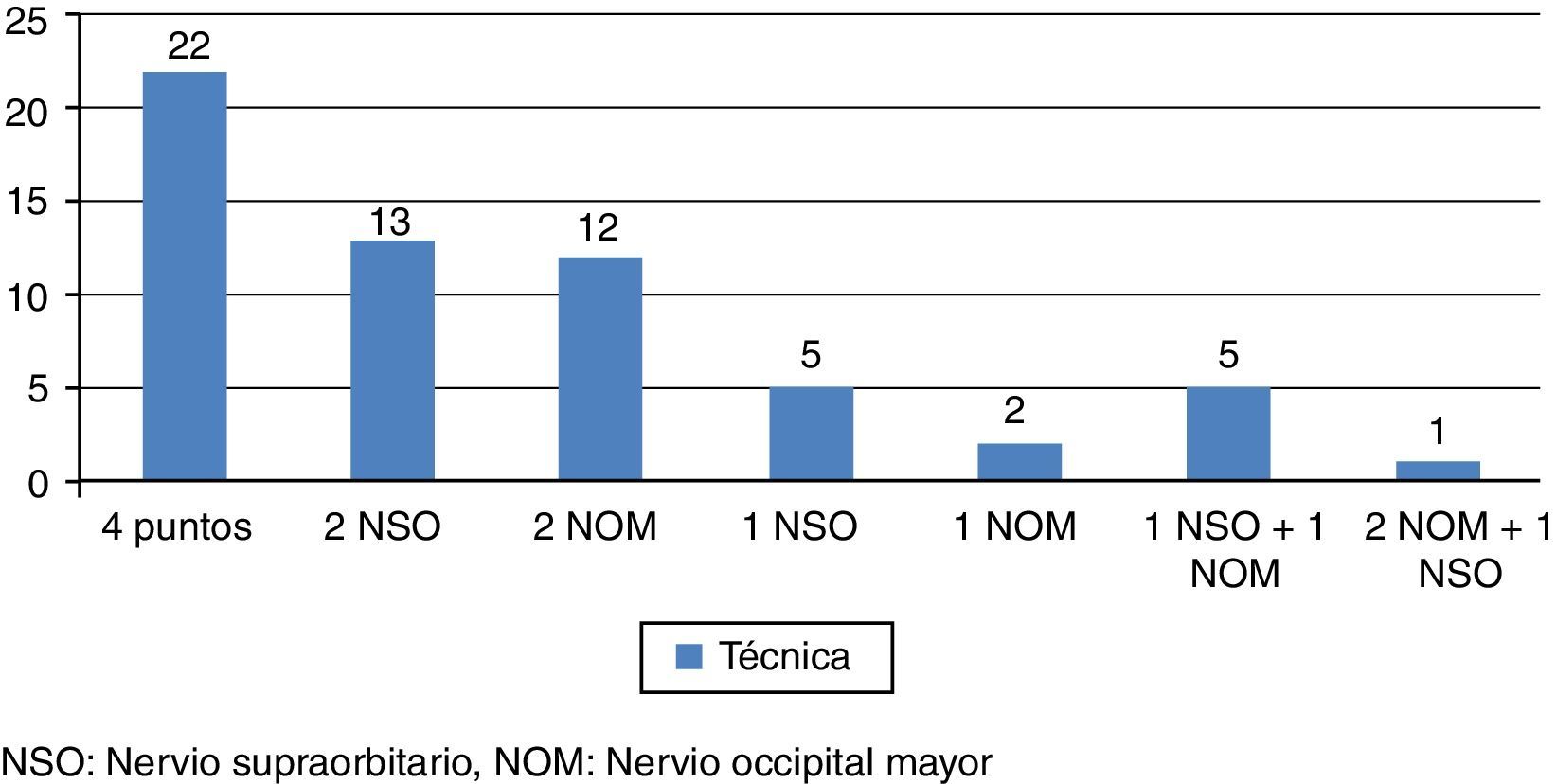
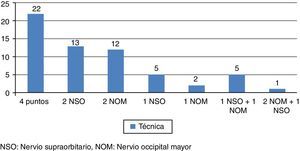
La técnica llevada a cabo con mayor frecuencia fue el bloqueo de ambos nervios occipitales y supraorbitarios. En la figura 1 se recogen los procedimientos llevados a cabo.
En 23 pacientes (38,3%) hubo una respuesta completa de al menos 15 días y en 24 (40%) una respuesta parcial, mientras que en 13 (21,7%) no se obtuvo beneficio alguno. El tiempo de respuesta se prolongó en algunos casos hasta 3 meses.
No se produjeron efectos adversos más allá de ocasionales episodios vagales que se resolvieron con un tiempo de reposo o de molestias reversibles en horas en las zonas de punción.
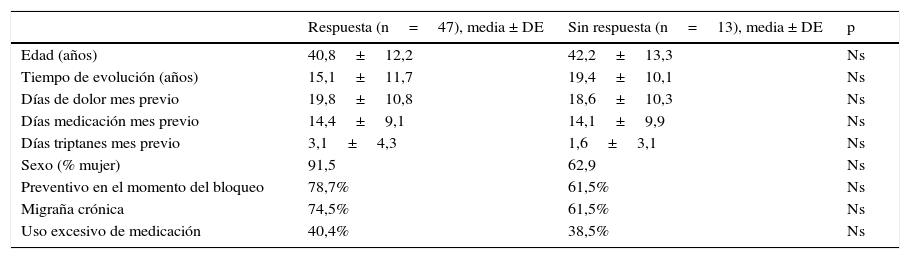
Comparamos, en primer lugar, variables clínicas y demográficas entre el grupo de pacientes con respuesta al menos parcial y aquellos sin respuesta alguna. No encontramos diferencias significativas en ninguna de estas variables (tabla 1). Por el contrario, al comparar a los pacientes con respuesta completa con el resto, vimos que la edad y el tiempo en años de evolución de la migraña eran significativamente menores en los pacientes con gran respuesta al bloqueo (tabla 2).
Comparación entre el grupo de respuesta al bloqueo vs. ausencia de respuesta
| Respuesta (n=47), media ± DE | Sin respuesta (n=13), media ± DE | p | |
|---|---|---|---|
| Edad (años) | 40,8±12,2 | 42,2±13,3 | Ns |
| Tiempo de evolución (años) | 15,1±11,7 | 19,4±10,1 | Ns |
| Días de dolor mes previo | 19,8±10,8 | 18,6±10,3 | Ns |
| Días medicación mes previo | 14,4±9,1 | 14,1±9,9 | Ns |
| Días triptanes mes previo | 3,1±4,3 | 1,6±3,1 | Ns |
| Sexo (% mujer) | 91,5 | 62,9 | Ns |
| Preventivo en el momento del bloqueo | 78,7% | 61,5% | Ns |
| Migraña crónica | 74,5% | 61,5% | Ns |
| Uso excesivo de medicación | 40,4% | 38,5% | Ns |
Comparación entre el grupo de gran respuesta al bloqueo vs. resto
| Gran respuesta (n=23), media ± DE | Resto (n=37), media ± DE | p | |
|---|---|---|---|
| Edad (años) | 36,4±11,3 | 43,2±12,4 | 0,03 |
| Tiempo de evolución (años) | 10,7±10,1 | 19,4±11,1 | 0,003 |
| Días de dolor mes previo | 18,8±11 | 20,1±10,5 | Ns |
| Días medicación mes previo | 14±9,1 | 14,5±9,4 | Ns |
| Días triptanes mes previo | 3±5 | 2,7±3,4 | Ns |
| Sexo (% mujer) | 91,3 | 83,8 | Ns |
| Preventivo en el momento del bloqueo | 73,9% | 75,7% | Ns |
| Migraña crónica | 69,6% | 73% | Ns |
| Uso excesivo de medicación | 39,1% | 40,5% | Ns |
Además del resultado del primer bloqueo, hemos seguido analizando un total de 128 procedimientos llevados a cabo en estos 60 pacientes durante el periodo de inclusión. En 44 (34,4%) se obtuvo una respuesta completa, en 59 (46,1%) respuesta parcial y en 25 procedimientos (19,5%) no se logró mejoría alguna.
En 27 (45%) casos se realizó un solo bloqueo, en 16 (26,7%) 2 bloqueos y en el resto de los pacientes se realizaron entre 3 y 8 intervenciones, con una media global de 2,12 bloqueos por paciente. En 3 de los 13 pacientes que no respondieron al primer bloqueo se obtuvo respuesta en algún procedimiento posterior, mientras que en varios de los casos en los que el primer bloqueo fue eficaz se llevó a cabo algún procedimiento sin respuesta.
DiscusiónLos bloqueos anestésicos pericraneales están cada vez más presentes en la práctica clínica habitual en el paciente con cefalea. Sin embargo, las evidencias sobre su eficacia son escasas y los patrones de uso entre los distintos profesionales, muy diferentes. Grupos de expertos llevan tiempo trabajando en homogeneizar técnicas e indicaciones sobre la base de los datos disponibles hasta este momento. Ante la existencia de datos favorables acerca de su eficacia y la seguridad de la técnica, constituyen una opción que se debe considerar el tratamiento de distintos tipos de cefaleas9.
Los fármacos anestésicos locales actúan a través de la inhibición reversible de los canales de sodio voltaje-dependientes, y al utilizarlo a dosis bajas, de forma selectiva en las fibras sensitivas. Sin embargo, su mecanismo de actuación en el tratamiento de la migraña no es claramente conocido. Parece que el dolor en la migraña y otras cefaleas primarias tiene relación con la activación de nociceptores de la duramadre y los vasos intracraneales, que son inervados por fibras de la primera rama del nervio trigémino. Por otro lado, diversos estudios han demostrado una convergencia de aferencias del nervio trigémino con las primeras raíces cervicales a nivel del núcleo caudal trigeminal, en el tronco del encéfalo10. Es probable que la inhibición nociceptiva de algunas fibras del llamado complejo trigémino cervical (p. ej., las cervicales a través del bloqueo anestésico por infiltración a nivel occipital [C2]) logre en realidad la inhibición de todo el sistema, obteniendo efecto en áreas sensitivas de otro nervio11. Lo que no está tan claro, sin embargo, es cómo la duración del efecto del fármaco es de tan solo unas horas, mientras que el beneficio que aporta puede durar hasta varios meses; podría explicarse por la rotura de un supuesto círculo de dolor que se presupone existe en la sensibilización central de la migraña12. En nuestro diseño, decidimos mezclar un anestésico de duración media (mepivacaína) con otro de acción más prolongada (bupivacaína).
Como decíamos, a día de hoy son muchas las cefaleas para cuyo control se ha recurrido al bloqueo nervioso con fármacos anestésicos. En la cefalea en racimos, ha mostrado ser útil asociado a corticoides: el 64% de 14 pacientes con cefalea en racimos crónica (CRC) o episódica (CRE) respondieron de forma parcial o completa a la infiltración de lidocaína con triamcinolona en el NOM ipsolateral al dolor13. Datos similares se han obtenido en otro estudio abierto, recientemente publicado, con una respuesta del 57% de 83 sujetos que presentaban CRC, utilizando lidocaína y metilprednisolona14. Dos ensayos clínicos se han publicado al respecto: el primero15 comparó lidocaína asociada a corticoides (n=13) o a placebo (n=10) en 23 pacientes (16 CRE, 7 CRC), obteniendo una respuesta completa tras una semana en el 85% de los pacientes del grupo que asociaba corticoides, frente a ningún sujeto libre de dolor en el grupo de placebo. El segundo de ellos comparaba en 43 sujetos (28 CRE, 15 CRC) el uso cortivazol (n=21) frente a placebo (n=22), donde el grupo activo logró una mayor reducción del número de ataques diarios durante las 2 primeras semanas16.
También en la hemicránea continua (HC) los bloqueos pueden ser de utilidad en sujetos con intolerancia a la indometacina. En un trabajo realizado por nuestro grupo, se optó por realizar un bloqueo anestésico a 13 sujetos diagnosticados de HC con intolerancia a indometacina; se infiltraron el NOM y el NSO ipsolaterales al dolor con una mezcla de bupivacaína y mepivacaína (si además existía trocleodinía, se procedió a la infiltración de triamcinolona en la tróclea); 12 (92,3%) de ellos respondieron de forma al menos parcial17.
La neuralgia occipital (NO) incluye entre sus criterios diagnósticos la mejoría del dolor tras el bloqueo anestésico occipital1. Un artículo describe cómo el uso de corticoides logró controlar el dolor durante una semana o más en el 90% de los sujetos, siendo en el 30% durante al menos un mes18; otro trabajo que utilizó anestésicos locales logró una respuesta durante más de un mes en el 36% de los 23 pacientes participantes19. Nuestro grupo realizó bloqueo anestésico con una mezcla de bupivacaína y mepivacaína a 10 pacientes con diagnóstico de NO, obteniendo una respuesta completa en todos ellos durante un periodo de entre 2 y 6 meses20. También la cefalea cervicogénica, la cefalea postraumática, los diferentes tipos de cefaleas antes agrupados como «cefalea crónica diaria», y otras neuralgias, como la supraorbitaria o auriculotemporal, han mostrado beneficiarse de los bloqueos anestésicos9,12,21.
Centrándonos en lo que nos ocupa, la utilidad de esta modalidad de tratamiento se ha evaluado para el manejo de la migraña en la fase aguda, con resultados favorables. Se ha logrado la resolución de una crisis migrañosa en un 88% de los pacientes al bloquear los NOM con lidocaína22 o en el 82% a los 15 min tras el bloqueo de NOM y NSO con adrenalina y lidocaína23. En un 90% se produjo mejoría pasados 20 min tras un bloqueo de NOM con lidocaína24 o reducción de intensidad en solo 5 minutos con lidocaína y bupivacaína, así como de la alodinia y la fotofobia asociadas25.
Otros trabajos, en cambio, se han centrado, como en nuestro caso, en evaluar el beneficio de los bloqueos anestésicos de nervios pericraneales como tratamiento preventivo de la migraña. En 1992 se publicaron los resultados de un registro retrospectivo de sujetos con diagnóstico de migraña (n=97) o cefalea postraumática con características clínicas de migraña (n=87), sin respuesta al tratamiento médico habitual, a quienes se les aplicó una inyección en ambos NOM de lidocaína asociada a metilprednisolona; el 53,6 y el 72,4%, respectivamente, consiguieron mejoría del dolor en la revisión al cabo de 6 meses26. En 1996 un estudio valoró a 29 migrañosos refractarios, realizando bloqueos con bupivacaína de los puntos que presentasen sensibilidad a la palpación en la salida de ambos NOM y NSO. Se realizaron entre 5 y 10 sesiones por paciente a días alternos, lográndose una reducción del índice de dolor total (valor que integra horas de dolor al mes y su intensidad) (de 347,1 basal a 106,8 en un mes y 60,9 en 6 meses), el número de ataques (de 12,8 basal a 7,1 en un mes y 5,1 en 6 meses) y el consumo de analgésicos durante un tiempo de hasta 6 meses (de 12,4 basal a 5,6 en un mes y 3,8 en 6 meses)27. Además de los nervios occipitales, los nervios supra e infraorbitarios (NIO) también se han utilizado en el manejo de la migraña; la infiltración de lidocaína en ambos NSO y NIO en 26 migrañosos, en 3 ocasiones a intervalos de 3 días, logró reducir a los 6 meses el número de crisis de dolor al mes (de 9,9 a 2), su intensidad (de 9 a 3,5) y la discapacidad ocasionada sobre la base de la escala MIDAS (de 3,2 a 1,4)28. En 2008, un estudio se centró en 37 sujetos que presentaban lo que entonces se denominaba migraña transformada, comparando el uso de lidocaína y bupivacaína asociado a triamcinolona o placebo en ambos NOM, así como inyección de la misma mezcla en diferentes puntos gatillo de ambos músculos trapecios. En ambos grupos se logró una reducción similar de la intensidad del dolor a los 20 min. También la intensidad de la fotofobia y del dolor cervical, y en menor medida de la fonofobia, decreció de forma similar en los 2 grupos de pacientes. El periodo libre de dolor, el tiempo de respuesta y el uso de analgésicos no difirieron de forma estadísticamente significativa entre los que asociaban placebo o corticoides29. En el año 2001 se realizó el único ensayo clínico doble ciego disponible, controlado con placebo, para evaluar el bloqueo anestésico como fármaco preventivo en migrañosos. Por medio de un diseño cruzado, se realizaron 2 infiltraciones de NOM bilateral en cada paciente, separadas por un mes, con bupivacaína 0,5% o suero fisiológico. De los 63 pacientes incluidos, solo 37 se incluyeron en el análisis final, en el que no se encontraron diferencias estadísticamente significativas en el número de crisis ni en los estudios algométricos; sin embargo, se incluyó a pacientes con baja frecuencia mensual de crisis, lo que podría haber minimizado el efecto beneficioso del bloqueo anestésico30.
La comparación entre nuestros datos y los presentes en la literatura es muy difícil. Por un lado, los nervios considerados diana son diferentes: NSO y NIO28, NOM bilateral26,29, NOM y/o NSO si presentaban sensibilidad a la palpación27. Nosotros hemos optado por la sensibilidad a la palpación como criterio de selección, si bien la técnica que, basándonos en ello, hemos realizado con más frecuencia es el bloqueo de los 4 nervios; quizá esta sea la técnica a estandarizar en un futuro. En este momento, el tamaño muestral no nos permite hacer un análisis individualizado en función de los nervios tratados. Estudios previos han apuntado que la identificación de sensibilidad a la palpación en la salida del NOM podría ser un predictor de mayor respuesta a la infiltración anestésica de dicho nervio31.
Otro factor que dificulta la comparación entre los distintos trabajos es el uso de diferentes anestésicos locales, si bien se presupone un efecto similar entre todos ellos. La lidocaína es el fármaco más usado en migraña23-25,28,31 tras la bupivacaína27,32; otros autores han utilizado una combinación de ambos fármacos25. La comparación entre estos trabajos no aporta ningún dato a favor de uno u otros. En nuestra elección de la mezcla de mepivacaína y bupivacaína, hemos buscado combinar un anestésico de acción más rápida frente a otro de vida media más larga, aunque es una opción abierta a discusión. De hecho, desde el final de la fase de reclutamiento de este trabajo, en nuestro grupo utilizamos lidocaína al 1%.
Hace algunos años se consideraba que el uso asociado de corticoides podía aumentar el beneficio, y así se utilizó en algunos trabajos como tratamiento profiláctico26 o como tratamiento sintomático24,31 en la migraña. Sin embargo, posteriormente se publicó un ensayo clínico controlado con placebo que no mostró superioridad de esta combinación29. Así pues, a día de hoy, no se recomienda el uso de corticoides en la migraña, salvo en casos que estuviesen contraindicados los anestésicos locales22. El uso repetido de corticoides puede dar lugar a cambios tróficos que podrían ser tolerados en la región occipital, pero que hacen desaconsejable el uso de los mismos en la región facial; al introducir en nuestro diseño la posibilidad de bloquear el NSO decidimos no utilizarlos.
Aunque es muy difícil separar el efecto placebo en un estudio abierto acerca de la eficacia de un procedimiento instrumental, que casi un 80% de los pacientes tratados experimenten una disminución de al menos un 50% de los días de dolor durante periodos a veces prolongados, y en ausencia de cambios en el tratamiento preventivo concomitante resulta cuanto menos esperanzador.
Aparte de la sensibilidad a la palpación de los nervios pericraneales, utilizado como criterio de selección en nuestro diseño, no se han detectado variables clínicas o demográficas predictoras de la respuesta a los bloqueos anestésicos en estudios previos. Específicamente, no han resultado predictores de buena respuesta aspectos como la aparición de anestesia tras el bloqueo anestésico en el territorio sensitivo del NOM31, la condición de uso excesivo o no de medicación31 o la presencia de dolor cervical u occipital26. En el presente trabajo, hemos observado una menor edad y menor tiempo de evolución de la migraña en los pacientes con una respuesta completa al bloqueo frente al resto. Es posible que el grado de sensibilización central en los sujetos más jóvenes y con menos tiempo de enfermedad sea diferente, menos establecido y, por tanto, más fácil de interferir en él que en los sujetos con más carga de enfermedad.
Tanto estudios previos como nuestra experiencia nos llevan a considerar el bloqueo anestésico de nervios pericraneales una técnica segura en manos suficientemente entrenadas. En más de 600 procedimientos realizados en diferentes indicaciones en nuestra consulta monográfica de Cefaleas desde enero del 2009 no hemos observado efectos adversos significativos. Eso sí, siempre deben tenerse las precauciones propias de la técnica22, y no olvidar la contraindicación absoluta para el bloqueo de nervios occipitales que supone el antecedente de craniectomía posterior por riesgo de efecto depresor sobre el sistema nervioso central33. Las complicaciones descritas con más frecuencia han sido episodios vasovagales31,34, mareo o aparición de dolor en el punto de punción31. Otros efectos secundarios a nivel local como atrofia cutánea, hiperpigmentación o alopecia se han relacionado únicamente con la infiltración de corticoides35. Con respecto a la técnica, debe tenerse presente una serie de potenciales complicaciones para tomar las precauciones necesarias: medidas de asepsia básicas para evitar infecciones locales, ya que se va a alterar la barrera cutánea; utilizar mezcla diluida minimizando el número de punciones en personas mayores (en quienes podría ocasionar alteraciones en la presión arterial) o en sujetos con antecedente de síncopes vasovagales (prolongando, además, el tiempo de reposo), y prolongar el tiempo de compresión (entre 5 y 10 min) en sujetos que tomen anticoagulantes o antiagregantes.
Aunque muestra en un número importante de pacientes la seguridad y la eficacia de los bloqueos de nervios pericraneales como profilaxis de migraña, es evidente que nuestro estudio presenta limitaciones. Su carácter abierto y la inclusión de pacientes en diferentes situaciones clínicas de migraña no permiten establecer evidencias de uso de esta técnica. Además, y con nuestro tamaño muestral, no hemos podido proponer criterios de predicción de respuesta. Sin embargo, en una situación clínica estándar, los bloqueos anestésicos de nervios pericraneales pueden ser una ayuda segura y barata en el manejo de pacientes migrañosos de difícil control.
Ante la heterogeneidad de los patrones de uso de los bloqueos anestésicos pericraneales en el tratamiento preventivo de la migraña, y con el apoyo de las recomendaciones de expertos9, consideramos necesario el diseño de ensayos multicéntricos controlados con placebo en diferentes situaciones clínicas de migraña para obtener la evidencia necesaria que posicione esta técnica dentro de los posibles tratamientos preventivos antimigrañosos.
Resumiendo los datos más relevantes de nuestro trabajo, los bloqueos de nervios pericraneales como profilaxis de migraña en una población que comparte una mala tolerancia o ausencia de eficacia de al menos un preventivo oral y la presencia de sensibilidad a la palpación en la salida de los nervios pericraneales han beneficiado al 81,7% de nuestros pacientes. Ningún paciente presentó efectos secundarios importantes. Así pues, en nuestra experiencia, el bloqueo anestésico de los nervios pericraneales utilizando la sensibilidad a la palpación como criterio de selección es un procedimiento seguro, barato y eficaz como tratamiento preventivo de migraña, incluso como segunda línea.
FinanciaciónEste trabajo no ha recibido.
Conflicto de interesesNo existen.