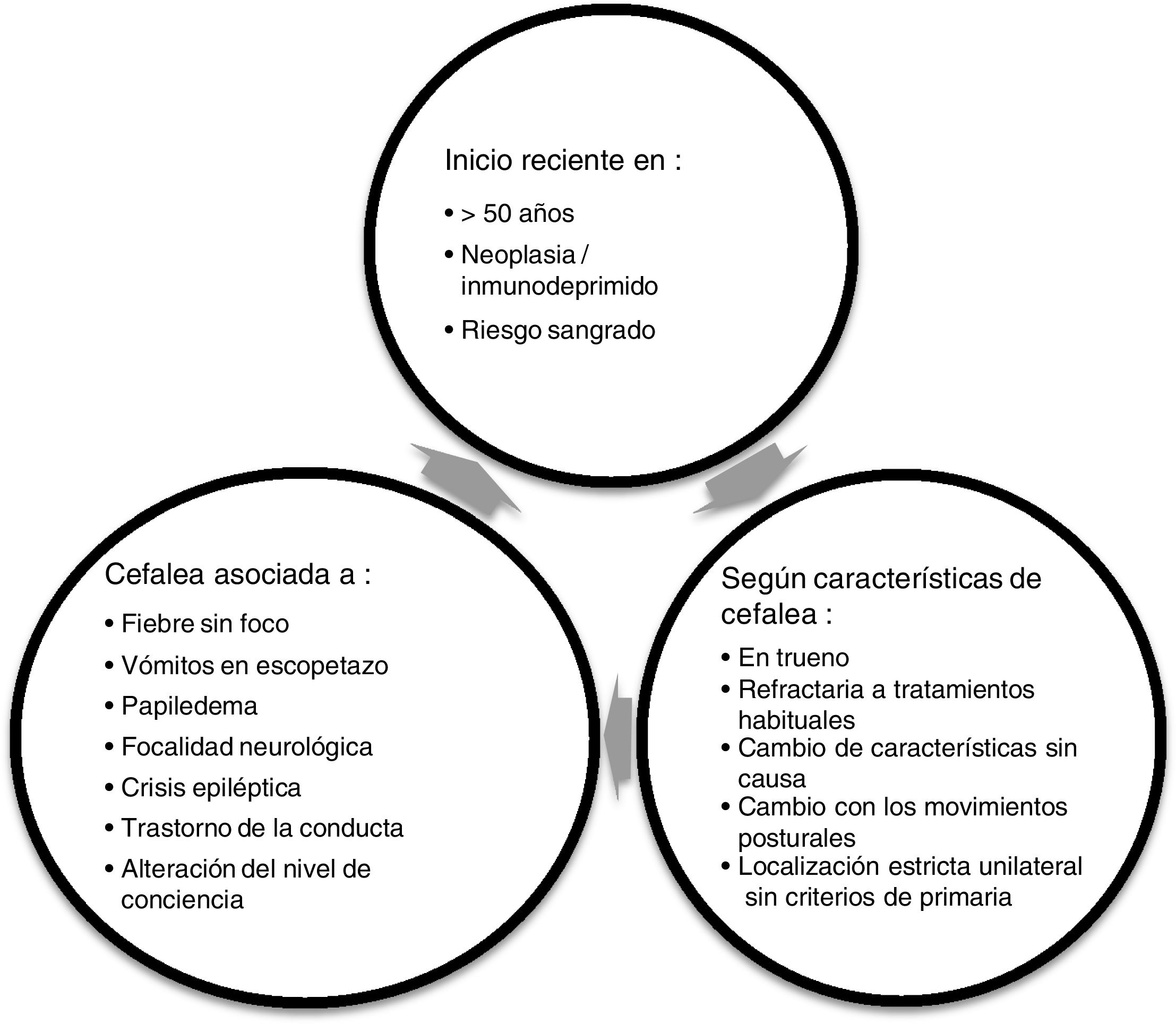
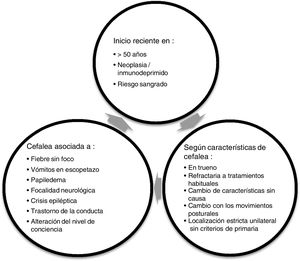
. Cuando se sospecha que estamos ante una cefalea secundaria y se deriva un paciente a Urgencias o a la consulta de Neurología es importante saber qué exploraciones complementarias son oportunas hacer en cada caso, además de saber posteriormente cuál es el circuito adecuado que ha de seguir el paciente.
Por este motivo, el Grupo de Estudio de Cefaleas de la Sociedad Española de Neurología (GECSEN) ha decidido crear unas recomendaciones consensuadas que establezcan un protocolo de derivación de pacientes con cefalea y/o neuralgias craneofaciales.
DesarrolloSe ha contactado con neurólogos jóvenes con interés y experiencia en cefalea y con la Junta Directiva del GECSEN han desarrollado este documento que, por razones prácticas, se ha dividido en 2 artículos. El primero centrado en las cefaleas primarias y neuralgias craneofaciales, y este centrado en las cefaleas secundarias y otros dolores craneofaciales. El enfoque es práctico, con tablas que resumen los criterios de derivación con exploraciones complementarias y otros especialistas a los que derivar, para que sea útil y facilite su uso en nuestra práctica asistencial diaria.
ConclusionesEsperamos ofrecer una guía y herramientas para mejorar la toma de decisiones ante un paciente con cefalea valorando exploraciones a priorizar y que circuitos seguir para así evitarla duplicación de consultas y retrasos en el diagnóstico y en el tratamiento.
When secondary headache is suspected and the patient is referred to the emergency department or to the outpatient neurology clinic, it is important to know which are the appropriate complementary examinations to perform and the suitable referral pathway for patients to follow.
In order to establish recommendations on this matter, the Spanish Society of Neurology's Headache Study Group (GECSEN) has decided to issue a series of agreed recommendations constituting a referral protocol for patients with headache and/or craniofacial neuralgias.
DevelopmentYoung neurologists with an interest and experience in headache were invited to draft a series of practical guidelines in collaboration with GECSEN's Executive Committee. For practical reasons, the document was divided into 2 articles: the first focuses on primary headaches and craniofacial neuralgias and this second article on secondary headaches and other craniofacial pain. In order for the recommendations to be helpful for daily practice, they follow a practical approach, with tables summarising referral criteria, examinations to be performed, and referral to other specialists.
ConclusionsWe hope to offer a guide and tools to improve decision-making regarding patients with headache, identifying complementary tests to prioritise and referral pathways to be followed, in order to avoid duplicated consultations and delayed diagnosis and treatment.
Desde el Grupo de Estudio de Cefaleas de la SEN (GECSEN) hemos detectado que los pacientes llegan a nuestras consultas de cefalea sin las pruebas complementarias adecuadas, sin seguir los circuitos oportunos y no siempre en el momento más idóneo o con la urgencia/prioridad necesaria.
Por este motivo, hemos redactado unas recomendaciones consensuadas basadas en la evidencia científica publicada y en nuestra experiencia, que establezcan unos protocolos de derivación del paciente con cefalea y/o dolor craneofacial que puedan ser aplicadas desde los servicios de Urgencias y Atención Primaria (AP). Estas indicaciones son de carácter general y deberán adaptarse a las características de cada centro.
Para llevar a cabo este documento, se invitó a participar a neurólogos jóvenes con experiencia en cefaleas. Por razones prácticas, se han dividido las recomendaciones en 2 publicaciones; esta centrada en las cefaleas secundarias y dolores craneofaciales, y otra basada en las cefaleas y neuralgias primarias.
Las cefaleas que trataremos son las secundarias a: traumatismo craneoencefálico, vasculares, por abuso de medicamentos, por hiper/hipotensión de líquido cefalorraquídeo (LCR), migraña con pleocitosis y otros dolores craneofaciales, como son: el síndrome de Tolosa-Hunt, síndrome de Raeder (u oculosimpático trigeminal), síndrome de boca ardiente y dolor facial idiopático persistente. Se presentará cada una de ellas, con una breve descripción de los criterios diagnósticos siguiendo la Clasificación Internacional de la Sociedad Internacional de Cefaleas (ICHD-IIIbeta)1, el diagnóstico diferencial más importante que debemos tener en cuenta y en las tablas el protocolo de actuación y derivación desde Urgencias y AP.
RecomendacionesDe forma global, siempre que valoremos a un paciente con cefalea tanto en una consulta de AP como en Urgencias, lo principal es confirmar que no presente ningún síntoma de alarma (fig. 1), ya que esto nos puede indicar que podemos estar ante una cefalea secundaria.
Se define como aquella cefalea en los 7 días tras el traumatismo o en los 7 días tras recobrar el conocimiento. En los primeros 3 meses tras el inicio se consideran agudas, si continúan durante más tiempo se consideran persistentes. El latigazo cervical (LC) se produce por aceleración-desaceleración y flexión/extensión del cuello. El síndrome postraumático (SP) consiste en una esfera más amplia de síntomas: cefalea, mareo, disminución de concentración, enlentecimiento psicomotor, insomnio, ansiedad e irritabilidad1. Se recomienda realizar estudio de neuroimagen si el paciente ha sufrido un traumatismo moderado o grave (pérdida de consciencia > 30min, Glasgow < 13, amnesia postraumática > 24 h, alteración del nivel de consciencia > 24 h, lesión traumática cerebral: fractura craneal, hemorragia cerebral o subaracnoidea o contusión cerebral)2, o presentan un déficit neurológico focal y/o alteraciones de la conducta o la personalidad. En el LC se deben descartar fracturas-luxaciones valorar si hay daño medular3,4. La derivación a otros especialistas se hará según la patología del paciente (hemorragia subaracnoidea, subdural, daño en el oído interno…) y la clínica del mismo. Además en los pacientes que sufren un SP suele ser necesaria la ayuda psicológica5,6. La cefalea suele mejorar a las 3 semanas, aunque existen una serie de factores que predisponen a una mayor duración, tener menos de 60 años, cefalea primaria previa, comorbilidad psiquiátrica, abuso de medicación, asociación a un SP, antecedentes de sangrado en neuroimagen y/o epilepsia postraumática6-8 (tabla 1).
Protocolo de actuación y derivación desde Urgencias y AP en una cefalea secundaria a TCE
| Cefalea secundaria a TCE | |
|---|---|
| Exploraciones complementarias | TC cerebral urgente si red flags |
| RM cerebral diferida si síntomas persistentes | |
| TC cervical en LC con RM si sospecha daño medular | |
| Derivación a Urgencias y/o criterios de ingreso | Cefalea con red flags o tras TCE grave |
| Ingreso según criterios clínicos y radiológicos | |
| Derivación a control ambulatorio | Atención Primaria |
| Neurología normal si persiste > 3 semanas y/o factores de riesgo de persistencia | |
| Derivación a otros especialistas | Neurocirugía, Rehabilitación, Otoneurologíaa |
| Psiquiatría si SP | |
LC: latigazo cervical; RM: resonancia magnética; SP: síndrome postraumático; TC: tomografía computarizada; TCE: traumatismo cráneo-encefálico.
Se describen a continuación las principales causas de cefalea por trastorno vascular (tabla 2).
Protocolo de actuación y derivación desde Urgencias y AP en una cefalea secundaria a lesión vascular
| Cefalea secundaria a lesión vascular | |
|---|---|
| Exploraciones complementarias | TC cerebral urgente si sospecha de lesión vascular o red flags |
| PL si sospecha de HSA (tras 6-12 h) | |
| Angio-TC/RM si sospecha de disección, con art. carótidas externas si sospecha de MAV, con fase venosa si sospecha de TVC | |
| Doppler si sospecha de vasoespasmo | |
| Derivación a Urgencias y/o criterios de ingreso | Cefalea con red flags o síntomas asociados y/o factores de riesgo descritos |
| El diagnóstico implica ingreso | |
| Derivación a control ambulatorio | Neurología normal tras el alta |
| Unidad de cefaleas si CAM o persistencia que requiera técnicas específicas | |
| Derivación a otros especialistas | Neurorradiología intervencionista, UCI, Rehabilitación, Otoneurologíaa |
CAM: cefalea por abuso de medicación; HSA: hemorragia subaracnoidea; MAV: malformación arterio-venosa; PL: punción lumbar; RM: resonancia magnética; TC: tomografía computarizada; TVC: trombosis venosa cerebral.
Suele ser más frecuente en el adulto joven. La cefalea es el síntoma inicial y más frecuente. Generalmente unilateral, occipito-nucal ipsolateral a la disección, pulsátil, de inicio repentino y donde determinadas posiciones pueden intensificar o aliviar el dolor. Suele asociar: mareos, dolor cervical, síncope, amaurosis fugax, síndrome de Horner, acúfeno, tumefacción facial y disgeusia2,9. Es importante preguntar sobre traumatismo o manipulación cervical. En un 25% de los pacientes, la cefalea persiste más allá de los primeros 3 meses10.
Cefalea atribuida a hemorragia intracraneal no traumática (hemorragia subaracnoidea-malformación arteriovenosa)Siempre debemos descartar una hemorragia subaracnoidea antes una cefalea intensa, de comienzo súbito y acmé rápido11. Dentro de las hemorragias lobares, las localizaciones más frecuentes para cursar con cefalea en trueno son la cerebelosa y occipital12. Además de los criterios de alarma debemos también tener en cuenta la existencia de antecedentes familiares, ser > 40 años, dolor o rigidez cervical, hemorragia hialoidea en el fondo de ojo, aparición durante el ejercicio y limitación a la flexión cervical13. La presencia de cefalea primaria previa, ictus, vasoespasmo y el no uso de terapia endovascular implican un mayor riesgo de persistencia de la cefalea14. Es importante recordar que debemos evitar los antiinflamatorios no esteroideos y están contraindicados los triptanes.
Cefalea atribuida a trombosis venosa cerebralEs el síntoma más frecuente y único en un 15-40% de los casos2 pero habitualmente se acompaña de signos focales, encefalopatía subaguda o síndrome del seno cavernoso15. El curso evolutivo puede ser desde en trueno a insidioso. Tenemos que tenerla en cuenta en pacientes con factores de riesgo, como la toma de anticonceptivos, el embarazo y el puerperio, o alteraciones hematológicas, entre otros16.
Cefalea por abuso de medicamentosLa cefalea por abuso de medicamentos (CAM) es una cefalea secundaria causada por el exceso de medicación sintomática. Se caracteriza por ser crónica y producirse si se lleva a cabo un consumo excesivo (> 10 días/mes para ergóticos, triptanes, analgésicos combinados, opioides o > 15 días para analgésicos simples) durante más de 3 meses. La localización y el tipo de dolor suele tener características similares a la cefalea preexistente, generalmente migraña o de tensión, pero puede variar e incluso asociar náuseas, dificultades de concentración, problemas de memoria e irritabilidad17. De forma general, dichas características revierten hasta su nivel previo cuando se deja de administrar el fármaco o fármacos responsables. Es más frecuente en edades medias y mujeres18.
Debe tenerse en cuenta que muchos síntomas, como las náuseas, los vómitos, los problemas de sueño o la ansiedad, pueden empeorar durante la retirada, sobre todo en las primeras semanas19. Se recomienda hacer la retirada de forma ambulatoria, ya que logra mejor adherencia y disminuye el riesgo de recaídas. Además, no hay diferencias en la reducción de los días de cefaleas en comparación con pacientes hospitalizados20. Pero para esta decisión también es importante tener en cuenta el apoyo familiar, la motivación del paciente, las comorbilidades psiquiátricas o la necesidad de monitorización21, así como los recursos disponibles en el hospital y la necesidad de una terapia multidisciplinar22 (tabla 3).
Protocolo de actuación y derivación desde Urgencias y AP para cefalea por abuso de medicamentos
| Cefalea secundaria por abuso de medicamentos | |
|---|---|
| Exploraciones complementarias | TC cerebral urgente si red flags → RM diferidaa |
| Punción lumbara | |
| VSG, TSHa | |
| Derivación a Urgencias y/o criterios de ingreso | Si presencia de red flags |
| Ingreso hospitalario si fracaso de tratamiento ambulatorio, enfermedades concomitantes graves o necesidad de monitorización | |
| Derivación a control ambulatorio | Atención Primaria |
| Neurología normal si fracaso terapéutico o dudas diagnósticas | |
| Unidad de Cefaleas si necesidad de tratamiento multidisciplinar o técnicas específicas | |
| Derivación a otros especialistas | Psiquiatría/psicología si síndrome ansioso-depresivo asociado |
RM: resonancia magnética; TC: tomografía computarizada; TSH: hormona estimulante de la glándula tiroidea; VSG: velocidad de sedimentación globular.
Es aquella causada por aumento de la presión de LCR (> 250 mmH2O), normalmente acompañado de otros síntomas y/o signos clínicos de hipertensión intracraneal. Remite tras la normalización de la presión del LCR. Suele ser diaria y se agrava con maniobras de Valsalva, el esfuerzo y el decúbito pero también puede simular una cefalea de características migrañosas23. Suele tener otros síntomas asociados, como acúfenos síncronos con el pulso, oscurecimientos visuales transitorios relacionados con cambios posturales, cervicalgia y dorsalgia, y diplopía por afectación del vi par y pérdida de la agudeza visual en el 25% de los casos. Existen unos hallazgos radiológicos característicos de la existencia de hipertensión intracraneal como son: silla turca vacía, distensión del espacio perióptico subaracnoideo, aplanamiento de la esclera posterior, protrusión de la papila del nervio óptico en el vítreo y estenosis del seno de la vena transversa cerebral.
La hipertensión intracraneal puede ser idiópatica, y es característico que la presenten mujeres jóvenes, pero existen muchas otras etiologías de hipertensión intracraneal, como son trastornos metabólicos (fallo hepático, hipercapnia, crisis hipertensiva aguda, síndrome de Reye o fallo cardíaco), tóxicos, hormonal o por patología intracraneal (lesiones ocupantes de espacio, trombosis de senos, etc.) (tabla 4).
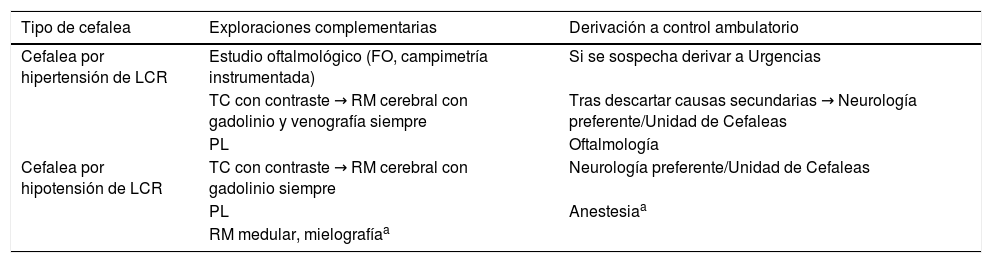
Protocolo de actuación y derivación desde Urgencias y AP para cefalea por alteración del líquido cefalorraquídeo
| Tipo de cefalea | Exploraciones complementarias | Derivación a control ambulatorio |
|---|---|---|
| Cefalea por hipertensión de LCR | Estudio oftalmológico (FO, campimetría instrumentada) | Si se sospecha derivar a Urgencias |
| TC con contraste → RM cerebral con gadolinio y venografía siempre | Tras descartar causas secundarias → Neurología preferente/Unidad de Cefaleas | |
| PL | Oftalmología | |
| Cefalea por hipotensión de LCR | TC con contraste → RM cerebral con gadolinio siempre | Neurología preferente/Unidad de Cefaleas |
| PL | Anestesiaa | |
| RM medular, mielografíaa |
FO: fondo de ojo; PL: punción lumbar; RM: resonancia magnética; TC: tomografía computarizada.
Cefalea ortostática de predominio occipital, bilateral, que empeora con las maniobras de Valsalva en presencia de baja presión de LCR (< 60 mmH2O) y/o de fuga de LCR, aun con presión normal. Generalmente acompañada de cervicalgia, acúfenos, alteración en la audición, fotofobia y/o náuseas. Suele empeorar significativamente tras sentarse o estar en bipedestación y/o mejora al tumbarse (no es criterio diagnóstico)1. La naturaleza ortostática de la cefalea puede ser menos patente a medida que pase el tiempo. Más frecuente en mujeres en la 4.ª década24.
Puede producirse tras la realización de la punción lumbar hasta 5 días después, por fístula del LCR o de forma espontánea. Hay que recordar también que no todas las cefaleas ortostáticas son por alteración del LCR, teniendo que hacer un diagnóstico diferencial con diabetes insípida, cefalea cervicogénica o tras la cirugía descompresiva por malformación de Chiari sin fuga de LCR25.
En la neuroimagen se pueden observar colecciones subdurales, herniación amigdalar cerebelosa, obliteración de cisternas subaracnoideas, dilatación de estructuras venosas, colapso ventricular, realce paquimeníngeo o hiperemia hipofisaria24-26 (tabla 4).
Síndrome de cefalea y déficits neurológicos transitorios con linfocitosis en líquido cefalorraquídeoEl síndrome de cefalea transitoria y déficits neurológicos con linfocitosis en LCR es también conocido como seudomigraña con pleocitosis linfocítica, migraña con pleocitosis en LCR1,27 y su acrónimo en inglés «HaNDL». Consta de episodios de cefalea moderada-severa de características migrañosas, acompañada por síntomas sensitivos (3/4), afasia (2/3, afasia pura 34%) y síntomas motores (<50%) de 4 min a 72 h1,28-30. Los síntomas visuales son poco frecuentes (18%), aunque en pacientes migrañosos puede haberlos29. Suele darse en la 3.ª y 4.ª décadas de la vida, aunque existen casos descritos desde los 7 a los 52 años31. Más frecuentemente en varón joven. Los síntomas asociados, aunque suelen ser focales, pueden ser difusos (p. ej., estado confusional agudo). El 22-33% de los casos presentan fiebre. También se ha observado papiledema y parálisis del vi par32. El 25-40% de los casos refieren previamente historia de tos, rinitis, diarrea y astenia31, y suele haber antecedente de viriasis las semanas previas en uno de cada 4 casos (pudiendo indicar hipótesis autoinmune). La cefalea suele ser pulsátil, bilateral, de 1 h a 1 semana y generalmente posterior (15-60 min) a los otros síntomas, aunque ocasionalmente ocurre primero. No hay meningismo y están asintomáticos entre episodios31. En el LCR, existe pleocitosis linfocitaria (< 760 cél/mm3), en la mayoría hiperproteinorraquia y aumento de la presión de LCR en el 50%, aproximadamente. En general, se resuelven en poco tiempo pero pueden tardar meses33.
Debido a que HaNDL se diagnostica sobre todo por exclusión, se requiere descartar: ictus34-36, meningoencefalitis por herpes simplex virus 11, meningitis de Mollaret (meningitis linfocítica benigna recurrente; en este caso el HaNDL se diferencia por la presencia de déficits neurológicos, la ausencia de meningitis y la falta de células Mollaret en el LCR) y forma familiar o esporádica de la migraña hemipléjica (no tienen pleocitosis linfocítica en LCR). También es importante considerar entidades tratables como la borreliosis de Lyme, neurosífilis, meningitis por virus de inmunodeficiencia humana, encefalitis y vasculitis del sistema nervioso central.
La RM y la tomografía computarizada suelen ser normales. En HaNDL, en las técnicas de neuroimagen multimodal se ha observado una hipoperfusión hemisférica extensa en las secuencias de perfusión, sin lesiones agudas en las secuencias de difusión y sin evidencia de oclusión arterial en las secuencias angiográficas34. Pruebas adicionales, como solicitar anticuerpos neuronales, se justifican solo cuando se sospecha que HaNDL se asocia con un estado confusional agudo o trastorno de comportamiento. Se recomienda realizar RM cerebral para cada ataque y punción lumbar en caso de repetirse el evento, dependiendo del tiempo que haya pasado desde la punción previa, no siendo recomendable realizarlo en menos de una semana (tabla 5).
Protocolo de actuación y derivación desde Urgencias y AP en migraña con pleocitosis (HaNDL)
| HaNDL | |
|---|---|
| Exploraciones complementarias1 | TC y angio-TC → RM cerebral (con angio) |
| PL | |
| SPECTa | |
| Angiografíab | |
| Derivación a Urgencias | Si cefalea asociada a fiebre + focalidad neurológica derivar a Urgencias siempre |
| Ingreso si necesidad de completar estudio o persistencia de la sintomatología | |
| Derivación a control ambulatorio | Neurología/Unidad de Cefaleas preferente |
HaNDL: síndrome de cefalea y síntomas neurológicos transitorios con linfocitosis en líquido cefalorraquídeo; PL: punción lumbar; RM: resonancia magnética; SPECT: tomografía computarizada de emisión monofotónica; TC: tomografía computarizada.
Dolor unilateral orbitario asociado con paresia de uno o más de los nervios craneales 3.°, 4.° y/o 6.°, causado por una inflamación granulomatosa en el seno cavernoso, fisura orbitaria superior u órbita. Ocasionalmente, el nervio óptico está afectado1,37. Es una causa curable de oftalmoplejía dolorosa que hay que reconocer y tratar a tiempo, aunque puede presentar recurrencias. El síndrome de Tolosa-Hunt es un diagnóstico de exclusión, debiendo descartar enfermedades vasculares (trombosis de senos, fístulas durales arteriovenosas); enfermedades neoplásicas (meningiomas, carcinoma nasofaríngeos, linfoma, metástasis, etc.); enfermedades infecciosas (infección fúngica, tuberculosis, sífilis, actinomicosis); enfermedades granulomatosas específicas (granulomatosis de Wegener, sarcoidosis, arteritis de células gigantes, lupus eritematoso sistémico, etc.) y otras patologías, como la diabetes mellitus38-44. La finalidad de realizar una RM craneal es la de encontrar un infiltrado granulomatoso a nivel del seno cavernoso, la región paraselar, el ápex orbitario, la fisura orbitaria superior o intraorbitaria, siendo un criterio obligatorio de la ICHD-IIIbeta45,46 (tabla 6).
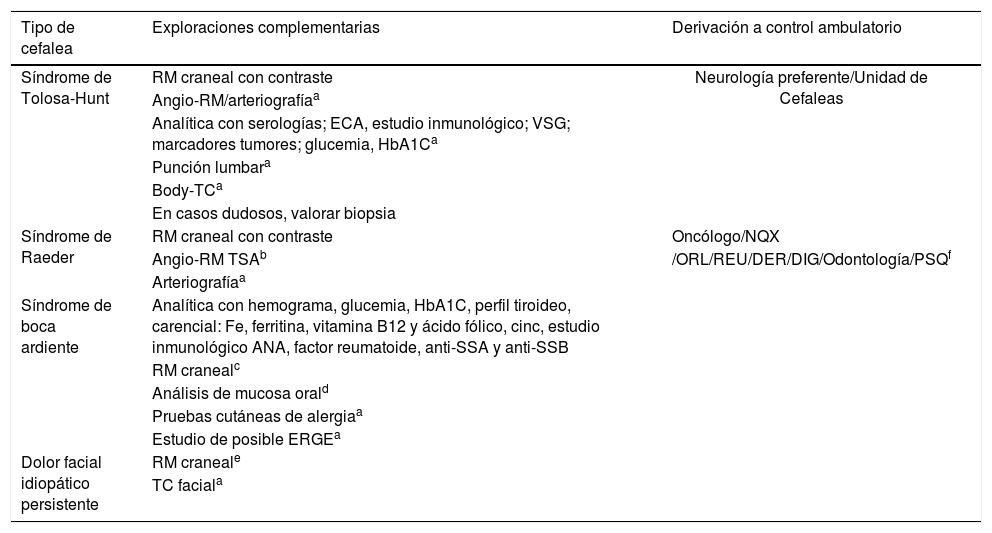
Protocolo de actuación y derivación desde Urgencias y AP para otros dolores craneofaciales
| Tipo de cefalea | Exploraciones complementarias | Derivación a control ambulatorio |
|---|---|---|
| Síndrome de Tolosa-Hunt | RM craneal con contraste | Neurología preferente/Unidad de Cefaleas |
| Angio-RM/arteriografíaa | ||
| Analítica con serologías; ECA, estudio inmunológico; VSG; marcadores tumores; glucemia, HbA1Ca | ||
| Punción lumbara | ||
| Body-TCa | ||
| En casos dudosos, valorar biopsia | ||
| Síndrome de Raeder | RM craneal con contraste | Oncólogo/NQX |
| Angio-RM TSAb | /ORL/REU/DER/DIG/Odontología/PSQf | |
| Arteriografíaa | ||
| Síndrome de boca ardiente | Analítica con hemograma, glucemia, HbA1C, perfil tiroideo, carencial: Fe, ferritina, vitamina B12 y ácido fólico, cinc, estudio inmunológico ANA, factor reumatoide, anti-SSA y anti-SSB | |
| RM cranealc | ||
| Análisis de mucosa orald | ||
| Pruebas cutáneas de alergiaa | ||
| Estudio de posible ERGEa | ||
| Dolor facial idiopático persistente | RM craneale | |
| TC faciala |
ANA: anticuerpos antinucleares; DER: dermatología; DIG: Digestivo; ECA: enzima conversora de angiotensina; ERGE: enfermedad por reflujo gastroesofágico; HbA1C: hemoglobina glicosilada; NQX: neurocirugía; ORL: Otorrinolaringología; PSQ: Psiquiatría; REU: Reumatología; RM: Resonancia magnética; SS: síndrome de Sjögren; TC: tomografía compuratirazada; TSA: troncos-supraaórticos; VSG: velocidad de sedimentación globular.
Dolor constante y unilateral en la distribución de la rama oftálmica del nervio trigémino, a veces se extiende a la rama maxilar, acompañado de un síndrome de Horner con miosis y ptosis, siendo infrecuente la anhidrosis y es causado por una lesión en la fosa craneal media o en la arteria carótida ipsolateral1,47-49.
Dada las múltiples causas que puede provocar este cuadro, debemos descartar un proceso vascular como aneurisma50, disección51,52 o estenosis de la arteria carótida interna; tumores paraselares, adenomas pituitarios, meningiomas, cordomas, tumores nasofaríngeos; procesos infecciosos como herpes zóster, sinusitis maxilar, otitis media crónica53 y cefaleas primarias, como la migraña oftalmopléjica o una cefalea en racimos (tabla 6).
Síndrome de boca ardienteEl síndrome de boca ardiente se caracteriza por la presencia de sensación de quemazón o disestesias en la mucosa oral, al menos 2 h al día, durante al menos 3 meses seguidos, sin causa identificable1. Algunos pacientes refieren también disgeusia o hipoestesia54,55.
La aproximación diagnóstica debe comenzar con la exclusión de causas secundarias, las principales: locales (alteraciones dentarias, irritantes mecánicos [prótesis] o químicos orales, estomatitis alérgica, estomatitis infecciosa [la candidiasis oral es una de las causas secundarias más frecuentes], xerostomía tras radioterapia local principalmente); sistémicas (cuadros carenciales como ferropenia con o sin anemia, vitamina B6 y B12, ácido fólico, cinc), enfermedades endocrinas (diabetes mellitus, hipotiroidismo), enfermedades del tejido conectivo: síndrome de Sjögren (es una de las causas más importantes a descartar), fármacos: inhibidores de la enzima conversora de angiotensina, antidiabéticos por vía oral, quimioterapia (relación temporal), enfermedad por reflujo gastroesofágico o psicológicas (depresión, ansiedad)56 (tabla 6).
Dolor facial idiopático persistenteEl dolor facial idiopático persistente es un dolor facial y/u oral que no sigue la distribución de ningún nervio periférico, persistente y que sucede al menos durante 2 h al día, durante más de 3 meses, sin que exista ningún déficit neurológico1,57. Un subtipo es la odontalgia atípica, que se define como el dolor en una, varias piezas dentarias o la cavidad dentaria tras una extracción, sin que exista una causa local subyacente objetiva. También se han descrito la rinalgia y la oftalmodinia idiopáticas, formas más circunscritas58. Se trata de un diagnóstico de exclusión, una vez que, por criterios clínicos y por su evolución en el tiempo se han descartado otras causas de dolor facial o expresión facial de otras cefaleas primarias. No existen guías ni consenso en cuanto a la realización de pruebas complementarias59,60 (tabla 6).
Los diagnósticos diferenciales a considerar son:
- 1)
Cefalea o dolor facial atribuido a patología del cráneo, cuello, ojos, oídos, nariz, senos paranasales, dientes, y cavidad oral (epígrafe 11, ICHD-IIIbeta). Incluye, entre otros, la disfunción temporomandibular1,7.
- 2)
Neuropatías craneales dolorosas y otras algias faciales (epígrafe 13, ICHD-IIIbeta). Las más importantes por su frecuencia o similitud son:
- a.
Neuralgia del trigémino.
- b.
Neuropatía trigeminal traumática (traumatismos o iatrogenia).
- c.
Otras neuralgias de nervios pericraneales.
- 3)
Expresión facial de cefaleas primarias como la migraña o algunas cefaleas trigémino-autonómicas.
Una buena historia clínica es importante siempre, pero en las cefaleas secundarias es indispensable y puede ser la clave diagnóstica que nos indique un camino que, de otra forma, ni siquiera hubiéramos comenzado.
Con estos protocolos pretendemos mejorar la comprensión de las exploraciones complementarias, de los criterios de derivación a Urgencias y de ingreso, de cuáles son los especialistas que deben valorar al paciente y cómo debe ser la derivación, permitiéndonos así un mejor abordaje del paciente que acude por cefalea tanto a su médico de AP, como al Servicio de Urgencias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.