La disección arterial cervical (DAC) es consecuencia de la penetración subintimal de sangre y la subsiguiente extensión longitudinal del hematoma intramural entre las capas del vaso1. Su fisiopatología es desconocida. Se ha postulado que, además de traumatismos menores, factores ambientales como las infecciones agudas podrían actuar como desencadenantes en individuos predispuestos2. En el 15% de los casos la DAC puede ser múltiple y simultánea3, sin embargo, la disección de más de dos arterias cervicales es un fenómeno excepcional4. Presentamos el caso de una paciente con una disección múltiple, simultánea y progresiva de tres arterias cervicales concurrente con una infección respiratoria alta.
Una mujer de 45 años consulta por ptosis palpebral y miosis izquierdas asociada a intensa cefalea. Refiere molestias a nivel de la garganta, tos y fiebre de hasta 39°C de tres días de evolución. La exploración demuestra únicamente un Síndrome de Horner izquierdo. En el análisis de sangre se detecta una elevación de marcadores inflamatorios que incluye: ligera leucocitosis, fibrinógeno 410 mg/dL y proteína C reactiva ultrasensible 3,22 mg/dL. El electrocardiograma (ECG), la radiografía de tórax y la tomografía computarizada (TC) cerebral son normales. El estudio neurosonológico revela la ausencia de flujo en la porción terminal de la arteria carótida interna (ACI) a nivel intracraneal, un flujo amortiguado y lento en la arteria cerebral media izquierda, y la inversión del flujo en el segmento A1 de la arteria cerebral anterior junto con la apertura de la arteria comunicante posterior ipsilaterales, de tal forma que nutren a dicha arteria cerebral media. Se realiza una resonancia magnética (RM) cerebral con angioRM que confirma la presencia de una disección en la ACI izquierda (fig. 1a, b) sin que se observen lesiones isquémicas. La ausencia de eventos clínicos y lesiones radiológicas sugestivos de isquemia cerebral se pone en relación con la compensación de la hemodinámica cerebral a través de la apertura de colaterales, tal cual se muestra en el estudio neurosonológico. Se inicia tratamiento anticoagulante y analgésico. Tras la resolución de la cefalea se decide el alta a domicilio.
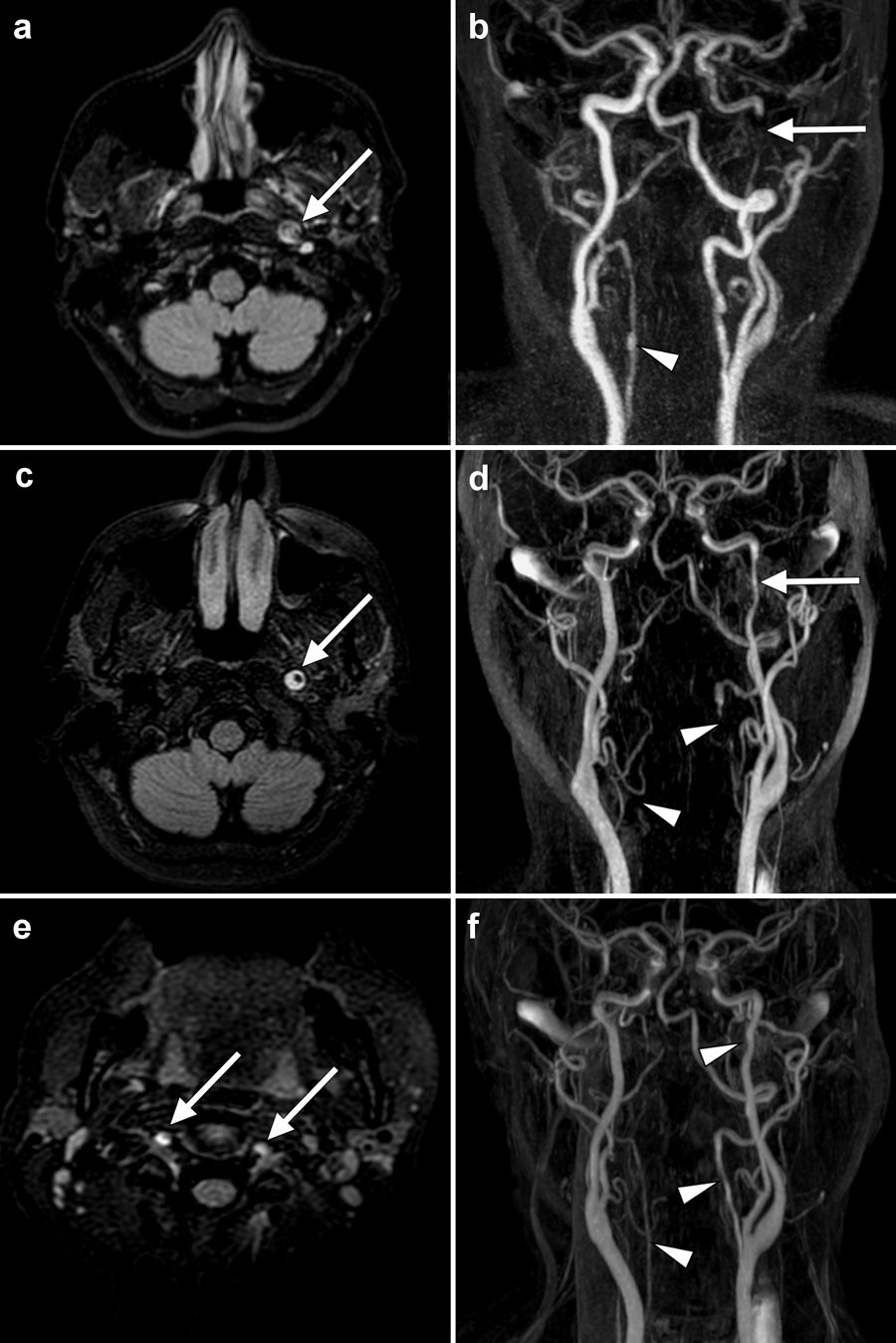
Características radiológicas evolutivas en diferentes secuencias de RM cerebral de la disección de las arterias cervicales.
El estudio inicial (a, b) muestra una hiperseñal (flecha) del trombo intramural en el segmento cervical distal de la arteria carótida interna izquierda (a: FLAIR) y un defecto de llenado (flecha) (b: secuencias angiográficas) compatibles con una disección. Una irregularidad en la arteria vertebral derecha (punta de flecha) pasó inicialmente desapercibida en este estudio. Un mes después (c, d, e), una hiperseñal (flecha) con el signo de la luna creciente continúa estando presente en la arteria carótida interna izquierda (c: FLAIR), aunque se observa una mejoría en el flujo (flecha) (d: secuencias angiográficas). En este momento, la RM muestra también un aumento de señal (flechas) en el segmento extracraneal de ambas arterias vertebrales (e: FLAIR), lo cual se correlaciona con la ausencia de flujo (punta de flecha) (d: secuencias angiográficas), sugestivo de disección bilateral de las arterias vertebrales. Las secuencias angiográficas realizadas a los seis meses del inicio (f) muestran el restablecimiento del flujo en la arteria carótida interna izquierda y las arterias vertebrales (puntas de flecha).
Sin embargo, tres semanas después reingresa por reaparición de la cefalea de gran intensidad. Una nueva RM objetiva una disección bilateral de las arterias vertebrales (AV) (fig. 1c-e). La revisión del estudio inicial (fig. 1b) revela ligeras irregularidades en las AV extracraneales que habían pasado desapercibidas en un primer momento. Ante la progresión del hematoma se cambia la anticoagulación por antiagregación con ácido acetilsalicílico (AAS). Se decide completar el estudio. Los estudios microbiológicos son negativos. Se detectan anticuerpos antinucleares a una dilución 1:320 con patrón homogéneo, aunque la paciente no presenta datos definitivos de enfermedad reumatológica. Se lleva a cabo también un angioTC tóraco-abdominal en el que no hay imágenes sugestivas de displasia fibromuscular u otra vasculopatía. Tras un ingreso prolongado para control analgésico evoluciona favorablemente. Seis meses tras el debut se realiza una RM de control que muestra una resolución subtotal de la DAC (fig. 1f). Desde el punto de vista clínico no ha vuelto a presentar cefalea, no se han producido eventos isquémicos y persiste únicamente el síndrome de Horner izquierdo.
El caso que presentamos destaca por la afectación simultánea de tres de las cuatro arterias cervicales responsables del aporte sanguíneo cerebral, la infección previa y el curso progresivo. La DAC triple o incluso cuádruple es un fenómeno excepcional que se ha descrito en 1,5% y 0,1% respectivamente de los pacientes con DAC espontáneas4. El antecedente de infección reciente, típicamente respiratoria5,6, se observa en hasta el 32% de los pacientes con DAC espontáneas7, es tres veces más frecuente que en aquellos con isquemia cerebral de otro origen y seis veces más frecuente en los que tienen disecciones múltiples comparado con los que tienen una disección única5. El mecanismo que subyace a esta asociación es desconocido. Factores mecánicos como toser, estornudar o vomitar no son suficientes para explicarlo6. De igual forma que en el caso presentado, estos pacientes muestran niveles elevados de marcadores inflamatorios7,8, lo que sugiere el papel de la inflamación en la patogénesis de esta enfermedad. Se ha postulado que las infecciones pueden desencadenar una respuesta inflamatoria que, a través de la liberación de citoquinas y proteasas, da lugar al daño de la matriz extracelular y debilita la pared vascular5,9. Esto podría ser especialmente importante en sujetos susceptibles con arteriopatías o enfermedades del tejido conectivo de base, los cuales exhiben un mayor riesgo de disección múltiple3,10. Globalmente, y en ausencia de otras alteraciones, en este tipo de pacientes la literatura sugiere que el trastorno subyacente podría ser una vasculopatía transitoria4.
Otro punto importante en este caso fue la reaparición de la cefalea tras la primera hospitalización. A pesar de que inicialmente consultó por el síndrome de Horner, fue el intenso dolor el síntoma más discapacitante y el que condicionó el reingreso. Esto nos permitió detectar la progresión de la disección arterial, probablemente responsable del empeoramiento de la cefalea. Es un hallazgo fundamental que debe ponernos en alerta en torno a la posibilidad de una progresión de la enfermedad.
Por último, debemos hacer una serie de consideraciones con respecto al tratamiento. En primer lugar, la literatura reciente señala que los pacientes con afectación múltiple tienen un riesgo tres veces mayor tanto de isquemia cerebral como de hemorragia subaracnoidea con relación a aquellos con una sola arteria disecada9. Por otro lado, aunque el ensayo CADISS no mostró diferencias significativas entre el tratamiento antiagregante y la anticoagulación en los pacientes con DAC11, hasta el momento no se han publicado resultados comparando ambas alternativas en pacientes con DAC múltiple. A pesar de que en nuestro caso optamos inicialmente por la anticoagulación, ante la progresión del hematoma y la afectación a nivel de las AV que tienen un mayor riesgo de extensión intracraneal y por tanto de hemorragia subaracnoidea, en ausencia de eventos o lesiones isquémicas hasta ese momento, decidimos el cambio a tratamiento antiagregante por tratarse de la opción, a nuestro juicio, más segura. De todas formas, es necesario aclarar que no hay datos que permitan afirmar que el tratamiento anticoagulante contribuye a la extensión del hematoma, algo que debe ser bastante excepcional como muestran los trabajos en los que se analiza la administración de tratamiento fibrinolítico intravenoso en pacientes con DAC12. Son necesarios, por tanto, nuevos estudios que aclaren cuál es el manejo más idóneo desde el punto de vista farmacológico en los pacientes con afectación de múltiples arterias cervicales.
En conclusión, los médicos debemos estar atentos a la posibilidad de una DAC múltiple y simultánea. Se debe investigar el antecedente infeccioso reciente y vigilar de cerca a estos pacientes para prevenir complicaciones potencialmente fatales considerando la evolución de la cefalea como un marcador clave de la evolución de la enfermedad.
Estándares éticosPara la publicación de este caso se ha obtenido el consentimiento informado del paciente.