El ictus es una patología neurológica tiempo dependiente. El Área V de salud de la Región de Murcia posee unas determinadas características demográficas y geográficas que hacen imprescindible la creación de propuestas de mejora concretas para garantizar un correcto funcionamiento del código ictus. Los objetivos de este estudio fueron valorar la opinión de los profesionales del Área respecto a la activación y la práctica del mismo y compartir esas propuestas de mejora con el grupo multidisciplinar de mejora del código ictus regional.
Sujetos y métodoSe realizó un estudio descriptivo transversal, utilizando la técnica Delphi para elaborar un cuestionario dirigido al personal médico y de enfermería de todos los niveles asistenciales. El cuestionario era anónimo y de cumplimentación telemática; se envió a 154 profesionales. El análisis se realizó con el método DAFO (debilidades, amenazas, fortalezas y oportunidades de mejora).
ResultadosSe recogieron 51 cuestionarios. Las propuestas de mejora principales fueron: la formación, la comunicación con el neurólogo, la distancia, las pruebas de imagen, la motivación a los profesionales y la concienciación a la población general.
ConclusionesEn la bibliografía actual, se recogen la mayoría de las intervenciones que propusieron los participantes. Las propuestas de mejora se transmitieron al grupo de Mejora del Código Ictus de la Región de Murcia.
Stroke is a time-dependent neurological disease. Health District V in the Murcia Health System has certain demographic and geographical characteristics that make it necessary to create specific improvement strategies to ensure proper functioning of code stroke (CS). The study objectives were to assess local professionals’ opinions about code stroke activation and procedure, and to share these suggestions with the regional multidisciplinary group for code stroke.
Subjects and methodThis cross-sectional and descriptive study used the Delphi technique to develop a questionnaire for doctors and nurses working at all care levels in Area V. An anonymous electronic survey was sent to 154 professionals. The analysis was performed using the SWOT method (Strengths, Weaknesses, Opportunities, and Threats).
ResultsResearchers collected 51 questionnaires. The main proposals were providing training, promoting communication with the neurologist, overcoming physical distances, using diagnostic imaging tests, motivating professionals, and raising awareness in the general population.
ConclusionsMost of the interventions proposed by the participants have been listed in published literature. These improvement proposals were forwarded to the Regional Code Stroke Improvement Group.
El accidente vascular cerebral o ictus se definen como un déficit neurológico súbito debido a la isquemia o hemorragia del sistema nervioso central. El ictus se trata una urgencia neurológica, ya que los mecanismos lesionales secundarios a la isquemia cerebral avanzan muy rápidamente y es corto el periodo en que los tratamientos aplicados pueden ser eficaces1. El ictus isquémico está causado por una oclusión vascular focal que conduce a una disminución del aporte de oxígeno y glucosa al cerebro, con la consiguiente interrupción de la actividad metabólica en el territorio afectado. Supone el 80-85% de todos los ictus2. Todos los pacientes deberían tener fácil acceso a las técnicas diagnósticas y tratamientos eficaces en la fase aguda de la enfermedad. Los avances en el tratamiento del ictus tienen como eje fundamental la atención neurológica precoz, el ingreso en las unidades de ictus, la aplicación del tratamiento fibrinolítico en el infarto cerebral y el tratamiento rehabilitador3. Los sistemas de atención sanitaria deben proporcionar la respuesta más rápida posible para ofrecer a los pacientes con ictus el mejor tratamiento y garantizar la equidad en su atención4. El código ictus (CI) reduce los tiempos de atención y la demora en la aplicación del tratamiento1,5. La cadena asistencial del ictus comienza con la identificación de los síntomas y la percepción de urgencia por parte del paciente y/o familia, y continúa con la asistencia pre hospitalaria y/o asistencia en el servicio de urgencias con la evaluación hasta la aplicación del tratamiento6,7. La ventana terapéutica es estrecha, tanto para la fibrinólisis sistémica intravenosa (tratamiento trombolítico con activador tisular del plasminógeno o rt-PA) como para la trombectomía mecánica; además, los 60 min posteriores al ictus se consideran el periodo ventana más eficaz para la aplicación del tratamiento, estando potencialmente relacionada con una mejor recuperación. Las colaboraciones entre servicios regionales logran mayores tasas de tratamiento trombolítico que aquellos servicios locales que trabajan de manera aislada. El tratamiento del accidente cerebrovascular agudo isquémico consigue reducir la discapacidad y ahorra recursos, pero la infraestructura necesaria para apoyar la prestación de esta terapia es compleja, ya que implica la colaboración de diferentes niveles: servicios de urgencias hospitalarios y extrahospitalarios, servicio de radiología y servicio de neurología (equipo de ictus)8.
En 2009, y de forma progresiva, se comenzó con la implantación del protocolo de tratamiento integral del CI en la región de Murcia9, a través de los siguientes procedimientos: creación de la unidad de ictus en el Hospital Virgen de la Arrixaca y en el Hospital de Santa Lucía; formación y difusión entre el personal facultativo y de enfermería de los servicios hospitalarios que atendían al paciente con ictus; formación y difusión entre enfermeros y facultativos del resto de niveles asistenciales (atención primaria, servicios de urgencias extrahospitalarios, servicios de urgencias hospitalarios, medicina interna y neurología de otros hospitales no trombolíticos); formaciones a nivel autonómico y a nivel local; implementación de fibrinólisis por la mañana en los hospitales de otras áreas sanitarias, y análisis del funcionamiento. En 2014, se creó el Grupo de Mejora del Código Ictus, compuesto por representantes de todas las áreas de salud de la Región de Murcia. El objetivo del grupo de mejora fue crear un grupo de trabajo multidisciplinar para establecer una evaluación continuada del CI, promoviendo iniciativas docentes, de información, de difusión y de organización que pudieran mejorar su funcionamientos en todos los niveles.
El Área sanitaria V de la Región de Murcia abarca una población en torno a 62.103 habitantes censados10. A nivel sanitario, cuenta con 3 zonas básicas de salud (Yecla-Este, Yecla-Oeste y Jumilla) y tiene como hospital de referencia el Hospital Virgen del Castillo (Yecla), siendo el hospital de referencia para dicha técnica el Hospital Universitario Virgen de la Arrixaca. A nivel extrahospitalario, el área cuenta con 2 unidades médicas de emergencias (UME), una situada en Yecla y otra en Jumilla, así como con 2 puntos de urgencias de atención primaria. Sus características pueden condicionar la asistencia a los pacientes con ictus: distancia geográfica con respecto al hospital con unidad de ictus de referencia, ausencia de neurólogo de guardia, imposibilidad de implantar la trombólisis por neurólogo en horario de mañana de lunes a viernes, carencia de unidad de ictus y de unidad de cuidados intensivos, tipo de triage en el servicio de urgencias hospitalario, población de 62.000 pacientes censados, frente a unos 10.000 no censados, recursos humanos, materiales y económicos limitados, etc. Dado que algunas de estas características no son modificables, elaborar propuestas de mejora «reales» es vital para organizar un sistema de atención los más eficaz posible. Por este motivo, se decidió analizar la situación real, a través de una encuesta de opinión dirigida a todos los profesionales que pudieran tener contacto con un paciente con sospecha de ictus, por ende, activar el CI. Se utilizó el método debilidades, amenazas, fortalezas y oportunidades de mejora (DAFO) para proporcionar un enfoque práctico y optimista11.
El objetivo principal de nuestro estudio es identificar el nivel de conocimiento sobre el CI de los profesionales del Área de Salud V que puedan atender a un paciente con sospecha de ictus y/o activar el código para diseñar estrategias de mejora. Como objetivo secundario, compartir los resultados con el grupo multidisciplinar de mejora del CI regional para establecer fortalezas y oportunidades de trabajo comunes, además de valorar si esta encuesta es aplicable en otras áreas sanitarias de la región. Este objetivo queda justificado, según numerosos estudios, que prueban que con la colaboración entre los servicios locales y regionales se consigue un rendimiento más elevado12.
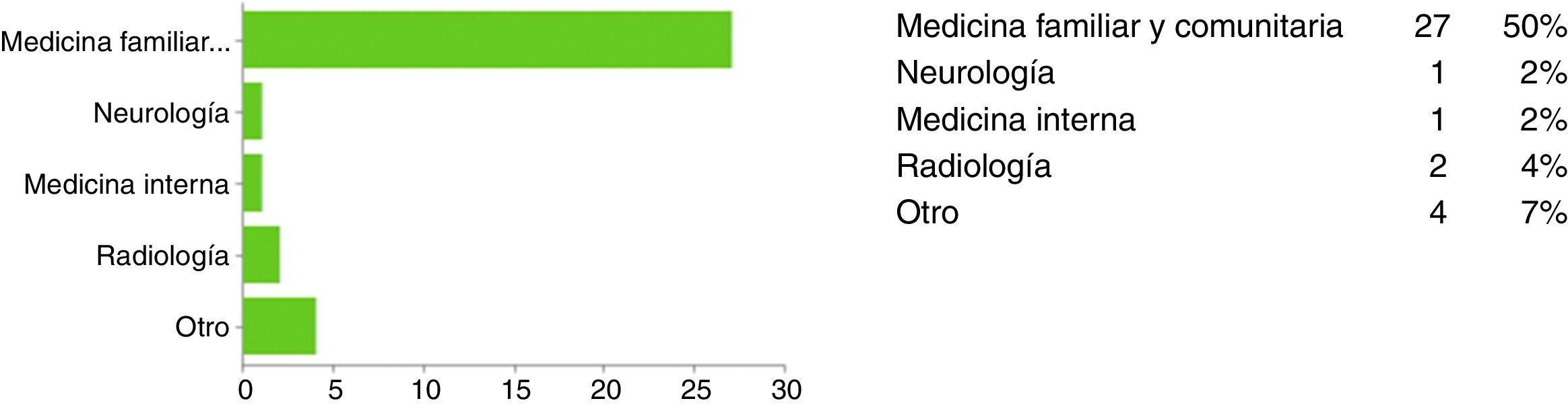
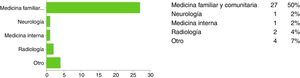
Pacientes o sujetos y métodoEstudio descriptivo transversal, realizado en atención primaria, atención especializada, servicios de urgencias extrahospitalarios y servicio de urgencias hospitalario. No se encontró en la bibliografía revisada ningún cuestionario validado que compartiera objetivos similares a nuestro estudio, por lo que diseñamos el cuestionario siguiendo la técnica Delphi13. La estrategia de búsqueda incluyó Medline y Embase, con restricciones de idioma (español e inglés), desde enero del 2009 hasta noviembre del 2014. El cuestionario consta de 15 preguntas (tabla 1). Se envió a través del correo electrónico, de cumplimentación online y con carácter anónimo. Se remitió a 154 profesionales: a los equipos directivos (directores y subdirectores médicos y de enfermería), a los equipos de atención primaria, a los equipos de los servicios de urgencias de atención primaria (SUAP), a los equipos de emergencias (UME), al equipo del servicio de urgencias hospitalario y a los facultativos de los servicios de medicina interna y radiología. El procedimiento seguido para elaborar nuestro estudio fue el siguiente: búsqueda bibliográfica, diseño de la encuesta a través de la técnica Delphi, información y contacto equipo directivo y comité de ética, autorización para el estudio, contacto con los coordinadores de enfermería y facultativos de los servicios de urgencias extrahospitalarios, centros de salud, servicio de urgencias hospitalarias y servicio de medicina interna (en el que se incluyen los neurólogos), obtención de los e-mails de los profesionales, difusión de la misma, análisis de los resultados y elaboración de propuestas de mejora.
Relación de preguntas del formulario
| Datos demográficos |
| Edad |
| Sexo |
| Categoría profesional |
| Lugar de trabajo habitual |
| Especialidad |
| Conocimiento del código ictus |
| ¿Conoces la existencia del código ictus de la región de Murcia? |
| ¿Has asistido a alguna de las formaciones que se han impartido desde 2009 a nivel autonómico o bien a nivel local? |
| ¿A qué tipo de formación has acudido? |
| ¿Has atendido algún paciente con sospecha de ictus? |
| ¿Es útil el código ictus en el momento actual? |
| ¿Has atendido algún paciente con criterios de código ictus? |
| ¿En cuántas ocasiones has activado el código ictus? |
| En caso de que hayas activado el código ictus, ¿crees que el sistema funcionó?, ¿por qué? |
| ¿Qué factores crees que pueden afectar al retraso en la activación del código ictus desde el punto de vista de los pacientes y familiares? |
| ¿Qué factores crees que pueden afectar al retraso en la activación del código ictus desde tu punto de vista? |
| ¿Qué problemas de funcionamiento del código ictus puedes identificar como más frecuentes desde tu opinión personal según tu puesto de trabajo? |
| ¿Qué causas de desactivación del código ictus crees que son las más frecuentes o importantes? |
| Mejora del código ictus |
| ¿Qué causas de desactivación del código ictus crees que son las más frecuentes o importantes? |
| ¿Qué propuestas de mejora plantearías para mejorar la activación o funcionamiento del código ictus? |
| Entre los siguientes factores que pueden afectar al adecuado funcionamiento del código ictus, señala los que creas que pueden ser más importantes, de cara a trabajar para mejorarlos. |
Según la Ley Orgánica 15/1999 de 13 de diciembre de Protección de Datos de Carácter Personal14, se garantiza el anonimato en el presente estudio, así como en lo que concierne al manejo de datos sustraídos de las encuestas respondidas por las personas participantes en el mismo, en los que el consentimiento de participación fue tácito y voluntario. Se recopilaron las direcciones de correo electrónico de los participantes por mediación de los supervisores/coordinadores de los grupos participantes, informando de la finalidad del estudio.
Entre los errores sistemáticos de nuestro estudio citar: el sesgo de información y el sesgo de selección (tipo de autoselección o del voluntariado). En cuanto al sesgo de información, debemos decir que este se justifica en que no existen cuestionarios validados sobre la temática que se estudió, para evitar errores de medida en alguna de las variables, se diseñó un cuestionario a través de la técnica de Delphi con un grupo de expertos de nuestra área de salud y del hospital con unidad de ictus de referencia. Para combatir el sesgo de selección, se escogió a todos los profesionales que pudieran tener contacto con un ictus y ejercen su actividad en el ámbito de las urgencias intra y extrahospitalarias; se contactó con sus coordinadores para darles a conocer el estudio y motivarles a participar; además, en la cabecera del correo electrónico donde se les enviaba la encuesta, se les explicaba la importancia de su opinión aunque no hubieran atendido ningún ictus; se realizaron 2 envíos, estableciendo un plazo inicial de cumplimentación de 15 días y un segundo de una semana.
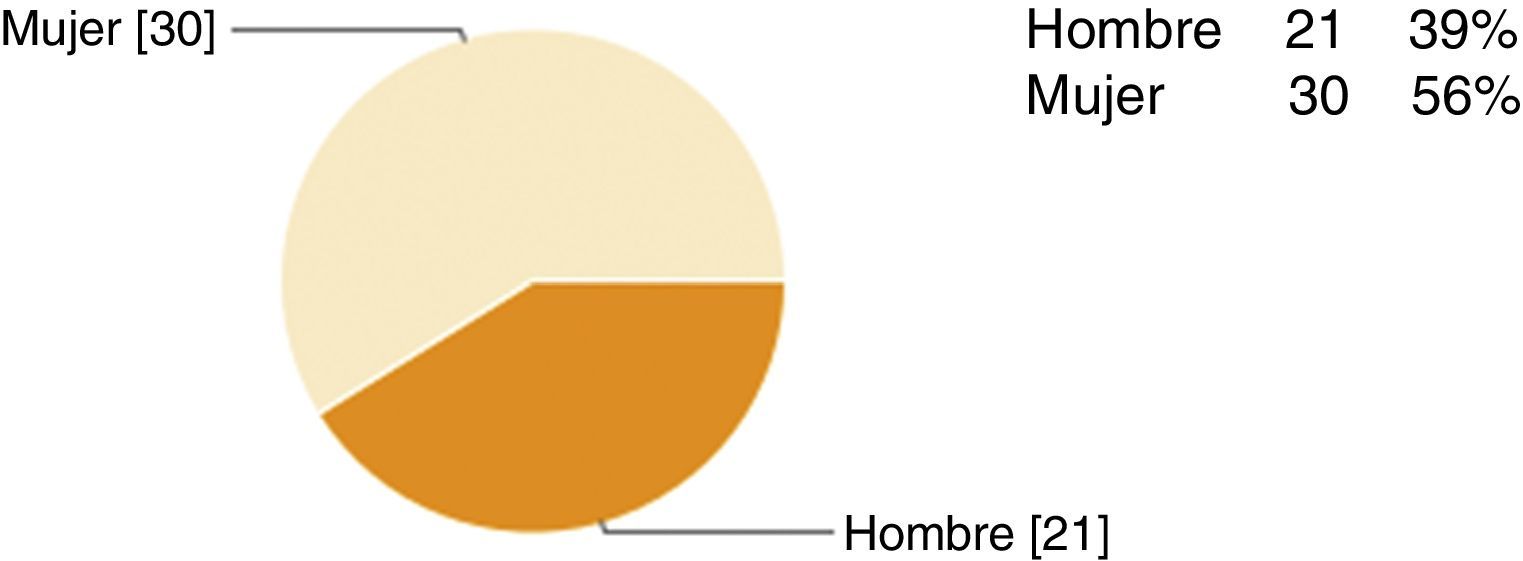
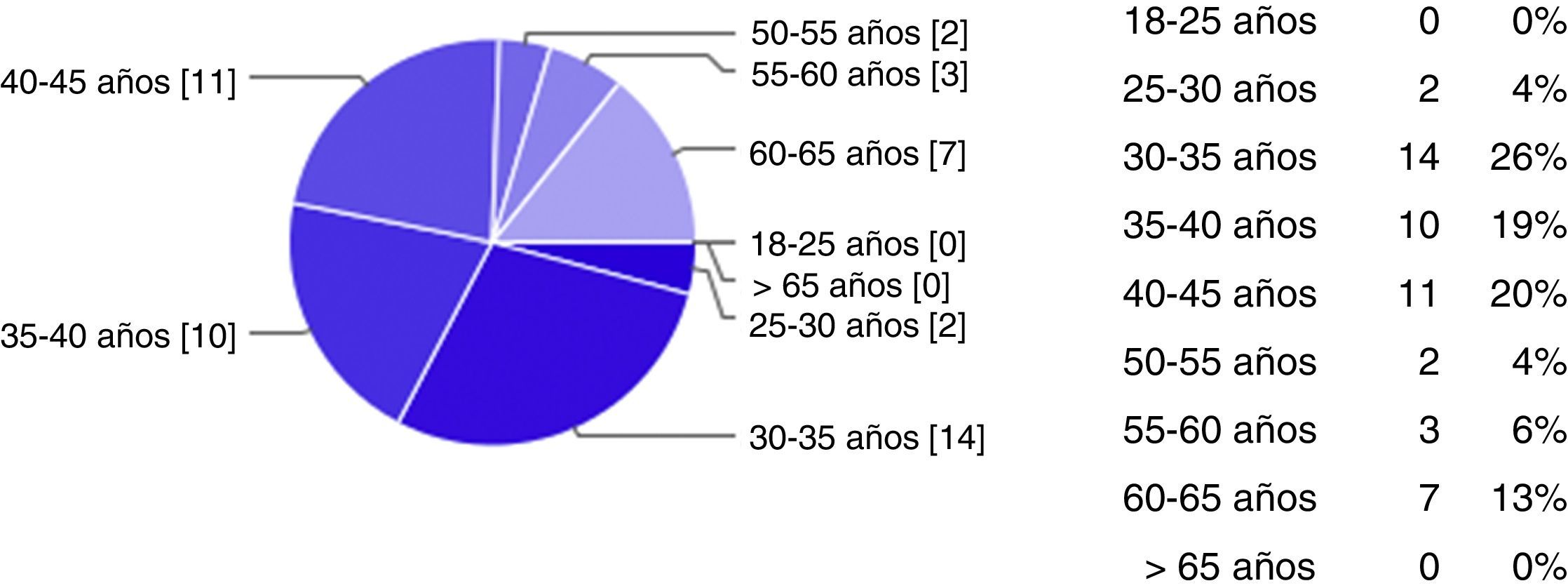
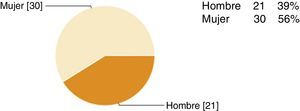
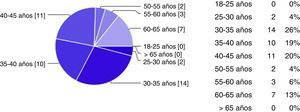
Resultados y discusiónSe enviaron 154 encuestas, de las que fueron contestadas 51. En las figuras 1-5 se describen los datos demográficos de los participantes en la encuesta. El 100% de los participantes en la encuesta conocía la existencia del CI en la Región de Murcia. El 65% ha recibido algún tipo de formación, el 90% había atendido algún paciente con ictus y el 82% activó el CI, el 86% activó el CI entre 0-10 ocasiones y el 12% entre 10-20 ocasiones, casi 2 tercios de los participantes pensaron que el sistema funcionó (73%). Los factores que los profesionales señalaron como mejorables en el funcionamiento del CI se citan a continuación: el desconocimiento del funcionamiento del CI (23%), la comunicación con el neurólogo del hospital con unidad de ictus (19%), la elevada carga asistencial (13%), la activación del CI en horario nocturno (10%), la activación de ambulancia y del equipo de traslado (10%), el retraso en las pruebas complementarias de radiología (10%), la comunicación con 112 (7%), el retraso en las pruebas complementarias de laboratorio (5%) y otros (1,1%). Entre las causas más frecuentes o importantes de desactivación del CI se recogieron las siguientes: la edad avanzada del paciente, el tiempo de evolución y la evolución clínica de 3-3,5 h (ya que no hay tiempo de llegar al hospital con unidad de ictus y aplicar la fibrinólisis sistémica intravenosa en las primeras 4,5 h), la patología neurológica previa, el ictus hemorrágico, la escala de Rankin del paciente. A continuación, se detallan las impresiones de los participantes sobre su conocimiento acerca del CI; cuando se preguntaba sobre si el sistema funcionó y por qué, se identificaron como fortalezas: el reconocimiento precoz de los síntomas por parte del paciente o de la familia, el cumplimiento de los tiempos, la correcta activación, la buena comunicación, la colaboración de todo el personal, la existencia de protocolos, la motivación de los profesionales, la identificación precoz de los síntomas, la eficacia del neurólogo del hospital con unidad de ictus y la ampliación de los plazos. Como debilidades y amenazas se describieron: la incapacidad de identificar los síntomas, la anamnesis inadecuada y la exploración física incorrecta, la tardanza en los traslados, la percepción de que se rechazan pacientes que sí eran susceptibles de tratamiento. Se citaron como los factores que pueden afectar al retraso en la activación del CI desde el punto de vista de los pacientes y los familiares los siguientes: el desconocimiento de síntomas y de la existencia del CI, el desconocimiento de que, a mayor rapidez en la consulta, menores secuelas, la falta de información, la población frágil (ancianos que viven solos o no credibilidad por parte del cuidador cuando el paciente comenta síntomas inespecíficos) y la distancia al hospital con unidad de ictus. Entre los factores que pueden afectar al retraso en la activación del CI desde el punto de vista de los profesionales, caben destacar: el desconocimiento del protocolo y de los criterios de inclusión y exclusión, la anamnesis dirigida a paciente y familiares, la formación, la dificultad diagnóstica, la subjetividad del profesional, la falta de pericia, el desconocimiento de los medios con los que se trabaja, la dificultad diagnóstica, la falta de recursos físicos, el triage, la falta de recursos humanos, las derivaciones a servicios no pertinentes, la comunicación entre profesionales y la distancia al hospital con unidad de ictus. Cuando se preguntaba sobre los problemas más frecuentes de funcionamiento según el puesto de trabajo, se identificaron los siguientes: los errores en la valoración inicial (extrahospitalario y hospitalario), la no existencia de neurólogo que valore inicialmente al paciente (dudas diagnósticas), la falta de coordinación entre los niveles asistenciales, los problemas de comunicación con el neurólogo del hospital con unidad de ictus, la pérdida de tiempo en la atención inicial o durante la asistencia inicial, la realización de una TAC inicial cuando se va a repetir de nuevo en el hospital con unidad de ictus, la incapacidad de visualizar dicha prueba en el hospital de referencia de forma telemática, la distancia física al hospital de referencia (la duración promedio del traslado por carretera es de 1,15-1.30h), los recursos humanos (personal de laboratorio, celadores, enfermeros) y la elevada presión asistencial de los servicios de urgencias extrahospitalarios y hospitalarios.
Las propuestas de mejora planteadas para mejorar la activación o funcionamiento del CI coinciden con lo publicado en la bibliografía actual fueron variadas: la formación; concienciar de la dualidad tiempo-cerebro; difusión de la existencia del CI; formación teórica que incluya casos clínicos multidisciplinares y ejercicios prácticos;, continuidad en la formación; formación al personal de nueva incorporación; actualización periódica; clarificar supuestos, ¿obligatoriedad en la formación?, ¿formación en horario laboral?; la comunicación con el neurólogo: número de teléfono, un único interlocutor, si hay dudas remitir al paciente, justificación reglada del porqué de la desactivación del CI; la distancia: confirmar con certeza la no existencia de criterios de CI antes de trasladar a un paciente, uso de helicóptero (en los casos de evolución clínica en el tiempo límite), la rapidez en el transporte, la gestión de la burocracia de los traslados; las pruebas de imagen: la disponibilidad de pruebas funcionales, la posibilidad de visualizar imágenes de TAC de nuestro hospital en hospital de referencia, valorar si se realiza TAC en hospital receptor o directamente se realiza en hospital con unidad de ictus de cara a protocolizarlo (ya que entre la primera TAC y la llegada del paciente al hospital con unidad de ictus transcurre una hora y media aproximadamente); concienciar e informar a la población general sobre los síntomas de alarma del ictus, y la motivación a los profesionales.
Aunque el CI se conoce, se demanda más formación; debe ser de carácter práctico, con casos clínicos, estandarizando la exploración neurológica, difusión de los protocolos existentes, actualizaciones periódicas de la formación; además de que la formación puede ser una herramienta de motivación para todos los profesionales, incluso para los que no participaron en la encuesta. El factor de la comunicación debe mejorarse, dado que el paciente con ictus puede ser atendido en cualquier nivel asistencial. Ante la elevada carga asistencial y problemas de triage en el servicio de urgencias hospitalario, proponemos crear la figura del coordinador de ictus para cada guardia hospitalaria (podría ser tanto un enfermero como un médico con una formación específica sobre CI), para identificar los casos que puedan cumplir criterios, acelerar el proceso y gestión del mismo. Sensibilizar a la población y a los profesionales sobre los síntomas de alarma de un ictus para que consulten de forma precoz debe ser prioritario, ya que, en un área sanitaria alejada del hospital con unidad de ictus, los tiempos deben ajustarse al máximo. La propuesta de mejora de concienciar a la población general sobre los síntomas de alarma del ictus, también se plantea como intervención justificada para mejorar la accesibilidad a la trombólisis. En otros trabajos se llega a la conclusión de que el uso de un código ictus prehospitalario es importante para mejorar la temprana trombólisis, junto a campañas educativas, para optimizar la toma de conciencia y el comportamiento de los pacientes y la población en general15,16.
Según la bibliografía consultada, no hay referencias de cómo deberían ser estas campañas ni la frecuencia de las mismas. Se debería protocolizar el uso del helicóptero; para ello, es imprescindible la reorganización de los sistemas hospitalarios en la atención al ictus agudo17.
Se ha difundido la información de este trabajo entre los miembros del grupo de apoyo y mejora del CI, se acordó analizar la información aportada en este encuentro y reflexionar sobre posibles medidas para mejorar algunos tiempos o circuitos del CI.
Pensamos que para seguir mejorando la estrategia del CI, se debe elaborar un segundo estudio con el fin de conocer la prevalencia de ictus en el Área V, analizar las características del perfil de atención e introducir mejoras en la calidad asistencial y establecer, si existen variables, predictoras de la probabilidad de aplicar tratamiento trombolítico en los pacientes que presentan un ictus.
FinanciaciónLos autores declaran que no han presentado fuentes de financiación para este artículo.
Conflicto de interésLos autores declaran no presentar conflicto de intereses con respecto a este artículo.
A los médicos: María Jesús Aguilera, Enrique Retuerto, Reinerio Figueroa, Araceli Bernal y Ana Morales, que con sus aportaciones nos facilitaron la elaboración de esta encuesta.
A los enfermeros y médicos que contestaron la encuesta.
Este trabajo o parte del mismo no ha sido presentado en la Reunión Anual de la Sociedad Española de Neurología ni en otras reuniones o congresos.