La enfermedad celíaca (EC) es una enteropatía de origen autoinmune desencadenada por la ingestión de alimentos que contienen gluten en individuos predispuestos. Esta entidad no se limita al sistema digestivo, sino que presenta un amplio espectro clínico que incluye variadas manifestaciones neurológicas1. La neuromielitis óptica (NMO) es una enfermedad desmielinizante, autoinmune e inflamatoria crónica del sistema nervioso central caracterizada por afectar severamente la médula espinal y los nervios ópticos de forma monofásica o en brotes y remisiones, siendo una causa de discapacidad en jóvenes y adultos2. La relación entre estas 2 entidades ha sido escasamente documentada, motivo por el cual describimos este caso.
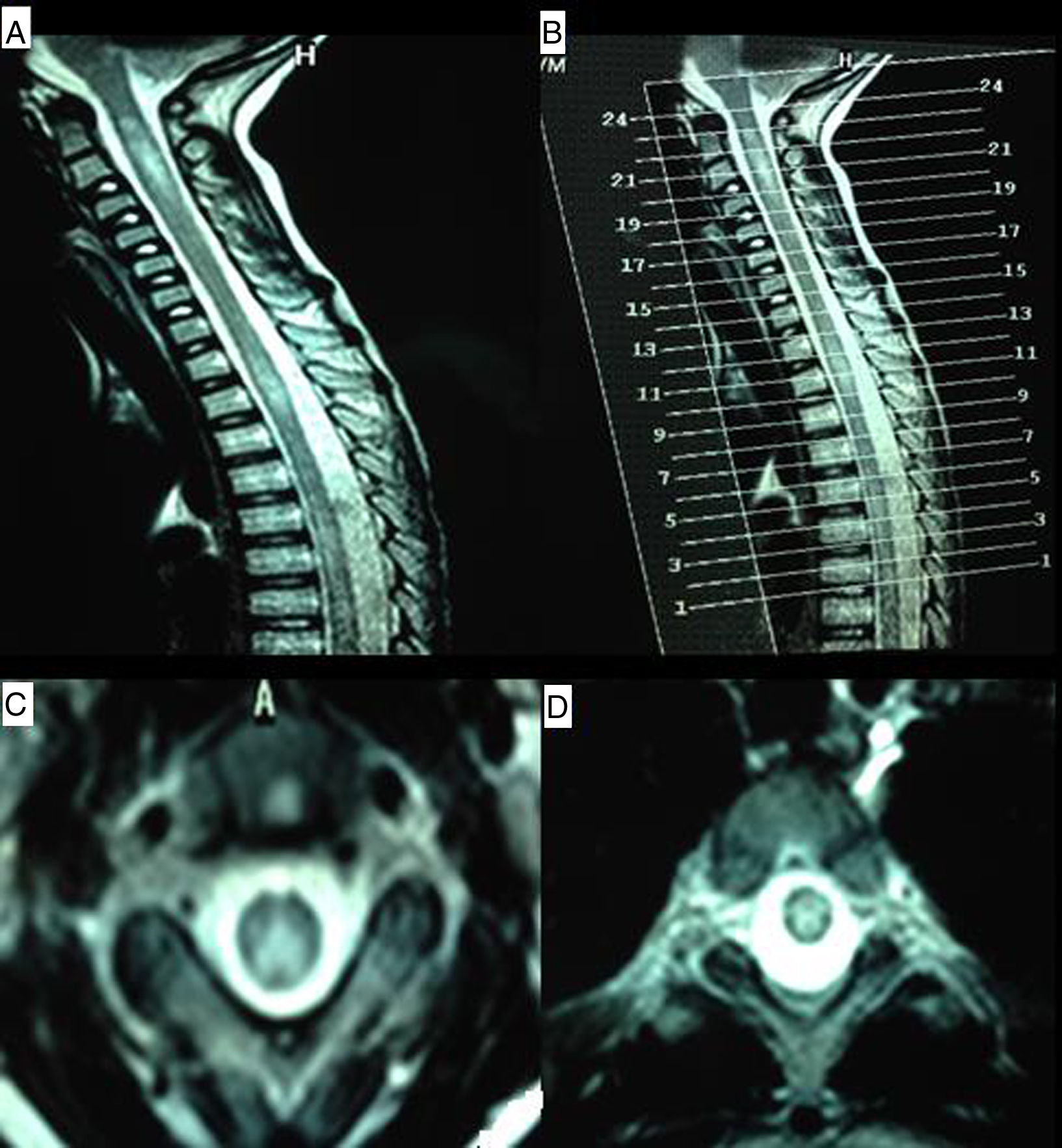
Niño de 9 años con antecedentes familiares de madre y tía materna con enfermedad celíaca y antecedentes personales de sufrimiento fetal, meningitis en período de lactancia, hipoacusia neurosensorial severa diagnosticada a los 4 años que precisó implantes cocleares, retraso mental leve y EC, con diagnóstico a los 5 años, con anticuerpos IgA anti-transglutaminasa e IgA e IgG anti-gliadina elevados, expresión de HLA DQ2 y biopsia duodenal compatible. Ingresa por cuadro subagudo de 4 semanas de evolución de dolor en miembros inferiores y trastorno de la marcha con caídas. A la exploración se objetiva paciente alerta y orientado, retraso madurativo con lenguaje escaso y dislalias, impresionando de déficit visual e hipoacusia neurosensorial. Debilidad de los 4 miembros de predominio distal con hiporreflexia generalizada y RCP extensor bilateral sin claras alteraciones sensitivas, aunque con dificultades para la exploración. Romberg positivo y marcha con dificultad para caminar de puntillas y talones. Se realizó RMN de cráneo que fue poco valorable por implantes cocleares, pero sin alteraciones significativas y RMN de columna que mostró aumento de intensidad de señal de cordón medular desde C1 hasta D2 de forma parcheada sin captación de contraste (fig. 1). Se amplió el estudio con determinación de lactato, amonio, aminoácidos y ácidos orgánicos en sangre y orina, ácidos grasos de cadena muy larga, ácido fitánico, guanidinoacético y pristánico, autoinmunidad, serología viral, alfa-fetoproteína, enolasa neuronal específica, gonadotrofina coriónica, creatina, vitamina B12, B6, ácido fólico, TSH e inmunoglobulinas sin alteraciones. LCR: 8 células, proteínas 68mg/dl, glucosa 60mg/dl, BOC débilmente positivas. Electromiograma: signos de polineuropatía sensitivo motora desmielinizante. PEV: neuropatía óptica retrobulbar bilateral. Se completó el estudio con anticuerpos anti-NMO y anti-MOG que resultaron negativos. Fue tratado inicialmente con inmunoglobulinas a dosis de 0,4g/kg/día sin respuesta y posteriormente con metilprednisolona 1g/día/5 días, con evolución favorable. Se interrogó a la madre del paciente que admitió no seguir dieta estricta sin gluten por lo que ante la ausencia de otra etiología se atribuyó la clínica de NMO a las consecuencias de la EC. El paciente fue dado de alta con tratamiento corticoideo en pauta descendente y dieta estricta sin gluten. En los meses posteriores presentó en 2 ocasiones empeoramiento de la clínica previa siempre en contexto febril, siendo tratado con corticoides aunque sin evidencia radiológica de nuevas lesiones y con excelente evolución tras la resolución del cuadro infeccioso.
RMN de columna cervical y dorsal. A) T2 sagital que muestra lesiones hiperintensas que abarcan las regiones C1-C4 y T2-T4. B) Imagen de referencia para cortes axiales. C) T2 axial (corte 21) que muestra lesión hiperintensa de predominio en regiones posterolaterales del cordón medular. D) T2 axial (corte 11) que muestra lesión hiperintensa centromedular.
La presencia de complicaciones neurológicas de la EC, conocidas en su conjunto como neurogluten se ha estimado en torno a un 10-22% de casos3,4. Entre las manifestaciones descritas se incluyen ataxia, epilepsia, miopatía, migraña, deterioro cognitivo y como en nuestro paciente, neuropatía periférica axonal o desmielinizante, sordera neurosensorial y enfermedades desmielinizantes1,5–7.
La asociación entre la NMO y la EC se ha descrito en la literatura de forma excepcional8–13. Dado que la EC es relativamente común, sería difícil probar la causalidad de un síndrome neurológico relativamente raro. Sin embargo, la excelente respuesta a metilprednisolona y a la introducción de una estricta dieta sin gluten sugieren un proceso inflamatorio donde el gluten juega un papel fundamental. En este sentido se ha propuesto como fenómeno fisiopatológico un mecanismo autoinmune ejecutado por anticuerpos circulantes anti-neuronales de clase IgG dirigidos contra antígenos tanto del sistema nervioso central como entérico3,14.
Este caso pone de manifiesto la importancia de conocer la posible asociación entre la EC y la NMO, puesto que una dieta estricta sin gluten puede influir positivamente en ambas enfermedades.