En 1960, por primera vez se usa el término migralepsia para describir un caso de migraña oftálmica seguida de síntomas típicos de crisis epiléptica1. Pero no es hasta 2004 cuando se codifica la migralepsia (1.5.5) en la International Classification of Headache Disorders II (ICHD-II)2, definida como una crisis epiléptica que ocurre durante o hasta 1 h después de un episodio de aura migrañosa.
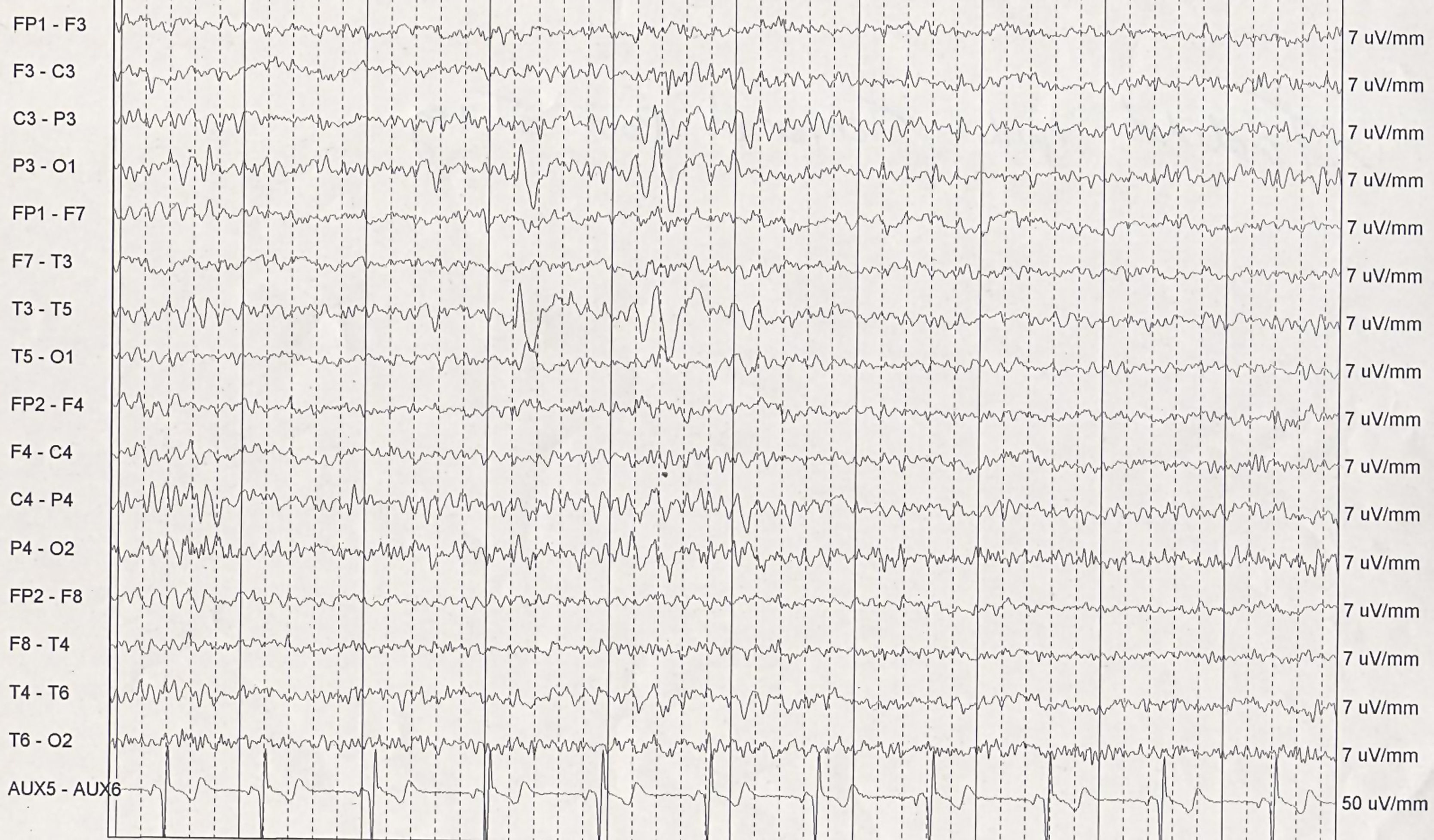
Presentamos el caso de una mujer de 15 años con antecedentes familiares (padre y abuela) de migraña con aura. La paciente presentaba, desde los 10 años de edad, episodios paroxísticos de aura visual en forma de flashes de luz y líneas en zigzag en el centro del campo visual que se desplazaban y entrecruzaban lentamente. Tras 20 o 30 min presentaba movimientos clónicos en el hemicuerpo derecho que, en ocasiones, llegaban a generalizarse y perdía la conciencia, con sacudidas tónico-clónicas en las 4 extremidades. Los episodios se continuaban de una cefalea hemicraneal izquierda intensa con fotosonofobia y náuseas. En un primer momento fue diagnosticada de migraña con aura y se instauró tratamiento con gabapentina a dosis de 300 mg cada 12 h. Posteriormente, se realizó un electroencefalograma (EEG) de vigilia en el que se objetivó un foco agudo temporal izquierdo; se diagnosticó de epilepsia focal compleja y se instauró tratamiento con levetiracetam 2.000mg/día. A los 15 años, ingresa en nuestro servicio por un nuevo episodio. La resonancia magnética (RM) cerebral no presenta alteraciones. En el EEG de vigilia persiste una actividad aguda temporal izquierda (fig. 1). La paciente y su familia refieren 1-2 episodios mensuales a pesar de un buen cumplimiento de la medicación. Ante el diagnóstico de migralepsia, se decide sustituir el tratamiento por ácido valproico 600 mg diarios; tras 8 meses de seguimiento se obtiene una total remisión de su clínica, con una leve asimetría en el EEG de vigilia de control.
La teoría comúnmente aceptada respecto al sustrato fisiopatológico del aura migrañosa es el fenómeno de la depresión cortical propagada. Este fenómeno consiste en una onda de despolarización neuronal y glial que se extiende desde el área visual por todo el polo occipital (aura visual) y, con menos frecuencia, al córtex sensitivo parietal (aura sensitiva) y el área motriz (aura motriz); así, se produce una hipoperfusión/hipometabolismo de la zona3. Esta despolarización cortical es capaz de activar el sistema trigémino-vascular, induciendo la liberación de péptidos vasoactivos (CGRP y VIP) en el área leptomeníngea, con lo que se produce la vasodilatación y la inflamación estéril causantes del dolor migrañoso4. El aura migrañosa y la epilepsia comparten un sustrato fisiopatológico común. Por un lado, durante el fenómeno de depresión propagada se activan procesos de despolarización en los que se encuentran implicados aminoácidos excitadores y sus receptores (glutamato y receptores NMDA) que también participan de forma activa en las crisis epilépticas. Por otro lado, el mecanismo bioquímico de la depresión propagada da lugar a un estado de hiperexcitabilidad local que tiene cierta similitud con el aumento del tono excitatorio que interviene en la fisiopatología de la epilepsia5. Por lo tanto, en las dos entidades hay un estado de hiperexcitabilidad cerebral que sería más acusado en la epilepsia que en el aura migrañosa e intermedio en la migralepsia.
Hay evidencias de que la migraña per se puede representar una crisis epiléptica e incluso en algunos casos puede tratarse de la única manifestación de epilepsia6. Por ello, se recomienda realizar un EEG durante y entre las crisis de migraña en pacientes migrañosos seleccionados con episodios prolongados o con mala respuesta al tratamiento7.
Nuestra paciente presentaba episodios recurrentes de crisis epilépticas focales en el transcurso de sus auras visuales migrañosas y cumplía los criterios diagnósticos actuales de la ICHD-II para migralepsia (tabla 1). Hay discrepancias respecto a dichos criterios, como se expone en los trabajos de Maggioni et al8, quienes presentan varios casos de crisis epilépticas precedidas de migraña sin aura y proponen incluir dentro del término migralepsia las crisis epilépticas desencadenadas por una migraña con o sin aura. Concluyen que ambas entidades tienen un sustrato fisiopatológico común ya que, mediante estudios de RM funcional y magnetoencefalografía, se ha demostrado la presencia de depresión cortical silente en los casos de migraña sin aura9. Sances et al10 aportan un caso e identifican en la literatura un total de 50 casos potenciales de migralepsia, tras revisarlos sistemáticamente, sólo 2 (6%) cumplen los criterios diagnósticos de migralepsia. Los principales errores diagnósticos recaen en que la mayoría de los casos publicados como migralepsia son en realidad crisis occipitales con cefalea poscrítica.
International Classification of Headache Disorders II (ICHD-II).
| Hemicránea epiléptica (7.6.1) |
| Criterios diagnósticos: |
| Cefalea de duración entre segundos a minutos, con características de migraña, que cumple los criterios C y D |
| El paciente está teniendo una crisis epiléptica de tipo parcial |
| La cefalea se desarrolla sincrónicamente con la crisis y es homolateral a la descarga ictal |
| La cefalea se resuelve inmediatamente tras la crisis |
| Cefalea postcrisis (7.6.2) |
| Criterios diagnósticos: |
| Cefalea con características de cefalea tensional o en un paciente migrañoso, que cumple los criterios C y D |
| El paciente ha tenido una crisis epiléptica parcial o generalizada |
| La cefalea se desarrolla en 3 h tras la crisis |
| La cefalea se resuelve en 72 h tras la crisis |
| Crisis comiciales desencadenadas por migraña (migralepsia) (1.5.5) |
| Descripción: una crisis comicial desencadenada por un aura migrañosa |
| Criterios diagnósticos: |
| Migraña con criterios 1.2 Migraña con aura |
| Una crisis comicial que cumple criterios para un tipo de crisis epiléptica que ocurre durante un aura migrañosa o en la hora siguiente |
Se han objetivado alteraciones transitorias en la RM cerebral: hiperintensidad en las secuencias de FLAIR (fluid attenuated inversión recovery),T2-weighted y densidad protónica de pacientes con migralepsia11. Las hipótesis propuestas para explicar dicho fenómeno incluyen interrupción de la barrera hematoencefálica, hiperperfusión parenquimatosa y meníngea, edema y vasospasmo. Estas alteraciones, que pueden persistir varios días (de 1 a 3 semanas), podrían producirse por la disfunción neuronal reversible y no deben confundirse, bajo ningún concepto, con falsas lesiones del parénquima cerebral.
Nuestro caso muestra la importancia de un diagnóstico preciso, dado que los pacientes con migralepsia pueden beneficiarse de dosis bajas de “antiepilépticos duales”, con lo que se obtiene un óptimo control de los episodios de migraña y epilepsia con un único fármaco. Desde nuestro punto de vista, sería necesario revisar los criterios de migralepsia, dado que podría tratarse de una entidad infradiagnosticada debido a los estrictos criterios diagnósticos actuales.