El síndrome de hipertensión intracraneal idiopática o seudotumor cerebri (STC) en niños está en constante revisión, respecto a su definición, etiologías asociadas, diagnóstico y terapéutica más apropiada.
Objetivos y métodosSe revisaron los casos de STC < 15 años de edad en un hospital de referencia en los últimos 12 años. Se estudiaron las características clínico-epidemiológicas y el procedimiento diagnóstico-terapéutico empleado. Se definió STC como presión intracraneal > 25cmH2O por punción lumbar (PL), con estudio de resonancia magnética cerebral sin lesión ocupante de espacio.
ResultadosSe registró a 12 niños con STC, media de edad de 10 años, 90% mujeres. Todos presentaban peso normal. El 82% manifestaba síntomas: cefalea (66%), diplopía (8%) o baja visión (8%). Todos asociaban papiledema (17% unilateral). La PL fue diagnóstica en el 100% y la neuroimagen fue normal en el 91%. Se evidenció un posible desencadenante en 5 casos (2 farmacológico y 3 infeccioso por Mycoplasma pneumoniae [M. pneumoniae]). El 91% recibió tratamiento médico: en el 75% consistió en PL repetidas y en el 42% solo acetazolamida y/o prednisona. La evolución fue favorable en todos ellos.
ConclusionesLa incidencia de STC fue de aproximadamente 1/100.000 niños/año, similar a estudios previos. En esta población, el sobrepeso no es un factor de riesgo. La infección por M. pneumoniae podría actuar como desencadenante de STC y favorecer recurrencias tardías. La ausencia de síntomas parece independiente del grado de presión intracraneal. El tratamiento con acetazolamida es eficaz en la mayoría de los casos, desterrando el uso de PL repetidas.
The definition, associated aetiologies, diagnosis, and treatment of idiopathic intracranial hypertension, or pseudotumour cerebri (PTC), are constantly being revised in the paediatric population.
Objectives and methodsOur study included children younger than 15 years old with PTC and attended at a reference hospital in the past 12 years. We analysed the clinical and epidemiological features of our sample and the diagnostic and treatment approaches. PTC was defined as presence of intracranial hypertension (CSF opening pressure>25cmH2O) and absence of space-occupying lesions in brain MR images.
ResultsA total of 12 children with PTC were included; mean age was 10 years and 90% were girls. Weight was normal in all patients. Eighty-two percent of the patients had symptoms: headache (66%), diplopia (8%), and visual loss (8%). All of them displayed papilloedema (17% unilaterally). Lumbar puncture (LP) provided the diagnosis in all cases and 91% showed no relevant MRI findings. A potential cause of PTC was identified in 5 cases: pharmacological treatment in 2 and infection (Mycoplasma pneumoniae [M. pneumoniae]) in 3. Ninety-one per cent of the patients received treatment: 75% underwent several LPs and 42% received acetazolamide and/or prednisone. Outcomes were favourable in all cases.
ConclusionsThe incidence of PTC was estimated at approximately 1 case per 100 000 children/years, in line with data reported by previous studies. Overweight was not found to be a risk factor for PTC in this population. M. pneumoniae infection may trigger PTC and cause recurrences at later stages. The absence of symptoms seems to be independent from the degree of intracranial hypertension. Acetazolamide treatment is effective in most cases, and it represents a viable alternative to repeated LP.
La hipertensión intracraneal idiopática (HII) o benigna, más conocida como seudotumor cerebri (STC), se define por la presencia de signos y síntomas de aumento de presión intracraneal, con exploración neurológica normal (salvo parálisis del vi par craneal), junto con estudios de líquido cefalorraquídeo (LCR) y de neuroimagen normales1-3. En los últimos años, se han producido modificaciones en la terminología empleada, en el proceso diagnóstico y el enfoque terapéutico que han repercutido en el manejo clínico de estos pacientes4-6.
El término «benigna» es actualmente controvertido debido a que se han identificado múltiples causas de STC en la edad pediátrica y dado a que puede asociar una importante morbilidad con deterioro grave de la función visual1-3. Es por ello que, recientemente, muchos autores apuestan por denominarlo STC primario o secundario, en función de si se identifica o no causa responsable, evitando usar el término idiopática o benigna3-7.
En la actualidad no existe un claro consenso sobre la decisión terapéutica, siendo la tendencia actual a la actitud expectante o al tratamiento farmacológico, reservando las técnicas invasivas para los pacientes con clínica intensa o recurrente1,4-7.
El objetivo de este trabajo ha sido revisar nuestra experiencia en pacientes pediátricos diagnosticados de STC, centrándonos en sus características clínicas y evolutivas, así como en la actitud diagnóstica y terapéutica a lo largo de los últimos 12 años.
Pacientes y métodosSe realizó un estudio descriptivo retrospectivo de todos los pacientes diagnosticados de STC en la Unidad de Neuropediatría entre enero del 2003 y enero del 2015.
El diagnóstico de STC se estableció según1,2,4:
- 1.
Edema de papila con/sin clínica acompañante: cefalea, vómitos, alteraciones visuales, parálisis del vi par craneal.
- 2.
La presencia por punción lumbar de una elevación de la presión del LCR mayor de 250 mmH2O, medida con un manómetro a través de una llave de 3 pasos.
- 3.
Un estudio de resonancia magnética (RM) sin signos de lesión ocupante de espacio.
Durante la revisión de historias clínicas, recogieron la edad de presentación, el sexo, los antecedentes personales, enfermedades intercurrentes, toma de medicación, motivo de consulta, tiempo de evolución desde el inicio de la sintomatología hasta la primera consulta médica, pruebas complementarias realizadas, tratamiento recibido, tiempo de ingreso en hospitalización y tiempo desde el inicio de tratamiento hasta la normalización del fondo de ojo.
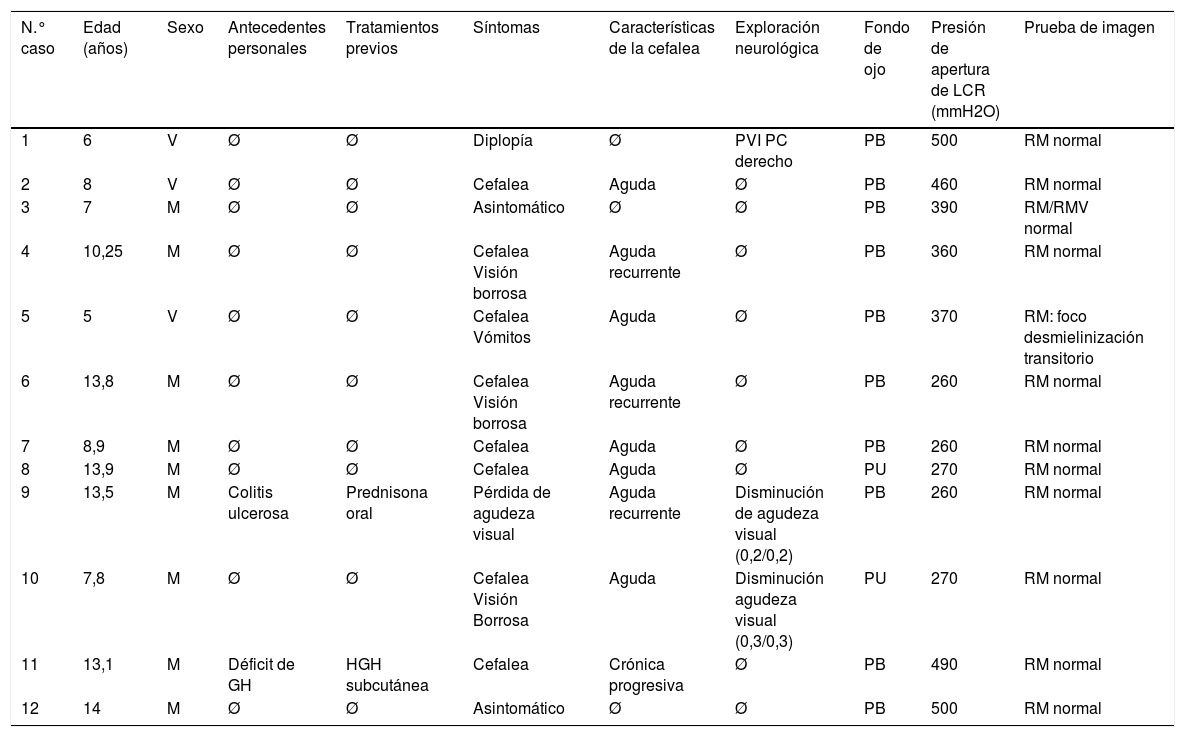
ResultadosCaracterísticas clínicasSe incluyó a 12 pacientes, 9 mujeres y 3 hombres, con un rango de edad entre los 5 y 14 años. En la tabla 1 se describen las características demográficas, clínicas y de exploraciones complementarias realizadas.
Características de 12 pacientes con STC
| N.° caso | Edad (años) | Sexo | Antecedentes personales | Tratamientos previos | Síntomas | Características de la cefalea | Exploración neurológica | Fondo de ojo | Presión de apertura de LCR (mmH2O) | Prueba de imagen |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 6 | V | Ø | Ø | Diplopía | Ø | PVI PC derecho | PB | 500 | RM normal |
| 2 | 8 | V | Ø | Ø | Cefalea | Aguda | Ø | PB | 460 | RM normal |
| 3 | 7 | M | Ø | Ø | Asintomático | Ø | Ø | PB | 390 | RM/RMV normal |
| 4 | 10,25 | M | Ø | Ø | Cefalea Visión borrosa | Aguda recurrente | Ø | PB | 360 | RM normal |
| 5 | 5 | V | Ø | Ø | Cefalea Vómitos | Aguda | Ø | PB | 370 | RM: foco desmielinización transitorio |
| 6 | 13,8 | M | Ø | Ø | Cefalea Visión borrosa | Aguda recurrente | Ø | PB | 260 | RM normal |
| 7 | 8,9 | M | Ø | Ø | Cefalea | Aguda | Ø | PB | 260 | RM normal |
| 8 | 13,9 | M | Ø | Ø | Cefalea | Aguda | Ø | PU | 270 | RM normal |
| 9 | 13,5 | M | Colitis ulcerosa | Prednisona oral | Pérdida de agudeza visual | Aguda recurrente | Disminución de agudeza visual (0,2/0,2) | PB | 260 | RM normal |
| 10 | 7,8 | M | Ø | Ø | Cefalea Visión Borrosa | Aguda | Disminución agudeza visual (0,3/0,3) | PU | 270 | RM normal |
| 11 | 13,1 | M | Déficit de GH | HGH subcutánea | Cefalea | Crónica progresiva | Ø | PB | 490 | RM normal |
| 12 | 14 | M | Ø | Ø | Asintomático | Ø | Ø | PB | 500 | RM normal |
| N.° caso | PEV | Etiología | N.° de PL | Tratamiento/duración | Duración total tratamiento (días) | Resolución papiledema (meses) | Recidiva | Secuelas |
|---|---|---|---|---|---|---|---|---|
| 1 | No realizados | Desconocida | 1 | ACT | 21 | 5 | No | No |
| 2 | Aumento de latencia | Desconocida | 3 | ACT/CTo | 57 | 13 | No | No |
| 3 | Normales | Desconocida | 3 | ACT/CTo | 49 | 12 | No | No |
| 4 | Normales | Desconocida | 2 | ACT | 50 | 4 | Sí | No |
| 5 | Aumento de latencia | Mycoplasma pneumoniae | 5 | ATB/CTo | 60 | 14 | Sí | No |
| 6 | No realizados | Mycoplasma pneumoniae Borrelia burgdorferi | 2 | ATB | 12 | 15 | No | No |
| 7 | Normales | Mycoplasma pneumoniae | 2 | ATB | 10 | 6 | No | No |
| 8 | Normales | Desconocida | 1 | Ø | 0 | 5 | No | No |
| 9 | Aumento de latencia | Farmacológica | 2 | Ø | 0 | 5 | No | No |
| 10 | Aumento de latencia | Desconocida | 2 | ACT | 49 | 6 | No | No |
| 11 | Normales | Farmacológica | 1 | ACT | 60 | 6 | No | No |
| 12 | No realizados | Desconocida | 5 | ACT | 15 | 24 | No | No |
ACT: acetazolamida; ATB: antibiótico; CTo: corticoide oral; GH: hormona de crecimiento; HGH: tratamiento con hormona de crecimiento humana; M: mujer; PB: papiledema bilateral; PEV: potenciales evocados visuales PU: papiledema unilateral; PVI PC: parálisis vi par craneal; RM: resonancia magnética; RMV: resonancia magnética fase venosa; V: varón; Ø: ninguno.
Ningún paciente presentaba antecedentes perinatales ni personales de interés, con desarrollo psicomotor normal. Es reseñable que en todos los casos se objetivó un peso por debajo del percentil 85 para la edad y sexo, con cifras de presión arterial por debajo del P90 para la edad.
El síntoma predominante fue la cefalea en un 66% de los pacientes, presentando la mitad de estos otra sintomatología acompañante: 3 casos con visión borrosa (casos 4, 6 y 10 de la tabla 1) y vómitos en otro caso (caso 5). La presentación de la cefalea fue en un 62% aguda, en un 37% aguda recurrente y en un 12% crónico progresiva. En ningún caso interrumpía el descanso nocturno. Un paciente (caso 9) refería disminución importante de la agudeza visual sin cefalea y otro asociaba cuadro de diplopía binocular por paresia del vi par craneal derecho (caso 1). Dos pacientes no presentaron sintomatología alguna, sino que fueron derivados a la consulta de Neuropediatría por presencia de papiledema bilateral en un estudio oftalmológico de rutina (casos 3 y 12).
El tiempo desde el inicio de la sintomatología hasta el momento del diagnóstico oscilaba entre 24 h y 12 meses, en función de la intensidad creciente o incapacitante de los síntomas.
La exploración neurológica puso de manifiesto la presencia de papiledema en todos los casos, siendo este bilateral en el 83% de los pacientes (n=10) y unilateral en el 17% (n=2). El edema de papila se manifestaba como una elevación del disco óptico, con borramiento de sus márgenes y oscurecimiento de los vasos sanguíneos retinianos que cruzaban los márgenes de dicho disco.
Pruebas complementariasSe realizó neuroimagen por RM, analítica completa y punción lumbar en todos los pacientes. En el estudio neurofisiológico, se evidenció alteración de los potenciales evocados visuales en el 44% de los pacientes, a los que se le realizó (n=4/9), asociando disminución de la agudeza visual en 2 de ellos (casos 9 y 10).
Se realizó tomografía computarizada a todos los pacientes ante la presencia de papiledema, previo a la punción lumbar, con resultado normal. En todos ellos se completó el estudio mediante RM cerebral. Solo un paciente mostró alteraciones (caso 5): una lesión desmielinizante parietal derecha que se resolvió en el siguiente control un mes después tras tratamiento con corticoide. En este caso estaba asociada a la presencia de seropositividad para Mycoplasma pneumoniae (M. pneumoniae).
Siguiendo nuestro protocolo, a todos los pacientes se les realizó estudio en sangre con hemograma, función hepática, renal, ionograma, proteinograma, inmunoglobulinas en sangre y en LCR, anticuerpos antinucleares, factor reumatoide, cortisol, tirotropina y tiroxina, así como estudios serológicos en sangre para virus herpes simple tipos I y II, rubéola, Coxsackie A9, hepatitis A, B y C, virus de Epstein-Barr, adenovirus, serología luética, M. pneumoniae, Rickettsia conorii, Brucella, Borrelia burgdoferi (B. burgdoferi), Toxoplasma, Leptospira y Coxiella burnetii. En LCR se solicitaron serologías para virus del grupo herpes, Coxsackie A9, virus de Epstein-Barr, adenovirus, M. pneumoniae, Brucella y B. burgdoferi. Los resultados fueron relevantes en 3 casos (25%): en 2 la serología fue positiva para M. pneumoniae (casos 5 y 7) y un tercer paciente presentó positividad para M. pneumoniae y B. burgdoferi (caso 6), aunque este hallazgo no se confirmó en el LCR.
EtiologíaNinguno de los pacientes tenía sobrepeso u obesidad. No se encontró ningún factor asociado en 7 pacientes (67%). Se detectaron posibles factores desencadenantes en 5 de ellos: 2 de origen farmacológico (uno en tratamiento con hormona del crecimiento por talla baja y otro con prednisona por vía oral por antecedente de colitis ulcerosa) y 3 por proceso infeccioso ya mencionado (casos 5, 6 y 7).
Tratamiento y evoluciónEn todos los pacientes se realizó al menos una punción lumbar como prueba diagnóstica, con una presión media de apertura de 370 mmH2O (rango 260-500). Tras esta primera punción, se produjo una mejoría clínica temprana en el 66% de los pacientes de la serie (n=8). Se realizó una única punción lumbar en 3 pacientes (25%), 2 punciones en 5 (42%), 3 punciones en 2 (17%) y 5 punciones en otros 2 pacientes (17%). En 5 de los sujetos (42%) se añadió tratamiento por vía oral con acetazolamida en dosis de 30mg/kg/día, asociándose posteriormente prednisona en 2 de ellos por falta de respuesta, con resolución progresiva del papiledema en todos. Los pacientes que presentaron un proceso infeccioso recibieron tratamiento antibiótico estandarizado según el germen y el tipo de infección.
Se realizó control clínico ambulatorio tras el alta hospitalaria, así como controles de fondo de ojo seriados, objetivándose una remisión completa del papiledema a los 6 meses en 8 de los pacientes (67%) y a los 12 meses en los 4 restantes (33%).
DiscusiónEl STC se caracteriza habitualmente por la presencia de papiledema, signos y síntomas de aumento de presión intracraneal, estudios de neuroimagen normales y ausencia de causa subyacente1-6. Sin embargo, se describen con frecuencia casos atípicos que cuestionan los criterios clínicos establecidos por diversos autores1,2,4. En nuestra muestra de 12 pacientes, 2 (17%) no presentaban síntomas y el papiledema fue un hallazgo casual, a pesar de que la presión de LCR en ambas era superior a la media de la muestra. En ambas pacientes no se encontró un origen. Por otro lado, el paciente más joven de la serie, un varón de 5 años, presentó síntomas típicos de STC pero asociaba una lesión desmielinizante supratentorial transitoria, serología positiva para M. pneumoniae y requirió corticoterapia para la remisión clínica. Este mismo paciente, un año después, tuvo una recurrencia clínica típica, asociada a una nueva infección por M. pneumoniae, esa vez con neuroimagen normal. En ninguno de esos 2 episodios se cumplían criterios de encefalitis o encefalomielitis diseminada aguda.
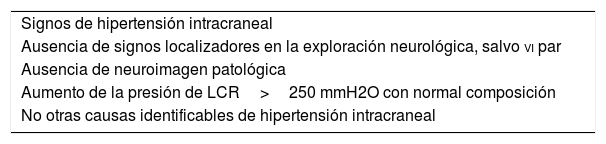
La primera definición de STC fue publicada por Quincke en 18938. Los primeros criterios diagnósticos fueron formulados por Dandy en 19379, revisados posteriormente por Smith en 198510, incluyendo en ellos criterios de imagen radiológica, conocidos como criterios de Dandy modificados. Con el avance de la ciencia, la profundización en este campo y el desarrollo de las técnicas de neuroimagen, se han propuesto diversas modificaciones, como la de Rangwala y Liu, adaptadas a pacientes pediátricos10 (tablas 2 y 3).
Criterios de STC de Dandy modificados
| Signos de hipertensión intracraneal |
| Ausencia de signos localizadores en la exploración neurológica, salvo vi par |
| Ausencia de neuroimagen patológica |
| Aumento de la presión de LCR>250 mmH2O con normal composición |
| No otras causas identificables de hipertensión intracraneal |
Criterios de STC modificados por Rangwala
| 1. Paciente prepúber |
| 2. Signos y síntomas de hipertensión intracraneal generalizada o papiledema |
| 3. Aumento de presión intracraneal documentado |
| Neonatos: > 76mmH2O |
| Menores de 8 años con papiledema: > 180mmH2O |
| Mayores de 8 años o menores de 8 años sin papiledema: > 250mmH2O |
| 4. Composición de LCR normal excepto en neonatos que pueden presentar hasta 32 leucocitos/mm3y hasta 150mg/dl de proteínas |
| 5. No evidencia de hidrocefalia, masa o alteración estructural o vascular en RM cerebral con y sin contraste, y en RM con venografía. Un estrechamiento de los senos transversos puede observarse |
| 6. Puede observarse una parálisis de los nervios craneales si no existe otra causa identificable y si mejoran con la reducción de la presión del LCR |
| 7. No debe existir otra causa de hipertensión intracraneal identificable |
La correcta nomenclatura y denominación del STC es aún tema de discusión en la literatura. Así pues, varios autores rechazan su equiparación al término de HII, debido a que en los últimos años se han identificado múltiples causas, que aunque son menos comunes en la edad adulta, en la edad pediátrica suponen hasta el 50% en las diversas series1. La Academia Americana de Neurología ha publicado en 2013 una revisión, proponiendo usar exclusivamente el término de STC al hacer referencia a dicho síndrome, pudiendo ser este por tanto primario o secundario, y delegando el término de HII a una de las categorías del STC exclusivamente primario4.
En los últimos trabajos publicados, la lista de posibles causas de STC ha ido en aumento, reconociendo un gran número de anormalidades cerebrales venosas, medicaciones, infecciones o enfermedades endocrinas asociadas1-3,5-7. En 5 de nuestros pacientes se detectaron posibles causas precipitantes de dicha patología, 2 farmacológicas y 3 infecciosas, destacando la detección de M. pneumoniae como posible agente desencadenante. Dicho patógeno es diana de estudio en el espectro de enfermedades neurológicas, al estar presente en situaciones tan diversas como meningitis aséptica, ataxia cerebelosa o mielitis transversa, entre otras11. El mecanismo patogénico, supuestamente inmunológico, está aún por esclarecer. Además, tras el estudio de estos pacientes, parece recomendable incluir la serología de M. pneumoniae y realizar la búsqueda de dicho patógeno en exudado nasal en todo caso de STC12.
Otro punto a discutir es el límite de presión de apertura del LCR que se considera diagnóstico en pacientes pediátricos. A todos nuestros pacientes se les realizó una primera punción diagnóstica, en decúbito lateral, bajo sedación y con las piernas flexionadas, mostrando en todas ellas una presión entre 260 y 500 mmH2O. En los niños la medida de presión del LCR no es sencilla y están descritas variaciones en la presión de apertura influenciada por muchos factores, principalmente por la edad (tendiendo a aproximarse a valores de adultos en niños mayores de 8 años5), la realización de movimientos de Valsalva y la posición del paciente4. En esta línea, recientemente se ha realizado un estudio prospectivo para establecer la presión de apertura en los pacientes pediátricos, encontrando asociación estadísticamente significativa entre el aumento de presión y sedación e índice de masa corporal (IMC). Estos autores proponen que una presión de apertura ≥ 280 mmH2O debe considerarse elevada (250 mmH2O si el paciente no es obeso ni se encuentra sedado6).
Nuestro hospital de tercer nivel es referencia para la patología neurológica pediátrica de toda la comunidad, donde habitan cerca de 100.000 niños. La incidencia de STC en niños en nuestra región es de aproximadamente 1/100.000 niños/año, siendo un dato similar a la incidencia en la población general de 0,9 por 100.0005. Sin embargo, en las diversas series hay un claro predominio en mujeres obesas y en nuestra serie, a pesar de que predominan las mujeres adolescentes, ninguna tenía un IMC superior al P85 para su edad. Actualmente, tanto la incidencia real en la infancia como su asociación con el género y el IMC aún están por esclarecer, con grandes diferencias en dichas asociaciones en función de las series. Así pues, los clásicos estudios de Babikian et al. encontraron que el 60% de los pacientes con STC eran mayores de 10 años13 y en el de Balcer et al. se encontró una asociación clara entre obesidad, sexo y dicha patología14, en contraposición con series como las de Cinciripini et al.15, donde no encontraron diferencias estadísticamente significativas.
El estudio oftalmológico, mediante la valoración del fondo de ojo y la campimetría, es esencial para el diagnóstico, el seguimiento y la determinación de la agresividad del tratamiento. En una primera aproximación diagnóstica, se debe discernir entre la existencia de papiledema o de seudopapiledema, así como excluir otras causas de edema de papila como la neuritis óptica, la neuropatía óptica isquémica o la neurorretinitis. La suma de la imagen del fondo de ojo, junto con la sintomatología clínica, puede ser suficientes para la realización de un adecuado diagnóstico diferencial, aunque en ocasiones se precisa la realización de una ecografía orbitaria o de una angiografía fluoresceínica para confirmar la presencia del papiledema y excluir causas de seudopapiledema como las drusas del nervio óptico16. Actualmente, la tomografía de coherencia óptica (OTC), técnica no invasiva de alta resolución, objetiva y reproducible, se está empleando para correlacionar la medida del espesor de la capa de fibras nerviosas retinianas con su correspondiente imagen en fondo de ojo, usando la escala modificada de Frisen17. Es adecuada no solo como complemento diagnóstico, sino para el seguimiento clínico y terapéutico posterior16-18. Se discute la necesidad de realizar una RM con venografía (RMV) para excluir la presencia de una trombosis de senos venosos, puesto que pueden pasar desapercibidas oclusiones parciales. La utilidad en pacientes pediátricos aún está por esclarecer, ya que no hay publicados estudios aleatorizados en niños. Por ello, ciertos autores proponen considerar esta técnica solamente si existen factores de riesgo de trombosis, como historia reciente de otitis media o sinusitis5. En nuestra serie, realizamos una RMV en un único paciente dada la presencia de factores protrombóticos, con resultado normal. Respecto a los estudios neurofisiológicos, existen igualmente escasas referencias acerca de su utilidad en el STC. Las alteraciones en el momento agudo del electroencefalograma pueden ser explicadas debido al sufrimiento de la corteza cerebral durante el proceso. Por otro lado, la realización de PEV presenta baja sensibilidad como factor pronóstico de la función visual19.
No existe un algoritmo de consenso en cuanto al correcto manejo terapéutico de esta entidad, puesto que no existen estudios aleatorizados que permitan un tratamiento basado en la evidencia1-3,20. La tendencia actual es una actitud expectante, limitando el tratamiento farmacológico o quirúrgico en función de la gravedad clínica, del grado de alteración visual o del fondo de ojo. Por ello, tras el diagnóstico de STC es imperativa una valoración oftalmológica exhaustiva para tomar la determinación de iniciar o no tratamiento de forma precoz, para reducir la sintomatología clínica y la posible pérdida de función visual por atrofia del nervio óptico consecuente. Esta repercusión del estudio oftalmológico se pone de manifiesto en nuestra serie donde, en los 2 casos asintomáticos, se decidió el inicio de tratamiento debido a la presencia de papiledema bilateral moderado confirmado mediante la valoración de fondo de ojo y el uso de OTC. Clásicamente, el tratamiento estaba fundamentado en la realización de punciones evacuadoras, en el tratamiento médico y en diversas técnicas quirúrgicas. Actualmente, la realización de punciones evacuadoras seriadas ha disminuido por su cuestionada efectividad en la edad pediátrica y por tratarse de un tratamiento cruento no exento de complicaciones5.
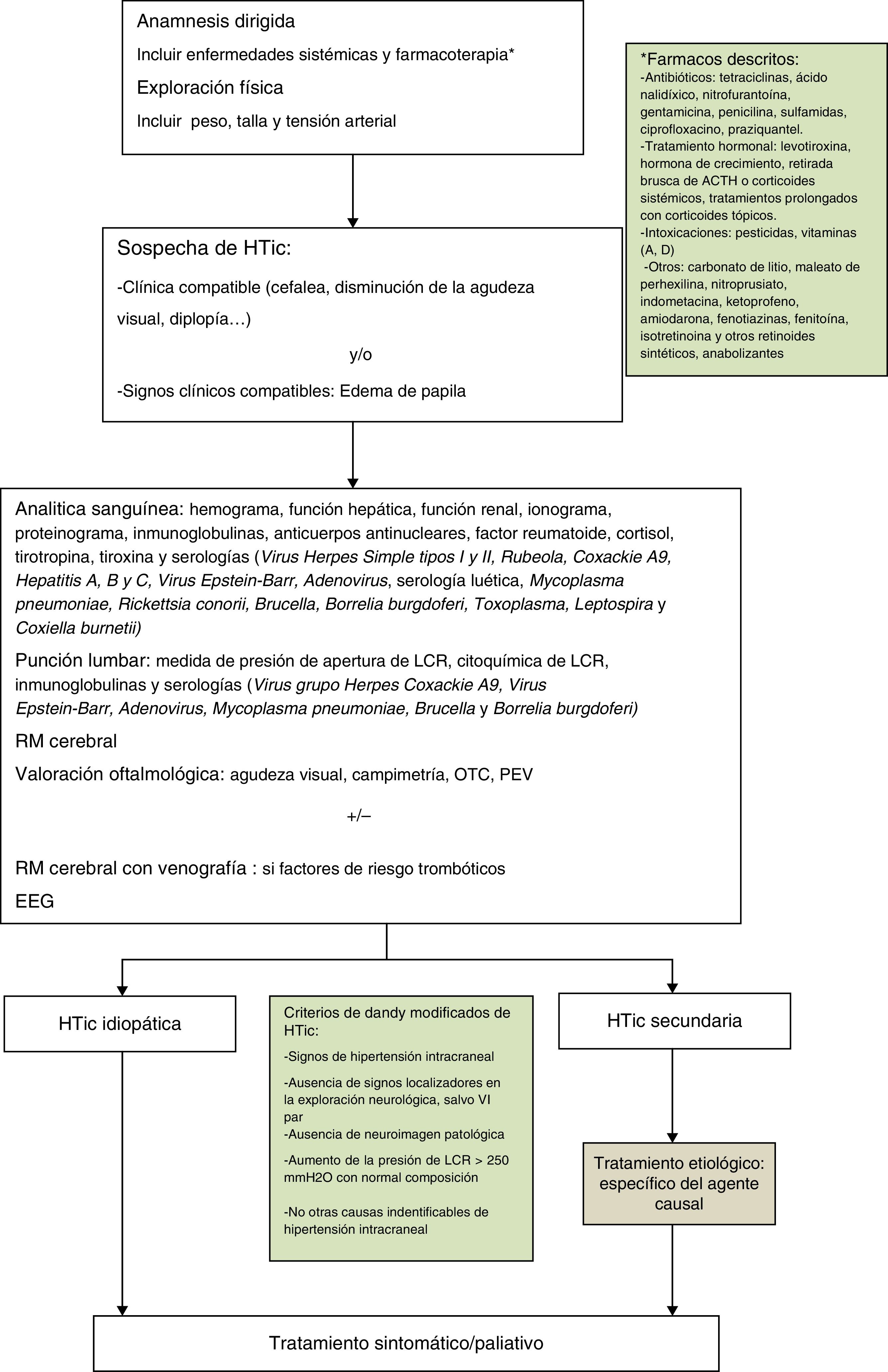
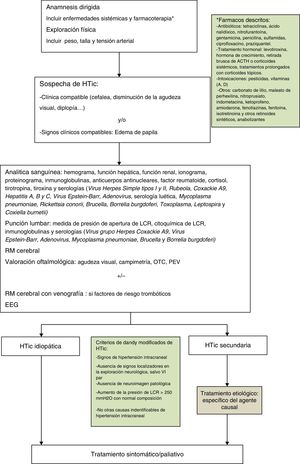
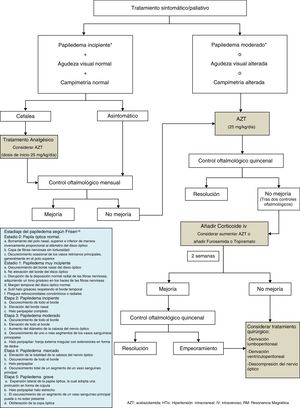
En cuanto al tratamiento médico, el fármaco de primera línea en niños es la acetazolamida, inhibidor de la anhidrasa carbónica. Otra alternativa es el uso de furosemida o corticoides, utilizándose estos de manera complementaria o sustitutiva, así como el topiramato1-3,5,7,20,21. Para el control de la cefalea refractaria en algunas series se ha descrito el uso de betabloqueantes o tricíclicos, con buena respuesta22. En este contexto, el tratamiento de la patología de base en el caso del STC secundario es imprescindible para un buen manejo clínico. En nuestra serie, el fármaco inicial de elección fue acetazolamida, en dosis de 25-30mg/kg/día repartido en 2 dosis diarias, añadiendo prednisona en función de la respuesta a este primero. En la figura 1 se muestra el algoritmo terapéutico que llevamos a cabo en nuestra unidad.
En general, el tratamiento médico del STC en la edad pediátrica es satisfactorio, pero la duración del tratamiento no está estandarizada, de forma que se individualiza en función de la sintomatología clínica y de la evolución de la agudeza visual, con un rango medio de entre 2 y 6 meses. Por otro lado, las técnicas quirúrgicas se reservan a aquellos pacientes con deterioro progresivo de la función visual y/o a los casos refractarios. Estas consisten en derivación lumboperitoneal o ventriculoperitoneal, e incluso descompresión del nervio óptico1-3,5,7,20-22.
Por último, cabe destacar la posibilidad de recurrencias. Por ello, es preciso un riguroso control evolutivo de los pacientes hasta la completa resolución del cuadro, así como exámenes oftalmológicos periódicos que pueden poner de manifiesto de manera precoz tanto una recidiva como un fracaso del tratamiento.
En conclusión, el STC es una entidad clínica poco frecuente en la edad pediátrica pero cuyo diagnóstico y tratamiento precoz es esencial para evitar posibles secuelas irreversibles. Serán necesarios estudios clínicos multicéntricos para establecer un adecuado diagnóstico y manejo del STC.
Conflicto de interesesLos autores declaramos que no existe conflicto de intereses.