Numerosos estudios han establecido que el traslado al hospital de los pacientes con ictus por los servicios de transporte sanitario urgente (TSU) implica demoras menores hasta el diagnóstico y tratamiento.
ObjetivosDeterminar la frecuencia de uso de TSU por los pacientes con ictus en Bizkaia (España), qué factores se asocian con el mismo y el impacto del medio de transporte en los tiempos de atención.
MétodosSe analizaron los datos de 545 pacientes con ictus isquémico agudo hospitalizados y reclutados consecutivamente. Se obtuvieron datos por entrevista a pacientes o acompañantes y de historia clínica. Se estudiaron variables sobre situación previa, síntomas y gravedad (NIHSS) del ictus, modalidad de traslado y tiempos de atención. Se realizaron análisis univariados y multivariados para identificar factores asociados al uso de TSU y con las demoras.
ResultadosEl 47,2% de los pacientes llegaron al hospital trasladados por TSU. Una mayor gravedad del ictus, la llegada al hospital en horario nocturno y un peor estado funcional previo resultaron asociados de forma independiente con el TSU. El TSU se asoció a una llegada más precoz al hospital. La demora puerta-imagen fue menor en el grupo TSU, pero la asociación desapareció al ajustar por gravedad. La revascularización fue más frecuente entre los trasladados por TSU.
ConclusionesEl TSU se asoció a menor demora prehospitalaria. Es necesario desarrollar programas efectivos de educación sanitaria para incrementar el uso de TSU ante los síntomas del ictus. Debe mejorarse la gestión intrahospitalaria del ictus para reducir los tiempos de atención.
According to numerous studies, using emergency medical services (EMS) to transport stroke patients to hospitals decreases diagnostic and treatment delays.
ObjectivesTo determine the frequency of use of EMS by stroke patients in Bizkaia (Spain), analyse the factors associated with using EMS, and study the impact of EMS on time to care.
MethodsWe gathered data from 545 patients hospitalised for acute ischaemic stroke and recruited consecutively. Data were obtained from the patients’ medical histories and interviews with the patients themselves or their companions. We studied the following variables: previous health status, stroke symptoms and severity (NIHSS), type of transport, and time to medical care. Univariate and multivariate analyses were performed to identify factors associated with use of EMS and care delays.
ResultsPatients transported to hospital by the EMS accounted for 47.2% of the total. Greater stroke severity, arriving at the hospital at night, and poor functional status at baseline were found to be independently associated with use of EMS. Use of EMS was linked to earlier arrival at the hospital. Door-to-imaging times were shorter in the EMS group; however, this association disappeared after adjusting for stroke severity. Revascularisation was more frequent among patients transported by the EMS.
ConclusionsEMS transport was associated with shorter prehospital delays. Effective health education programmes should be developed to promote EMS transport for patients with stroke symptoms. In-hospital stroke management should also be improved to reduce time to medical care.
La mejora en el conocimiento sobre la naturaleza del ictus isquémico y los avances de las técnicas diagnósticas y terapéuticas han convertido al ictus en una prioridad en la atención neurológica. La tardanza en la llegada al hospital es una de las principales causas por las que es difícil incrementar los porcentajes de revascularización (RV)1-4. Los pacientes no candidatos a RV se benefician asimismo del traslado rápido, pues aumenta la efectividad de otras medidas, como el control de oxigenación, la presión arterial, la glucemia, la temperatura o la función cardiaca5-7. Barreras organizativas dentro del hospital o de la red sanitaria pueden contribuir a una baja tasa de RV5,8. Numerosos estudios han mostrado que el traslado al hospital en vehículo de transporte sanitario urgente (TSU) acorta el tiempo hasta diagnóstico y tratamiento, y que incrementa la frecuencia de RV9-21. Diferentes estudios realizados en Europa y EE. UU. sitúan la proporción de uso de TSU entre el 50 y el 70%9-11,14,15,17,18,22-24. Los protocolos de código ictus extrahospitalario (CIE) e intrahospitalario (CII) contribuyen a una llegada más rápida al hospital, favorecen la anticipación de la cadena asistencial intrahospitalaria y facilitan la RV3,25-28.
En nuestro entorno, no se dispone de datos sobre el medio de transporte que utilizan los pacientes con ictus para acudir al hospital, ni sobre la influencia del medio de transporte en la atención hospitalaria.
Nuestros objetivos son: 1) conocer la frecuencia de uso de TSU por los pacientes que ingresan por ictus isquémico en los hospitales de agudos de Bizkaia; 2) las características que diferencian a los usuarios de TSU del resto de los pacientes, y 3) la efectividad del transporte por TSU para una menor demora hasta llegada al hospital y hasta neuroimagen.
Material y métodosEste trabajo se encuadra en un estudio observacional prospectivo multicéntrico de los pacientes ingresados por ictus isquémico en los hospitales de agudos públicos de Bizkaia. El Comité Ético de Investigación Clínica de Euskadi aprobó el protocolo de investigación.
Centros participantes. El estudio se ha realizado en los 4 hospitales de agudos públicos de Bizkaia: Hospital Universitario Basurto (HUB), Hospital Universitario Cruces (HUC), Hospital de Galdakao-Usansolo (HGU) y Hospital San Eloy (HSE). Estos hospitales atienden el 96% de los ictus en Bizkaia (1.150.000 habitantes); los 3 primeros cuentan con unidad de ictus. En el área del HSE los pacientes con criterios de RV son trasladados al HUC, directamente si recurren a TSU, o desde el servicio de urgencias de San Eloy si acuden a este hospital por sus medios. A efectos del estudio, HUC y HSE se han considerado como un único centro, pues actúan como una unidad funcional para la atención al ictus en esa zona.
La población a estudio está formada por pacientes mayores de 18 años ingresados de forma urgente por infarto cerebral o isquemia cerebral transitoria en el servicio de Neurología de los hospitales participantes (Medicina Interna en el HSE). En Bizkaia solo alrededor del 10% de los pacientes con hemorragia cerebral son tratados por los servicios de Neurología, razón por la cual no se incluyeron en el estudio.
Se excluyeron los ictus ocurridos en el hospital, los pacientes en los que no se logró estabilización y los pacientes con los que no se pudo establecer comunicación suficiente.
Para calcular el tamaño muestral se tomaron como referencia datos publicados sobre tiempo síntoma-puerta y puerta-imagen en pacientes trasladados con y sin TSU11; se planteó como objetivo detectar una diferencia de un 20% y se calculó un tamaño suficiente para disponer de estimaciones a nivel de centro con α = 0,05 (bilateral) y ß=0,10. Se hizo muestreo estratificado, proporcional por hospital según peso en el conjunto de los ingresos en Bizkaia.
Período de reclutamiento. Los pacientes fueron captados de forma consecutiva a partir del 12 de enero del 2015. Se incluyó a todos los que cumplían los criterios de inclusión hasta completar la muestra, el 25 junio en e HUB, el 27 mayo en el HUC, el 20 julio en el HGU y el 25 mayo en el HSE.
Recogida de datos y variables a estudio. Durante el período de reclutamiento, se hizo un registro prospectivo mediante la revisión diaria de pacientes ingresados por ictus, seguida de solicitud de consentimiento y entrevista a paciente o acompañante. Se registraron así los siguientes datos: situación funcional previa al ictus mediante escala de Rankin modificada (mRS)29, compañía al inicio de los síntomas, interpretación de los síntomas por paciente o acompañante y medio de transporte hasta el hospital. Se extrajeron de la historia clínica la edad, el sexo y la dirección, los antecedentes clínicos (ictus previos, presencia previa de factores de riesgo cardiovascular), la hora de inicio de los síntomas (según paciente o acompañantes [96%], o última hora visto asintomático en caso de síntomas presentes al despertar [4%]), la hora de llegada al hospital y de neuroimagen, y la realización de RV y técnica, en su caso. Para los pacientes trasladados desde urgencias del HSE al HUC se consideraron el medio de transporte y la hora de llegada al HSE; para evitar demoras, la neuroimagen se realiza en el HUC. Otros datos extraídos de la historia clínica fueron los síntomas, la gravedad al ingreso según la escala del ictus del National Institute of Health (NIHSS)30 y el tipo de ictus. Se asignó a cada paciente una categoría de nivel socioeconómico (índice Medea)31 a partir de la sección censal de su domicilio. Los datos relacionados con el TSU — hora de llamada, lugar de inicio del traslado, y activación, en su caso, del CIE— fueron obtenidos de los registros de Emergencias-Red de Transporte Sanitario Urgente de Osakidetza-Servicio Vasco de Salud.
El protocolo del CIE en Bizkaia se activa para los casos de sospecha de ictus de menos de 6 h de evolución, excluyendo a los pacientes con elevado deterioro previo. La activación del CIE la realiza el médico de Emergencias, que atiende la llamada e implica el preaviso inmediato al neurólogo de guardia, que activa el proceso intrahospitalario para diagnóstico y tratamiento (CII).
Se calculó la distancia por carretera entre el lugar de inicio del traslado y el hospital utilizando Google Maps.
Se calcularon variables relacionadas con el proceso de atención: tiempo síntomas-puerta y tiempo puerta-imagen. Dada la variedad de técnicas de RV y el bajo número de pacientes revascularizados, el análisis de la demora puerta-RV se relegó a posteriores estudios.
En relación con el traslado definimos 3 grupos. Grupo I: pacientes trasladados desde el lugar de inicio de los síntomas al hospital en vehículo de TSU (ambulancia asistencial, de movilización inmediata y con capacidad de alertar al servicio de Emergencias sobre la existencia de CIE), sin mediación de más profesionales que los de Emergencias. Grupo II: pacientes que recurrieron previamente a otros dispositivos sanitarios: médico de familia (MF), atención continuada, privados; el traslado pudo ser en ambulancia asistencial de TSU, ambulancia no asistencial o en vehículo privado. Grupo III: pacientes que acudieron al hospital por sus medios sin haber consultado con ningún sanitario. Para parte del análisis, los grupos ii y iii se asociaron en una única categoría «no TSU», frente a la categoría «TSU», coincidente con el grupo i.
Análisis estadístico. Se calcularon frecuencias y porcentajes para las variables categóricas. Dado que las variables cuantitativas no cumplían parámetros de normalidad, se calcularon medianas (Me) y percentiles 25 y 75 (Pc25, Pc75). Se compararon de forma univariante las características de los pacientes de acuerdo con la modalidad de traslado mediante la prueba U de Mann Whitney y la prueba de Kruskal-Wallis para las variables cuantitativas, y el test de la χ2 para las categóricas. Para identificar las variables asociadas de forma independiente con la modalidad de traslado se realizó análisis multivariante mediante regresión logística binaria; la mRS fue tratada como variable dicotómica (0-1 vs. 2-5), al igual que la escala NIHSS, para la que se eligió como punto de corte el valor de la Me (0-3 vs. ≥ 4). Con el fin de determinar si el traslado por TSU se asocia a una menor demora síntomas-puerta y puerta-imagen, se utilizó asimismo regresión logística, dicotomizando estas variables de resultado (síntomas-puerta ≤>3h; puerta-imagen ≤>25min). En los análisis de regresión se incluyeron las variables que en el análisis univariado tuvieron un valor p menor de 0,10. Para todos los análisis se estableció un umbral de significación estadística (alfa) del 5%. Se utilizó el paquete estadístico SPSS (IBM SPSS Statistics 21-SPSS Inc, Chicago, IL, EE.UU.).
ResultadosUso de TSU. Se incluyó en el estudio a 545 pacientes; 257 (47,2%) llegaron al hospital trasladados directamente por Emergencias (grupo i), 120 (22,0%) consultaron a otros profesionales sanitarios antes de llegar al hospital (grupo ii) y 168 (30,8%) acudieron al hospital por iniciativa propia (grupo iii). El 67% de los pacientes del grupo ii llegaron al hospital en ambulancia de TSU o no asistencial.
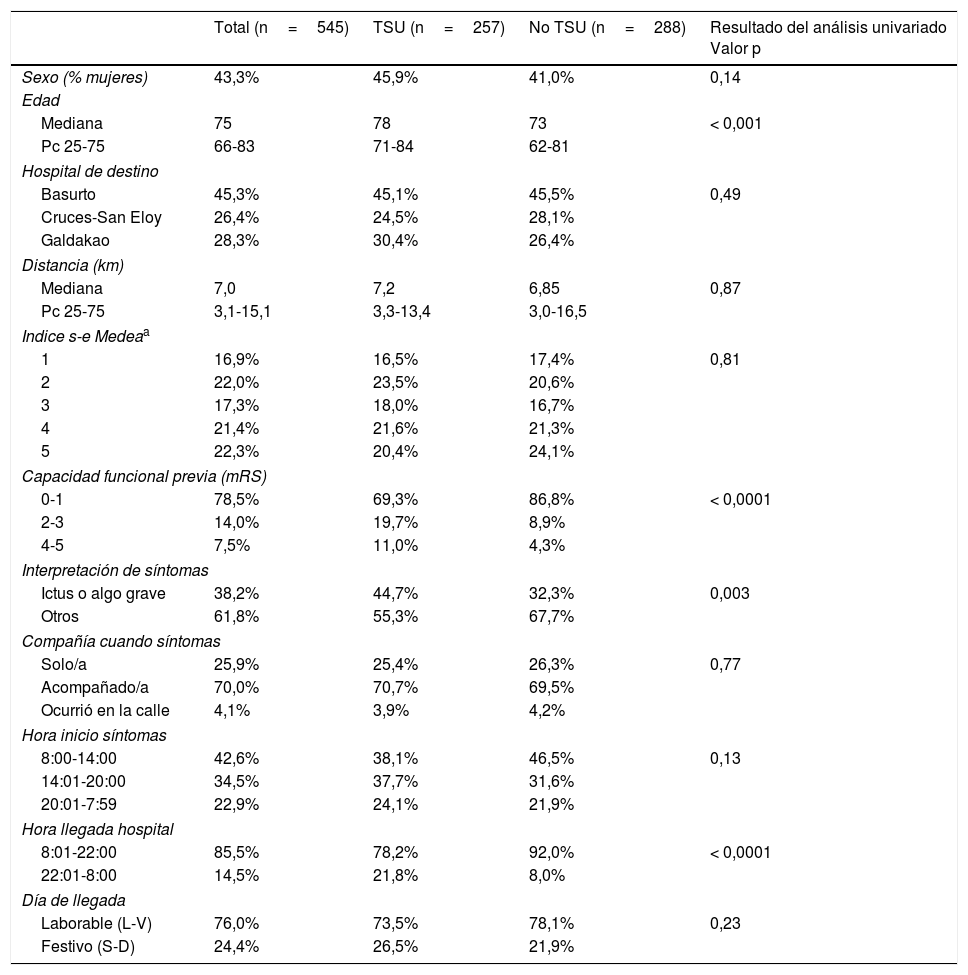
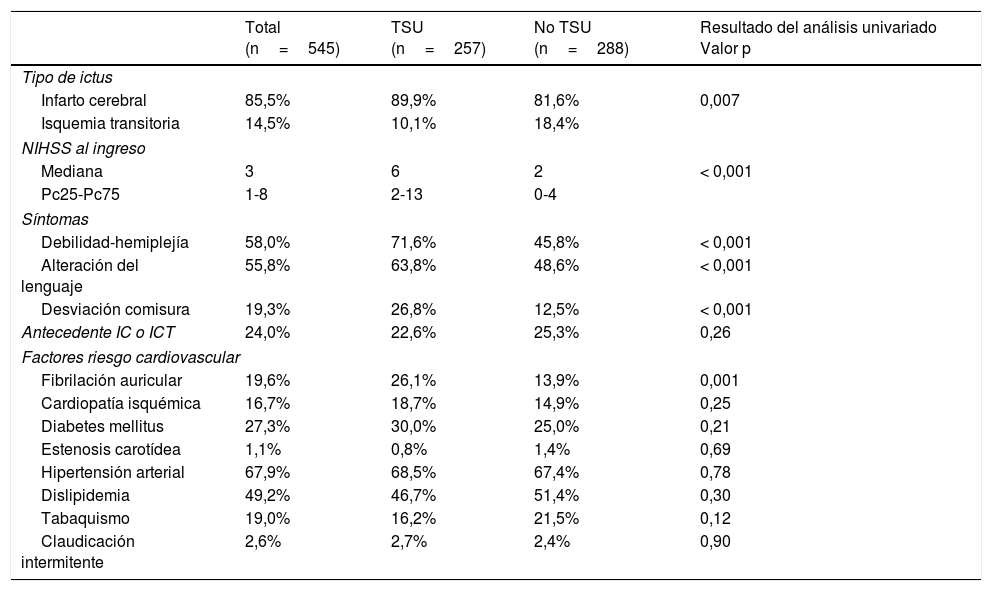
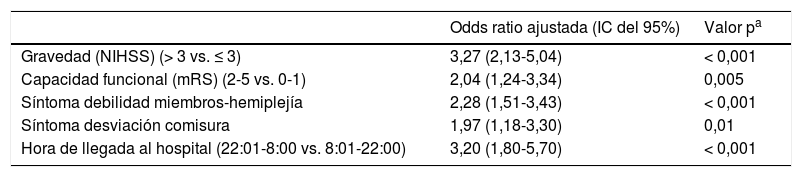
Factores asociados a TSU. En las tablas 1 y 2 se presentan los resultados de las variables estudiadas y la comparación univariada entre la categoría «TSU» (coincidente con grupo i) y categoría «no TSU» (grupo ii+grupo iii). La gravedad del ictus, la capacidad funcional previa, los síntomas debilidad de miembros-hemiplejía y desviación de comisura, y la hora de llegada nocturna se asociaron de forma independiente con el TSU (tabla 3).
Datos globales y comparación de los grupos «TSU» (traslado por Emergencias sin intervención de otros sanitarios) y «no TSU» (traslado tras recurrir a otros sanitarios o por medios propios). Variables sociodemográficas y circunstancias relacionadas con el inicio de los síntomas
| Total (n=545) | TSU (n=257) | No TSU (n=288) | Resultado del análisis univariado Valor p | |
|---|---|---|---|---|
| Sexo (% mujeres) | 43,3% | 45,9% | 41,0% | 0,14 |
| Edad | ||||
| Mediana | 75 | 78 | 73 | < 0,001 |
| Pc 25-75 | 66-83 | 71-84 | 62-81 | |
| Hospital de destino | ||||
| Basurto | 45,3% | 45,1% | 45,5% | 0,49 |
| Cruces-San Eloy | 26,4% | 24,5% | 28,1% | |
| Galdakao | 28,3% | 30,4% | 26,4% | |
| Distancia (km) | ||||
| Mediana | 7,0 | 7,2 | 6,85 | 0,87 |
| Pc 25-75 | 3,1-15,1 | 3,3-13,4 | 3,0-16,5 | |
| Indice s-e Medeaa | ||||
| 1 | 16,9% | 16,5% | 17,4% | 0,81 |
| 2 | 22,0% | 23,5% | 20,6% | |
| 3 | 17,3% | 18,0% | 16,7% | |
| 4 | 21,4% | 21,6% | 21,3% | |
| 5 | 22,3% | 20,4% | 24,1% | |
| Capacidad funcional previa (mRS) | ||||
| 0-1 | 78,5% | 69,3% | 86,8% | < 0,0001 |
| 2-3 | 14,0% | 19,7% | 8,9% | |
| 4-5 | 7,5% | 11,0% | 4,3% | |
| Interpretación de síntomas | ||||
| Ictus o algo grave | 38,2% | 44,7% | 32,3% | 0,003 |
| Otros | 61,8% | 55,3% | 67,7% | |
| Compañía cuando síntomas | ||||
| Solo/a | 25,9% | 25,4% | 26,3% | 0,77 |
| Acompañado/a | 70,0% | 70,7% | 69,5% | |
| Ocurrió en la calle | 4,1% | 3,9% | 4,2% | |
| Hora inicio síntomas | ||||
| 8:00-14:00 | 42,6% | 38,1% | 46,5% | 0,13 |
| 14:01-20:00 | 34,5% | 37,7% | 31,6% | |
| 20:01-7:59 | 22,9% | 24,1% | 21,9% | |
| Hora llegada hospital | ||||
| 8:01-22:00 | 85,5% | 78,2% | 92,0% | < 0,0001 |
| 22:01-8:00 | 14,5% | 21,8% | 8,0% | |
| Día de llegada | ||||
| Laborable (L-V) | 76,0% | 73,5% | 78,1% | 0,23 |
| Festivo (S-D) | 24,4% | 26,5% | 21,9% | |
Datos globales y comparación de los grupos «TSU» (traslado por Emergencias sin intervención de otros sanitarios) y «no TSU» (traslado tras recurrir a otros sanitarios o por medios propios). Características del ictus y antecedentes clínicos
| Total (n=545) | TSU (n=257) | No TSU (n=288) | Resultado del análisis univariado Valor p | |
|---|---|---|---|---|
| Tipo de ictus | ||||
| Infarto cerebral | 85,5% | 89,9% | 81,6% | 0,007 |
| Isquemia transitoria | 14,5% | 10,1% | 18,4% | |
| NIHSS al ingreso | ||||
| Mediana | 3 | 6 | 2 | < 0,001 |
| Pc25-Pc75 | 1-8 | 2-13 | 0-4 | |
| Síntomas | ||||
| Debilidad-hemiplejía | 58,0% | 71,6% | 45,8% | < 0,001 |
| Alteración del lenguaje | 55,8% | 63,8% | 48,6% | < 0,001 |
| Desviación comisura | 19,3% | 26,8% | 12,5% | < 0,001 |
| Antecedente IC o ICT | 24,0% | 22,6% | 25,3% | 0,26 |
| Factores riesgo cardiovascular | ||||
| Fibrilación auricular | 19,6% | 26,1% | 13,9% | 0,001 |
| Cardiopatía isquémica | 16,7% | 18,7% | 14,9% | 0,25 |
| Diabetes mellitus | 27,3% | 30,0% | 25,0% | 0,21 |
| Estenosis carotídea | 1,1% | 0,8% | 1,4% | 0,69 |
| Hipertensión arterial | 67,9% | 68,5% | 67,4% | 0,78 |
| Dislipidemia | 49,2% | 46,7% | 51,4% | 0,30 |
| Tabaquismo | 19,0% | 16,2% | 21,5% | 0,12 |
| Claudicación intermitente | 2,6% | 2,7% | 2,4% | 0,90 |
IC: infarto cerebral; ICT: isquemia cerebral transitoria; NIHSS: escala del ictus del National Institute of Health; TSU: transporte sanitario urgente.
Factores asociados de forma independiente con el uso de transporte sanitario urgente (TSU)
| Odds ratio ajustada (IC del 95%) | Valor pa | |
|---|---|---|
| Gravedad (NIHSS) (> 3 vs. ≤ 3) | 3,27 (2,13-5,04) | < 0,001 |
| Capacidad funcional (mRS) (2-5 vs. 0-1) | 2,04 (1,24-3,34) | 0,005 |
| Síntoma debilidad miembros-hemiplejía | 2,28 (1,51-3,43) | < 0,001 |
| Síntoma desviación comisura | 1,97 (1,18-3,30) | 0,01 |
| Hora de llegada al hospital (22:01-8:00 vs. 8:01-22:00) | 3,20 (1,80-5,70) | < 0,001 |
Ajustado por edad, tipo de ictus, alteración del lenguaje, fibrilación auricular, reconocimiento de los síntomas como ictus o algo grave.
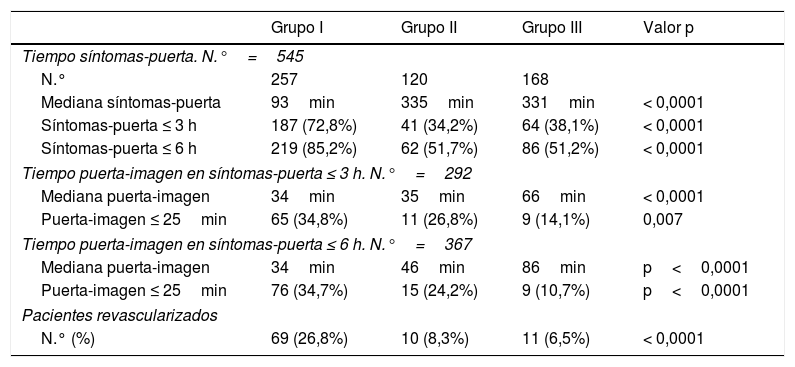
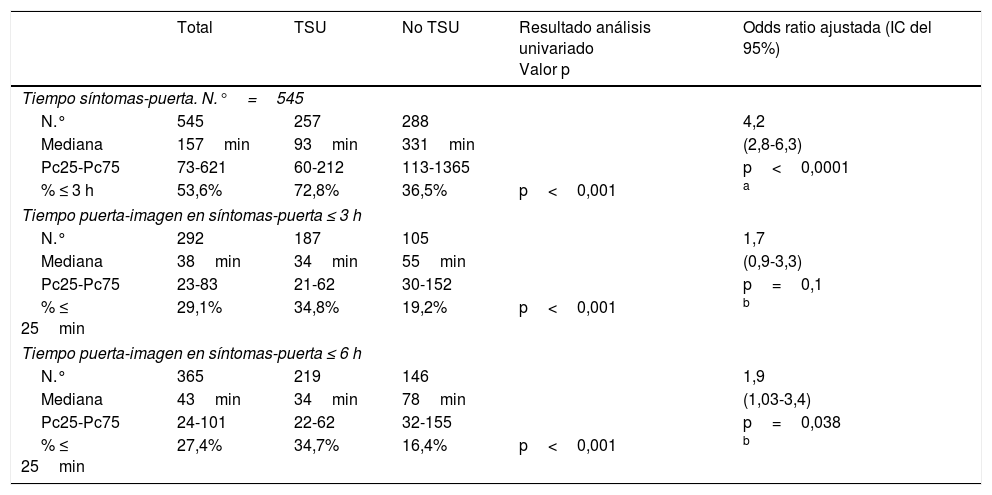
Tiempos asistenciales. El 67% de los pacientes del grupo i llamaron a Emergencias antes de 90 min desde los síntomas (Me 46min, Pc25:16-Pc75:154). La Me entre llamada y llegada al hospital fue de 41min (Pc25:34-Pc75:52). El 53,6% de los pacientes llegaron en las primeras 3 h tras el inicio de los síntomas y el 67% en las primeras 6 h. La Me del tiempo puerta-imagen para el total de pacientes fue de 60min (Pc25:30-Pc75:145). En la tabla 4 se muestran las demoras y la proporción de pacientes revascularizados según la modalidad de traslado. Se realizó RV a 90 pacientes, con una frecuencia 3,7 veces superior en el grupo TSU respecto al grupo no TSU. El procedimiento fue trombólisis intravenosa en el 43,3%, trombectomía mecánica en el 37,8% y procedimiento combinado en el 18,9%. En la tabla 5 se muestran las diferencias de tiempos entre los pacientes TSU y el resto de los pacientes; tanto la demora síntomas-puerta como puerta-imagen resultaron ser inferiores en la categoría «TSU» frente a «no TSU». Las demoras no variaron de forma significativa entre los centros, por lo que la variable hospital no se incluyó en el ajuste. En el análisis multivariado, el traslado por TSU mostró una asociación independiente con la llegada en las 3 primeras horas. Entre los que llegaron en las 3 primeras horas, la prueba de imagen se hizo más frecuentemente en menos de 25 min a los trasladados por TSU; sin embargo, al ajustar por otras variables la asociación no es significativa. El mismo análisis realizado con los pacientes con tiempo síntomas-puerta menor o igual a 6 h resulta significativo (ORajustada=1,8 [1,03-3,4]). La variable que más condiciona la rapidez en la realización de la prueba es la gravedad-NIHSS (ORajustada=6,9 [3,6-13,5]).
Tiempo síntomas-puerta en el total de pacientes, tiempo puerta-imagen, número y proporción de pacientes revascularizados según la modalidad de traslado
| Grupo I | Grupo II | Grupo III | Valor p | |
|---|---|---|---|---|
| Tiempo síntomas-puerta. N.°=545 | ||||
| N.° | 257 | 120 | 168 | |
| Mediana síntomas-puerta | 93min | 335min | 331min | < 0,0001 |
| Síntomas-puerta ≤ 3 h | 187 (72,8%) | 41 (34,2%) | 64 (38,1%) | < 0,0001 |
| Síntomas-puerta ≤ 6 h | 219 (85,2%) | 62 (51,7%) | 86 (51,2%) | < 0,0001 |
| Tiempo puerta-imagen en síntomas-puerta ≤ 3 h. N.°=292 | ||||
| Mediana puerta-imagen | 34min | 35min | 66min | < 0,0001 |
| Puerta-imagen ≤ 25min | 65 (34,8%) | 11 (26,8%) | 9 (14,1%) | 0,007 |
| Tiempo puerta-imagen en síntomas-puerta ≤ 6 h. N.°=367 | ||||
| Mediana puerta-imagen | 34min | 46min | 86min | p<0,0001 |
| Puerta-imagen ≤ 25min | 76 (34,7%) | 15 (24,2%) | 9 (10,7%) | p<0,0001 |
| Pacientes revascularizados | ||||
| N.° (%) | 69 (26,8%) | 10 (8,3%) | 11 (6,5%) | < 0,0001 |
Grupo I: atención prehospitalaria exclusiva por personal de Emergencias-Red de Transporte Sanitario Urgente. Grupo II: otra atención sanitaria prehospitalaria. Grupo III: ninguna atención prehospitalaria.
Tiempos de atención, totales y en función del uso de TSU. Comparación univariada y odds ratio ajustada para transporte sanitario urgente (TSU vs. no TSU)
| Total | TSU | No TSU | Resultado análisis univariado Valor p | Odds ratio ajustada (IC del 95%) | |
|---|---|---|---|---|---|
| Tiempo síntomas-puerta. N.°=545 | |||||
| N.° | 545 | 257 | 288 | 4,2 | |
| Mediana | 157min | 93min | 331min | (2,8-6,3) | |
| Pc25-Pc75 | 73-621 | 60-212 | 113-1365 | p<0,0001 | |
| % ≤ 3 h | 53,6% | 72,8% | 36,5% | p<0,001 | a |
| Tiempo puerta-imagen en síntomas-puerta ≤ 3 h | |||||
| N.° | 292 | 187 | 105 | 1,7 | |
| Mediana | 38min | 34min | 55min | (0,9-3,3) | |
| Pc25-Pc75 | 23-83 | 21-62 | 30-152 | p=0,1 | |
| % ≤ 25min | 29,1% | 34,8% | 19,2% | p<0,001 | b |
| Tiempo puerta-imagen en síntomas-puerta ≤ 6 h | |||||
| N.° | 365 | 219 | 146 | 1,9 | |
| Mediana | 43min | 34min | 78min | (1,03-3,4) | |
| Pc25-Pc75 | 24-101 | 22-62 | 32-155 | p=0,038 | |
| % ≤ 25min | 27,4% | 34,7% | 16,4% | p<0,001 | b |
IC del 95%: intervalo de confianza del 95%; TSU: transporte sanitario urgente.
Se hizo RV a 10 de los pacientes del grupo ii (pacientes que recurrieron a otros servicios sanitarios antes de llegar al hospital); en 9 de ellos el paciente había sido finalmente trasladado al hospital en ambulancia de TSU o no asistencial.
El CIE se activó para 133 de los 307 pacientes trasladados por Emergencias (43,3%). No hubo diferencia en el tiempo entre llamada a Emergencias y llegada al hospital en los casos con o sin activación del CIE. La neuroimagen se realizó en menos de 25 min en el 38% de los casos trasladados por Emergencias con CIE y en el 24% sin CIE (p=0,005). Se hizo RV al 36,1% de los pacientes con activación de CIE frente al 16,7% de los pacientes sin activación de CIE (p<0,001).
DiscusiónHemos identificado que solo la mitad de los pacientes ingresados por ictus en nuestro entorno llegaron al hospital vía TSU; estaríamos, por tanto, en el tramo inferior de frecuencia de utilización entre las publicadas, la mayoría entre el 50 y el 70%9-11,14,15,17,18,22-24. Al igual que otros trabajos11,17,20,32, nuestros datos muestran que cuanto más grave es el ictus más frecuentemente se recurre a los servicios de Emergencias. Los pacientes trasladados en el TSU tienen más edad y situación funcional previa más deficiente; esto los definiría como un grupo con condiciones de salud peores y mayor experiencia de contacto con los servicios sanitarios, lo que podría predisponer a una reacción más adecuada. Por el contrario, las personas que recurren menos a TSU tienen menos edad y mejores condiciones físicas; esto debería ser tenido en cuenta a la hora de desarrollar programas educativos.
Los pacientes que reconocieron los síntomas como ictus o algo grave recurrieron a TSU con mayor frecuencia, aunque en una proporción baja; la ausencia de una reacción adecuada a pesar del reconocimiento del ictus ya ha sido descrita por otros autores8,12,32.
Coincidiendo con otros estudios11,18,24,33-36, la historia previa de ictus no se relacionó con mayor frecuencia de uso de TSU, indicando una ineficaz o ausente educación sanitaria al respecto en el evento anterior. La estancia en el hospital de los pacientes con ictus debe aprovecharse para estos fines con mensajes bien elaborados, tanto a pacientes como a cuidadores37.
Numerosos trabajos han identificado el traslado por TSU como uno de los factores más fuertemente asociados, con menor demora síntomas-puerta y puerta-imagen, y mayor frecuencia de RV8-20. En nuestro estudio, el traslado por TSU se asoció fuertemente con la llegada en las primeras 3 h tras los síntomas. Sin embargo, a diferencia de otros11,13, la influencia de la modalidad de traslado en el tiempo puerta-imagen en los pacientes no resultó tan clara al ajustar por la gravedad. En relación con esto, hay que señalar que la demora puerta-imagen fue muy parecida entre los pacientes del grupo i y grupo ii (tabla 4), siendo la diferencia mucho mayor en la comparación con el grupo iii. En el grupo ii, el 67% acabó siendo trasladado en una ambulancia de TSU o no asistencial; por tanto, el condicionante de llegar al hospital acompañado por un profesional, y probablemente con una presunción diagnóstica de ictus, está parcialmente presente en la categoría «no TSU», lo que puede afectar a las diferencias con los pacientes «TSU» en los tiempos intrahospitalarios. El gran peso que tiene la gravedad del ictus en el tiempo hasta la neuroimagen podría orientar la explicación en el sentido de que, una vez que está el paciente en el hospital, es la gravedad la que fundamentalmente condiciona la puesta en marcha de la cadena asistencial y sus tiempos. En cualquier caso, a la vista de la recomendación vigente, neuroimagen en 25 min, el margen de mejora es muy grande37.
También en nuestro estudio la frecuencia de RV se asoció en el análisis univariado a la modalidad de traslado, con una frecuencia muy superior en el grupo TSU (26,8% vs. 7,3%). Dado el reducido número de revascularizaciones, no se abordó un análisis multivariado.
Al igual que en otros trabajos25-28,38, la activación del CIE se asoció a menor demora puerta-imagen y mayor frecuencia de RV; aun así, con solo un 38% de neuroimagen en ≤ 25min es necesario mejorar la respuesta al CIE.
El 53,6% de los pacientes llegaron al hospital en las 3 primeras horas tras los síntomas, lo que supone una demora inferior a la mayoría de las publicadas10-12,14,18,32,39-41. La Me de tiempo puerta-imagen para el total de pacientes de nuestro estudio, 60 min, estaría asimismo entre las menores publicadas12-14,39.
Coincidiendo con nuestros resultados, la prioridad dada por pacientes o acompañantes al contacto con el MF ya se ha descrito como causa de demora en el tiempo hasta llegada al hospital8,10,15,32,33,36,42-44. En esos casos, el retraso podría ser atribuible al paciente, por tardar en solicitar asistencia, a la organización, por no identificar la urgencia, o al propio MF45. Que el 33% de los pacientes el grupo ii se trasladaran al hospital por sus propios medios señala sin duda un área de mejora.
Como limitaciones del estudio, se debe señalar, en primer lugar, que aunque el procedimiento utilizado para el reclutamiento de pacientes fue riguroso, sabemos que, en proporción muy reducida, algunos pacientes ingresados por ictus no fueron reclutados; se trataría de algunos de los pacientes menos graves, cuya estancia hospitalaria fue de 1 o 2 días. El estudio se refiere a pacientes ingresados, por lo que no incluye información de los que acudieron a Urgencias y no llegaron a ingresar; en cualquier caso, se comprobó que la proporción de utilización de TSU no difería entre ingresados y no ingresados. La exclusión de los pacientes en los que no se logró estabilización respondió a la dificultad para recabar su consentimiento para participar en el estudio. Estos pacientes estarían entre los más graves, que son los que más utilizan TSU; por ello, su exclusión ha podido tener como consecuencia cierta infraestimación de la proporción de uso de TSU. Aunque, salvo la fibrilación auricular, los factores de riesgo medidos no se asociaron con el uso de TSU, otras patologías no medidas podrían obrar como factores de confusión no controlados.
Los resultados de este estudio confirman, también para nuestro medio, que la llamada a los servicios de Emergencias es la mejor opción ante los síntomas de ictus; también que es necesario desarrollar programas efectivos de educación sanitaria teniendo en cuenta lo que conocemos sobre las características de los pacientes que menos recurren el TSU. Debemos mejorar la gestión intrahospitalaria del ictus para reducir los tiempos de atención y aproximarnos a las recomendaciones en vigor. Los datos obtenidos en este estudio suponen un buen punto de partida para evaluar los resultados de las intervenciones que se aborden.
FinanciaciónPara la realización de este trabajo no se ha recibido financiación de ninguna entidad pública o privada.
Conflicto de interesesLos autores de este trabajo declaran no tener ningún conflicto de intereses.
Las autoras y los autores quieren expresar su agradecimiento a todas las personas que han colaborado y apoyado la realización de este estudio desde los hospitales de Basurto, Cruces, Galdakao-Usansolo y San Eloy, así como desde Emergencias de Osakidetza.
Este trabajo no ha sido presentado ni total ni parcialmente en la Reunión Anual de la SEN o en otras reuniones o congresos.