Los síntomas conductuales y psiquiátricos (SCP) son frecuentes en el enfermo neurológico, contribuyen a producir discapacidad y reducen la calidad de vida. Se ha observado, en pacientes de neurología cognitiva, la prevalencia y tipo de SCP y su asociación con diagnósticos, regiones cerebrales o tratamientos específicos.
MétodoAnálisis retrospectivo de 843 pacientes consecutivos de neurología cognitiva, revisando SCP, diagnóstico, alteración sensorial, topografía lesional en neuroimagen y tratamiento. Se contempló el total y se comparó el grupo de pacientes con deterioro cognitivo objetivo (n=607) y sin deterioro.
ResultadosHubo SCP en el 59,9% de los pacientes (61,3% en los deteriorados y 56,4% en el resto). Un 31,1% tenía un SCP, 17,4% dos y 11,4% más de dos. Los SCP son más frecuentes en mujeres, sobre todo depresión y ansiedad. En los mayores de 64 años predominan los síntomas psicóticos y conductuales, y en los menores de 65 la ansiedad. Las personas con alteración sensorial tienen más síntomas psicóticos. Se aprecian más síntomas conductuales y psicóticos en personas con demencia degenerativa, depresión y ansiedad en las que tienen enfermedad psiquiátrica o efecto nocivo de sustancias, labilidad emocional en relación con trastorno metabólico u hormonal, hipocondría en los síndromes dolorosos e irritabilidad en la hipoxia crónica. Hay más alteraciones de la conducta en pacientes con anomalía en lóbulos frontales o temporal o parietal derechos, y se tratan preferentemente con antipsicóticos. Aparte de los tratamientos estándar, se observó asociación de distimia con opioides, betahistina y estatinas, y síntomas psicóticos con levodopa, piracetam y vasodilatadores.
Behavioural and psychiatric symptoms (BPS) are frequent in neurological patients, contribute to disability, and decrease quality of life. We recorded BPS prevalence and type, as well as any associations with specific diagnoses, brain regions, and treatments, in consecutive outpatients examined in a cognitive neurology clinic.
MethodA retrospective analysis of 843 consecutive patients was performed, including a review of BPS, diagnosis, sensory impairment, lesion topography (neuroimaging), and treatment. The total sample was considered, and the cognitive impairment (CI) group (n=607) was compared to the non-CI group.
ResultsBPS was present in 59.9% of the patients (61.3% in the CI group, 56.4% in the non-CI group). One BPS was present in 31.1%, two in 17.4%, and three or more in 11.4%. BPS, especially depression and anxiety, are more frequent in women than in men. Psychotic and behavioural symptoms predominate in subjects aged 65 and older, and anxiety in those younger than 65. Psychotic symptoms appear more often in patients with sensory impairment. Psychotic and behavioural symptoms are more prevalent in patients with degenerative dementia; depression and anxiety in those who suffer a psychiatric disease or adverse effects of substances; emotional lability in individuals with a metabolic or hormonal disorder; hypochondria in those with a pain syndrome; and irritability in subjects with chronic hypoxia. Behavioural symptoms are more frequent in patients with anomalies in the frontal or right temporal or parietal lobes, and antipsychotics constitute the first line of treatment. Leaving standard treatments aside, associations were observed between dysthymia and opioid analgesics, betahistine and statins, and between psychotic symptoms and levodopa, piracetam, and vasodilators.
En una consulta de neurología cognitiva se evalúa y trata el deterioro de funciones intelectuales. Además, es frecuente que se asocien alteraciones de la conducta y otros síntomas propios de enfermedades psiquiátricas. Estos síntomas asociados pueden representar una reacción psicológica a la autopercepción del trastorno cognitivo, que a veces se acompaña de otras manifestaciones neurológicas o/y sistémicas. Esa introspección genera una preocupación o alarma de grado diverso, según la intensidad de los síntomas y la personalidad, que se interioriza y exterioriza en forma de cambios conductuales y síntomas psiquiátricos como, por ejemplo, depresión y ansiedad. En otros casos, los síntomas conductuales y psiquiátricos (SCP) forman parte del cortejo sintomático provocado por la disfunción de circuitos neuronales que produce el trastorno cognitivo. En ocasiones se solapan ambos mecanismos (primarios y reactivos), en un porcentaje de responsabilidad variable.
El tema tiene importancia, porque es alta la prevalencia de SCP en los enfermos neurológicos1–4 y porque estos síntomas incrementan la discapacidad5, empeoran la calidad de vida6,7 y constituyen un aspecto clínico muy estresante para los que conviven con el enfermo6,8.
El objetivo de este trabajo es observar la frecuencia de SCP en una muestra de pacientes que acudieron a una consulta de neurología cognitiva, así como su posible asociación con diagnósticos específicos o con alteración estructural de regiones cerebrales concretas.
Pacientes y métodoSe ha realizado un análisis transversal retrospectivo de un archivo de 857 pacientes atendidos en una consulta de neurología cognitiva. Se excluyeron los expedientes en los que no figuraba algún dato esencial para el estudio. Los enfermos fueron divididos en dos grupos. En el grupo 1 se estableció el diagnóstico sindrómico de deterioro cognitivo ligero o demencia. En el grupo 2, las funciones cognitivas no se consideraron patológicas. Esta parte de la muestra actuó como grupo de control.
Se registraron la edad y el sexo, el diagnóstico etiológico y la presencia y tipo de SCP. Cuando constaba alguno de estos, se evaluó la neuroimagen, si esta se había obtenido. Para valorar su posible influencia en los resultados, se registró la presencia o ausencia de alteración sensorial (visual y auditiva) y el tratamiento que tomaba el paciente.
En un segundo plazo, se estimó la prevalencia de los SCP y su asociación con diagnósticos etiológicos (naturaleza de la enfermedad). Se indagó la posible existencia de relación entre cada SCP y alteración en la neuroimagen de regiones cerebrales específicas (topografía de la enfermedad). Además, se compararon los resultados de los grupos 1 y 2.
No se incluyen SCP que acontecen mientras el enfermo está dormido, como el sonambulismo o el trastorno de conducta asociado al sueño REM. Solo se consideran SCP con relevancia para el diagnóstico, o que interfieren en la convivencia o requieren establecer o modificar el tratamiento. Es decir, se ignoran síntomas esporádicos o leves, sin interés en la historia clínica y sin repercusión en las decisiones terapéuticas.
Como trastorno sensorial se computaron alteraciones que producían interferencia en la capacidad funcional, en pacientes que rehusaban usar gafas o audífono, o no eran susceptibles de mejorar con esos recursos.
Se registraron las alteraciones visibles en resonancia magnética o tomografía computarizada que se consideraron sintomáticas. Cuando las hubo, se registró el hemisferio y el lóbulo cerebral en que se ubicaban, considerando aparte la zona subcortical no superficial. No se tuvo en cuenta la naturaleza de la alteración (atrofia, infarto, tumor, etc.).
Del tratamiento se excluyeron los colirios y los medicamentos que solo se tomaban esporádicamente.
Se anotaron diagnósticos y tratamientos genéricos, para asegurar tamaños muestrales aptos para el análisis, y específicos, para detectar asociaciones entre algunos de esos elementos concretos y los SCP.
Para el estudio estadístico se utilizó el programa SPSS 15.0. Para verificar asociación entre variables cualitativas se utilizaron las pruebas χ2 o la exacta de Fisher. Para comparar variables cuantitativas entre los grupos 1 y 2 se utilizó la prueba U de Mann–Whitney. Se manejaron dos niveles de significación, p<0,05 y p<0,01.
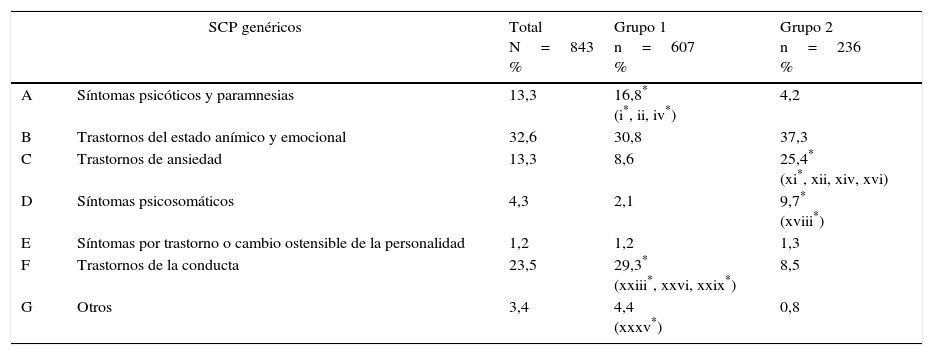
ResultadosSe analizan 843 enfermos, 607 en el grupo 1 y 236 en el grupo 2. Tiene SCP el 59,9% (61,3% del grupo 1 y 56,4% del grupo 2). Se pueden desglosar entre los que tienen un SCP (31,1 en el total, 31,1 en el grupo 1 y 30,9% en el grupo 2), dos (17,4, 18,0 y 16,1%) o más de dos SCP (11,4, 12,2 y 9,3%). En la tabla 1 figura la prevalencia de los SCP (fig. 1).
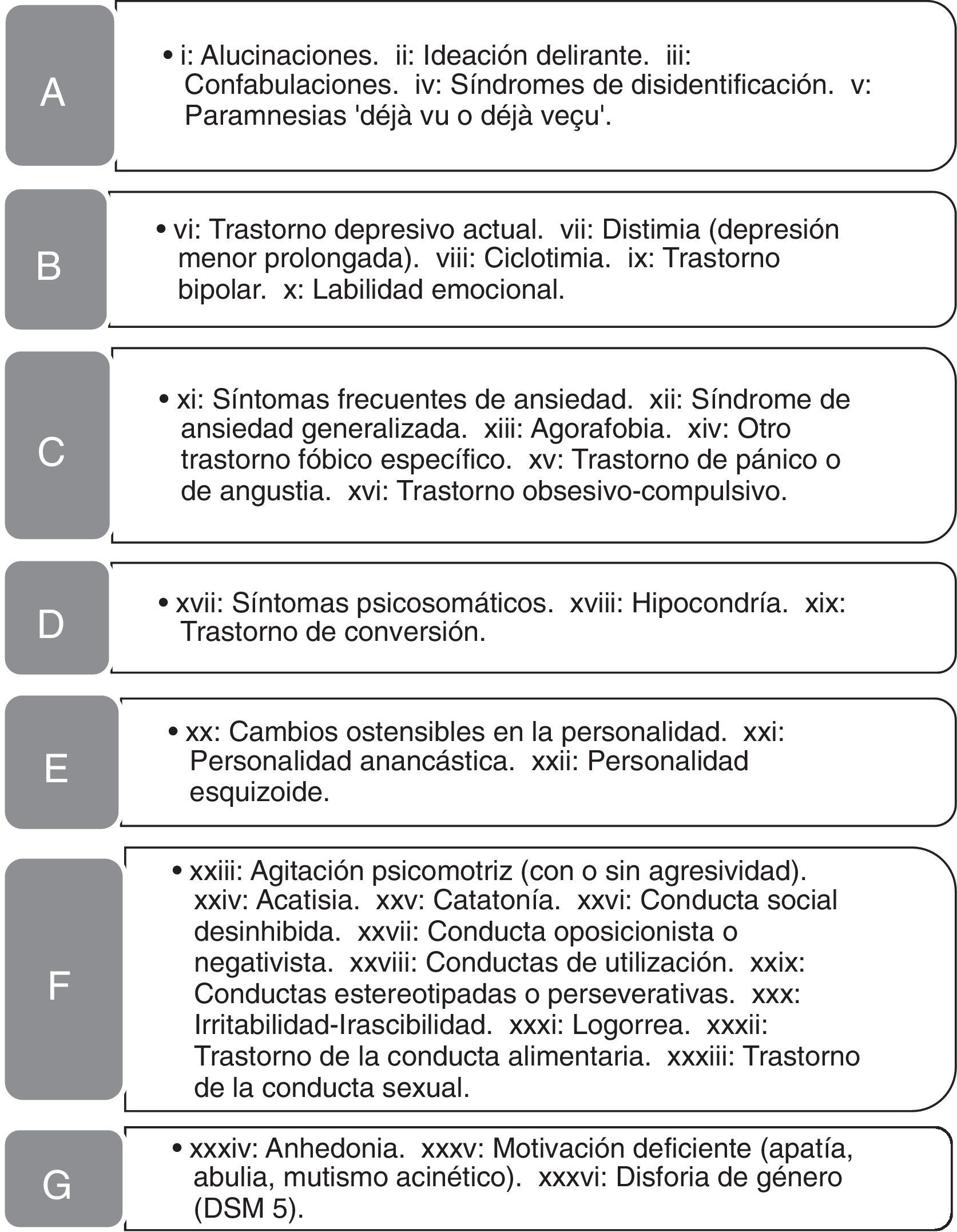
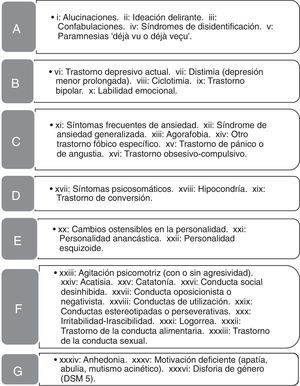
Síntomas conductuales y psiquiátricos (SCP) en la muestra de pacientes
| SCP genéricos | Total N=843 % | Grupo 1 n=607 % | Grupo 2 n=236 % | |
|---|---|---|---|---|
| A | Síntomas psicóticos y paramnesias | 13,3 | 16,8* (i*, ii, iv*) | 4,2 |
| B | Trastornos del estado anímico y emocional | 32,6 | 30,8 | 37,3 |
| C | Trastornos de ansiedad | 13,3 | 8,6 | 25,4* (xi*, xii, xiv, xvi) |
| D | Síntomas psicosomáticos | 4,3 | 2,1 | 9,7* (xviii*) |
| E | Síntomas por trastorno o cambio ostensible de la personalidad | 1,2 | 1,2 | 1,3 |
| F | Trastornos de la conducta | 23,5 | 29,3* (xxiii*, xxvi, xxix*) | 8,5 |
| G | Otros | 3,4 | 4,4 (xxxv*) | 0,8 |
Entre paréntesis: síntomas específicos (ver figura 1) significativamente más frecuentes que en el otro grupo (p<0,05).
Grupo 1: pacientes con deterioro cognitivo ligero o demencia; Grupo 2: pacientes sin deterioro cognitivo objetivo (grupo de control).
Síntomas conductuales y psiquiátricos (SCP) contemplados en el estudio. En el listado figuran los que se registraron en alguno de los pacientes. La denominación de los grupos sintomáticos (A a G) se encuentra en la tabla 1.
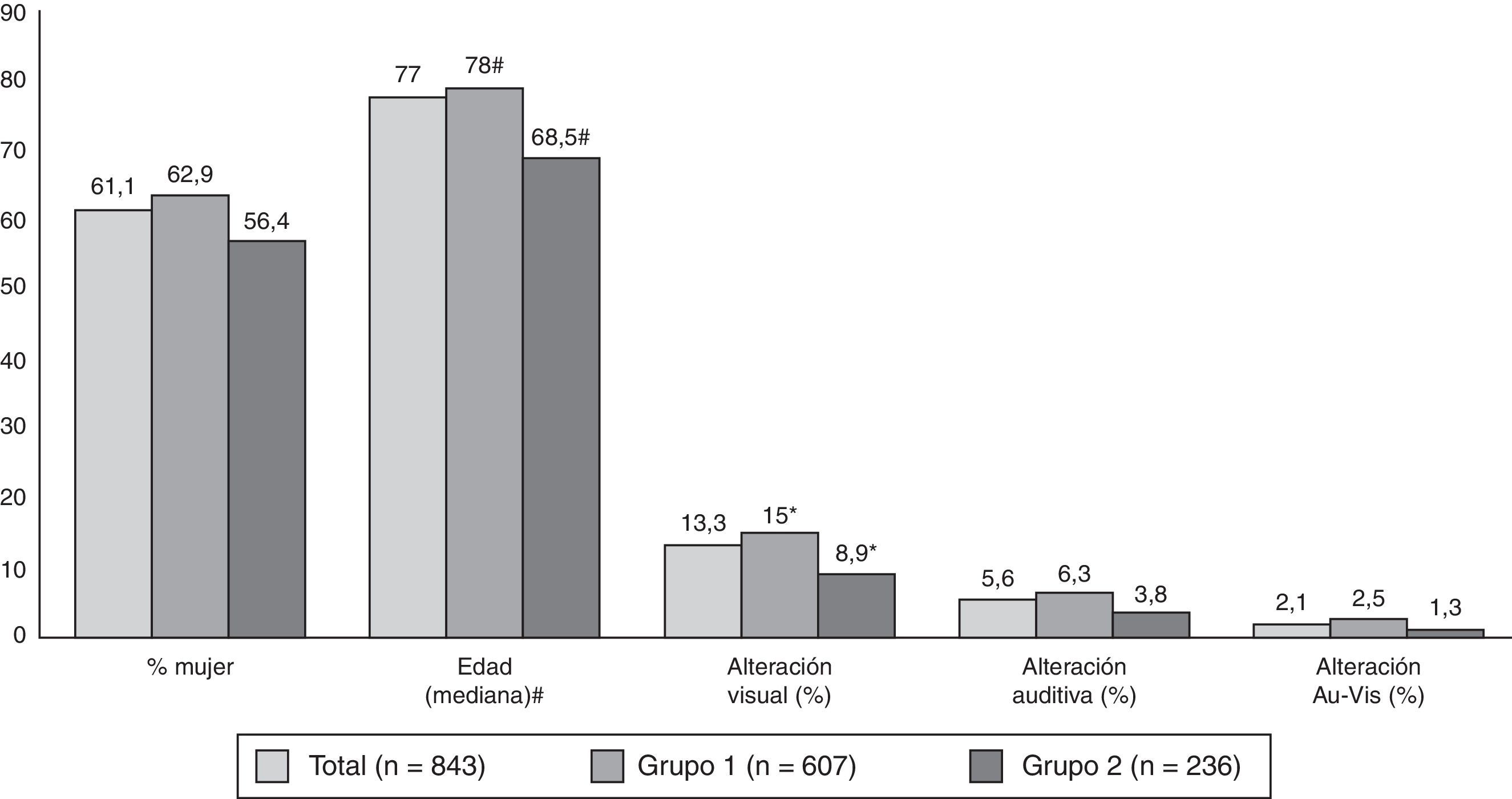
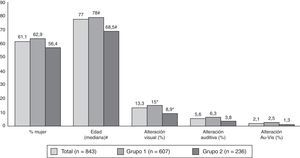
En la figura 2 se expone la distribución por edad, sexo y presencia o ausencia de alteración sensorial. Los mayores de 64 años representan el 80,5% del total (89,3% del grupo 1 y 58% del grupo 2 –diferencia con p<0,01–). Los pacientes del grupo 1 tienen mayor edad, en conjunto, y mayor prevalencia de alteración visual respecto a los del grupo 2.
Distribución de los pacientes en función del sexo, la edad y las alteraciones sensoriales. Au-Vis: auditiva y visual; #: media±DE (rango): total 72,9±14,4 (14-104); grupo 1, 76,6±10,5 (19-104); grupo 2, 63,4±18,3 (19-95). Hay diferencia entre los grupos con p<0,01; *: diferencia entre los grupos con p<0,05.
Tanto en la muestra completa como en los dos grupos, los SCP son más frecuentes en las mujeres (65,2, 64,7 y 66,9% respectivamente) que en los varones (51,5, 55,6 y 42,7%) –p <0,01, <0,05, <0,01–, diferencias que se concentran en la depresión y la ansiedad. En los varones es más frecuente la presencia de SCP, en términos globales, en los casos que en los controles (55,6 vs. 42,7%), mientras que en las mujeres no hay diferencia significativa en este aspecto.
La presencia de SCP es similar en los mayores y menores de 65 años, aunque se observa mayor incidencia de síntomas psicóticos y trastornos de la conducta en los mayores, y de los trastornos de ansiedad en los menores (tabla 2). Entre los SCP específicos, las alucinaciones, los síndromes de disidentificación y la agitación predominaron en el grupo de mayor edad, y los síntomas de ansiedad en los menores de 65 años.
Síntomas conductuales y psiquiátricos (SCP) más prevalentes (p<0,01) en función del sexo, la edad y la presencia de alteración sensorial
| SCP genéricosa | SCP específicosa | |
|---|---|---|
| Varón | AG1, CG2, DG2, FG1 | iG1, xiG2, xxiiiG1 |
| Mujer | AG1, B, CG2, DG2, FG1 | vi, xi, xiG2, xviiiG2, xxiiiG1, xxixG1 |
| < 65 años | C, FG1 | xi, xxiiiG1, xxxvG1 |
| > 64 años | A, CG2, DG2, F | i, iv, xiG2, xviiiG2, xxiii, xxixG1 |
| Alteración | ||
| Visual | A | i, ii |
| Auditiva | A | i, xxiii |
| Ambas | A | i |
Cuando solo hay mayor prevalencia en un grupo, este figura en supraíndice.
G1: Grupo 1; G2: Grupo 2.
La prevalencia de SCP no difiere en función de que haya o no alteración sensorial, aunque se detectó que son más frecuentes los síntomas psicóticos en quienes tienen alteración visual o/y auditiva (tabla 2).
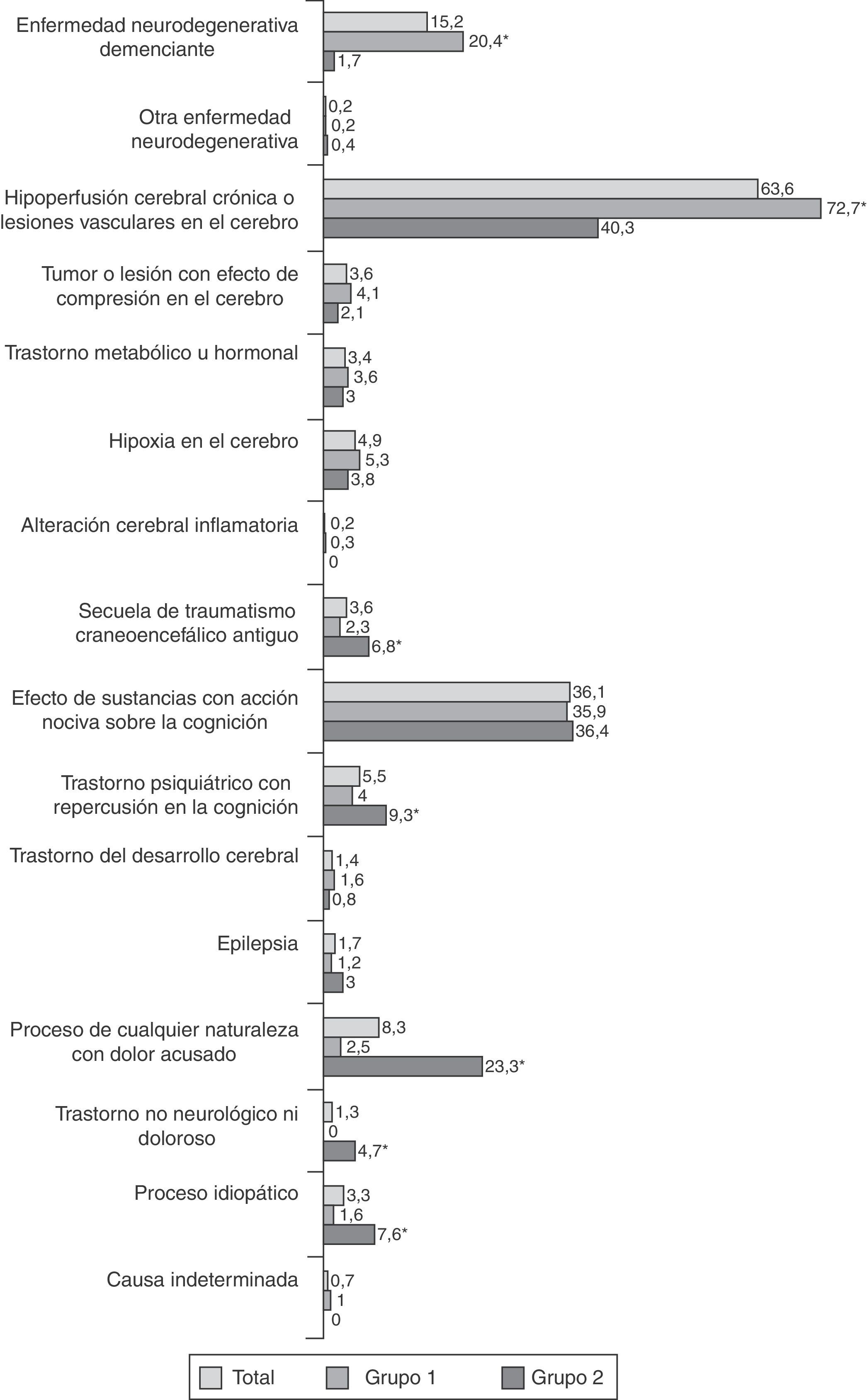
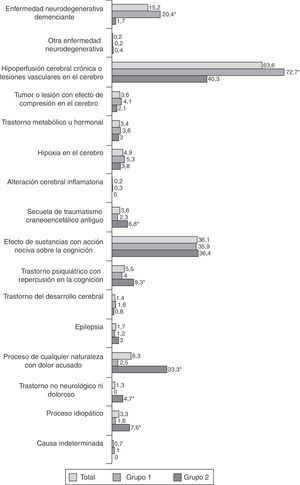
Se registraron 84 diagnósticos etiológicos y se distribuyeron en 16 grupos (fig. 3). Las enfermedades degenerativas y vasculares cerebrales predominan en el grupo 1, mientras que se observa mayor frecuencia de procesos dolorosos, secuelas de traumatismo craneal y trastorno psiquiátrico en el grupo 2, así como casos sin trastorno neurológico objetivo. Entre los diagnósticos específicos, se apreció mayor frecuencia de enfermedad de Alzheimer, demencia con cuerpos de Lewy, demencia frontotemporal y enfermedad vascular cerebral en el grupo 1. El distiroidismo, las secuelas de traumatismo craneoencefálico antiguo, las somatizaciones de ansiedad, los síntomas psicógenos o psicosomáticos, el temblor esencial familiar, la cefalea musculotensiva, la migraña, el síndrome cérvico-braquio-cefálico de origen cervical, la polineuropatía con dolor o parestesias y los casos en los que no se detectó alteración neurológica o dolorosa mostraron mayor prevalencia en el grupo 2.
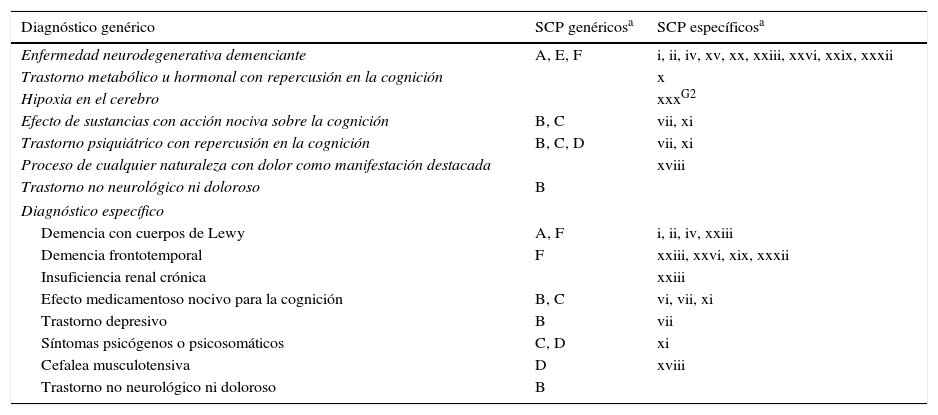
En la tabla 3 figuran los SCP que destacaron en función del diagnóstico. En las enfermedades degenerativas predominan los síntomas psicóticos, cambios en la personalidad y trastornos de la conducta; en los pacientes con efecto nocivo de sustancias hay mayor prevalencia de trastorno anímico y ansiedad; los que tienen un diagnóstico psiquiátrico muestran más trastorno anímico, ansiedad y síntomas psicosomáticos; finalmente, en los pacientes sin enfermedad neurológica o dolorosa se apreciaron más casos de trastorno afectivo. Se registró más labilidad emocional en las personas con trastorno metabólico u hormonal, irritabilidad en los controles con hipoxia cerebral y síntomas hipocondríacos en quienes fueron diagnosticados de un proceso doloroso de cualquier naturaleza.
Distribución de los SCP más frecuentes (p<0,01) en función del diagnóstico
| Diagnóstico genérico | SCP genéricosa | SCP específicosa |
|---|---|---|
| Enfermedad neurodegenerativa demenciante | A, E, F | i, ii, iv, xv, xx, xxiii, xxvi, xxix, xxxii |
| Trastorno metabólico u hormonal con repercusión en la cognición | x | |
| Hipoxia en el cerebro | xxxG2 | |
| Efecto de sustancias con acción nociva sobre la cognición | B, C | vii, xi |
| Trastorno psiquiátrico con repercusión en la cognición | B, C, D | vii, xi |
| Proceso de cualquier naturaleza con dolor como manifestación destacada | xviii | |
| Trastorno no neurológico ni doloroso | B | |
| Diagnóstico específico | ||
| Demencia con cuerpos de Lewy | A, F | i, ii, iv, xxiii |
| Demencia frontotemporal | F | xxiii, xxvi, xix, xxxii |
| Insuficiencia renal crónica | xxiii | |
| Efecto medicamentoso nocivo para la cognición | B, C | vi, vii, xi |
| Trastorno depresivo | B | vii |
| Síntomas psicógenos o psicosomáticos | C, D | xi |
| Cefalea musculotensiva | D | xviii |
| Trastorno no neurológico ni doloroso | B | |
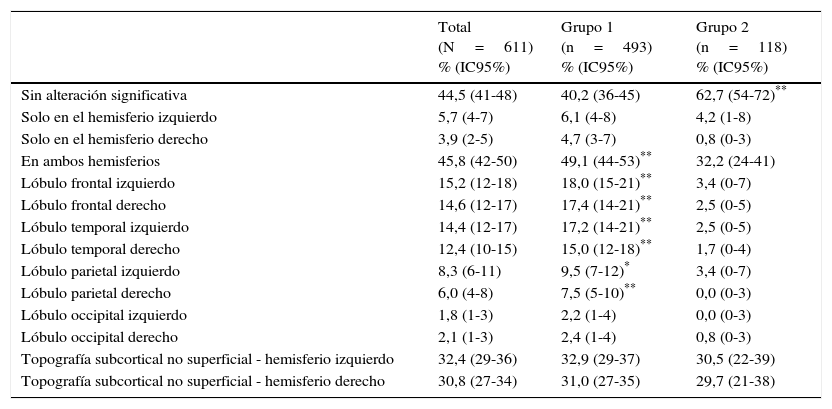
En la tabla 4 figura la topografía de las alteraciones observadas en neuroimagen de pacientes con SCP. Se aprecia que en los casos es más frecuente que en los controles tener alteración bihemisférica y, en particular, de algún lóbulo frontal, temporal o parietal, mientras que en los controles hay más frecuencia de imágenes sin alteración significativa. Las anomalías en las regiones subcorticales profundas son más frecuentes que las superficiales, pero sin diferencia intergrupal significativa.
Topografía de las alteraciones observadas en la neuroimagen, en los casos con SPC en que se obtuvo TAC o resonancia magnética del cerebro
| Total (N=611) % (IC95%) | Grupo 1 (n=493) % (IC95%) | Grupo 2 (n=118) % (IC95%) | |
|---|---|---|---|
| Sin alteración significativa | 44,5 (41-48) | 40,2 (36-45) | 62,7 (54-72)** |
| Solo en el hemisferio izquierdo | 5,7 (4-7) | 6,1 (4-8) | 4,2 (1-8) |
| Solo en el hemisferio derecho | 3,9 (2-5) | 4,7 (3-7) | 0,8 (0-3) |
| En ambos hemisferios | 45,8 (42-50) | 49,1 (44-53)** | 32,2 (24-41) |
| Lóbulo frontal izquierdo | 15,2 (12-18) | 18,0 (15-21)** | 3,4 (0-7) |
| Lóbulo frontal derecho | 14,6 (12-17) | 17,4 (14-21)** | 2,5 (0-5) |
| Lóbulo temporal izquierdo | 14,4 (12-17) | 17,2 (14-21)** | 2,5 (0-5) |
| Lóbulo temporal derecho | 12,4 (10-15) | 15,0 (12-18)** | 1,7 (0-4) |
| Lóbulo parietal izquierdo | 8,3 (6-11) | 9,5 (7-12)* | 3,4 (0-7) |
| Lóbulo parietal derecho | 6,0 (4-8) | 7,5 (5-10)** | 0,0 (0-3) |
| Lóbulo occipital izquierdo | 1,8 (1-3) | 2,2 (1-4) | 0,0 (0-3) |
| Lóbulo occipital derecho | 2,1 (1-3) | 2,4 (1-4) | 0,8 (0-3) |
| Topografía subcortical no superficial - hemisferio izquierdo | 32,4 (29-36) | 32,9 (29-37) | 30,5 (22-39) |
| Topografía subcortical no superficial - hemisferio derecho | 30,8 (27-34) | 31,0 (27-35) | 29,7 (21-38) |
IC95%: intervalo de confianza al 95%. Porcentaje significativamente mayor que en el otro grupo.
*,** Porcentaje significativamente mayor que en el otro grupo con p < 0,05 y p < 0,01, respectivamente.
La presencia de anomalías en ambos hemisferios mostró asociación con alteraciones de la conducta (p<0,01) y síntomas psicóticos (p<0,05), mientras que en los pacientes sin alteración en la neuroimagen hubo mayor prevalencia de trastornos de ansiedad (p<0,01) y del estado de ánimo (p<0,05). Las alteraciones en lóbulos frontales y en temporal o parietal del hemisferio derecho (p<0,01), o en parietal izquierdo (p<0,05), se asociaron a más alteraciones de la conducta, y las del lóbulo frontal derecho a síntomas psicóticos (p<0,05). Entre los SCP específicos más frecuentes (p<0,01), encontramos asociación de síndromes de disidentificación con temporal derecho (fig. 4); agitación con frontal izquierdo, frontal derecho y temporal derecho; conducta social desinhibida con alteración exclusiva del hemisferio derecho y con frontal derecho y temporal izquierdo; conductas estereotipadas con frontal izquierdo, frontal derecho y parietal derecho, y trastorno de la conducta alimentaria con frontal derecho, frontal izquierdo y temporal derecho.
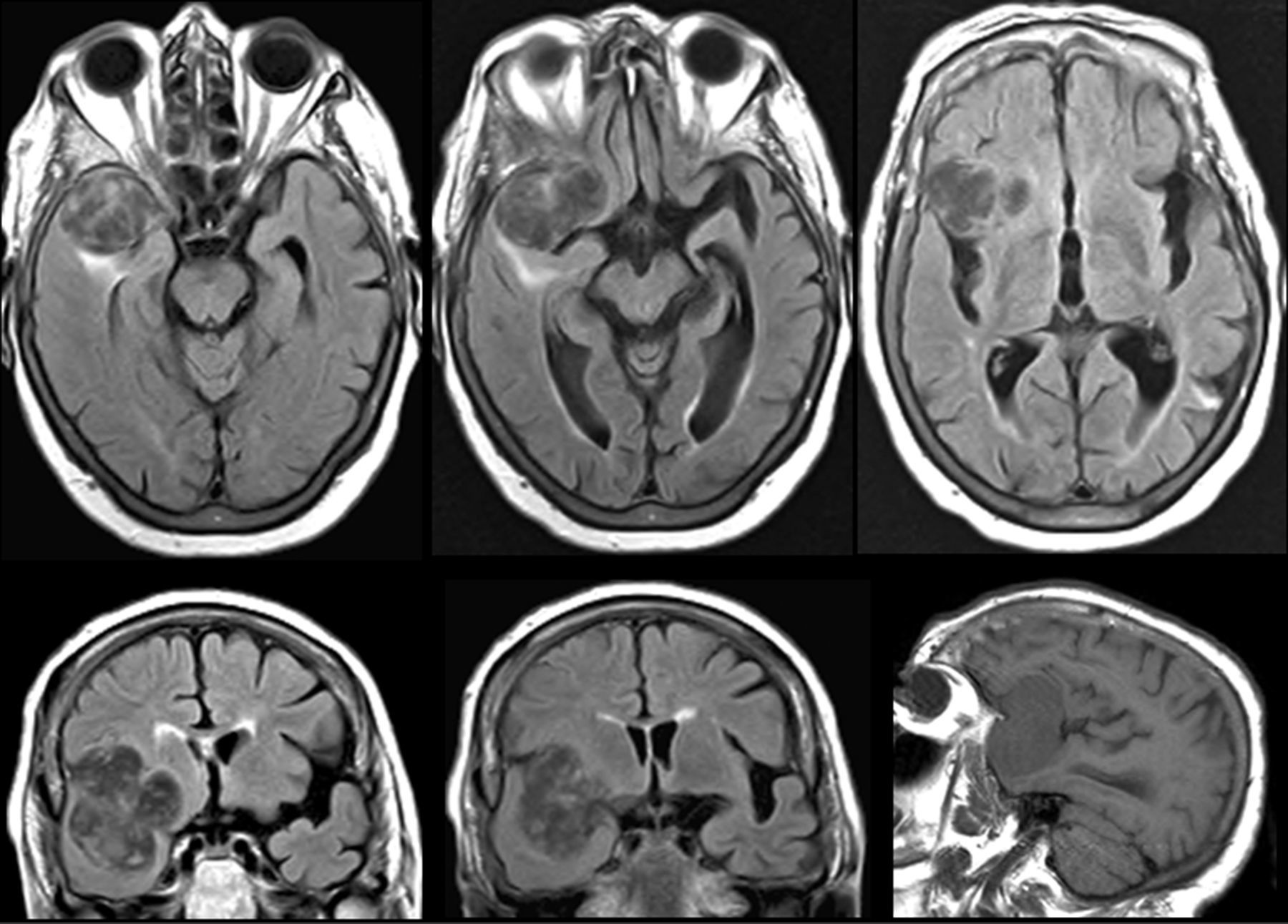
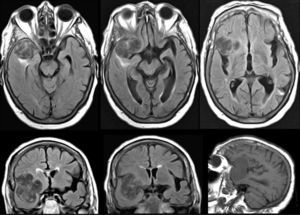
Resonancia magnética cerebral de una mujer de 81 años. Un año antes comenzó ideación delirante y en los últimos meses muestra paramnesia reduplicativa y alteración de la conducta social y alimentaria. Se observa una lesión ocupante de espacio en la región temporal anterior-frontal posteroinferior del hemisferio derecho.
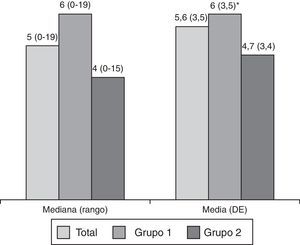
La medicación anotada abarca 172 sustancias, que se agruparon en 43 grupos. En la figura 5 se aprecia que los pacientes del grupo 1 tomaban más fármacos que los del grupo 2.
Finalmente, en las tablas 5 y 6 se incluyen asociaciones entre SCP y tratamientos. Debido al alto porcentaje de casos con polifarmacia y la influencia de otros factores (como el diagnóstico), para valorar asociaciones entre fármaco y SCP se exigió más del 1% de casos con asociación y un nivel de significación de p<0,01.
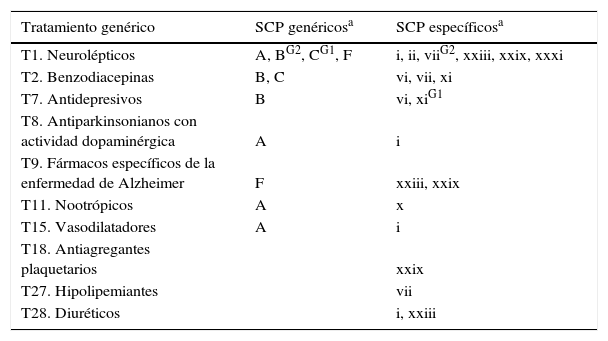
Distribución de los SCP más frecuentes (p<0,01) asociados a grupos terapéuticos
| Tratamiento genérico | SCP genéricosa | SCP específicosa |
|---|---|---|
| T1. Neurolépticos | A, BG2, CG1, F | i, ii, viiG2, xxiii, xxix, xxxi |
| T2. Benzodiacepinas | B, C | vi, vii, xi |
| T7. Antidepresivos | B | vi, xiG1 |
| T8. Antiparkinsonianos con actividad dopaminérgica | A | i |
| T9. Fármacos específicos de la enfermedad de Alzheimer | F | xxiii, xxix |
| T11. Nootrópicos | A | x |
| T15. Vasodilatadores | A | i |
| T18. Antiagregantes plaquetarios | xxix | |
| T27. Hipolipemiantes | vii | |
| T28. Diuréticos | i, xxiii |
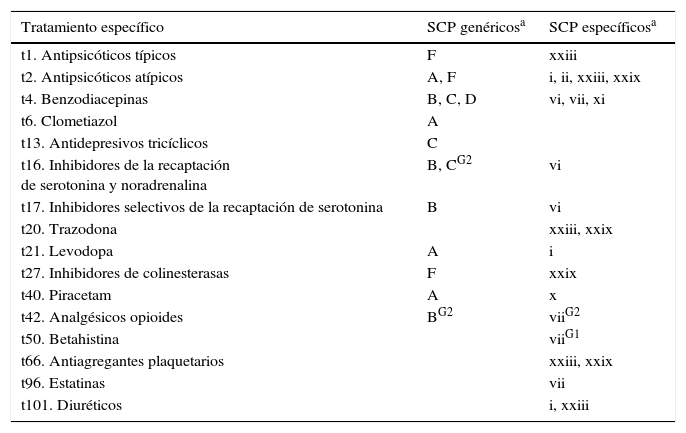
Distribución de los SCP asociados a tratamientos específicos (p<0,01)
| Tratamiento específico | SCP genéricosa | SCP específicosa |
|---|---|---|
| t1. Antipsicóticos típicos | F | xxiii |
| t2. Antipsicóticos atípicos | A, F | i, ii, xxiii, xxix |
| t4. Benzodiacepinas | B, C, D | vi, vii, xi |
| t6. Clometiazol | A | |
| t13. Antidepresivos tricíclicos | C | |
| t16. Inhibidores de la recaptación de serotonina y noradrenalina | B, CG2 | vi |
| t17. Inhibidores selectivos de la recaptación de serotonina | B | vi |
| t20. Trazodona | xxiii, xxix | |
| t21. Levodopa | A | i |
| t27. Inhibidores de colinesterasas | F | xxix |
| t40. Piracetam | A | x |
| t42. Analgésicos opioides | BG2 | viiG2 |
| t50. Betahistina | viiG1 | |
| t66. Antiagregantes plaquetarios | xxiii, xxix | |
| t96. Estatinas | vii | |
| t101. Diuréticos | i, xxiii |
Se ha calculado la prevalencia de SCP en pacientes que acudieron a una consulta de neurología cognitiva, indagando además asociación con elementos de la historia clínica, y se comparan los hallazgos entre pacientes con y sin deterioro cognitivo objetivo. El estudio no contempla genotipos que pueden modificar la susceptibilidad a desarrollar SCP9,10.
Se detecta una alta frecuencia de SCP (59,9%), lo cual es congruente con otros estudios, que aprecian algo más del 50% en pacientes neurológicos ambulatorios1,4. También se delatan más SCP en los enfermos con deterioro cognitivo (61,3%) que en los pacientes del grupo 2 (56,4%), diferencia ya observada previamente6,8,11.
La frecuencia de síntomas afectivos, de ansiedad, alteraciones de la personalidad y síntomas psicosomáticos (32,6; 13,3; 1,2 y 4,3%) es similar a la apreciada por Jefferies et al.2 en pacientes neurológicos ingresados (24,8; 12,7; 2 y 4,5%). Hay diferencias, atribuibles al distinto porcentaje de pacientes con deterioro (72% en este estudio y 17,7% en el de Jefferies). Los síntomas psicóticos son más frecuentes en el grupo 1 (16,8%) que en el 2 (4,2%), igual que las alteraciones de la conducta (29,3 frente a 8,5%). A la vez, se aprecia mayor prevalencia de ansiedad y síntomas psicosomáticos en el grupo 2 (25,4 y 9,7% vs. 8,6 y 2,1%). Es presumible que en las enfermedades demenciantes hay disfunción de áreas cerebrales relacionadas con el control de la conducta y la percepción con mayor frecuencia que en otros trastornos neurológicos y, por tanto, aparecen síntomas conductuales y psicóticos como una manifestación primaria. Por otra parte, el componente anosognósico de estos enfermos podría reducir los síntomas que tienen una base psicopatológica, en la que es necesario mantener un cierto grado de introspección y de algunas otras funciones cognitivas.
El porcentaje de mujeres es mayor tanto si se considera la presencia de disfunción cognitiva como la de SCP, lo cual ya se ha observado en otros estudios12. El predominio femenino se concentra en la depresión y la ansiedad, lo cual es concordante con los datos bibliográficos13,14.
En los mayores de 64 años predominan los síntomas psicóticos y conductuales, y en los menores la ansiedad. En el grupo 1, los de mayor edad tienen más agitación y conductas estereotipadas, y los menores más cambios conductuales, apatía y agitación (tabla 2). Las diferencias parecen lógicas. Entre las personas de mayor edad se encuentran las que padecen síntomas psicóticos desde una época más temprana y los que desarrollan síndrome confusional o demencia15, más frecuentes en la edad avanzada. Por otra parte, la ansiedad suele comenzar en adultos jóvenes y, en edad avanzada, frecuentemente corresponde a una forma crónica antigua, o una agudización a raíz de problemas incidentes16.
La alteración sensorial se asocia con mayor incidencia de síntomas psicóticos. Un estudio notó mayor prevalencia de alteración visual en las personas con síntomas psicóticos que padecían esquizofrenia17. En otro trabajo realizado con enfermos con demencia, los trastornos auditivo y visual se asociaron a la aparición de síntomas psicóticos18.
En el hecho de que haya más síntomas psicóticos en el grupo 1 que en el 2 podría intervenir que los enfermos con demencia tienen (en conjunto) mayor edad y mayor prevalencia de alteraciones sensoriales, que facilitan la aparición de esos síntomas. Además, la propia enfermedad demenciante incluye síntomas psicóticos en su cortejo sintomático, a veces específicos, como las alucinaciones visuales en la demencia con cuerpos de Lewy, y a veces más variados, como sucede en la enfermedad de Alzheimer no incipiente y en la demencia vascular19–21.
Resulta esperable la mayor incidencia de ansiedad y trastorno anímico en los pacientes con un trastorno psiquiátrico, o entre los que solo mostraban síntomas derivados del abuso de sustancias; o que haya mayor frecuencia de hipocondría entre las personas con quejas de tipo doloroso. Además, ya es conocido que, tal como se observa en este trabajo, la irritabilidad es un síntoma de pacientes con hipoxia crónica22. La mayor frecuencia de labilidad emocional apreciada en las personas con trastorno metabólico u hormonal (17,2, frente al 3,1% en el resto) resulta menos previsible. Se sabe que este síntoma es común en diversos tipos de demencia23 y que la hormona liberadora de corticotropina y los receptores cerebrales de glucocorticoides intervienen en la regulación de la expresión emocional24. Por tanto, en los trastornos cognitivos por disturbio hormonal o metabólico, que repercuten en el eje hipotálamo-hipofisario-adrenal, es natural que pueda haber labilidad emocional.
Del análisis topográfico se desprende que en los enfermos con deterioro cognitivo intervienen más frecuentemente los lóbulos frontales, temporales y parietales que los occipitales. Era previsible, ya que las demencias degenerativas más frecuentes afectan preferentemente a esos lóbulos, y los ictus dependientes de la arteria cerebral media o anterior exceden a los que se atribuyen a la arteria cerebral posterior. Buscando correlación con SCP, se observa que las alteraciones frontales y las del lóbulo temporal o parietal del hemisferio derecho, se asocian a más alteraciones de la conducta. Hay asociación de agitación con alteraciones en lóbulos frontales y temporal derecho, conducta desinhibida con el frontal derecho, conductas estereotipadas con frontales y parietal derecho, y alteración de la conducta alimentaria con frontales y temporal derecho. Estos hallazgos son congruentes con los conocimientos actuales25–33. La asociación de los síndromes de disidentificación con el lóbulo temporal derecho también coincide con observaciones previas34,35.
Se detecta asociación de determinados SCP y algunos medicamentos. Es presumible que, mayoritariamente, los fármacos se prescribieran para atenuar los SCP, pero la metodología no permite saber en qué casos los SCP constituyen un efecto adverso del tratamiento.
Como la polifarmacia facilita el síndrome confusional36,37, el hecho de que los pacientes del grupo 1 tomaran más fármacos que los del grupo 2 (fig. 5) podría contribuir a la mayor frecuencia de SCP en aquellos.
Resulta lógico que tomen neurolépticos los pacientes con síntomas psicóticos, benzodiacepinas los que tienen trastorno de ansiedad y antidepresivos las personas con trastorno afectivo. También se aprecia un mayor uso de antipsicóticos en pacientes con alteraciones conductuales no psicóticas como agitación, conductas estereotipadas o logorrea. Existe un menor grado de evidencia de eficacia y ciertos riesgos, pero el uso frecuente de antipsicóticos para combatir SCP de la demencia es bien conocido38,39. No obstante, apenas existen publicaciones que juzguen si tienen distinta eficacia sobre unos y otros síntomas conductuales no psicóticos, o si podrían actuar como inductores de alguno de ellos.
Podría llamar la atención que 18 de los pacientes que tenían conductas estereotipadas tomaban mirtazapina o trazodona. Tienen demencia frontotemporal, demencia con cuerpos de Lewy o enfermedad vascular cerebral, trastornos en los que es frecuente la disfunción frontal, que puede cursar con conductas estereotipadas40,41. Por tanto, resulta más probable que el síntoma se deba a la dolencia de base que al tratamiento.
No extraña encontrar síntomas psicóticos en los pacientes que toman antiparkinsonianos con acción dopaminérgica, puesto que estos fármacos facilitan su aparición42,43. En los pacientes con demencia que toman levodopa predominan las alucinaciones. Esto es congruente con la conocida alta incidencia de alucinaciones en los enfermos con cuerpos de Lewy corticales que presentan demencia asociada a enfermedad de Parkinson o demencia con cuerpos de Lewy44–47.
En las enfermedades que se tratan con anticolinesterásicos, estos reducen los SCP48,49. Por tanto, de la asociación encontrada se debe deducir que los SCP no fueron un efecto adverso de estos fármacos.
El 18,8% de los que tenían síntomas psicóticos y el 30% de los que tenían labilidad emocional tomaban piracetam. Los primeros tenían enfermedad degenerativa, vascular, metabólica o tumoral, y los otros parálisis supranuclear progresiva o deterioro cognitivo vascular. Como las enfermedades de base pueden producir esos SCP y, además, los enfermos tomaban una media de 6,85 fármacos, no se puede considerar al piracetam responsable de la aparición de los SCP mencionados.
El tratamiento con analgésicos opioides es variado y un mismo fármaco se usa a dosis variables. Por este motivo, teniendo en cuenta la influencia de los diferentes receptores opioides sobre el ánimo50, en los pacientes así tratados puede modificarse el ánimo en dirección a la euforia o a la depresión. En la muestra estudiada fue más prevalente la distimia.
En el estudio se aprecia relación entre vasodilatadores y alucinaciones. Aunque no es frecuente, se ha publicado asociación de alucinaciones y pentoxifilina51–53, trimetazidina54, flunarizina55 y nitrovasodilatadores51,56. La gran frecuencia de SCP en la enfermedad vascular cerebral57–59 puede ser la causa de las asociaciones halladas con betahistina y antiagregantes plaquetarios.
La asociación encontrada de las estatinas y el ánimo deprimido apoya las teorías de que la reducción del colesterol en la membrana de las células cerebrales, o la atenuación del sistema serotoninérgico que provocan, pueden facilitar la depresión60–62. Sin embargo, otros autores defienden una acción contraria63–66.
El hallazgo de agitación y alucinaciones en los pacientes que toman diuréticos podría atribuirse a desequilibrios hidroelectrolíticos transitorios, especialmente si tienen predisposición a desarrollar esos síntomas debido a edad avanzada o deterioro cognitivo67.
En resumen, los SCP son frecuentes en los pacientes neurológicos (59,9% en la muestra), algo más en los que tienen deterioradas las funciones cognitivas (61,3%). El ánimo deprimido afecta más a las mujeres, a los diagnosticados de algún trastorno psiquiátrico primario o con efecto nocivo de sustancias, y a los que toman analgésicos opiodes, betahistina o estatinas. En la muestra, la ansiedad tiene mayor prevalencia en las mujeres, en menores de 65 años y en los diagnosticados de algún trastorno psiquiátrico o efecto nocivo de sustancias. Los síntomas psicóticos son más frecuentes en los mayores de 64 años, los que padecen alteración visual o auditiva o tienen enfermedad neurodegenerativa, y en los que toman levodopa, piracetam o vasodilatadores. Los trastornos de conducta predominan en el grupo de mayor edad, o con enfermedad degenerativa, y en los que muestran alteración estructural en los lóbulos frontales o en el temporal o parietal derecho. Los síntomas psicosomáticos se asocian a trastorno psiquiátrico, los hipocondríacos a síndrome doloroso, la labilidad emocional a trastorno metabólico u hormonal y tratamiento con piracetam, y la irritabilidad a hipoxia crónica.
FinanciaciónTrabajo no financiado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.