La incidencia del ictus en nuestro medio ha sido evaluada en diferentes estudios con amplia variabilidad y no comparables. Tampoco hay estudios que analicen los cambios epidemiológicos en pacientes más jóvenes.
MétodoEstudio retrospectivo observacional. Conjunto Mínimo Básico de Datos. Se seleccionó a todos los pacientes mayores de 19 años hospitalizados por ictus (códigos ICD-9-CM 434.01, 434.11, 434.91, 430, 431, 432.9, 436 y 435) en el periodo 2002-2013. Análisis mediante el método de regresión lineal segmentada.
ResultadosUn total de 39.321 casos fueron identificados. El 47,25% mujeres. Un 3,73% tenía entre 20-44 años, el 6,29% entre 45-54, el 11,49% entre 55-64, el 23,89% entre 65-74 y un 54,60% más de 74 años. Se demuestra un incremento significativo en la tasa de hospitalización por ictus isquémico en varones de 45-54 años, +6,7% (IC del 95%: 3,3-10,2) y en mujeres de 20-44 y 45-54 años, +6,1% (IC del 95%: 0,8-11,7) y +5.7% (IC del 95%: 3,0-8,4), respectivamente. También se observa un incremento significativo de la tasa de hospitalización de ictus isquémico en varones mayores de 74 años, +4,2% (IC del 95%: 1,3-7,2). El análisis para los ataques isquémicos transitorios reproduce lo que ocurre en el ictus isquémico. El mismo análisis para el caso de la hemorragia confirma una estabilización en las tasas de hospitalización en el tiempo.
ConclusionesEste estudio demuestra de una forma indirecta los cambios epidemiológicos que se están produciendo en el ictus. Existe suficiente evidencia que indica un cambio epidemiológico al aumentar la tasa de hospitalizaciones en adultos jóvenes.
The incidence of stroke in Spain has been evaluated in several studies, whose results are highly variable and not comparable. No studies of stroke have analysed epidemiological changes in younger patients.
MethodWe conducted a retrospective observational study using the Spanish health system's Minimum Data Set and included all patients older than 19 hospitalised due to stroke (ICD-9-CM codes 434.01, 434.11, 434.91, 430, 431, 432.9, 436, and 435) between 2002 and 2013. The analysis was performed using joinpoint regression.
ResultsA total of 39,321 patients were identified (47.25% were women); 3.73% were aged 20-44, 6.29% were 45-54, 11.49% were 55-64, 23.89% were 65-74, and 54.60% were > 74 years. The hospitalisation rate due to ischaemic stroke has increased significantly in men aged 45-54 (+6.7%; 95% CI, 3.3-10.2) and in women aged 20-44 and 45-54 (+6.1%; 95% CI, 0.8-11.7 and +5.7%; 95% CI, 3.0-8.4, respectively). We also observed a significant increase in the rate of hospitalisation due to ischaemic stroke in men aged over 74 (+4.2%; 95% CI, 1.3-7.2). The rate of hospitalisations due to transient ischaemic attack has also increased significantly whereas the rate of hospitalisations due to brain haemorrhage has stabilised over time.
ConclusionsOur results provide indirect evidence that the epidemiological profile of stroke is changing based on the increase in hospitalisation rates in young adults.
El ictus es una de las causas más comunes de discapacidad entre los adultos de todo el mundo1. Su distribución epidemiológica varía mucho entre países y con el tiempo, por razones no bien entendidas2. Una revisión sistemática de los estudios basados en la población en el periodo 1970-2008 mostró una reducción en la incidencia del ictus en los países con ingresos altos y un aumento notable en la incidencia en los países de bajos a medianos ingresos, pero las tendencias de incidencia en Europa no han sido uniformes3. En algunos estudios europeos se ha observado que las tendencias por hospitalización por enfermedad cerebrovascular están aumentando entre las personas con edades comprendidas entre los 30 y los 65 años4. Esta tendencia en el aumento de incidencia de ictus a edades más tempranas también se ha reportado en los Estados Unidos5. Una explicación probable a este hecho es el cambio en la demografía de los factores de riesgo asociados con el ictus que podría traducirse en una enfermedad vascular más prematura6.
La incidencia del ictus en nuestro medio ha sido evaluada en diferentes estudios que presentan una importante variabilidad metodológica y los límites de edad considerados no permiten la comparabilidad en el tiempo. Tampoco hay estudios específicos que analicen los cambios epidemiológicos en los pacientes más jóvenes7. Uno de los últimos estudios epidemiológicos publicados en España estima que cada año se producen 187 nuevos casos por cada 100.000 habitantes, con una mayor incidencia en hombres que en mujeres, alcanzado un pico máximo hacia los 85 años8.
El objetivo de este trabajo es analizar la tendencia en las tasas de hospitalización por ictus en Extremadura desde el año 2002 hasta el 2014, interesando especialmente el análisis por grupos de edad y diferenciado por sexo. Para ello utilizamos los datos del Conjunto Mínimo Básico de Datos (CMBD). En los últimos años el CMBD ha mostrado su fiabilidad como instrumento de información sanitaria de la actividad hospitalaria y ha sido utilizado previamente como recurso de investigación en el ictus9,10.
MétodoEste estudio retrospectivo, observacional, se ha llevado a cabo utilizando el analizador Estadístico Clínico-Asistencial ALCOR basado en el CMBD. Esta base de datos es administrada por la Consejería de Sanidad y Políticas Sociales de la Comunidad Autónoma de Extremadura y recopila los datos de los hospitales públicos de esta región, abarcando más del 95% de las altas hospitalarias. El CMBD está sometido a normas para su mantenimiento y realiza auditorías periódicas. Los datos se incluyen de forma completa y obligada para todas las áreas de salud de la región desde el año 2002. Los criterios de enfermedad se definen de acuerdo con la Clasificación Internacional de Enfermedades-9.ª revisión, Modificación Clínica (CIE-9-MC).
Se seleccionó a todos los pacientes mayores de 19 años hospitalizados por ictus isquémico (códigos ICD-9-CM 434.01, 434.11 y 434.91), hemorrágico (códigos ICD-9-CM 430, 431 y 432.9), enfermedad cerebrovascular mal definida (ECVMD) (código ICD-9-CM 436) y ataque isquémico transitorio (AIT) (código ICD-9-CM 435). Se recogieron las altas con el diagnóstico principal de los códigos mencionados entre el 1 de enero del 2002 y 31 de diciembre del 2014.
Para el cálculo de las tasas crudas de hospitalización se utilizaron las proyecciones de población en el periodo de estudio. Las tasas crudas se calculan por sexo y grupos de edad (20 a 44 años, de 45 a 54 años, de 55 a 64 años, de 65 a 74 años y más de 75 años). Para el cálculo de tasas estandarizadas por el método directo se utiliza para el periodo 2002-2008 la población estándar europea de 1976 y a partir del año 2011 se utiliza la población estándar europea de 2013 propuesta por Eurostat: esta actualización es necesaria para adaptarla a la situación actual, especialmente por el envejecimiento de la población y la ampliación de la Unión Europea desde mediados de la década de los 70.
Análisis estadísticoUn análisis estadístico descriptivo se realizó para los 4 procesos evaluados estratificando por grupos de edad y sexo. Para identificar puntos en los que se produce un cambio estadísticamente significativo en la pendiente de la línea de tendencia temporal realizamos un análisis por método de regresión lineal segmentada. En este tipo de análisis se eligen los puntos de mejor ajuste en los que la tasa cambia significativamente. El análisis empieza con el mínimo número de puntos de ajuste y permite contrastar si uno o más de estos son estadísticamente significativos y deben agregarse al modelo. En el modelo final, cada segmento indica un cambio estadísticamente significativo en la tendencia, y también calcula el promedio de porcentaje de cambio anual (PPCA) para cada una de esas tendencias por medio de modelos lineales generalizados asumiendo una distribución de Poisson. El cálculo de las tasas de hospitalización crudas y estandarizadas se realizó en una hoja de cálculo (Microsoft® Excel). Los análisis de regresión lineal segmentada se efectuaron con el programa informático Joinpoint del Surveillance Research Program del US National Cancer Institute (versión 4.2.0.2). El programa busca el modelo más sencillo que se ajuste a los datos mediante la técnica de mínimos cuadrados ponderados estimando luego su significación estadística por medio de permutaciones Monte Carlo. La significación estadística se fijó en el 0,05%.
ÉticaLa confidencialidad de los datos se mantiene en todo momento de acuerdo con la legislación española. Los identificadores de los pacientes se suprimieron antes de proporcionar la base de datos a los autores con el fin de mantener el anonimato y la confidencialidad de los pacientes. No es posible, por tanto, identificar a los pacientes en el nivel individual, ya sea en este artículo o en la base de datos. Dado el carácter anónimo del conjunto de datos, no es necesario obtener consentimiento informado individual. La explotación de los datos fue autorizada por la Dirección General de Planificación, Formación y Calidad Sanitarias y Sociosanitarias de la Junta de Extremadura.
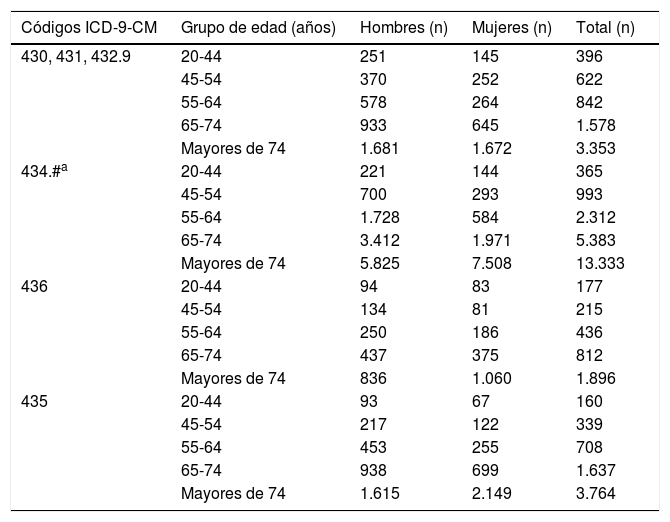
ResultadosUn total de 39.321 casos fueron hospitalizados con el diagnostico principal de algún tipo de evento cerebrovascular agudo en sujetos mayores de 19 años en el periodo de estudio. El 47,25% (18.555) fueron mujeres. Un 3,73% de esta muestra tenía entre 20 y 44 años, el 6,29% entre 45 y 54, un 11,49% entre 55 y 64, el 23,89% entre 65 y 74 y un 54,60% tenían 75 años o más. Por procesos, el 82,7% de ellos fueron isquémicos y el 17,3% hemorrágicos; 22.386 casos fueron ictus isquémicos, 6.796 fueron hemorrágicos, 3.536 fueron codificados como enfermedad cerebral vascular mal definida y 6.608 fueron clasificados como accidentes isquémicos transitorios. En la tabla 1 se muestra la distribución por grupo de edad, sexo y entidades diagnósticas de los pacientes ingresados en nuestra región durante el periodo.
Distribución del número de pacientes de más de 19 años ingresados con el diagnóstico de enfermedad cerebrovascular por grupo de edad y entidades diagnósticas. Periodo de 2002 a 2014
| Códigos ICD-9-CM | Grupo de edad (años) | Hombres (n) | Mujeres (n) | Total (n) |
|---|---|---|---|---|
| 430, 431, 432.9 | 20-44 | 251 | 145 | 396 |
| 45-54 | 370 | 252 | 622 | |
| 55-64 | 578 | 264 | 842 | |
| 65-74 | 933 | 645 | 1.578 | |
| Mayores de 74 | 1.681 | 1.672 | 3.353 | |
| 434.#a | 20-44 | 221 | 144 | 365 |
| 45-54 | 700 | 293 | 993 | |
| 55-64 | 1.728 | 584 | 2.312 | |
| 65-74 | 3.412 | 1.971 | 5.383 | |
| Mayores de 74 | 5.825 | 7.508 | 13.333 | |
| 436 | 20-44 | 94 | 83 | 177 |
| 45-54 | 134 | 81 | 215 | |
| 55-64 | 250 | 186 | 436 | |
| 65-74 | 437 | 375 | 812 | |
| Mayores de 74 | 836 | 1.060 | 1.896 | |
| 435 | 20-44 | 93 | 67 | 160 |
| 45-54 | 217 | 122 | 339 | |
| 55-64 | 453 | 255 | 708 | |
| 65-74 | 938 | 699 | 1.637 | |
| Mayores de 74 | 1.615 | 2.149 | 3.764 |
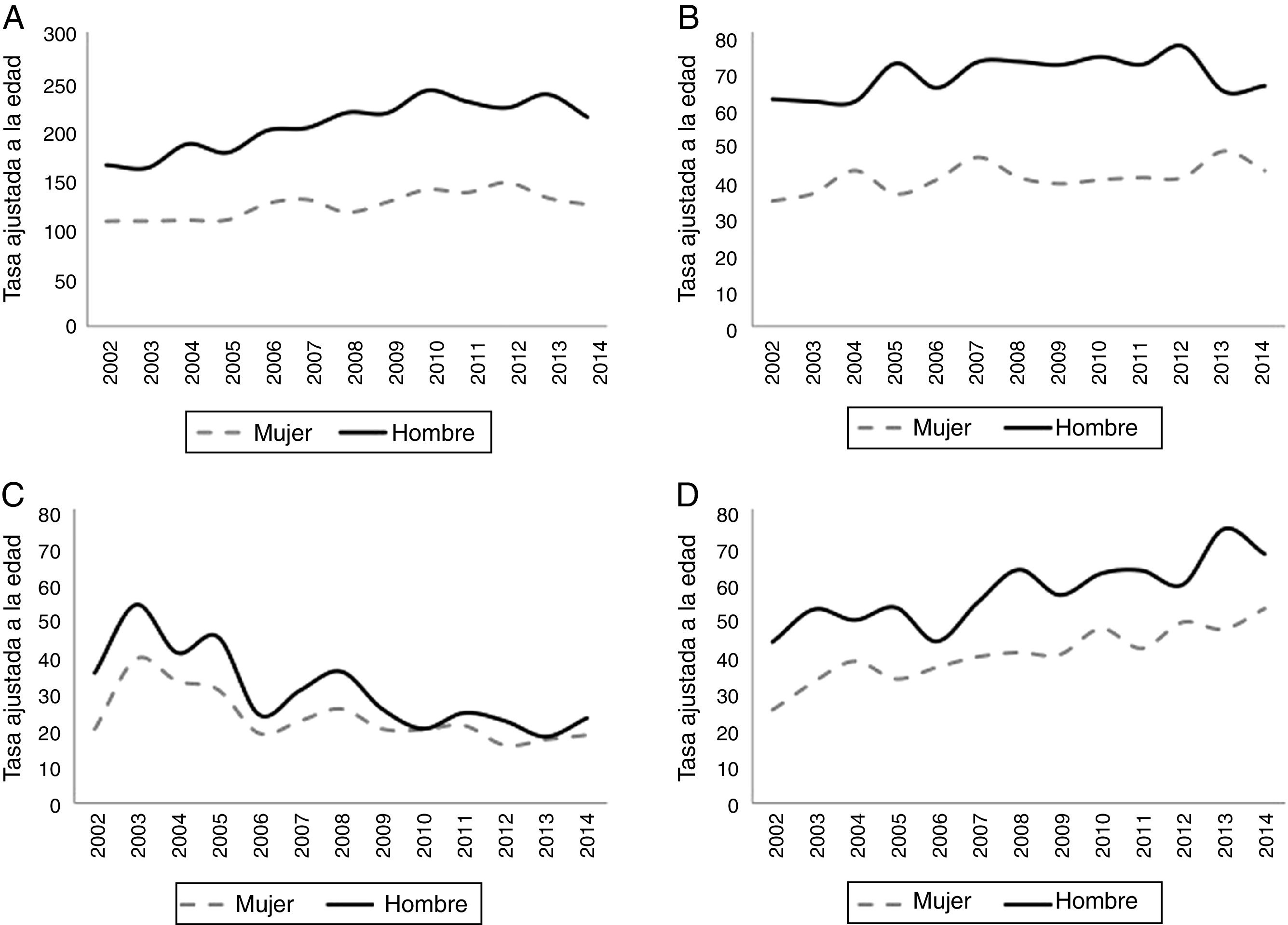
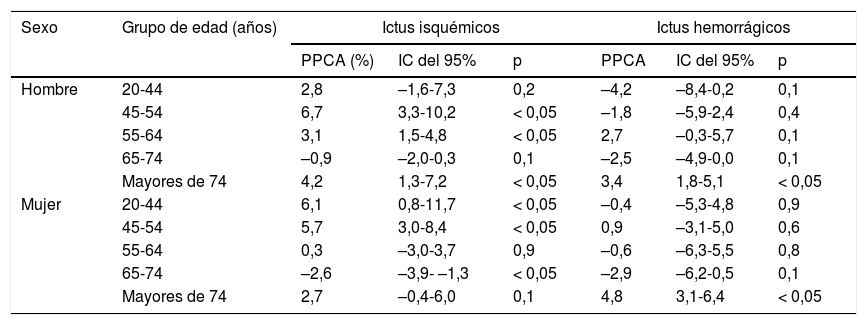
Globalmente, en el ictus isquémico la tasa estandarizada de hospitalización (TEH) por 100.000 habitantes y año aumentó de 164,9 casos en el año 2002 a 213,2 casos en el año 2014 en los varones, para las mujeres la TEH fue de 107,9 casos en 2002 y de 124,0 en el año 2014. En el ictus hemorrágico la TEH por 100.000 habitantes y año no se modificó sustancialmente en los varones: 61,8 casos en el año 2002 y 65,3 en el año 2014; en las mujeres la TEH fue de 34,1 casos en 2002 y de 42,3 en el año 2014. La TEH por enfermedad cerebral vascular mal definida sigue un curso decreciente a lo largo del tiempo. Para los accidentes isquémicos transitorios se produce un incremento suave en el número de hospitalizaciones en el periodo estudiado. En la figura 1 se muestran las tasas estandarizadas de las hospitalizaciones por enfermedad cerebrovascular por cada 100.000 habitantes y año en el periodo analizado.
Tasas estandarizadas (método directo) de las hospitalizaciones por enfermedad cerebrovascular por cada 100.000 habitantes y año en el periodo de estudio. A) Ictus isquémico (códigos ICD-9-CM 434.01, 434.11 y 434.91). B) Hemorrágico (códigos ICD-9-CM 430, 431 y 432.9). C) Enfermedad cerebrovascular mal definida (código ICD-9-CM 437). D) Ataque isquémico transitorio (código ICD-9-CM 435).
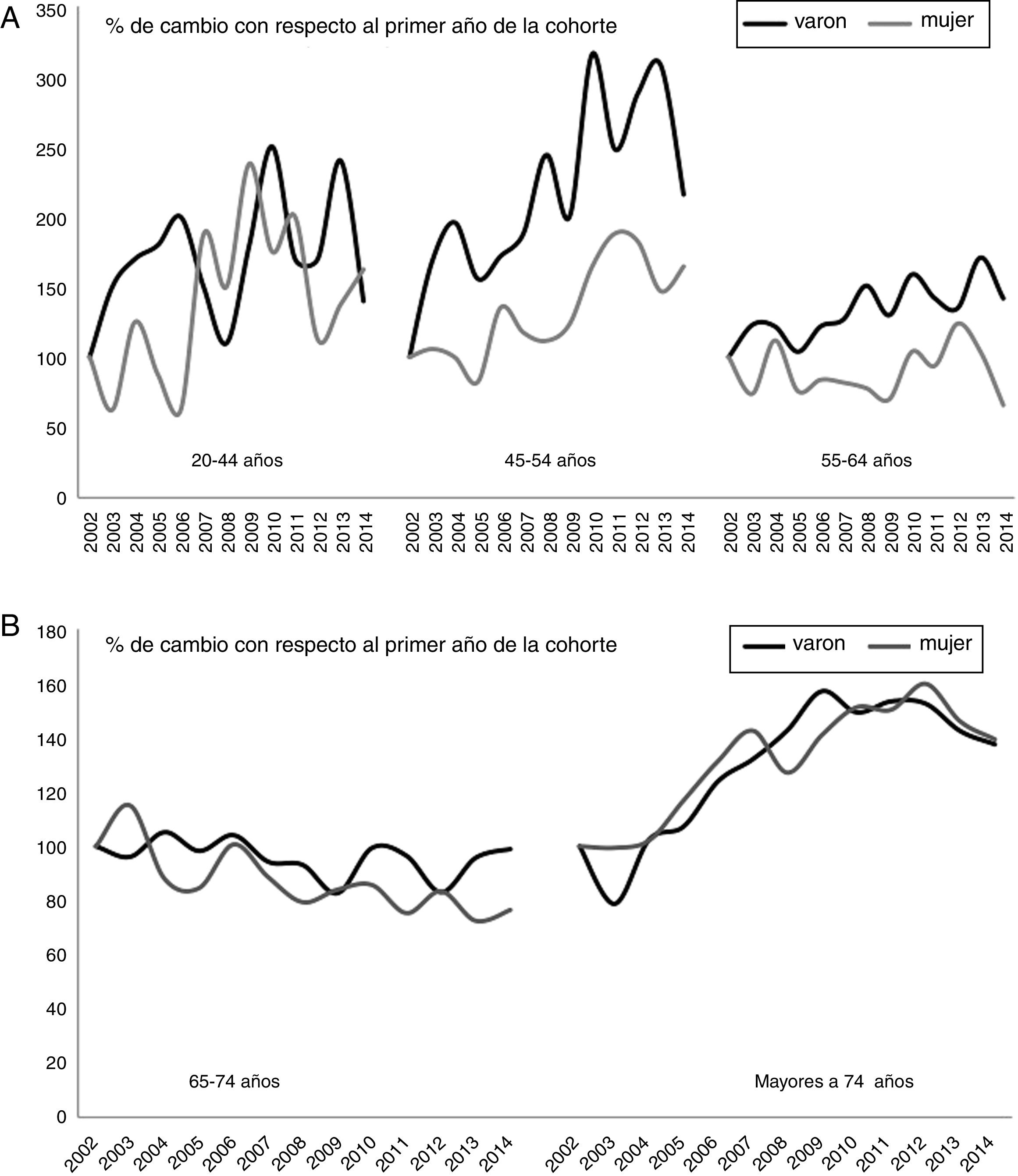
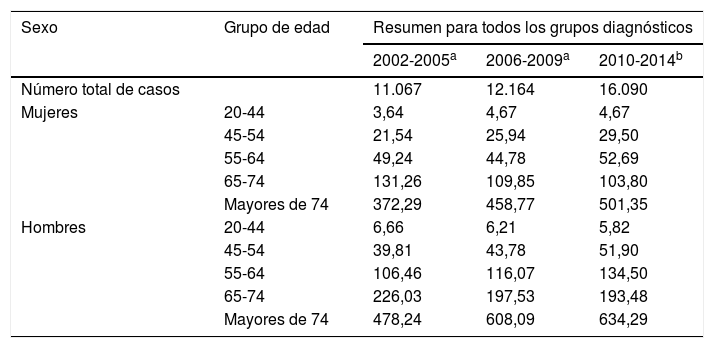
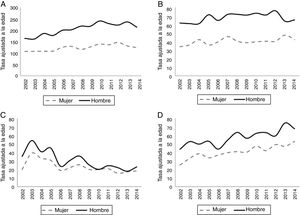
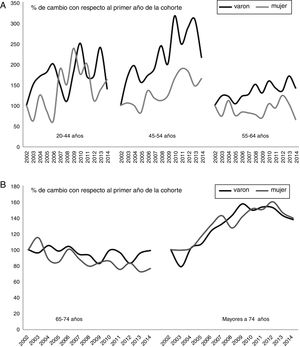
La tabla 2 muestra las tendencias en las tasas de hospitalización durante 3 periodos y los 5 grupos de edad en hombres y mujeres. Se observa un incremento en las tasas de hospitalización en los grupos de edad menores de 65 años, tanto en hombres como en mujeres. La tendencia en el grupo de 65 a 74 años es de un decremento suave para ambos sexos, y el incremento más marcado se observa en el último grupo, los mayores de 75 años. En la figura 2 mostramos el cambio porcentual relativo en la tasa bruta de hospitalización del ictus isquémico por sexo y grupo de edad, representamos gráficamente solo este grupo por ser el de mayor interés clínico; se observa gráficamente el incremento porcentual con respecto al primer año de la cohorte que se produce en la población más joven, especialmente llamativo entre los 20 y 54 años y el decremento suave entre los 65 y 74 años.
Tasas crudas de hospitalizaciones por cualquier evento cerebrovascular cada 100.000 personas-año por grupo de edad, sexo y periodo
| Sexo | Grupo de edad | Resumen para todos los grupos diagnósticos | ||
|---|---|---|---|---|
| 2002-2005a | 2006-2009a | 2010-2014b | ||
| Número total de casos | 11.067 | 12.164 | 16.090 | |
| Mujeres | 20-44 | 3,64 | 4,67 | 4,67 |
| 45-54 | 21,54 | 25,94 | 29,50 | |
| 55-64 | 49,24 | 44,78 | 52,69 | |
| 65-74 | 131,26 | 109,85 | 103,80 | |
| Mayores de 74 | 372,29 | 458,77 | 501,35 | |
| Hombres | 20-44 | 6,66 | 6,21 | 5,82 |
| 45-54 | 39,81 | 43,78 | 51,90 | |
| 55-64 | 106,46 | 116,07 | 134,50 | |
| 65-74 | 226,03 | 197,53 | 193,48 | |
| Mayores de 74 | 478,24 | 608,09 | 634,29 | |
A) Porcentaje de cambio en las tasas de hospitalización por ictus isquémico por sexo y grupos de edad menores de 65 años. B) Porcentaje de cambio en las tasas de hospitalización por ictus isquémico por sexo y grupos de edad mayores de 74 años. La tasa de hospitalización de 2002 se asigna como referencia, los porcentajes de cambio son en referencia al primer año.
El análisis de tendencias para el periodo de estudio mediante el método de regresión lineal segmentada confirma un incremento significativo en la tasa de hospitalización por ictus isquémico en pacientes menores de 55 años, tanto en hombres como en mujeres; así el PPCA calculado es de +6,7% (IC del 95%: 3,3-10,2) en varones de 45 a 54 años y +6.1% (IC del 95%: 0,8-11,7) en la mujer en el tramo de 20 a 44 años y de +5,7% (IC del 95%: 3,0-8,4) en el grupo de 45 a 54 años. También se observa un incremento significativo en la tasa de hospitalización por ictus isquémico en pacientes mayores de 74 años en hombres, con un PPCA calculado de +4,2% (IC95%: 1,3-7,2). El análisis diferenciado para los accidentes isquémicos transitorios reproduce lo que ocurre en el ictus isquémico, así el PPCA calculado es de +4,6% (IC del 95%: 0,9-8,4) en varones de 45 a 54 años y +13,3% (IC del 95%: 6,7-20,4) en la mujer en el tramo de 20 a 44 años y de +5,6% (IC del 95%: 0,4-11,2) en el grupo de 45 a 54 años. Y también se observa un incremento significativo en la tasa de hospitalización por ictus isquémico en pacientes mayores de 74 años tanto en hombres como en mujeres, con un PPCA calculado de +5,4% y +8,6% respectivamente. Este mismo análisis de tendencia para el caso de los ictus hemorrágicos confirma una estabilización en las tasas de hospitalización en los pacientes jóvenes, incluso negativa en los grupos de edad menores de 55 años pero sin llegar a la significación estadística. Para la enfermedad cerebral vascular mal definida las tendencias a lo largo de tiempo son negativas en los varones para todos los grupos de edad, así como en la mujer para el tramo de los 20 a 44 años y los grupos de edad mayor a 64 años. La tabla 3 muestra las tendencias en las tasas de hospitalización para cada uno de los procesos desde 2002 a 2014 mediante el método de regresión lineal segmentada.
Tendencias en las tasas de hospitalización para cada uno de los procesos, diferenciado por sexo, desde 2002 hasta 2014, en la población de Extremadura. Método de regresión lineal segmentada
| Sexo | Grupo de edad (años) | Ictus isquémicos | Ictus hemorrágicos | ||||
|---|---|---|---|---|---|---|---|
| PPCA (%) | IC del 95% | p | PPCA | IC del 95% | p | ||
| Hombre | 20-44 | 2,8 | –1,6-7,3 | 0,2 | –4,2 | –8,4-0,2 | 0,1 |
| 45-54 | 6,7 | 3,3-10,2 | < 0,05 | –1,8 | –5,9-2,4 | 0,4 | |
| 55-64 | 3,1 | 1,5-4,8 | < 0,05 | 2,7 | –0,3-5,7 | 0,1 | |
| 65-74 | –0,9 | –2,0-0,3 | 0,1 | –2,5 | –4,9-0,0 | 0,1 | |
| Mayores de 74 | 4,2 | 1,3-7,2 | < 0,05 | 3,4 | 1,8-5,1 | < 0,05 | |
| Mujer | 20-44 | 6,1 | 0,8-11,7 | < 0,05 | –0,4 | –5,3-4,8 | 0,9 |
| 45-54 | 5,7 | 3,0-8,4 | < 0,05 | 0,9 | –3,1-5,0 | 0,6 | |
| 55-64 | 0,3 | –3,0-3,7 | 0,9 | –0,6 | –6,3-5,5 | 0,8 | |
| 65-74 | –2,6 | –3,9- –1,3 | < 0,05 | –2,9 | –6,2-0,5 | 0,1 | |
| Mayores de 74 | 2,7 | –0,4-6,0 | 0,1 | 4,8 | 3,1-6,4 | < 0,05 | |
| ECV mal definida | AIT | ||||||
|---|---|---|---|---|---|---|---|
| Hombre | 20-44 | –6,6 | –12,1- –0,8 | <0,05 | 6,4 | –1,2–14,6 | 0,1 |
| 45-54 | –1,9 | –6,3-2,8 | 0,4 | 4,6 | 0,9-8,4 | < 0,05 | |
| 55-64 | –0,9 | –7,6-6,2 | 0,8 | 4,7 | 1,3-8,2 | < 0,05 | |
| 65-74 | –9,9 | –14,4- –5,1 | <0,05 | –1,1 | –3,1-0,9 | 0,3 | |
| Mayores de 74 | –9,4 | –13,3- –5,4 | <0,05 | 5,4 | 3,6-7,3 | < 0,05 | |
| Mujer | 20-44 | –2,1 | –8,9-5,1 | 0,5 | 13,3 | 6,7-20,4 | < 0,05 |
| 45-54 | 0,4 | –5,3-6,4 | 0,9 | 5,6 | 0,4-11,2 | < 0,05 | |
| 55-64 | 1,1 | –4,9-7,5 | 0,7 | 1,9 | –1,4-5,4 | 0,2 | |
| 65-74 | –5,2 | –7,9- –2,5 | < 0,05 | –1,0 | –1,0- –4,2 | 0,5 | |
| Mayores de 74 | –8,2 | –11,8-4,6 | < 0,05 | 8,6 | 6,1-11,2 | < 0,05 | |
AIT: ataque isquémico transitorio; ECV: enfermedad cerebrovascular; IC del 95%: intervalo de confianza del 95%; PPCA: promedio de porcentaje de cambio anual.
En este estudio observacional, retrospectivo, de ámbito regional y que incluye más de 39.000 eventos, encontramos que la incidencia de hospitalizaciones debido a ictus isquémico y AIT en los últimos 13 años (2002-2014) se ha incrementado, se ha estabilizado la hemorragia cerebral y la enfermedad cerebral vascular mal definida va disminuyendo significativamente en los grupos estudiados. En nuestro país, la incidencia de la enfermedad cerebrovascular se ha evaluado en varios estudios con una gran variabilidad metodológica entre ellos7. Las tasas de incidencia fluctúan entre 120 y 350 casos por cada 100.000 personas/año11,12. Nuestros resultados contrastan con la disminución de la incidencia por enfermedad cerebrovascular que se describe en las últimas décadas en nuestro país7 y otras series internacionales13,14, y que parecen relacionarse con las medidas adoptadas para controlar los factores de riesgo. Por ejemplo, en el Reino Unido, la incidencia por ictus disminuyó un 29% entre 1999 y 2008, coincidiendo con un marcado incremento en la prescripción por parte del primer nivel asistencial de terapias de prevención primaria y secundaria en las enfermedades vasculares15. Por otro lado, nuestros datos sí van en consonancia con un estudio recientemente publicado, que incluye a más de 400.000 sujetos y que describe en nuestro país la tendencia en la incidencia de ictus en un periodo similar al de nuestro trabajo y, donde después de ajustar por posibles factores de confusión, demuestra que la incidencia ha aumentado de un 2 a un 3% anualmente del 2003 al 2013, según los pacientes presenten diabetes o no, respectivamente10.
El objetivo de nuestro trabajo era valorar los cambios de tendencia en la tasa de hospitalización por grupos de edad, diagnósticos y sexo, ya que se tiene la percepción entre los profesionales sanitarios que está aumentado el número de hospitalizaciones por ictus en las personas más jóvenes. Nuestros resultados revelan que la tasa de hospitalizaciones por ictus isquémico en el periodo de estudio siguió una línea ascendente hasta el año 2010 y desde entonces está estabilizado, siendo un comportamiento similar para hombres y mujeres; en cuanto al ictus hemorrágico (que incluye la hemorragia subaracnoidea) la tasa de ingresos parece estabilizada anualmente, sin diferencias reseñables por sexo. Llamativo es el aumento progresivo en las tasas de hospitalización por AIT, tanto en hombres como en mujeres; este hecho se puede deber a una mayor concienciación y conocimiento de la enfermedad por parte de la población general y a la tendencia a buscar atención hospitalaria cuando se sospecha un AIT12 y no se disponen de recursos ambulatorios especializados de respuesta rápida para estos casos. La enfermedad cerebral vascular mal definida sigue una línea claramente descendente, lo que podría indicar un mejor acceso a las pruebas de neuroimagen y etiológicas que permiten una clasificación mejor del caso y, por tanto, de la codificación final.
Cuando analizamos la tendencia por grupos de edad, observamos que existe un incremento progresivo y significativo en las tasas de hospitalización por ictus isquémico y AIT en los varones entre 45 y 64 años, y en la mujer esta tendencia se observa a una edad más temprana, entre los 20 y los 54 años. El porcentaje de pacientes menores de 65 años con ictus isquémico al inicio de la cohorte era del 14,3%, mientras que al final del periodo era del 19,1%. Este cambio epidemiológico en la incidencia del ictus ha sido comunicado en los últimos años en otros países europeos y también en EE. UU.5,15-17. Así, en un estudio holandés se reportó un aumento en la incidencia de ictus isquémico del 20% en los hombres holandeses y del 33% en mujeres de 35 a 64 años entre 1997 y 2005, así como ningún cambio en las personas mayores de 65 años17. También recientemente se ha publicado una serie sueca que advierte que desde 1987 hasta 2010 hubo una marcada disminución en la incidencia de ictus isquémico entre las personas de 65 a 84 años a partir de mediados de la década de 1990, una disminución en la incidencia entre los de mediana edad (45-64 años) y, por contra, las tasas de ictus entre los jóvenes de 18 a 44 años aumentó de manera constante, aproximadamente un 1,5% durante todo el periodo de estudio18. Este aumento en la incidencia del ictus parece a expensas del subtipo isquémico, mientras que el ictus hemorrágico se mantiene estable16, hecho que también ocurre en nuestra serie. Las tendencias hacia un aumento de la incidencia del ictus en edades más jóvenes también se ha documentado recientemente en los Estados Unidos; se trata de un estudio poblacional sobre la tendencia en la incidencia de la enfermedad cerebrovascular en una comunidad de más de 1,3 millones de personas, en el que se observa que la edad media de los pacientes que tuvieron el primer ictus disminuyó de 71 años en el periodo 1993-1994 a 69 años en 2005, y la proporción de eventos cerebrovasculares que ocurren en personas de 20 a 54 años aumentó del 13 al 19% en los mismos periodos5.
Uno de los estudios epidemiológicos con mejor diseño epidemiológico, realizado en nuestro país y publicado en 20128, estimó la incidencia en varones en 202,5 nuevos casos por cada 100.000 personas y en mujeres en 172,6, observándose un 21,1% de casos en sujetos menores de 65 años y un mayor impacto en los mayores de 84 años. También se advierte de que en la incidencia entre las diferentes zonas de España no son homogéneas, con tasas más altas en el sur y regiones del noroeste en comparación con las regiones central y del Mediterráneo. Extremadura, situada en el suroeste español, sigue esta regla y tiene unas tasas de incidencia por ictus por encima de la media nacional19; esto último, unido a que el envejecimiento demográfico está inserto en la sociedad extremeña, no solo en los núcleos rurales que ya llevan arrastrando este proceso desde hace unas décadas, sino también en los núcleos urbanos20, probablemente influya para que las tendencias en las tasas de hospitalización por ictus en mayores de 74 años sigan aumentado para todos los grupos estudiados, salvo para la ECVMD, como ya se ha comentado.
Parece obvio que existe un cambio epidemiológico en la incidencia del AIT e ictus isquémico que afecta a los individuos jóvenes; las razones para este alarmante cambio no se conocen con exactitud y no pueden inferirse de este trabajo o de estudios similares5,15-18. Existe una mayor concienciación y un mejor conocimiento de la enfermedad, no solo en el ámbito sanitario, sino también en la población general21, gracias a estrategias específicas, como el código ictus o las campañas educativas, y esto podría haber llevado a más personas a buscar ayuda para eventos más leves. También han mejorado las técnicas diagnósticas y el acceso a las pruebas de imagen, sobre todo la resonancia magnética, cuyo uso en el ictus isquémico ha ido aumentado considerablemente en los últimos 15 años22. La resonancia tiene claras ventajas en comparación con la tomografía en el ictus, como detectar cambios isquémicos sutiles, identificar la ubicación de la isquemia y, en algunos casos, para aclarar el mecanismo etiológico23. Pero entendemos que estos factores no explican suficientemente o por completo el problema.
Un explicación más plausible sería un cambio demográfico en los factores de riesgo causales del ictus, el aumento de la obesidad en niños y adultos jóvenes, la dieta poco saludable y la vida sedentaria podrían traducirse en una enfermedad vascular más prematura6. Un estudio de base poblacional sobre la prevalencia de los factores de riesgo vascular en Extremadura demostró que la tasa de diabetes es superior a la mayoría de estudios nacionales, que la obesidad también es también superior a las estimaciones hechas para España con la particularidad de que son los hombres los que presentan mayor prevalencia, y el tabaquismo sigue siendo uno de los factores de riesgo más prevalentes, sin que hayan sido eficaces las restricciones impuestas a su consumo. No obstante, la hipertensión arterial y la hipercolesterolemia se encuentran en los niveles estimados para el conjunto nacional24. Otro factor no bien estudiado y que puede tener especial interés en estos grupos de edad más jóvenes es la posible función del estrés psicosocial percibido, en el desarrollo del ictus25. La asociación entre el estrés psicosocial y el desarrollo de la enfermedad coronaria es fuerte26. La evidencia es menos concluyente en el área de las enfermedades cerebrovasculares; sin embargo, la percepción pública destaca al estrés como un factor de riesgo para el ictus21,27. Algunos estudios han identificado una asociación entre el estrés psicosocial percibido y la enfermedad cerebrovascular28, pero serían necesarios estudios con un adecuado diseño, suficiente seguimiento y calidad que permitieran medir la fuerza de asociación entre este factor y el ictus.
LimitacionesLa fuerza de nuestra investigación radica en el tamaño de la muestra, un periodo de estudio de 13 años y su metodología estandarizada que ya ha sido utilizada7,9,10,18. Sin embargo, nuestro estudio está sujeto a una serie de limitaciones importantes. La fuente de datos fue el CMBD; esta base de datos contiene los datos del alta administrativa para hospitalizaciones realizadas en nuestra comunidad autónoma y utiliza la información del médico incluida en el informe de alta y, por tanto, está sujeta al sesgo de selección. La base de datos se ofrece anonimizada antes de la entrega para fines de investigación, por lo que no podemos distinguir un primer evento de acontecimientos posteriores, de tal manera que este trabajo no puede compararse en sentido estricto con estudios poblacionales de incidencia, aunque este no ha sido nunca nuestro objetivo. Tampoco se puede descartar que se hayan incluidos algunas readmisiones, aunque se han intentado limitar incluyendo solo el diagnóstico principal; no obstante, estudios anteriores han mostrado que con datos del CMBD la readmisión solamente representa menos del 10% de las hospitalizaciones por ictus29, por lo que la readmisión tendría un impacto menor en nuestras estimaciones.
ConclusionesEl ictus ha sido tradicionalmente considerado como una enfermedad propia de la senectud. Este estudio pretende, al menos de una forma indirecta, advertir de los cambios que se están produciendo en el ictus. Existe suficiente evidencia que indica un cambio epidemiológico en el ictus isquémico al aumentar las hospitalizaciones en los adultos jóvenes. El impacto del ictus a edad temprana tiene un enorme efecto sobre la carga global de la enfermedad debido a una mayor pérdida de productividad y mayores gastos en cuidados a través del tiempo; por lo tanto, es urgente tomar medidas para hacer frente a esta alarmante tendencia. Con el apoyo gubernamental suficiente serían necesarias estrategias y campañas en salud dirigidas a la población más joven para hacer frente a los factores de riesgo causales, y promocionar estilos de vida y dieta saludables.
FinanciaciónEste trabajo ha sido posible gracias a una beca de intensificación investigadora del Servicio Extremeño de Salud.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
Los autores desean agradecer la contribución de Rubén David Arranz de la Subdirección de Sistemas de Información del Servicio Extremeño de Salud y el compromiso con el proyecto de la Dirección General de Planificación, Formación y Calidad Sanitarias de la Junta de Extremadura.