La información sobre el tiempo de llegada hospitalaria después de un infarto cerebral (IC) se ha originado en países con unidades especializadas en ictus. Existe poca información en naciones emergentes. Nos propusimos identificar los factores que influyen en el tiempo de llegada hospitalaria a 1, 3 y 6 h y su relación con el pronóstico funcional después del ictus.
MétodosSe analizó la información de pacientes con IC incluidos en el estudio Primer Registro Mexicano de Isquemia Cerebral (PREMIER) que tuvieran tiempo definido desde el inicio de los síntomas hasta la llegada hospitalaria. El desenlace funcional se evaluó mediante la escala modificada de Rankin a los 30 días, 3, 6 y 12 meses.
ResultadosDe 1.096 pacientes con IC, 61 (6%) llegaron en < 1 h, 250 (23%) en < 3 h y 464 (42%) en < 6 h. Favorecieron la llegada temprana en < 1 h: el antecedente familiar de cardiopatía isquémica y ser migrañoso; en < 3 h: edad 40-69 años, antecedente familiar de hipertensión, antecedente personal de dislipidemia y cardiopatía isquémica, así como la atención en hospital privado; en < 6 h: antecedente familiar de hipertensión, ser migrañoso, ictus previo, cardiopatía isquémica y atención en hospital privado. La llegada hospitalaria tardía se asoció a ictus lacunar y alcoholismo. Solo el 2,4% recibió trombólisis. Independientemente de la trombólisis, la llegada en < 3 h se asoció a menor mortalidad a los 3 y 6 meses, además de menos complicaciones intrahospitalarias.
ConclusionesUna proporción importante de pacientes tuvo un tiempo de llegada hospitalaria temprana; sin embargo, menos del 3% recibió trombólisis. Aunque muchos factores se asociaron a la llegada temprana, es prioritario identificar las barreras intrahospitalarias que obstaculizan la trombólisis.
Information regarding hospital arrival times after acute ischaemic stroke (AIS) has mainly been gathered from countries with specialised stroke units. Little data from emerging nations is available. We aim to identify factors associated with achieving hospital arrival times of less than 1, 3, and 6hours, and analyse how arrival times are related to functional outcomes after AIS.
MethodsWe analysed data from patients with AIS included in the PREMIER study (Primer Registro Mexicano de Isquemia Cerebral) which defined time from symptom onset to hospital arrival. The functional prognosis at 30 days and at 3, 6, and 12 months was evaluated using the modified Rankin Scale.
ResultsAmong 1096 patients with AIS, 61 (6%) arrived in <1 hour, 250 (23%) in <3hours, and 464 (42%) in <6hours. The factors associated with very early (<1 hour) arrival were family history of ischemic heart disease and personal history of migraines; in <3hours: age 40-69 years, family history of hypertension, personal history of dyslipidaemia and ischaemic heart disease, and care in a private hospital; in <6hours: migraine, previous stroke, ischaemic heart disease, care in a private hospital, and family history of hypertension. Delayed hospital arrival was associated with lacunar stroke and alcoholism. Only 2.4% of patients underwent thrombolysis. Regardless of whether or not thrombolysis was performed, arrival time in <3hours was associated with lower mortality at 3 and 6 months, and with fewer in-hospital complications.
ConclusionsA high percentage of patients had short hospital arrival times; however, less than 3% underwent thrombolysis. Although many factors were associated with early hospital arrival, it is a priority to identify in-hospital barriers to performing thrombolysis.
El tratamiento efectivo del infarto cerebral (IC) en fase aguda requiere de la llegada al hospital de los pacientes desde los primeros minutos de inicio de los síntomas, así como de la disponibilidad médico-terapéutica temprana para incidir positivamente en el pronóstico a corto y largo plazo1,2. El advenimiento de nuevas alternativas terapéuticas en ictus isquémico, particularmente de la terapia fibrinolítica, demanda la llegada temprana de los pacientes en un intervalo muy estrecho llamado «ventana terapéutica», el cual debe ser menor de 4,5 h3.
A pesar del reconocimiento de este requerimiento elemental, son escasos los informes en la literatura científica local sobre el tiempo de llegada al hospital después de un IC y las causas de demora4. A diferencia de la cardiopatía isquémica, entidad reconocida tempranamente como urgencia médica por la población general y tratada más oportunamente por el gremio médico, los signos y los síntomas del ictus son inadvertidos por la población, se subdiagnostican entre la comunidad médica no especializada y más aún, los pacientes son erróneamente referidos e inicialmente mal tratados5,6.
Nosotros tratamos de identificar los factores que influyeron en la llegada hospitalaria temprana (1 h, < 3 h y < 6 h) en pacientes con IC agudo, fuera de ensayos clínicos, analizando los resultados del primer registro multicéntrico mexicano de isquemia cerebral (estudio PREMIER)7.
MétodosSe analizó la información del estudio PREMIER, el cual incluyó a pacientes consecutivos con isquemia cerebral aguda que fueron hospitalizados en distintas entidades de México durante un periodo de 2 años7. El objetivo principal del estudio PREMIER fue evaluar las condiciones de arribo hospitalario, manejo institucional y pronóstico a corto, mediano y largo plazo después de IC o isquemia cerebral transitoria. Brevemente, participaron neurólogos e internistas de hospitales de segundo y tercer nivel de diferentes regiones de México. Se incluyó a pacientes consecutivos ≥ 18 años de edad, con ictus isquémico confirmado por neuroimagen y que recibieron atención médica en un plazo máximo de 7 días desde el inicio del evento. Todos los investigadores participantes estuvieron capacitados para clasificar el subtipo de ictus isquémico de acuerdo al Trial of ORG 10172 in Acute Stroke y al Oxfordshire Community Stroke Project, aplicación de la escala de los Institutos Nacionales de Salud (EE. UU.) para la severidad de la enfermedad vascular cerebral (National Institutes of Health Stroke Scale [NIHSS]), y el puntaje de la escala de Rankin modificada para la descripción del estado neurológico funcional global. Los pacientes fueron evaluados al alta hospitalaria y a los 30 días, así como a los 3, 6 y 12 meses posteriores a su inclusión. Se definió hipertensión, diabetes, tabaquismo pasado o actual, vida sedentaria (realización de menos de 30 min de actividad física en menos de 4 días por semana) y abuso de alcohol siguiendo los estándares internacionales vigentes para el año 2005. Fueron excluidos los casos con isquemia cerebral transitoria, aquellos en los que no se definió el tiempo de llegada al hospital luego del inicio de los síntomas y los pacientes que, estando hospitalizados por cualquier otra causa, presentaron un ictus. Se analizó el tiempo de llegada hospitalaria en la primera hora, en las primeras 3 y primeras 6 h. La Junta de Revisión Institucional y el Comité de Ética locales de cada centro participante aprobaron el protocolo de investigación.
Análisis estadísticoLos datos demográficos se presentan con medidas de tendencia central. La prueba de la χ2 de Pearson (o la prueba exacta de Fisher, cuando correspondiera) fue usada para comparar las frecuencias de variables nominales cualitativas, entre 2 grupos, o para evaluar la homogeneidad en la distribución de dichas variables en 3 o más grupos. La prueba de la t de Student fue usada en la comparación de variables cuantitativas continuas de distribución normal, entre 2 grupos. Para buscar las variables asociadas a los tiempos de llegada al hospital y a mortalidad, se realizó un análisis multivariable mediante un modelo de regresión logística binaria en el cual fueron considerados aspectos sociodemográficos, antecedentes heredofamiliares, personales patológicos y no patológicos, acceso a hospital público o privado, síntomas al inicio del ictus, severidad del mismo de acuerdo con la escala NIHSS, subtipo de ictus y mecanismo del mismo como variables independientes de predicción de llegada hospitalaria temprana (antes de 1, 3 y 6 h). Se seleccionaron para el modelo ajustado las variables que resultaran asociadas a los desenlaces evaluados cuando p < 0,1 en el análisis univariable exploratorio. Se realizó una estimación de riesgo expresada mediante la razón de momios (OR, por sus siglas en inglés), con intervalo de confianza del 95% (IC del 95%). Se construyeron análisis actuariales de Kaplan-Meier para la estimación de sobrevida de acuerdo con el tiempo de llegada y la presencia de complicaciones intrahospitalarias. El paquete estadístico IBM-SPSS versión 20.0 fue usado en todos los cálculos de este informe. Todos los valores de p fueron considerados como significativos cuando p < 0,05.
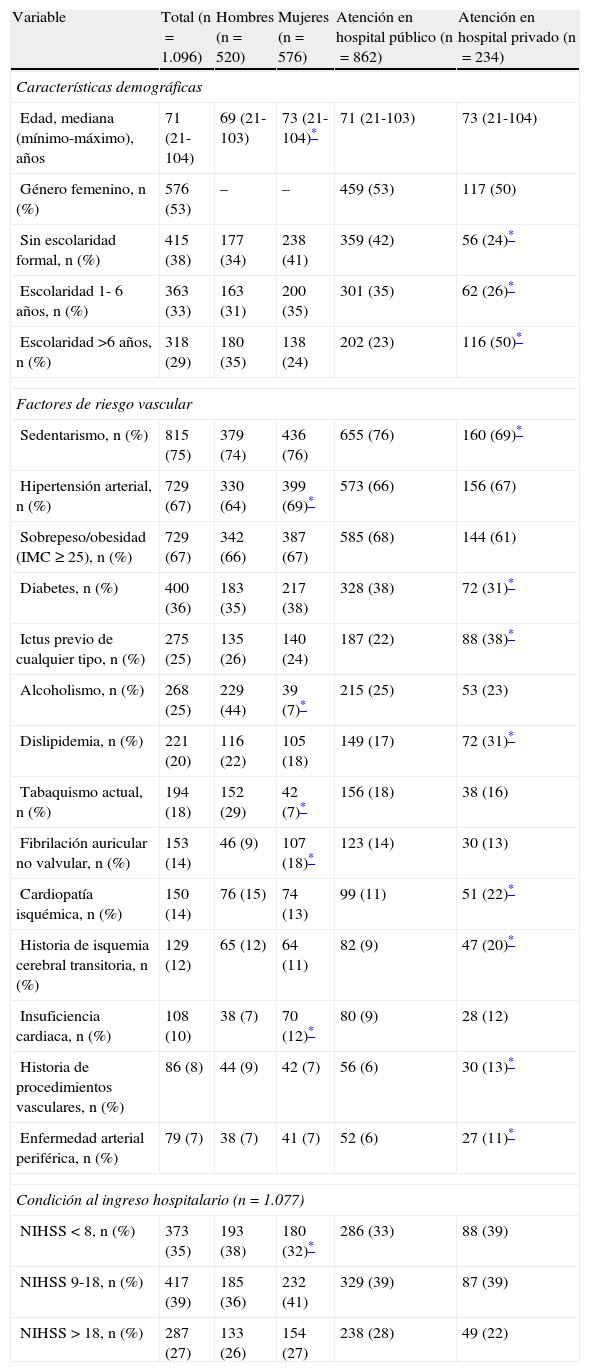
ResultadosDe entre 1.376 pacientes que conformaron la cohorte total PREMIER, fueron excluidos 130 casos por isquemia cerebral transitoria, así como 150 pacientes en los que no se pudo precisar el tiempo de llegada al hospital. Del total de 1.096 pacientes incluidos en este análisis (tabla 1), 520 (47%) fueron hombres y 576 (53%) mujeres, con un promedio de edad de 68,4 años (límites: 21-104 años). Un total de 63 (6%) pacientes fueron menores de 40 años y 597 (54%) mayores de 70 años de edad. Los principales factores de riesgo fueron sedentarismo (75%), hipertensión (67%), sobrepeso/obesidad (67%) y diabetes (36%). La hipertensión, la fibrilación auricular no valvular y la insuficiencia cardiaca fueron significativamente más frecuentes entre las mujeres; en tanto que el alcoholismo y el tabaquismo lo fueron más entre los hombres. Respecto al tiempo de llegada al hospital, 61 (6%) pacientes llegaron en la primera hora, 250 (23%) en las primeras 3 h y 464 (42%) dentro de las primeras 6 h.
Características generales de la población estudiada (n=1.096)
| Variable | Total (n=1.096) | Hombres (n=520) | Mujeres (n=576) | Atención en hospital público (n=862) | Atención en hospital privado (n=234) |
| Características demográficas | |||||
| Edad, mediana (mínimo-máximo), años | 71 (21-104) | 69 (21-103) | 73 (21-104)* | 71 (21-103) | 73 (21-104) |
| Género femenino, n (%) | 576 (53) | – | – | 459 (53) | 117 (50) |
| Sin escolaridad formal, n (%) | 415 (38) | 177 (34) | 238 (41) | 359 (42) | 56 (24)* |
| Escolaridad 1- 6 años, n (%) | 363 (33) | 163 (31) | 200 (35) | 301 (35) | 62 (26)* |
| Escolaridad >6 años, n (%) | 318 (29) | 180 (35) | 138 (24) | 202 (23) | 116 (50)* |
| Factores de riesgo vascular | |||||
| Sedentarismo, n (%) | 815 (75) | 379 (74) | 436 (76) | 655 (76) | 160 (69)* |
| Hipertensión arterial, n (%) | 729 (67) | 330 (64) | 399 (69)* | 573 (66) | 156 (67) |
| Sobrepeso/obesidad (IMC ≥ 25), n (%) | 729 (67) | 342 (66) | 387 (67) | 585 (68) | 144 (61) |
| Diabetes, n (%) | 400 (36) | 183 (35) | 217 (38) | 328 (38) | 72 (31)* |
| Ictus previo de cualquier tipo, n (%) | 275 (25) | 135 (26) | 140 (24) | 187 (22) | 88 (38)* |
| Alcoholismo, n (%) | 268 (25) | 229 (44) | 39 (7)* | 215 (25) | 53 (23) |
| Dislipidemia, n (%) | 221 (20) | 116 (22) | 105 (18) | 149 (17) | 72 (31)* |
| Tabaquismo actual, n (%) | 194 (18) | 152 (29) | 42 (7)* | 156 (18) | 38 (16) |
| Fibrilación auricular no valvular, n (%) | 153 (14) | 46 (9) | 107 (18)* | 123 (14) | 30 (13) |
| Cardiopatía isquémica, n (%) | 150 (14) | 76 (15) | 74 (13) | 99 (11) | 51 (22)* |
| Historia de isquemia cerebral transitoria, n (%) | 129 (12) | 65 (12) | 64 (11) | 82 (9) | 47 (20)* |
| Insuficiencia cardiaca, n (%) | 108 (10) | 38 (7) | 70 (12)* | 80 (9) | 28 (12) |
| Historia de procedimientos vasculares, n (%) | 86 (8) | 44 (9) | 42 (7) | 56 (6) | 30 (13)* |
| Enfermedad arterial periférica, n (%) | 79 (7) | 38 (7) | 41 (7) | 52 (6) | 27 (11)* |
| Condición al ingreso hospitalario (n=1.077) | |||||
| NIHSS < 8, n (%) | 373 (35) | 193 (38) | 180 (32)* | 286 (33) | 88 (39) |
| NIHSS 9-18, n (%) | 417 (39) | 185 (36) | 232 (41) | 329 (39) | 87 (39) |
| NIHSS > 18, n (%) | 287 (27) | 133 (26) | 154 (27) | 238 (28) | 49 (22) |
EVC: enfermedad vascular cerebral; IMC: índice de masa corporal; NIHSS: National Institute of Health Stroke Scale (escala del ictus de los Institutos Nacionales de la Salud, EE. UU.).
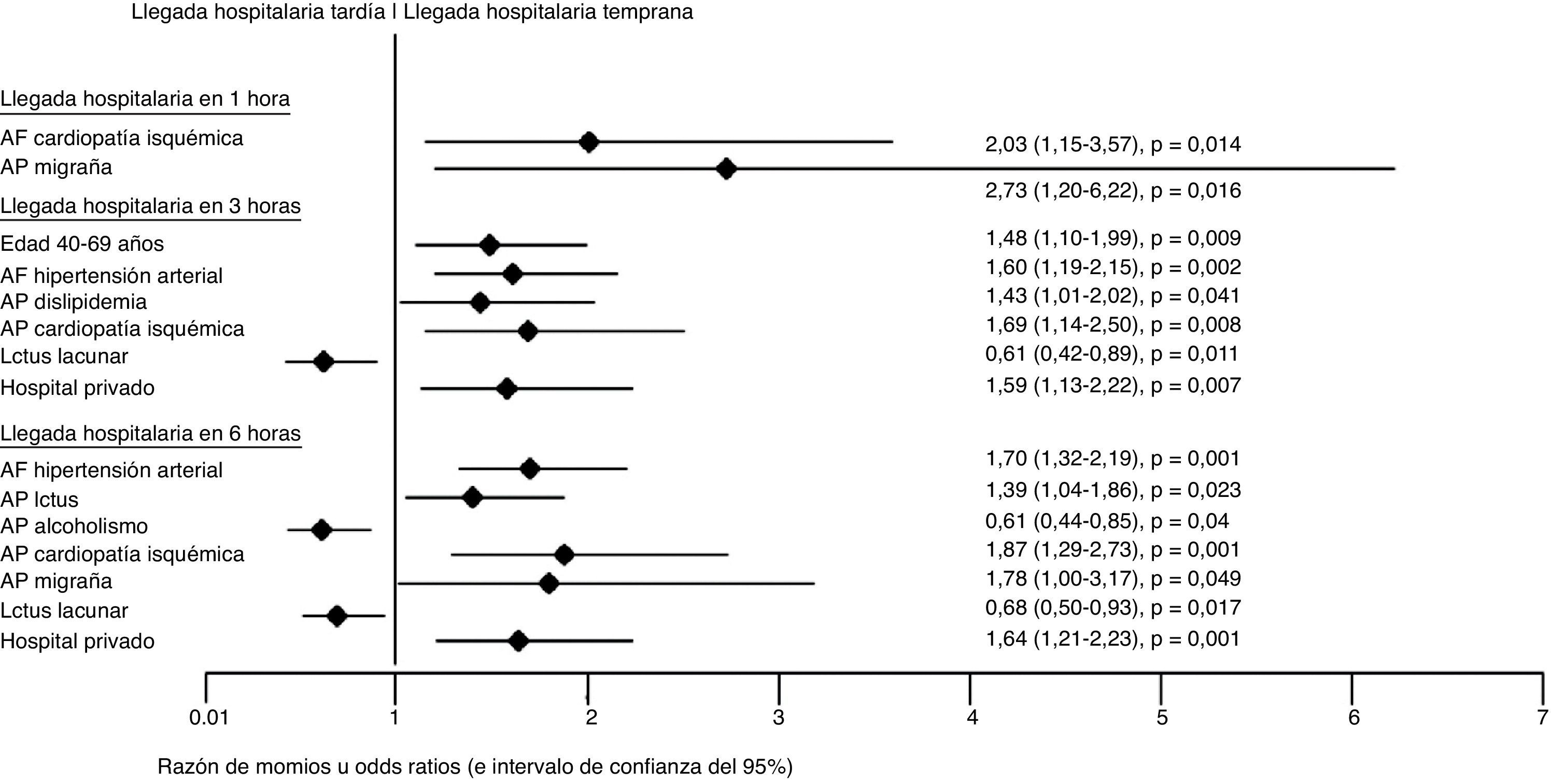
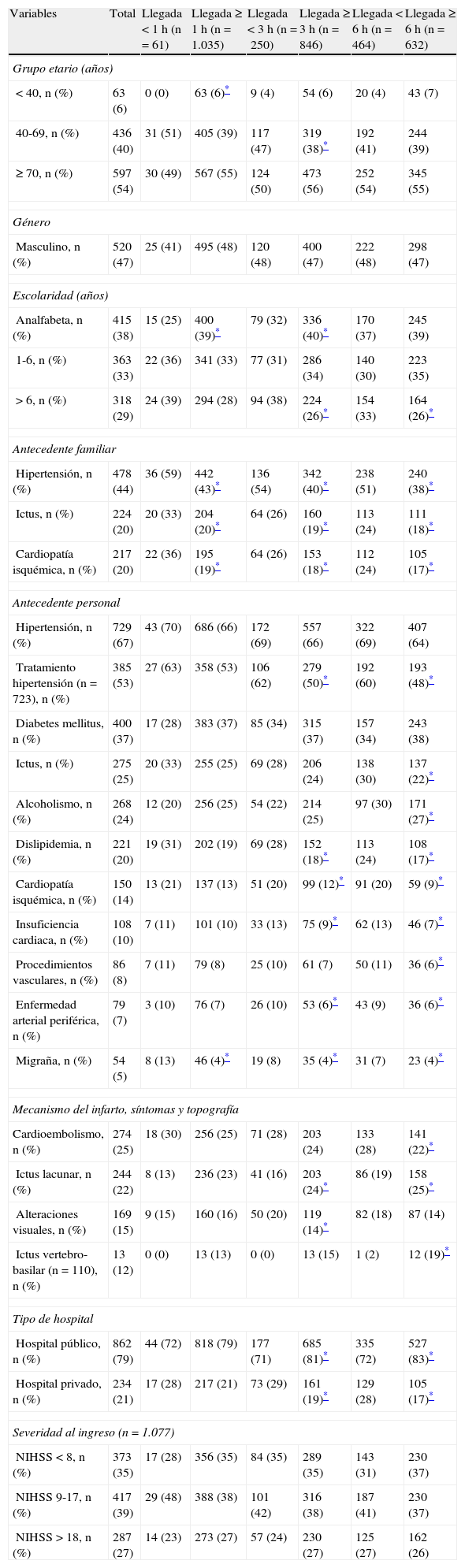
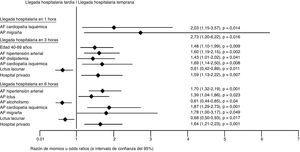
En el análisis univariable, los factores que favorecieron la llegada al hospital en la primera hora fueron: antecedente familiar de hipertensión, ictus y cardiopatía isquémica, así como el antecedente personal de dislipidemia y migraña. Ser menor de 40 años de edad o analfabeta fueron condiciones adversas para la llegada en la primera hora (tabla 2). En el análisis multivariable el antecedente familiar de cardiopatía isquémica, así como el antecedente personal de migraña, favorecieron la llegada temprana en la primera hora (fig. 1).
Análisis univariable sobre factores que influyen en la llegada hospitalaria después de un infarto cerebral según el tiempo de arribo (n=1.096)
| Variables | Total | Llegada < 1 h (n=61) | Llegada ≥ 1 h (n=1.035) | Llegada < 3 h (n=250) | Llegada ≥ 3 h (n=846) | Llegada < 6 h (n=464) | Llegada ≥ 6 h (n=632) |
| Grupo etario (años) | |||||||
| < 40, n (%) | 63 (6) | 0 (0) | 63 (6)* | 9 (4) | 54 (6) | 20 (4) | 43 (7) |
| 40-69, n (%) | 436 (40) | 31 (51) | 405 (39) | 117 (47) | 319 (38)* | 192 (41) | 244 (39) |
| ≥ 70, n (%) | 597 (54) | 30 (49) | 567 (55) | 124 (50) | 473 (56) | 252 (54) | 345 (55) |
| Género | |||||||
| Masculino, n (%) | 520 (47) | 25 (41) | 495 (48) | 120 (48) | 400 (47) | 222 (48) | 298 (47) |
| Escolaridad (años) | |||||||
| Analfabeta, n (%) | 415 (38) | 15 (25) | 400 (39)* | 79 (32) | 336 (40)* | 170 (37) | 245 (39) |
| 1-6, n (%) | 363 (33) | 22 (36) | 341 (33) | 77 (31) | 286 (34) | 140 (30) | 223 (35) |
| > 6, n (%) | 318 (29) | 24 (39) | 294 (28) | 94 (38) | 224 (26)* | 154 (33) | 164 (26)* |
| Antecedente familiar | |||||||
| Hipertensión, n (%) | 478 (44) | 36 (59) | 442 (43)* | 136 (54) | 342 (40)* | 238 (51) | 240 (38)* |
| Ictus, n (%) | 224 (20) | 20 (33) | 204 (20)* | 64 (26) | 160 (19)* | 113 (24) | 111 (18)* |
| Cardiopatía isquémica, n (%) | 217 (20) | 22 (36) | 195 (19)* | 64 (26) | 153 (18)* | 112 (24) | 105 (17)* |
| Antecedente personal | |||||||
| Hipertensión, n (%) | 729 (67) | 43 (70) | 686 (66) | 172 (69) | 557 (66) | 322 (69) | 407 (64) |
| Tratamiento hipertensión (n=723), n (%) | 385 (53) | 27 (63) | 358 (53) | 106 (62) | 279 (50)* | 192 (60) | 193 (48)* |
| Diabetes mellitus, n (%) | 400 (37) | 17 (28) | 383 (37) | 85 (34) | 315 (37) | 157 (34) | 243 (38) |
| Ictus, n (%) | 275 (25) | 20 (33) | 255 (25) | 69 (28) | 206 (24) | 138 (30) | 137 (22)* |
| Alcoholismo, n (%) | 268 (24) | 12 (20) | 256 (25) | 54 (22) | 214 (25) | 97 (30) | 171 (27)* |
| Dislipidemia, n (%) | 221 (20) | 19 (31) | 202 (19) | 69 (28) | 152 (18)* | 113 (24) | 108 (17)* |
| Cardiopatía isquémica, n (%) | 150 (14) | 13 (21) | 137 (13) | 51 (20) | 99 (12)* | 91 (20) | 59 (9)* |
| Insuficiencia cardiaca, n (%) | 108 (10) | 7 (11) | 101 (10) | 33 (13) | 75 (9)* | 62 (13) | 46 (7)* |
| Procedimientos vasculares, n (%) | 86 (8) | 7 (11) | 79 (8) | 25 (10) | 61 (7) | 50 (11) | 36 (6)* |
| Enfermedad arterial periférica, n (%) | 79 (7) | 3 (10) | 76 (7) | 26 (10) | 53 (6)* | 43 (9) | 36 (6)* |
| Migraña, n (%) | 54 (5) | 8 (13) | 46 (4)* | 19 (8) | 35 (4)* | 31 (7) | 23 (4)* |
| Mecanismo del infarto, síntomas y topografía | |||||||
| Cardioembolismo, n (%) | 274 (25) | 18 (30) | 256 (25) | 71 (28) | 203 (24) | 133 (28) | 141 (22)* |
| Ictus lacunar, n (%) | 244 (22) | 8 (13) | 236 (23) | 41 (16) | 203 (24)* | 86 (19) | 158 (25)* |
| Alteraciones visuales, n (%) | 169 (15) | 9 (15) | 160 (16) | 50 (20) | 119 (14)* | 82 (18) | 87 (14) |
| Ictus vertebro-basilar (n=110), n (%) | 13 (12) | 0 (0) | 13 (13) | 0 (0) | 13 (15) | 1 (2) | 12 (19)* |
| Tipo de hospital | |||||||
| Hospital público, n (%) | 862 (79) | 44 (72) | 818 (79) | 177 (71) | 685 (81)* | 335 (72) | 527 (83)* |
| Hospital privado, n (%) | 234 (21) | 17 (28) | 217 (21) | 73 (29) | 161 (19)* | 129 (28) | 105 (17)* |
| Severidad al ingreso (n=1.077) | |||||||
| NIHSS < 8, n (%) | 373 (35) | 17 (28) | 356 (35) | 84 (35) | 289 (35) | 143 (31) | 230 (37) |
| NIHSS 9-17, n (%) | 417 (39) | 29 (48) | 388 (38) | 101 (42) | 316 (38) | 187 (41) | 230 (37) |
| NIHSS > 18, n (%) | 287 (27) | 14 (23) | 273 (27) | 57 (24) | 230 (27) | 125 (27) | 162 (26) |
NIHSS: National Institute of Health Stroke Scale (escala del ictus de los Institutos Nacionales de la Salud).
Factores que influyeron independiente y significativamente en los distintos tiempos de llegada hospitalario después de infarto cerebral agudo (n=1.096): Análisis multivariable mediante regresión logística binaria.
Solo se anotan las significaciones de las variables con p < 0,05.
AF: antecedente familiar; AP: antecedente personal.
Los factores que favorecieron la llegada dentro de las primeras 3 h fueron: pertenecer al grupo de edad de 40 a 69 años, escolaridad > 6 años, antecedente familiar de hipertensión, ictus y cardiopatía isquémica; antecedente personal de tratamiento de hipertensión arterial, dislipidemia, cardiopatía isquémica, insuficiencia cardiaca, enfermedad arterial periférica y migraña. Igualmente favorecieron la llegada en las primeras 3 h los síntomas visuales al inicio del ictus y acudir a un hospital privado. Entre las condiciones que retrasaron la llegada hospitalaria en las primeras 3 h fueron: ser analfabeta, acudir a hospital público y cursar con enfermedad de pequeño vaso (ictus lacunar) (tabla 2). En el análisis multivariable, favorecieron la llegada al hospital antes de las primeras 3 h pertenecer al grupo etario de 40-69 años, el antecedente familiar de hipertensión, el antecedente personal de dislipidemia, la cardiopatía isquémica y solicitar atención médica en hospital privado. Se encontró igualmente que el ictus lacunar fue un factor asociado a llegada hospitalaria después de las 3 h (fig. 1). Ya que la expresión clínica de un infarto lacunar es un tanto variable y dado que una lesión «estratégica» es el que ocasiona un déficit motor puro, condicionando con ello mayor discapacidad, analizamos en el subgrupo de pacientes con infarto lacunar (n=238) los tiempos de llegada al hospital según la severidad del ictus. No se observaron diferencias significativas en la frecuencia de casos con un tiempo de llegada < 3h entre aquellos con NIHSS < 5 puntos frente a ≥ 5 puntos (15% frente a 20%, respectivamente; p=0,52), o entre pacientes con < 10 o ≥ 10 puntos en la escala NIHSS (19% frente a 18%, respectivamente; p=0,52).
Tiempo de llegada en las primeras 6 hLas siguientes condiciones favorecieron la llegada al hospital dentro de las primeras 6 h: escolaridad mayor de 6 años, antecedente familiar de hipertensión, ictus y cardiopatía isquémica; antecedente personal de tratamiento de hipertensión, ictus previo, alcoholismo, dislipidemia, cardiopatía isquémica, insuficiencia cardiaca, historia de procedimientos vasculares, enfermedad arterial periférica, migraña, ictus de mecanismo cardioembólico y atención en hospital privado. Los factores asociados al retraso de la llegada en las primeras 6 h fueron: atención en un hospital público, ictus lacunar e ictus de territorio vertebro-basilar (tabla 2). En el análisis multivariable, se asociaron igualmente a la llegada en las primeras 6 h el antecedente familiar de hipertensión, el antecedente personal de ictus, la cardiopatía isquémica y migraña, al igual que solicitar atención en un hospital privado. En este mismo análisis, el alcoholismo e ictus lacunar se asoció a un retraso en la llegada hospitalaria más allá de las 6 h (fig. 1). La severidad del ictus no fue una condición que determinara la llegada hospitalaria para ninguno de los 3 tiempos analizados (tabla 2).
Llegada hospitalaria y terapia de reperfusiónEl estudio PREMIER se llevó a cabo entre los años 2004 y 2006, periodo en el cual la ventana terapéutica establecida para fibrinólisis intravenosa era de 3 h8. Del total de 1.096 pacientes analizados, 4 (6,5%) de 61 pacientes que llegaron en la primera hora recibieron fibrinólisis; de aquellos que llegaron entre la primera y la tercera hora (n=189), 14 (7,4%) recibieron trombólisis. Entre la tercera y la sexta hora (n=214), 9 (4,2%) pacientes fueron tratados mediante trombólisis intraarterial.
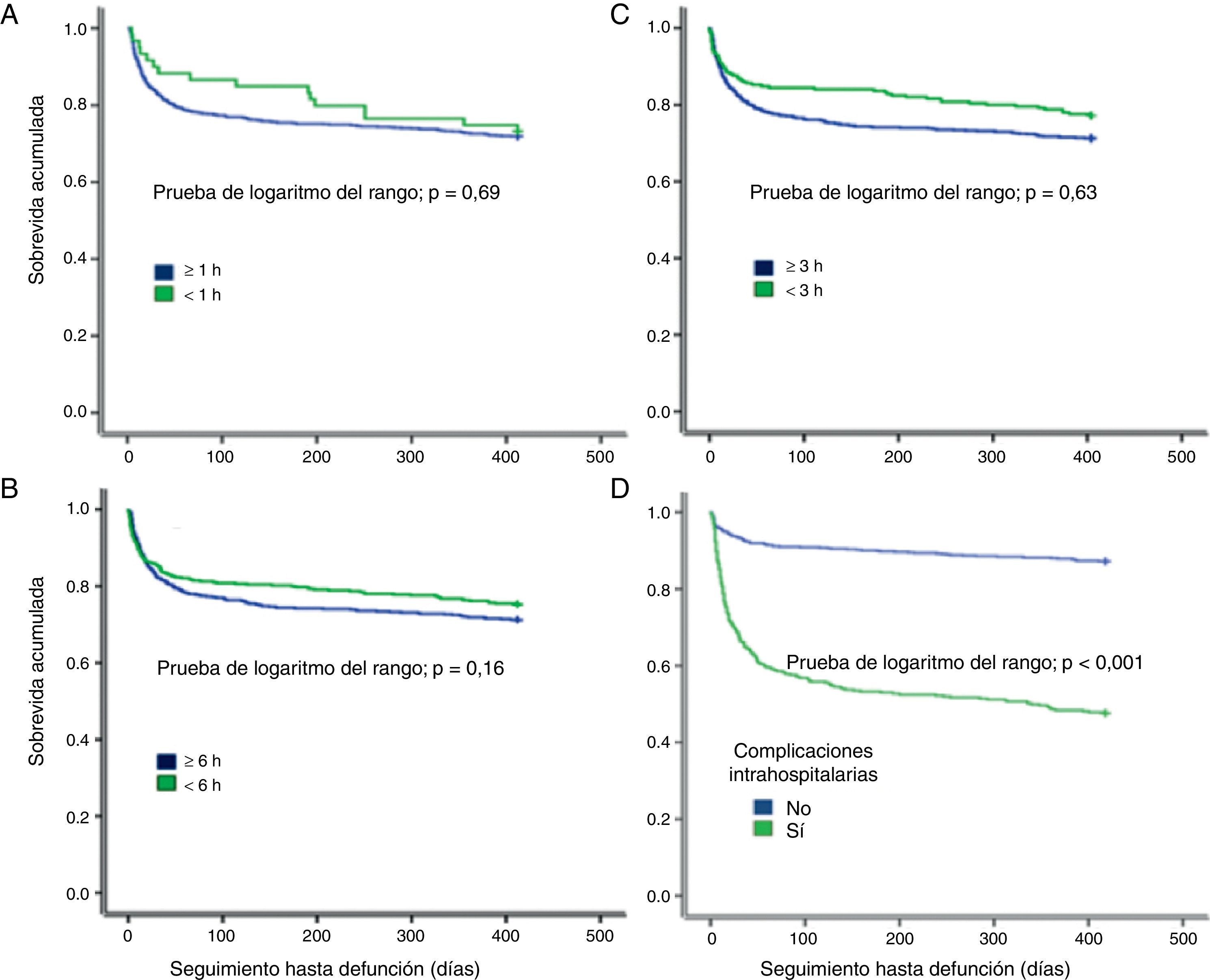
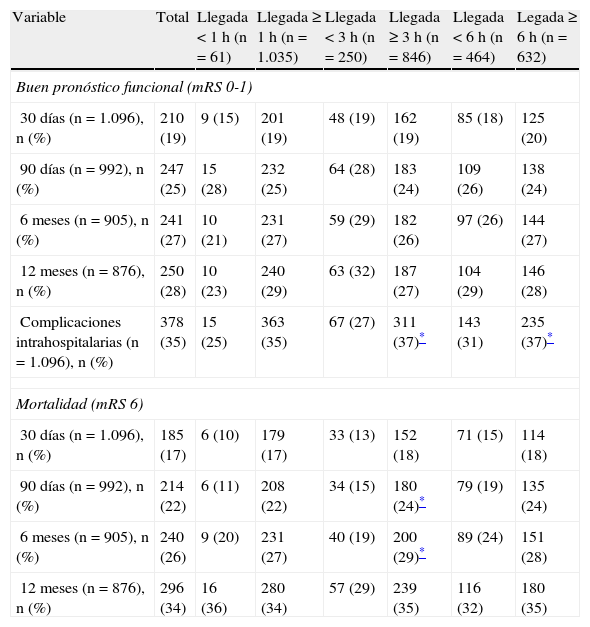
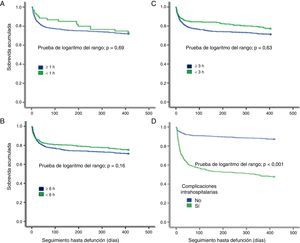
Tiempo de llegada, complicaciones intrahospitalarias y pronósticoEl tiempo de llegada al hospital (primeras 3 o 6 h), se asoció a una menor frecuencia de complicaciones intrahospitalarias y menor mortalidad a los 3 y 6 meses (p<0,05) (tabla 3). En el análisis actuarial de sobrevida de Kaplan-Meier, el tiempo de llegada no impactó en la mortalidad en un seguimiento a 12 meses; sin embargo, sí que se observó una tendencia a menor mortalidad a los 3 meses, así como a menor mortalidad entre los pacientes sin complicaciones intrahospitalarias (fig. 2). Notablemente, la edad > 80 años (n=264, 24,1%) no se asoció directa o indirectamente al tiempo de llegada hospitalaria, sea en el análisis uni o multivariable. Sin embargo, esta asociación sí fue positiva solo para el grupo de edad de 40-69 años (tabla 2).
Análisis univariable sobre el desenlace funcional, las complicaciones y la muerte a corto y mediano plazo después de infarto cerebral de acuerdo con el tiempo de llegada al hospital
| Variable | Total | Llegada < 1 h (n=61) | Llegada ≥ 1 h (n=1.035) | Llegada < 3 h (n=250) | Llegada ≥ 3 h (n=846) | Llegada < 6 h (n=464) | Legada ≥ 6 h (n=632) |
| Buen pronóstico funcional (mRS 0-1) | |||||||
| 30 días (n=1.096), n (%) | 210 (19) | 9 (15) | 201 (19) | 48 (19) | 162 (19) | 85 (18) | 125 (20) |
| 90 días (n=992), n (%) | 247 (25) | 15 (28) | 232 (25) | 64 (28) | 183 (24) | 109 (26) | 138 (24) |
| 6 meses (n=905), n (%) | 241 (27) | 10 (21) | 231 (27) | 59 (29) | 182 (26) | 97 (26) | 144 (27) |
| 12 meses (n=876), n (%) | 250 (28) | 10 (23) | 240 (29) | 63 (32) | 187 (27) | 104 (29) | 146 (28) |
| Complicaciones intrahospitalarias (n=1.096), n (%) | 378 (35) | 15 (25) | 363 (35) | 67 (27) | 311 (37)* | 143 (31) | 235 (37)* |
| Mortalidad (mRS 6) | |||||||
| 30 días (n=1.096), n (%) | 185 (17) | 6 (10) | 179 (17) | 33 (13) | 152 (18) | 71 (15) | 114 (18) |
| 90 días (n=992), n (%) | 214 (22) | 6 (11) | 208 (22) | 34 (15) | 180 (24)* | 79 (19) | 135 (24) |
| 6 meses (n=905), n (%) | 240 (26) | 9 (20) | 231 (27) | 40 (19) | 200 (29)* | 89 (24) | 151 (28) |
| 12 meses (n=876), n (%) | 296 (34) | 16 (36) | 280 (34) | 57 (29) | 239 (35) | 116 (32) | 180 (35) |
mRS: modified Rankin Scale (escala de Rankin modificada).
Los factores que influyen en el tiempo de llegada hospitalaria en ictus han sido motivo de análisis incluso antes de la aprobación del rtPA como estándar de manejo en la reperfusión del IC agudo9-11. Los estudios se han originado mayoritariamente en países desarrollados en donde son más eficientes la derivación y el manejo prehospitalario de los pacientes con ictus12-14. Más aún, muchos de los datos se han generado en el contexto de protocolos prehospitalarios de manejo bien definidos o en el curso de estudios de investigación farmacológica, lo cual puede sesgar sensiblemente los resultados12-16. Igualmente, los estudios han sido realizados con poblaciones, diseños y objetivos diversos, dando lugar a conclusiones muy distintas15-20. Existe poca información que analice este aspecto del ictus en países latinoamericanos, particularmente en México4,21.
Similar a lo observado en otros estudios4,22, aquí encontramos que las mujeres tuvieron una edad mayor que los hombres y una distribución un tanto diferente de los factores de riesgo vascular. Entre ellas, fueron más frecuentes la hipertensión, la fibrilación auricular y la insuficiencia cardiaca, mientras que presentaron una menor prevalencia de tabaquismo y alcoholismo. Además, se observó entre las mujeres una mayor frecuencia de cardioembolismo, lo que explica en parte una distribución también diferente de la severidad del infarto según la escala NIHSS. Y aun así, ni el pronóstico ni la estancia hospitalaria fueron significativamente diferentes entre ambos géneros. Es notable que estos hallazgos sean muy parecidos a los publicados en el estudio de 2001 de Arboix et al. sobre una extensa cohorte española22. En nuestro registro, fueron analizadas las condiciones que favorecieron o retrasaron la llegada espontánea al hospital en la primera hora, a las 3 y 6 h posteriores al inicio de los síntomas del ictus. El análisis del tiempo de llegada en las primeras 6 h (más allá de la ventana terapéutica recomendada actualmente de 4,5 h para trombólisis intravenosa)3, se sustenta en las evidencias de resultados favorables con terapias de reperfusión alternas como la trombólisis intraarterial o combinada, así como con el uso de dispositivos de extracción mecánica del trombo23,24. Igualmente, por la evidencia reciente respecto al potencial beneficio del rtPA por vía intravenosa en las primeras 6 h del ictus25 y el uso de nuevos trombolíticos apoyados en técnicas de imagen con secuencias de perfusión-difusión25-27. Una limitación importante del presente informe científico es la carencia de un análisis con el punto de corte de elegibilidad actual para trombólisis por vía intravenosa, es decir, 4,5 h. Esto deriva del hecho de que para cuando el proyecto PREMIER ya estaba avanzado, se comenzaba apenas a proponer la extensión de 3,0 a 4,5 h para el llamado periodo de ventana para la trombólisis por vía intravenosa3.
Los factores que se asociaron a una llegada temprana al hospital fueron el antecedente familiar de enfermedad cardiovascular y el antecedente personal de dislipidemia y migraña, así como solicitar atención en un hospital privado. Por el contrario, las condiciones asociadas a una llegada tardía fueron el ictus lacunar y el antecedente personal de alcoholismo. El convivir con familiares con enfermedad cardiovascular sensibiliza a sus integrantes respecto a la toma de decisiones inmediatas ante una situación similar6,14. Sin embargo, el antecedente personal de dislipidemia y migraña como apremiante para una llegada hospitalaria temprana es un hallazgo no identificado antes. Es de destacar que estos antecedentes personales fueron más significativos que el antecedente de diabetes o hipertensión. Esto posiblemente obedezca a factores culturales propios de la población mexicana. Estos hallazgos deben ser confirmados en trabajos subsecuentes. Respecto a la escolaridad, es posible que el mayor nivel de educación garantice un mayor acceso a la información respecto a factores de riesgo vascular, mejor detección de los síntomas del ictus y mejor toma de decisiones respecto a su derivación y manejo, lo que podría favorecer una llegada temprana al hospital17,28. En nuestro estudio, sin embargo, el nivel de escolaridad no fue una condición determinante para la llegada hospitalaria en el análisis multivariable. Por otra parte, el acceso a un hospital privado se asoció a una llegada temprana. Es probable que el poder adquisitivo sea la condición subyacente a esta asociación, independientemente del nivel de escolaridad. Estos hallazgos se deben reconsiderar en estudios posteriores. El ictus lacunar y el territorio vertebro-basilar se asociaron con una mayor demora, lo que coincide con informes de otros autores29,30. La explicación más plausible es la menor gravedad de los síntomas que en general se presentan en el ictus lacunar y lo inespecífico de los síntomas del ictus vertebro-basilar. Una limitación de este estudio es que no se contó con la caracterización clínica del infarto lacunar, lo que habría permitido analizar si los pacientes con déficits motores densos típicos de la hemiparesia motora pura presentan una llegada más temprana al hospital.
De forma interesante, y contrario a lo esperado, el antecedente personal de ictus no se asoció a una demora menor a 3 h en el tiempo de llegada hospitalaria. Al respecto, se ha discutido que las secuelas cognitivas, afectivas y del lenguaje en el paciente son limitantes ante un nuevo ictus14. En nuestro medio, no descartamos que experiencias negativas previas respecto a la atención y la evolución del ictus desensibilice al paciente o su cuidador en relación al concepto «urgente» de un nuevo ictus. En este mismo sentido, la gravedad del infarto de acuerdo a la escala NIHSS no tuvo impacto en la llegada hospitalaria temprana, de manera opuesta a los resultados de otros estudios2. Esto puede delatar también una posible postura fatalista de la población mexicana respecto al pronóstico de la enfermedad cerebrovascular.
Un hallazgo que se debe destacar en nuestro registro es la no despreciable cantidad de pacientes que llegan al hospital en las primeras 3 h (una cuarta parte del total) y de aquellos que son registrados en las primeras 6 h (casi la mitad de los pacientes). Lo anterior evidencia una potencial área de oportunidad en el campo de la reperfusión del IC en nuestro medio. Sin embargo, es realmente preocupante la baja frecuencia de trombólisis (menor al 3% del total de pacientes y 7,2% del total de pacientes con tiempo de llegada en las primeras 3 h) durante el periodo en el cual se obtuvo el registro, antes de la extensión del periodo de ventana para el uso de rtPA a 4,5 h. Esta información obliga a indagar en las circunstancias que obstaculizan la administración del fibrinolítico, aspecto que ha sido analizado en otros escenarios31, donde incluso se ha logrado llevar la atención del ictus desde el hospital hasta el propio paciente32,33. Otra limitación del presente informe científico es la carencia de un análisis sobre las opciones terapéuticas disponibles en los distintos hospitales participantes, debido a que el diseño original del estudio PREMIER no contemplaba conocer los factores intrahospitalarios asociados al uso de trombólisis, así como otras estrategias terapéuticas, como intervencionismo intravascular o craniectomía descompresiva, entre otros.
En este estudio encontramos además que, independientemente de la aplicación de trombólisis, una llegada al hospital sin demoras se asoció a un buen pronóstico funcional, un hallazgo congruente con otros informes científicos4,34-36.
En conclusión, el tiempo de llegada al hospital en ventana de reperfusión abordando cualquiera de sus modalidades terapéuticas es, sin duda, un área de oportunidad en nuestro medio; sin embargo, es necesario identificar las barreras intrahospitalarias que obstaculizan la aplicación de estas opciones de tratamiento. El impacto de la llegada hospitalaria temprana posterior a un IC trasciende en una menor frecuencia de complicaciones y mortalidad a corto y mediano plazo.
FinanciaciónEl estudio PREMIER recibió apoyo económico irrestricto desde su concepción hasta su ejecución por parte de SANOFI.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen el apoyo de SANOFI México, el de los Investigadores PREMIER y el de los pacientes y sus familias.