Las crisis epilépticas (CE) pueden ser clasificadas como sintomáticas agudas (CSA) o como no provocadas (CNP). Las primeras son las que ocurren durante una alteración sistémica o con una asociación temporal estrecha con una lesión cerebral documentada. El objetivo de este trabajo es determinar la frecuencia de las CSA entre las primeras CE dentro de una población de ancianos y analizar su etiología, aspectos clínicos y evolución a estatus epiléptico (SE).También analizar la mortalidad en este grupo de pacientes, comparándola con la de las CNP.
Se registraron de forma prospectiva todos los pacientes mayores de 65 años con una primera CE. Se clasificó a los pacientes según hayan presentado una CSA o una CNP. Se evaluó como desenlace la mortalidad dentro de los 30 días, efectuando una comparación entre las CSA y las CNP, y la mortalidad según los pacientes hayan desarrollado o no un SE.
Se identificaron 181 pacientes con una primera CE, de los cuales el 30% fueron CSA. La causa más frecuente fue la enfermedad cerebrovascular (41%). El 50% de los pacientes presentó en su evolución un SE. La mortalidad dentro de los 30 días de presentado el evento comicial fue del 37% para las CSA y del 12% para las CNP (p<0,001); en el grupo de pacientes con SE fue mayor que en los que no lo presentaron, siendo del 48% en el primero y 25% en el segundo (p=0,15).
La etiología más frecuente de CSA fue la enfermedad cerebrovascular causando el 41% del total. La mortalidad entre los pacientes con CSA es mayor que en los pacientes con CNP. Esto seguramente está relacionado con la severidad de la patología subyacente causante de la crisis.
Seizures can be classified as acute symptomatic (ASS) or unprovoked (US). The first are those that occur during a systemic disorder or with a close temporal association with a documented brain injury. The aim of this study is to determine the frequency of ASS among first seizures within an elderly population, and to determine the etiology, clinical aspects and course with status epilepticus (SE).Also review the mortality in this group of patients, compared with that of US.
All patients over 65 years with an initial seizure. They were classified as having presented ASS or US. Outcome was assessed as mortality within 30 days, making a comparison between the ASS and the US, and mortality as patients have developed or not an SE.
We identified 181 patients with an initial seizure;30% of them were ASS. The most frequent cause was cerebrovascular disease (41%).50% of patients had an SE in its evolution. Mortality within 30 days of the event was 37% for ASS and 12% for US (p<0.001);in the group of patients with SE was higher than in those who did not suffered it, with 48% in the first and 25% in the second (p=0.15).
The most common cause of ASS was cerebrovascular disease, with 41% of the total. The mortality among patients with ASS is higher than in patients with US. This is probably related to the severity of the underlying pathology causing the seizure.
Las crisis epilépticas pueden ser clasificadas como sintomáticas agudas (CSA) o como no provocadas. Las primeras son las que ocurren durante una alteración sistémica o con una asociación temporal estrecha con una lesión cerebral documentada. Las segundas son crisis que ocurren en ausencia de condiciones clínicas potencialmente responsables, o más allá del intervalo estimado para la ocurrencia de una CSA1–3.
La incidencia de CSA ha sido reportada en escasos estudios epidemiológicos, siendo del 29 al 39 por 100.000 personas por año, habiéndose desarrollado estos estudios en países europeos4–6. Se ha señalado que el 40% de los primeros episodios comiciales corresponden a CSA, superando el 50% en aquellas regiones donde ciertas infecciones, como la neurocisticercosis, son endémicas7,8.
Menos frecuente es el análisis de mortalidad en este subgrupo de pacientes. Se ha reportado en dos trabajos, uno europeo y otro norteamericano, cifras de mortalidad dentro de los primeros 30 días que alcanzan el 20%, representando el doble de lo comunicado para las crisis no provocadas (CNP)9,10. En un estudio realizado en Rochester, Minnesota, se encontró que el riesgo de mortalidad en este periodo fue 8,9 veces mayor entre los pacientes con CSA que con CNP, (21,4% versus 3,4%), sin presentar diferencias la mortalidad a los 10 años entre los sobrevivientes11. No hay estudios epidemiológicos que analicen el comportamiento de este tipo de crisis en nuestro medio.
El objetivo de este trabajo es determinar la frecuencia de las CSA entre los primeros episodios comiciales dentro de una población de ancianos y analizar su etiología, aspectos clínicos y evolución a estatus epiléptico (SE). También analizar la mortalidad en este grupo de pacientes, comparándola con la de las CNP.
Pacientes y métodosSe registraron de forma prospectiva todos los pacientes mayores de 65 años con una primera crisis epiléptica, evaluados en el Servicio de Neurología del Hospital Privado de Comunidad, Mar del Plata, Argentina, entre el mes de noviembre de 2007 y el mes de junio de 2010 inclusive.
Una crisis epiléptica fue definida como la ocurrencia transitoria y súbita de signos y/o síntomas provocados por descarga anormal, paroxística, excesiva o hipersincrónica neuronal, usualmente autolimitada, dada por desequilibrio entre influencias inhibidoras y excitadoras12,13.
Se clasificó a los pacientes según hayan presentado una CSA o una CNP. Una CSA fue definida como aquella que tiene lugar dentro de la semana de ocurrido un evento cerebrovascular, una lesión cerebral traumática, encefalopatía anóxica o cirugía intracraneal; como manifestación inicial de un hematoma subdural; durante la presencia de una infección activa del sistema nervioso central (SNC); durante la fase activa de esclerosis múltiple o de otra enfermedad autoinmune; durante la presencia de anomalías metabólicas severas (documentadas por laboratorio específico dentro de las 24 horas); intoxicación o abstinencia de alcohol o drogas; exposición a drogas reconocidas como epileptógenas1–3.
Se determinó de cada paciente con una CSA su edad y sexo, etiología del evento, tipo de crisis (según la clasificación propuesta por la ILAE en 2001 y en 2005)12,13, realización de tomografía computarizada (TC) o imágenes por resonancia magnética del cerebro (IRM) y de un electroencefalograma (EEG). Se definió EEG anormal aquel con actividad epileptiforme, en forma de espigas, poliespigas, espiga-onda u ondas agudas, focales o generalizadas. También se registraron los pacientes que presentaron un SE.
Se definió SE convulsivo (SEC) como cualquier tipo de crisis epiléptica clínica con una duración mayor o igual a 30 minutos, o crisis epilépticas intermitentes entre las cuales el paciente no recupera el estado total de conciencia y con una duración de 30 minutos o más14,15. SE no convulsivo (SENC) fue definido como actividad epiléptica continua en el EEG de 30 minutos o más de duración, generalizada o focal, en pacientes sin presencia de síntomas ictales evidentes (por ejemplo: clonus epiléptico)16,17. Se usaron los criterios de Young modificados para definir actividad epiléptica continua en el EEG18,19.
Se evaluó como desenlace la mortalidad dentro de los 30 días de ocurrida la crisis, efectuando una comparación entre las CSA y las CNP. También se analizó la mortalidad según los pacientes hayan desarrollado o no un SE, realizándose el cálculo de los riesgos relativos. Para esto se utilizó una prueba de Chi cuadrado con el programa estadístico StatsDirect 2.7.2.
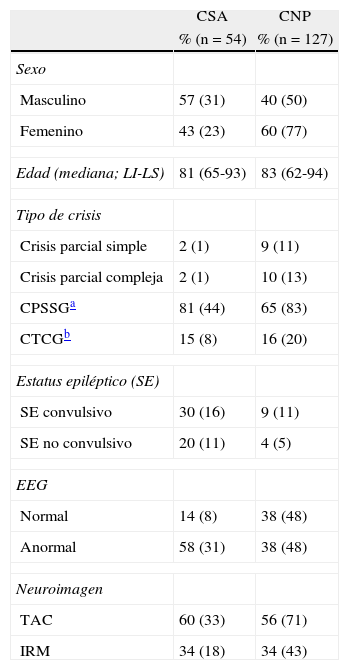
ResultadosSe identificaron 181 pacientes con una primera crisis, de los cuales 54 (30%) fueron CSA. Sus principales características se enumeran en la tabla 1.
Características de las crisis epilépticas sintomáticas agudas (CSA) y las crisis no provocadas (CNP)
| CSA | CNP | |
| % (n=54) | % (n=127) | |
| Sexo | ||
| Masculino | 57 (31) | 40 (50) |
| Femenino | 43 (23) | 60 (77) |
| Edad (mediana; LI-LS) | 81 (65-93) | 83 (62-94) |
| Tipo de crisis | ||
| Crisis parcial simple | 2 (1) | 9 (11) |
| Crisis parcial compleja | 2 (1) | 10 (13) |
| CPSSGa | 81 (44) | 65 (83) |
| CTCGb | 15 (8) | 16 (20) |
| Estatus epiléptico (SE) | ||
| SE convulsivo | 30 (16) | 9 (11) |
| SE no convulsivo | 20 (11) | 4 (5) |
| EEG | ||
| Normal | 14 (8) | 38 (48) |
| Anormal | 58 (31) | 38 (48) |
| Neuroimagen | ||
| TAC | 60 (33) | 56 (71) |
| IRM | 34 (18) | 34 (43) |
La causa más frecuente de CSA fue la enfermedad cerebrovascular (ECV). Un análisis más detallado de la etiología se muestra en la tabla 2. En cuanto al tipo de evento el 81% correspondió a crisis parciales simples secundariamente generalizadas, el 15% a crisis tónico-clónicas generalizadas, el 2% a crisis parciales simples y otro 2% a crisis parciales complejas.
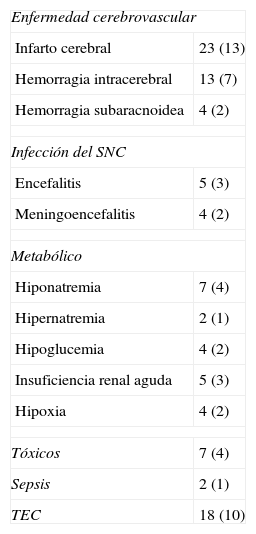
Etiología de las CSA (porcentaje del total y número de pacientes)
| Enfermedad cerebrovascular | |
| Infarto cerebral | 23 (13) |
| Hemorragia intracerebral | 13 (7) |
| Hemorragia subaracnoidea | 4 (2) |
| Infección del SNC | |
| Encefalitis | 5 (3) |
| Meningoencefalitis | 4 (2) |
| Metabólico | |
| Hiponatremia | 7 (4) |
| Hipernatremia | 2 (1) |
| Hipoglucemia | 4 (2) |
| Insuficiencia renal aguda | 5 (3) |
| Hipoxia | 4 (2) |
| Tóxicos | 7 (4) |
| Sepsis | 2 (1) |
| TEC | 18 (10) |
El 50% de los pacientes con CSA presentaron en su evolución un SE (27/ 54), siendo el 60% de estos SEC y el 40% SENC. Ningún paciente presentó un SE como comienzo.
La mortalidad dentro de los 30 días de presentado el evento comicial fue del 37% para las CSA y del 12% para las CNP, siendo estadísticamente significativo (p<0,001). Los pacientes del primer grupo presentaban 3,13 veces más probabilidades de muerte que los del segundo grupo (IC 95%=1,74-5,6). Entre los pacientes con CSA la mortalidad fue del 100% para la sepsis, del 50% para los TEC, del 40% para las ECV y las infecciones del SNC, del 25% para la exposición a tóxicos y del 16% para las de origen metabólico, siendo responsable de este porcentaje la insuficiencia renal aguda.
La mortalidad en el grupo de pacientes con CSA que presentaron en su evolución un SE fue mayor que en los que no lo presentaron, siendo del 48% en el primero y 25% en el segundo, aunque esto no fue estadísticamente significativo (p=0,15). Los pacientes del primer grupo presentaron 1,8 veces más riesgo de muerte que los del segundo grupo (IC 95%=0,91-3,97).
DiscusiónLos pasos más importantes para alcanzar un diagnóstico y tratamiento apropiado en un adulto con sospecha de una primera crisis epiléptica son: determinación certera de la ocurrencia de la crisis, identificación de una causa sintomática aguda subyacente, si es que está presente, y establecer el diagnóstico de un posible SE18,19. Este trabajo resalta la importancia de identificar una causa sintomática aguda en el proceso diagnóstico, lo cual puede ser difícil por lo variado de su presentación clínica, por ejemplo, como SE y por las frecuentes condiciones concomitantes.
En nuestra población la etiología más frecuente de CSA fue la ECV, causando el 41% del total. Esta cifra es algo más elevada que lo presentado en la literatura, que muestra a esta patología como responsable del 30% del total de las crisis. Las tasas de eventos críticos después de una ECV es variable, con tasas de crisis tempranas que van del 2 al 33%6. La alta frecuencia en nuestra población quizás pueda explicarse por la edad de nuestros pacientes, en los cuales es más habitual encontrar patología de origen vascular.
Sólo el 9% de nuestros pacientes presentaron CSA secundarias a infecciones del SNC (la mayoría por encefalitis herpética), mientras que en otros estudios esta cifra asciende al 30%3–5. Ninguno presentó patología asociada a infección por el virus de inmunodeficiencia humana ni a neurocisticercosis, que son las dos grandes causas de CSA de origen infeccioso en otros estudios epidemiológicos7,20. Estas diferencias también podrían explicarse por el grupo etario analizado, además de no recibir pacientes de áreas endémicas de patologías infecciosas, como puede ser la neurocisticercosis. El resto de las causas observadas en nuestra población se asemejan a las presentados en la literatura3–5,21–23.
La mortalidad a los 30 días entre los pacientes con una CSA fue del 37%. En estudios previos se informaron cifras similares, acercándose al 40% en pacientes mayores de 65 años, mientras que en adultos jóvenes la cifra alcanza el 17%1,5,8,9,11,19,24. También es mayor la mortalidad entre los pacientes que desarrollaron SE, alcanzando el 50% en este grupo de pacientes25–28.
La mortalidad entre los pacientes con CSA es significativamente mayor que en los pacientes con crisis no provocadas, con un riesgo relativo mayor a 3. En un estudio epidemiológico realizado en Norteamérica este riesgo fue de 6,9 debido a la menor tasa de letalidad de las crisis no provocadas. En este trabajo se consideró solamente a pacientes con CSA secundarias a patologías cerebrales estáticas, además de ser pacientes más jóvenes en comparación con nuestra población11.
Esto seguramente está relacionado con la severidad de la patología subyacente causante del episodio comicial. No está claro si el episodio comicial participa de alguna manera en el incremento del riesgo de muerte en este grupo de pacientes1,19.
ConclusiónLas CSA son una manifestación frecuente en una gran variedad de patologías, tanto del SNC como sistémicas, que originan un incremento en el riesgo de mortalidad, más evidente en la población anciana. Los esfuerzos del equipo de salud deberían estar destinados a buscar una causa sintomática aguda en todo paciente que se presenta con una primera crisis epiléptica, con el fin de instituir el tratamiento adecuado de forma temprana.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentado como póster en el XLVII Congreso Argentino de Neurología.