El estado epiléptico no convulsivo (SENC) es un trastorno reconocido cada vez más asiduamente en pacientes ambulatorios como críticos. Es una condición heterogénea que combina: alteración del estado mental, del comportamiento y ausencia de movimientos tónico-clónicos, como consecuencia de actividad epiléptica. La frecuencia del SENC es diferente entre los pacientes no críticos (SENC-NC) y los pacientes con afección crítica o en coma (SENC-CC).
ObjetivosDescribir las características demográficas y clínicas, comparar las tasas de refractariedad y letalidad al día 30, los días de internación y el retraso en el diagnóstico, entre pacientes con SENC-CC y SENC-NC.
Materiales y métodosSe registraron prospectivamente todos los casos de SENC consecutivos entre abril del 2007 y marzo del 2012, en pacientes ≥ 21 años.
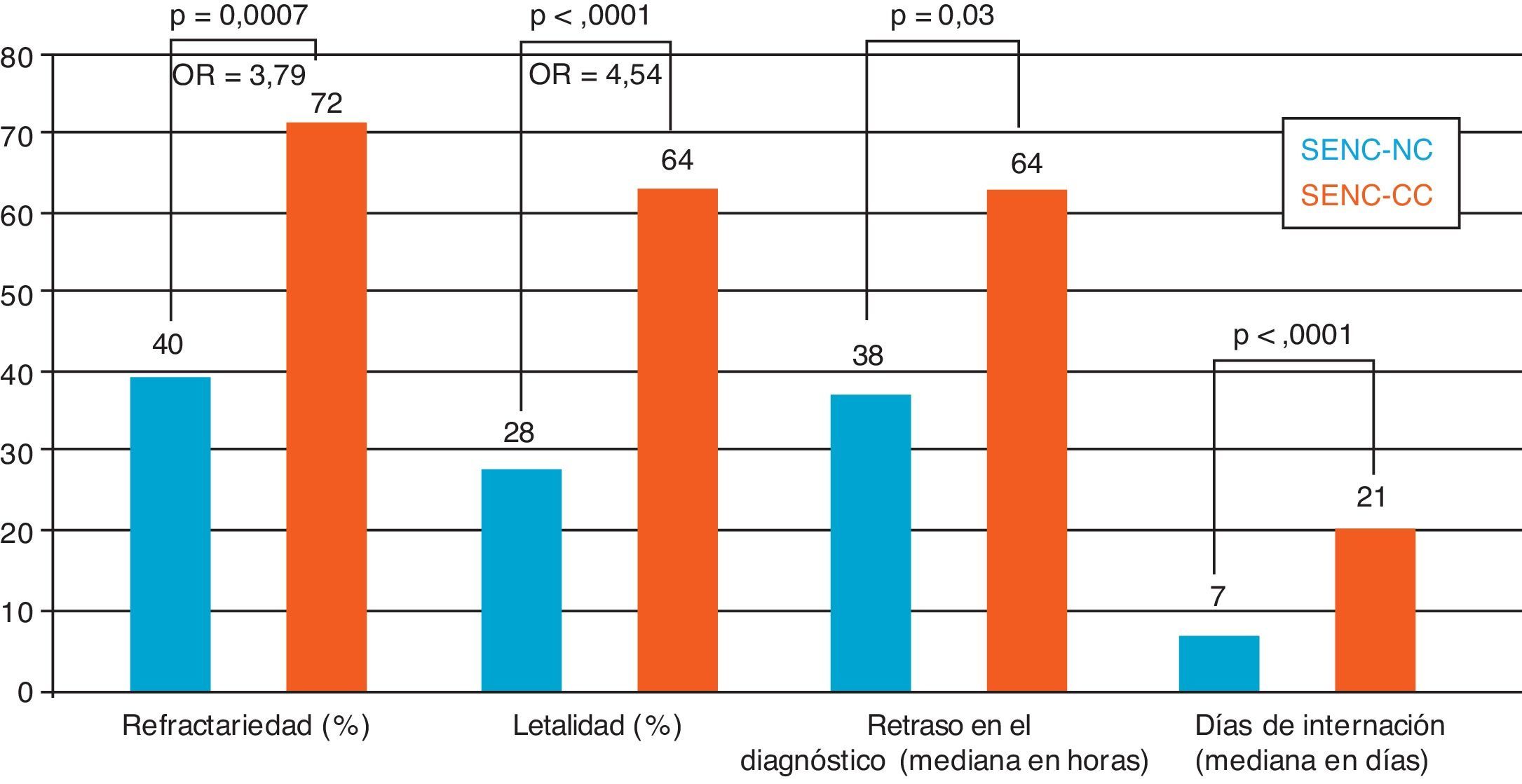
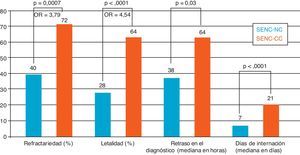
ResultadosSe registró a 156 pacientes con SENC, 75% (n=117) fueron SENC-NC y 25% (n=39) SENC-CC. Los pacientes con SENC-CC tenían menos antecedentes de epilepsia y mayor porcentaje de etiología sintomática aguda (97,5%). La alteración de la consciencia fue la forma de presentación más frecuente en ambos. Se observó una diferencia significativa entre las tasas de refractariedad (72% vs. 40%, p = 0,0007) y letalidad (64% vs. 28%, p < 0,0001) en el grupo SENC-CC, así como mayor retraso en el diagnóstico (64 vs. 38 h, p=0,03) y días de internación (21 vs. 7, p < 0,0001).
ConclusiónLos datos del presente trabajo muestran diferencias estadísticamente significativas entre pacientes con SENC-CC y SENC-NC, en cuanto a mayores tasas de refractariedad y letalidad principalmente, siendo a nuestro saber el primer estudio realizado en Argentina y América Latina. Estos hallazgos deberían ser confirmados en futuros estudios prospectivos.
The non-convulsive status epilepticus (NCSE) is a disorder increasingly recognized in outpatients as in critical ones. It is a heterogeneous condition that combines altered mental status, behavior and absence of tonic-clonic movements, as a result of epileptic activity. The frequency of NCSE is different among patients referred to as non critical (NCSE-NC) and patients with critical disease or in coma (NCSE-CC).
ObjectivesDescribe the demographic and clinical characteristics, compare rates of refractoriness and mortality at day 30, days of hospitalization and delay in diagnosis, between patients with NCSE-CC and NCSE-NC.
Materials and methodsAll the consecutive cases of NCSE between April-2007 and March-2012 among patients ≥21 years old, were prospectively recorded.
ResultsThe following results were recorded in 156 patients with NCES: 75% (n=117) were proper and 25% (n=39) were critical-comatose. The patients with NCSE-CC presented fewer antecedents of epilepsy and a higher percentage of acute symptomatic etiology (97,5%). The impairment of consciousness was the most common manifestation in both cohorts. A significant difference was observed in the NCSE-CC group between refractoriness rate (72% vs. 40%, P=.0007) and mortality rate (64% vs. 28%, P<.0001), as well as delay in diagnosis (64 vs. 38hours, P=.03) and days of hospitalization (21 vs. 7, P<.0001).
ConclusionsThe results of this study show significant stadistic differences between patients with NCSE-CC and NCSE-NC mainly in terms of higher rates of refractoriness and mortality. For this reason it is important to study and analyse the two groups separately. These findings should be confirmed in future prospective studies
El estado epiléptico no convulsivo (SENC) es un trastorno que está siendo reconocido cada vez más asiduamente tanto en pacientes ambulatorios con cambios en el estado mental, como también, y más frecuentemente, en pacientes críticos. Es una condición heterogénea que resulta en síntomas y signos clínicos que pueden simbolizarse mediante la relación de 3 ejes fundamentales: alteración del estado mental y/o consciencia, alteración del comportamiento y ausencia de movimientos tónicos, clónicos o tónico-clónicos, como consecuencia de la existencia de actividad epiléptica continua o recurrente en el cerebro.
La frecuencia del SENC es diferente entre los pacientes con SENC denominados ambulatorios o «propios» y los pacientes con afección neurológica crítica o en coma. Datos recientes indican que la tasa de SENC ambulatorio es del 0,2%1, mientras que alrededor de un 10% de pacientes comatosos en la Unidad de Cuidados Intensivos (UCI) cumplen criterios de SENC2-5. La frecuencia de SENC con afección neurológica o neuroquirúrgica crítica varía, siendo del 7-9% en las hemorragias intracerebrales6,7, del 8-13% en la hemorragia subaracnoidea6,8, del 6-8% en el traumatismo craneal6,9, del 17-19% en las infección del SNC6,10 y del 14% posterior a un SE convulsivo11.
La mortalidad posterior al SENC también varía del 18-52% según el grupo al que pertenece el paciente, siendo mayor en los críticos-comatosos y menor en los pacientes con SENC ambulatorio, dado la presencia de factores pronósticos desfavorables en el primer grupo (edad, etiología y deterioro de consciencia)12-15. Esta diferenciación pronóstica es la que ha llevado en la actualidad a dividir al grupo de pacientes con SENC16-18, con el objetivo de reconocer aquellos que se beneficien con estrategias terapéuticas particulares.
El propósito del presente estudio es describir y diferenciar a los pacientes con SENC-NC de críticos-comatosos, en nuestra población.
Objetivos- 1.
Describir las características demográficas y clínicas en la cohorte de pacientes con SENC crítico-comatoso (SENC-CC) y SENC-NC o ambulatorio.
- 2.
Comparar las tasas de refractariedad y letalidad al día 30, los días de internación y el retraso en el diagnóstico, entre ambos grupos.
Los pacientes con SENC fueron identificados mediante observación prospectiva y evaluación retrospectiva de los registros al alta hospitalaria.
Observación prospectivaSe registraron prospectivamente todos los casos de SENC consecutivos entre el 1 de abril del 2007 y el 31 de marzo del 2012 inclusive, en pacientes ≥ 21 años. El hospital cuenta con 240 camas, 19 camas de terapia intensiva, 9 camas propias de internación neurológica y 22 boxes para la atención en sala de urgencia. Los potenciales casos de SENC fueron identificados por neurólogos en la sala de urgencia, sala de internación, sala neurológica, consulta neurológica y registros de electroencefalograma (EEG) en el consultorio. El hospital brinda atención neurológica y cuenta con la posibilidad de realizar EEG, durante las 24 h del día, los 7 días de la semana, es decir, ofrece vigilancia completa para la identificación de los posibles casos. La información respecto al tipo, la duración, la semiología, el tratamiento y la etiología del SENC, así como de las enfermedades asociadas, las complicaciones, el desenlace al día 30, los resultados de estudios (laboratorio, EEG, tomografía computarizada o resonancia magnética), los datos demográficos y la historia médica del paciente, fue recabada en una base de datos electrónica.
Definición del estado epilépticoEstado epiléptico no convulsivo (SENC): actividad epiléptica continua en el EEG de 30min o más de duración, generalizada o focal, en pacientes sin presencia de síntomas ictales evidentes (p. ej., clonus epiléptico)2,19. Para definir actividad epiléptica continua en el EEG se usaron los criterios de Young modificados20.
Clasificación del estado epilépticoEl tipo de SE fue clasificado en parcial o generalizado, basada en la Clasificación Internacional de las epilepsias y los síndromes epilépticos (ILAE) de las crisis epilépticas21-23.
SENC de paciente crítico-comatoso: paciente con criterios de SENC diagnosticados en la UCI, con o sin severo o profundo deterioro de consciencia16-18.
SENC no críticos: pacientes ambulatorios que llegaron a urgencias con familiares y el traslado inmediato a la UCI no fue necesario (los que fueron llevados por ser refractarios siguieron considerándose SENC-NC)16-18.
EtiologíaLas etiologías del SENC se clasificaron en sintomática aguda, sintomática remota e idiopática-desconocida, usando la definición propuesta por Hauser24 y utilizadas en estudios previos. Las condiciones médicas previas de causa no aguda del SENC no fueron incluidas dentro de las etiologías sintomáticas agudas y sí fueron incluidas como sintomáticas remotas. La etiología sintomática remota incluyó a pacientes con SENC sin una causa aguda precipitante, pero con historia de lesión del SNC temporalmente alejada del primer episodio no provocado de SENC. Las etiologías sintomáticas agudas del SENC fueron definidas en asociación temporal (7 días) con una causa subyacente. Los SENC sin etiología aguda o causa remota sintomática se clasificaron como de etiología desconocida. Para el análisis de refractariedad y de letalidad los SENC de etiología sintomática aguda por suspensión o niveles bajos de fármacos antiepilépticos y de causa tóxica, se los incluyó en el grupo de etiología no sintomática aguda (suma de los pacientes con SENC sintomático remoto y de etiología desconocida). Se excluyó a todos los pacientes con SENC de etiología anóxico-hipóxica.
Retraso diagnóstico y/o tratamientoDemora en horas desde el inicio de los síntomas y/o signos sutiles por los cuales se realiza el EEG hasta posterior diagnóstico del SENC.
TratamientoEn todos los pacientes se administró tratamiento farmacológico de primera, segunda y tercera línea, de acuerdo con las recomendaciones de guías nacionales e internacionales18,19,25,26.
Otras definiciones- –
Edad. Se incluyó en este estudio a todos los pacientes con edad igual o mayor a 21 años.
- –
Letalidad al día 30. Fue definida como muerte asociada con el SENC, ocurrida desde el inicio del SENC hasta el día 30.
- –
Historia previa de epilepsia. Fue definida como la presencia de 2 o más episodios de crisis, en su vida.
- –
SE refractario. Sin respuesta completa al uso apropiado de 2 fármacos antiepilépticos (fármaco de primera línea: benzodiacepina+fármaco de segunda línea: fenitoína, ácido valproico o fenobarbital)25,27,28.
Comprende estadística descriptiva de los pacientes con SENC, medianas, cuartiles y límites inferior y superior, para variables interválicas sin distribución normal y variables ordinales; chi al cuadrado y prueba exacta de Fisher para comparar frecuencias de variables categoriales entre ambos grupos. Mann-Whitney para comparar diferencias en la distribución entre ambos grupos en mediciones de variables ordinales y variables interválicas sin distribución normal. Se estimaron las razones de productos cruzados (odds ratio), con su intervalo de confianza del 95%.
ResultadosDurante el período de estudio se registró a 156 pacientes con SENC, entre los cuales el 75% (n = 117) tuvo SENC-NC y el 25% restante (n = 39) SENC-CC.
Las características demográficas y clínicas de los pacientes se muestran en la tabla 1.
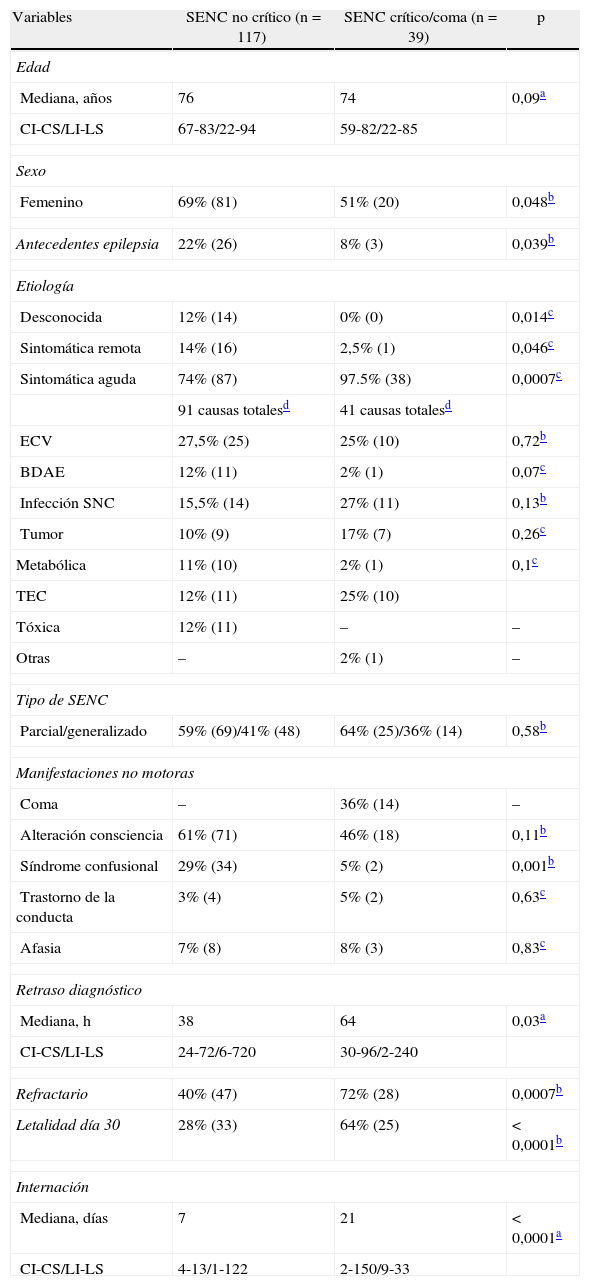
Características basales de la población de estudio
| Variables | SENC no crítico (n = 117) | SENC crítico/coma (n = 39) | p |
| Edad | |||
| Mediana, años | 76 | 74 | 0,09a |
| CI-CS/LI-LS | 67-83/22-94 | 59-82/22-85 | |
| Sexo | |||
| Femenino | 69% (81) | 51% (20) | 0,048b |
| Antecedentes epilepsia | 22% (26) | 8% (3) | 0,039b |
| Etiología | |||
| Desconocida | 12% (14) | 0% (0) | 0,014c |
| Sintomática remota | 14% (16) | 2,5% (1) | 0,046c |
| Sintomática aguda | 74% (87) | 97.5% (38) | 0,0007c |
| 91 causas totalesd | 41 causas totalesd | ||
| ECV | 27,5% (25) | 25% (10) | 0,72b |
| BDAE | 12% (11) | 2% (1) | 0,07c |
| Infección SNC | 15,5% (14) | 27% (11) | 0,13b |
| Tumor | 10% (9) | 17% (7) | 0,26c |
| Metabólica | 11% (10) | 2% (1) | 0,1c |
| TEC | 12% (11) | 25% (10) | |
| Tóxica | 12% (11) | – | – |
| Otras | – | 2% (1) | – |
| Tipo de SENC | |||
| Parcial/generalizado | 59% (69)/41% (48) | 64% (25)/36% (14) | 0,58b |
| Manifestaciones no motoras | |||
| Coma | – | 36% (14) | – |
| Alteración consciencia | 61% (71) | 46% (18) | 0,11b |
| Síndrome confusional | 29% (34) | 5% (2) | 0,001b |
| Trastorno de la conducta | 3% (4) | 5% (2) | 0,63c |
| Afasia | 7% (8) | 8% (3) | 0,83c |
| Retraso diagnóstico | |||
| Mediana, h | 38 | 64 | 0,03a |
| CI-CS/LI-LS | 24-72/6-720 | 30-96/2-240 | |
| Refractario | 40% (47) | 72% (28) | 0,0007b |
| Letalidad día 30 | 28% (33) | 64% (25) | < 0,0001b |
| Internación | |||
| Mediana, días | 7 | 21 | < 0,0001a |
| CI-CS/LI-LS | 4-13/1-122 | 2-150/9-33 | |
BDAE: suspensión o niveles bajos de fármacos antiepilépticos; CI: cuartil inferior; CS: cuartil superior; ECV: enfermedad cerebrovascular; LI: límite inferior; LS: límite superior; SENC: estado epiléptico no convulsivo; TEC: traumatismo encefalocraneal.
La mediana de edad fue de 76 años en el grupo SENC-NC y de 74 años en el grupo SENC-CC. Se halló un 69% de pacientes de sexo femenino en el grupo SENC-NC, siendo una diferencia significativa con respecto al grupo SENC-CC (p = 0,048). Los pacientes con SENC-CC tenían menos antecedentes de epilepsia y mayor porcentaje de etiología sintomática aguda (97,5%). Las causas correspondientes a esta última etiología fueron similares en ambos grupos, como también las formas de presentación, siendo la más frecuente la alteración de la consciencia. Se halló una mayor frecuencia de síndrome confusional en la cohorte de pacientes SENC-NC, con una diferencia significativa. Se observó una diferencia estadísticamente significativa al comparar las tasas de refractariedad (72% vs. 40%, p = 0,0007) y letalidad (64% vs. 28%, p < 0,0001), siendo mayor en el grupo SENC-CC, así como un mayor retraso en el diagnóstico (64 vs. 38 h, p = 0,03) y días de internación (21 vs. 7 días, p < 0,0001) (fig. 1).
DiscusiónNuestro trabajo ofrece la posibilidad de caracterizar y comparar a pacientes muy distintos que conforman en conjunto un trastorno complejo, con diversas presentaciones clínicas y pronósticas, como lo es el SENC. En él, encontramos que la diferenciación entre las formas ambulatoria y comatosa o crítica brinda datos importantes en cuanto al pronóstico de estos pacientes; diferenciación solo descrita en un reciente estudio17.
El SENC en pacientes comatosos requiere un alto nivel de sospecha y búsqueda activa. En nuestros pacientes, la causa más común del mismo fue sintomática aguda (97,5%), siendo la más frecuente la infección del sistema nervioso central. Distinto es lo que ocurre en el SENC-NC, en que la etiología sintomática remota y desconocida se abrió espacio entre la aguda, presentando la causa vascular como la más usual.
La media de edad en nuestro grupo SENC-CC fue similar a los datos publicados (media ± desviación estándar: 68,4±17,5 vs. 69,4±12,1)17.
En cuanto al antecedente de epilepsia, resultó ser un dato importante entre ambos grupos, con predominancia en los pacientes ambulatorios (22%). Estuvo presente en un 8% entre los pacientes críticos; dato muy similar al descrito de un 5,6%17. Esto podría explicar una menor sospecha en dicho grupo, mayor retraso en el diagnóstico y consecuente mayor refractariedad.
El retraso diagnóstico arrojó resultados igualmente significativos, siendo de 64 h en pacientes críticos vs. 38 h en los ambulatorios.
Se halló una diferencia estadísticamente significativa en cuanto a mayor refractariedad al tratamiento y cantidad de días de internación en los pacientes comatosos o críticos.
La tasa de letalidad al día 30 en el grupo SENC-CC duplicó a la del grupo SENC-NC, del 64% como era de esperar, ante la gravedad de la etiología de dichos pacientes, similar al 61% reportado por Fernández-Torre et al.17.
Según lo expresado, la mayor tasa de refractariedad y letalidad en el grupo SENC-CC es dependiente de la etiología del mismo, sintomática aguda en el 97,5%, definiendo el mal pronóstico.
En conclusión, nuestro estudio demuestra que existen diferencias estadísticamente significativas en cuanto a etiología, antecedente de epilepsia, tasa de letalidad, retraso en el diagnóstico y días de internación entre los grupos SENC-CC y SENC-NC, por las cuales recomendamos adoptar esta división pronóstica. Asimismo constituye, a nuestro saber, el primer estudio realizado en Argentina y América Latina. Estos resultados deberían ser tenidos en cuenta en el desarrollo y planificación de futuras clasificaciones, como en estudios pronósticos y guías de tratamiento del SENC.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.